Респираторный аллергоз
Кашель, насморк, чиханье, першение в горле — хорошо всем знакомые признаки воспаления дыхательных путей.
В подавляющем большинстве случаев виновниками этих неприятностей являются микробы: обычно — вирусы, реже — бактерии. В то же время причиной развития воспалительного процесса могут быть и явления аллергии.
Что же такое аллергия?
Аллергия — это состояние, при котором организм конкретного человека нестандартно, слишком активно реагирует на, казалось бы, вполне обычные внешние факторы, не вызывающие подобных реакций у других людей.
Механизм возникновения аллергии довольно сложен, но в очень упрощенном виде выглядит он так. Некое вещество, входящее в состав еды, или контактирующее с кожей, или присутствующее во вдыхаемом воздухе, по каким-то неведомым причинам рассматривается организмом как источник опасности, посягающий на генетическое постоянство его внутренней среды.
Система иммунитета, главная задача которой как раз и состоит в том, чтобы оберегать организм от всего чужеродного, расценивает данное вещество как антиген и реагирует вполне конкретно — вырабатывает антитела. Антитела остаются в крови.
Через некоторое время контакт повторяется. А в крови есть антитела. Повторная встреча приводит к тому, что антиген и антитело контактируют друг с другом, и этот контакт является причиной аллергической реакции. Упомянутое нами анонимное «некое вещество», способное провоцировать развитие аллергии, называется аллергеном.
В зависимости от способа контакта организма с аллергеном выделяют разные варианты аллергии.
Аллерген можно съесть. Понятно, что аллерген, являющийся компонентом еды (пищевой аллерген), провоцирует пищевую аллергию.
Аллерген может вступить в непосредственный контакт с кожей — входить, например, в состав моющих средств, быть красителем одежды и т. п. Это будет контактный аллерген и контактная аллергия.
Аллерген может содержаться во вдыхаемом воздухе и провоцировать возникновение аллергических реакций со стороны слизистых оболочек дыхательных путей. Это будет респираторный аллерген и, соответственно, респираторная аллергия.
Как правило, заболевание, которое начинается остро — кашлем и заложенностью носа, — заставляет родителей думать об ОРВИ. И совершать действия, вытекающие из предположения об ОРВИ. А действия эти сплошь и рядом не имеют никакого отношения к респираторному аллергозу.
Само собой разумеется, что определиться с диагнозом и решить, о каком заболевании — аллергическом, вирусном или бактериальном идет речь, — это задача врача. Но далеко не каждый родитель обратится к доктору в ситуации, когда у ребенка имеется насморк, но при этом нормальная температура тела и особо не нарушено общее состояние.
Принципиальной диагностической особенностью респираторного аллергоза являются выраженные симптомы поражения респираторного тракта при отсутствии признаков общего токсикоза.
Итак, при респираторном аллергозе присутствуют насморк и (или) кашель, но при этом:
- не нарушено существенно общее состояние;
- сохранена активность;
- сохранен аппетит;
- нормальная температура.
Понятно, что все перечисленное вполне может иметь место и при легкой ОРВИ. Так что же делать? Бегать к врачам при малейшем шмыганье носом? Конечно же нет! Но думать, анализировать, иметь в виду — надо. И для облегчения думания-анализирования обратим внимание на некоторые моменты, принципиально значимые в ситуациях, имеющих отношение к респираторному аллергозу.
- При контакте с аллергеном симптомы поражения дыхательных путей появляются очень быстро. То есть буквально минуту назад был здоров, и вдруг сопли ручьем… А температура при этом нормальная и просит поесть… А если контакт с аллергеном прекратился — так и выздоровление почти мгновенное. Пошли к соседу на день рождения. Только вошли — начал кашлять, нос заложило… Вернулись домой, через пять минут все прошло, как будто ничего и не было.
- Еще раз обращаю внимание: респираторный аллергоз развивается быстро. Если уж появились подозрительные симптомы, значит, контакт с возможным аллергеном случился совсем недавно — минуты, часы. Поэтому всегда следует проанализировать, подумать, вспомнить: а что было до того? До чиханья, до кашля, до насморка?
- А что могло быть?
— посетили помещение, где бываете редко: сходили в гости, в магазин, цирк, театр, кафе и т. п.;
— гигиенические процедуры и наведение красоты: мыло, шампунь, крем, дезодоранты, духи;
— уборка помещения, ремонт, стройка и т. д.: пыль столбом, моющие средства, новые обои, линолеум;
— рядом что-то пахло и совсем не обязательно при этом, чтоб воняло: любые аэрозоли, дым, специи;
— «расцвела черемуха за моим окном»: контакты с растениями, особенно в периоды цветения, букет в доме, поездка на дачу, в лес, в поле;
— в доме появилось что-то принципиально новое: новые игрушки, новая мебель, новый ковер, новая одежда;
— общение с животными — домашними, дикими, лохматыми, пернатыми: собаками, кошками, птичками, хомяками, мышами, лошадьми, кроликами, морскими свинками; контакт со звериной едой, особенно с кормами для аквариумных рыбок;
— новый стиральный порошок и все, что используется при стирке: отбеливатели, кондиционеры, ополаскиватели;
— ели необычную пищу;
- Чуть ли не самый распространенный респираторный аллерген — пыльца растений. Потенциально вредных растений — множество. Их принято разделять на три группы: сорные травы(амброзия, одуванчик, лебеда, полынь и т. п.), злаки (рожь, пшеница, гречиха и т. п.), деревья и кустарники (дуб, береза, ива, ольха, ясень и т. д.). Понятно, что аллергия, обусловленная пыльцевыми аллергенами, будет носить сезонный характер.
- Развитие респираторного аллергоза очень часто сочетается с аллергическим поражением глаз и сопровождается возникновением аллергического конъюнктивита. Одновременное воспаление глаз и дыхательных путей возможно и при некоторых ОРВИ, например, при аденовирусной инфекции. В то же время крайне маловероятно, чтобы подобный вариант ОРВИ протекал легко — без симптомов общего токсикоза и с нормальной температурой.
- Респираторный аллергоз может продолжаться очень долго. Длительный насморк у бодрого и веселого дитя — реальный повод задуматься об аллергии.
- Склонность к аллергическим реакциям передается по наследству. Аллергики мама и папа увеличивают шансы ребенка иметь респираторный аллергоз.
Резюме: аллергия вообще и респираторный аллергоз в частности — это реакция повышенной чувствительности на совершенно обычные вещества. Ну не должны вызывать болезни пробегающая мимо ребенка собака, съеденный мандарин или цветущие одуванчики. Вызывать не должны, но почему-то вызывают.
В то же время во вдыхаемом воздухе могут находиться вещества, на которые слизистая оболочка дыхательных путей просто не может не реагировать. Ну, например, табачный дым. Или хлор. Или ацетон. Или… Таких «или» можно еще пару сотен наименований привести. Говоря другими словами, имеется множество веществ, способных оказывать местное воздействие на слизистую оболочку дыхательных путей.
Среднестатистический нормальный человек (взрослый или ребенок — не принципиально) не должен реагировать на шерсть морской свинки и траву амброзию. И если такая реакция возникает, то это болезнь, а реакция эта необычная, аллергическая. Но любой человек просто обязан реагировать на табачный дым. И эта реакция не имеет к аллергии никакого отношения — нет здесь ничего необычного, скорее наоборот: активное и вполне нормальное противодействие здорового организма внешним вредностям.
Вещества, оказывающие повреждающее (токсическое, раздражающее) действие на слизистую оболочку дыхательных путей, провоцируют развитие воспалительного процесса и появление прекрасно знакомых нам симптомов — кашля, чиханья, насморка.
Аллергия дыхательных путей
Аллергия дыхательных путей (респираторная аллергия) – это группа заболеваний, связанная с повышенной чувствительностью иммунной системы и органов дыхания к определенным аллергенам. Они являются одними из самых распространенных болезней. 1 Проблема респираторной аллергии связана с выраженным негативным влиянием на состояние и качество жизни пациента. Основная задача при лечении болезней этой группы – максимально облегчить симптомы и избежать повторного их появления.
Респираторная аллергия представлена двумя самостоятельными формами: аллергическим ринитом и бронхиальной астмой. В первом случае органом-мишенью для аллергенов становится слизистая оболочка полости носа. При бронхиальной астме в патологический процесс вовлекаются бронхи.
Заболевания могут встречаться как изолированно, так и вместе у одного пациента. Как правило, сначала развивается аллергический ринит, затем через месяцы или годы проявляется симптоматика бронхиальной астмы. Так, по данным статистики до 40% пациентов с аллергическим ринитом имеет бронхиальную астму и 80-90% пациентов с бронхиальной астмой страдают аллергическим ринитом. Такая же взаимосвязь прослеживается у детей. Каждый третий ребенок с ринитом страдает бронхиальной астмой. 2
ПРИЧИНЫ
Основная роль в развитии респираторной аллергии отводится специфической реакции иммунной системы на различные аллергены. Ими могут выступать любые вещества, но чаще всего те, которые присутствуют в воздухе и могут попадать в организм через дыхательные пути. Наиболее часто встречаются следующие виды ингаляционных аллергенов:
- пыльца растений;
- бытовая и производственная пыль;
- шерсть и другие продукты жизнедеятельности животных (слюна, клетки эпидермиса, перья);
- плесневые грибы;
- пылевые клещи.

Не вся пыльца растений вызывает аллергию. Она должна быть мелкой и обладать хорошим летучим эффектом. Для каждой климатической зоны, как правило, свои аллергенные растения и сезоны их цветения. Кроме того, разные виды пыльцы могут иметь общие аллергены. Именно поэтому у людей, чувствительных к одному виду, встречается перекрестная реакция на другие ее виды.

В домашних условиях наибольшее значение имеет пыль и обитающие в ней клещи, а также шерсть и эпидермис домашних питомцев. Сама по себе пыль – это сложный аллерген. В ее состав могут входить и грибы, и бактерии, и шерсть или даже продукты жизнедеятельности животных. 3
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ

Симптомы аллергии дыхательных путей зависят от формы заболевания. При аллергическом рините клиническая картина состоит из нескольких симптомов:
- преходящая или постоянная заложенность носа;
- слизисто-водянистые выделения из носа различной интенсивности;
- чихание;
- зуд или дискомфорт в полости носа;
- нарушение обоняния.
В зависимости от выраженности и продолжительности проявлений, аллергия верхних дыхательных путей может иметь легкое или тяжелое течение. Для тяжелого ринита характерно выраженное влияние на общее состояние пациента: нарушение сна, головные боли, неспособность сконцентрироваться и др.
Бронхиальная астма имеет эпизоды ремиссии и обострения в виде приступов удушья. В межприступный период симптоматика отсутствует. Симптомы заболевания во время острого приступа могут быть представлены следующими состояниями:
- удушье с выраженным затруднением выдоха;
- приступообразный кашель;
- отхождение вязкой мокроты;
- ощущение дискомфорта и стеснения в груди;
- одышка;
- шумное свистящее дыхание;
- беспокойство;
- вынужденное положение тела – пациенту трудно дышать, и он старается принять такую позу, в которой максимально задействуются дыхательные мышцы.
Симптомы различны по частоте и интенсивности. Как правило, они появляются в ночное или утреннее время, а также после воздействия аллергенов или других провоцирующих факторов (холодный воздух, физические упражнения).
ЛЕЧЕНИЕ ДЫХАТЕЛЬНОЙ АЛЛЕРГИИ
Первый шаг правильной терапии – диагностика причины и ее устранения. Для выявления причинного аллергена следует обратиться к врачу и пройти аллергологическое обследование.
Медикаментозное лечение этих двух заболеваний разное. Это связано как с анатомическими различиями в строении, так и с разным механизмом развития заболевания. При аллергическом рините ключевыми звеньями являются отек и набухание слизистой полости носа. В случае астмы на первый план выходит спазм гладкой мускулатуры стенки бронхов, сужение их просвета и нарушение прохождения по ним воздуха.
Для лечения аллергического ринита используются две независимые группы препаратов: сосудосуживающие и антигистаминные препараты. При этом сосудосуживающие назначаются короткими курсами при выраженной заложенности носа. Медикаментозная терапия, в первую очередь, направлена на устранение отека. 2
Сосудосуживающие препараты не рекомендуется применять длительно из-за возможного привыкания. Антигистаминные средства – препараты первой линии для лечения аллергического ринита. В настоящее время широко используются современные средства, которые относятся ко второму поколению. Они высокоспецифичны, имеют быстрое и длительное действие, а также не вызывают привыкания.
В эту группу входит и Кларитин® – селективный блокатор H1-гистаминовых рецепторов. Он используется при сезонных и круглогодичных формах аллергического ринита для устранения симптомов заболевания. Препарат выпускается в форме таблеток (взрослым) и сиропа (для детей старше 2 лет).
Тактика лечения бронхиальной астмы иная. Здесь выделяют два направления терапии: купирование приступа и поддерживающее лечение для профилактики обострений. Для устранения удушья используют ингаляционные бета-адреномиметики короткого действия. Они быстро устраняют спазм бронхов.
Контроль заболевания и его симптомов достигается при помощи бета-адреномиметиков длительного действия, гормональных или комбинированных ингаляционных средств. В дополнение к ним назначаются и другие группы препаратов.
Клиника и рациональная фармакотерапия респираторных аллергозов
Аллергический ринит (АР) представляет собой глобальную проблему здравоохранения. В мире АР страдают, по крайней мере, 10–25% населения, среди школьников по данным российских авторов — 20–24%, однако АР достаточно часто наблюдается и в раннем возрасте [1–3
Аллергический ринит (АР) представляет собой глобальную проблему здравоохранения. В мире АР страдают, по крайней мере, 10–25% населения, среди школьников по данным российских авторов — 20–24%, однако АР достаточно часто наблюдается и в раннем возрасте [1–3, 16]. В возрастной группе до 5 лет распространенность АР наиболее низкая, подъем заболеваемости отмечается в раннем школьном возрасте. Хотя АР не расценивается как тяжелое заболевание, тем не менее, он оказывает существенное влияние на качество жизни, на социальную активность, когнитивные функции и на общее развитие ребенка. АР в значительной степени способствует высокой заболеваемости острыми респираторными инфекциями (ОРИ) у детей. Доказано, что у детей с аллергией ОРИ встречается чаще, чем у детей без аллергии, находящихся в тех же условиях [4]. У больных с аллергией высокая заболеваемость ОРИ обусловлена прежде всего снижением барьерной функции слизистой оболочки дыхательных путей, что облегчает проникновение вирусов, а также факторами, загрязняющими воздух. У детей, страдающих АР, в 70% случаев поражаются околоносовые пазухи, у 30–40% диагностируют аденоидиты, у 30% — рецидивирующие и экссудативные средние отиты, у 10% — заболевания гортани [5, 6].
Кроме того, АР следует считать фактором риска развития других респираторных аллергозов, в том числе бронхиальной астмы (БА).
По данным ряда авторов, АР предшествует проявлению астмы или развивается одновременно с ней у 59–85% пациентов во всех возрастных группах [10, 11]. По данным Научного центра здоровья детей РФ, АР выявлен у 39% больных в возрасте от одного года до 15 лет, страдающих БА, причем в 80% случаев АР предшествовал формированию БА [3].
Кроме того, доказана общность механизмов воспаления при этих заболеваниях, что явилось основой для создания концепции «единая дыхательная система, единое заболевание» (программа ARIA — аллергический ринит и его влияние на астму).
Таким образом, АР — фактор риска развития БА.
Ранняя диагностика и терапия АР предотвращает «выход» на БА, а также приводит к уменьшению частоты и тяжести приступов БА.
В то же время, по данным Ж. Н. Терентьевой, у большинства больных БА имеют место клинико-лабораторные доказательства наличия субклинического персистирующего воспаления слизистой оболочки полости носа, в связи с чем лечение БА без учета наличия АР часто не дает возможность полностью контролировать течение заболевания.
АР определяется как заболевание носа, вызываемое аллергенами и характеризующееся IgЕ-зависимым воспалением слизистой оболочки носовой полости. Воспаление является основой развития неспецифической назальной гиперреактивности.
Симптомы АР включают в себя:
- ринорею;
- обструкцию носа;
- зуд в носу;
- чихание;
- жжение в носу (иногда снижение или отсутствие обоняния — аносмия).
Новая классификация АР (табл. 1):
- учитывает симптомы и показатели качества жизни;
- предполагает выделение «интермиттирующего» и «персистирующего» ринита на основании длительности сохранения симптомов;
- предполагает выделение «легкого» и «среднетяжелого/тяжелого» ринита с учетом выраженности симптомов и степени ухудшения качества жизни.
Однако для России более приемлема старая классификация АР.
По этой классификации выделяют:
- острый эпизодический;
- сезонный;
- персистирующий.
Эпизодический контакт с ингаляционными аллергенами может провоцировать острые симптомы аллергии, которые диагностируются как острый эпизодический АР. Сезонный АР может быть диагностирован на основании анамнеза, провоцирующим фактором является пыльца деревьев и трав. При персистирующем АР назальные симптомы наблюдаются более чем 2 часа в день или более чем 9 месяцев в году [3, 7]. Персистирующий АР обычно отмечается при сенсибилизации к аэроаллергенам домашней пыли, к клещам, тараканам или эпидермальным аллергенам.
Факторы, вызывающие АР (триггеры) в зависимости от возраста: у детей раннего возраста чаще всего пищевые аллергены; у детей старшего возраста — эпидермальные аллергены (шерсть животных, перхоть, слюна, моча, перо птиц, сухой корм для рыб), плесневые грибы, клещи домашней пыли, аллергены тараканов. В возрасте 5–6 лет появляется сенсибилизация к аллергенам пыльцы растений. Регистрируются случаи обострений АР в связи с приемом медикаментозных средств, причем наиболее часто причинно-значимыми в инициировании его симптомов являются пенициллин и полусинтетические пенициллины, антибиотики тетрациклинового и цефалоспоринового ряда, сульфаниламиды, нестероидные противовоспалительные препараты.
Сезонный АР (САР), как правило, развивается остро — с появления зуда в носу, слизистых или водянистых выделений из носа, чихания, затруднения носового дыхания. САР обычно сопровождается и аллергическим конъюнктивитом.
У части детей в период обострения АР выявляются также симптомы БА. У ряда детей поллинозы и САР, как их проявление, развиваются на фоне уже сформировавшихся других аллергических заболеваний.
Круглогодичный АР (КАР) характеризуется менее острым началом. Симптомы возникают на протяжении всего года либо постоянно, либо под влиянием различных аллергенов, например, при уборке квартиры.
Часто симптомы АР проявляются в ночные и утренние часы.
У детей, страдающих АР, в процесс может вовлекаться слизистая оболочка придаточных пазух носа, развивается отек аденоидных вегетаций, симулируя их гипертрофию. При АР может наблюдаться стекание светлой слизи по задней стенке глотки, что становится причиной спастического кашля и небольшой осиплости голоса. Гипертрофия аденоидов может быть следствием частых респираторных инфекций или длительного постназального дренажа или аллергического воспаления. У 33–50% детей с АР вследствие отека слизистой носа развиваются евстахиит, серозный отит. По данным пробы с физической нагрузкой у 40% больных регистрируются признаки бронхиальной гиперреактивности (ГР). В связи с развитием назальной ГР с течением времени у больных с персистирующим АР обострение воспалительного процесса могут вызвать и неспецифические факторы (химические поллютанты, метеоусловия). Ранее подобный ринит трактовался как вазомоторный ринит.
Диагностика аллергического ринита
- Анамнез:
- отягощенная наследственность по аллергическим заболеваниям;
- отягощенный собственный аллергологический анамнез;
- наличие связи обострения заболевания с причинно-значимым аллергеном;
- положительный эффект элиминации.
- Риноскопия.
- Определение содержания эозинофилов в риноцитограммах.
- Определение уровня общего и специфических IgE.
- Постановка кожных проб со стандартными аллергенами.
- Определение назальной проходимости методом передней активной риноманометрии.
- Определение назальной реактивности с помощью эндоназальных провокационных проб.
- Компьютерная бронхофонография.
Критерии дифференциальной диагностики аллергического и неаллергического ринита включают ряд клинико-анамнестических и лабораторных признаков (табл. 2):
Осложнения АР:
1) аденоидиты;
2) синуситы;
3) евстахеиты;
4) отиты;
5) спастический кашель, осиплость голоса;
6) хроническая назальная обструкция, которая приводит к формированию «аллергического лица»: темные круги под глазами, поперечная складка на спинке носа, нарушение развития лицевого черепа (неправильный прикус, дугообразное нёбо, уплощение моляров).
Лечение аллергического ринита:
1) элиминационные мероприятия (устранение контакта с аллергеном), иногда, особенно у детей раннего возраста и при интермиттирующем АР легкой степени тяжести, этих мероприятий бывает достаточно;
2) медикаментозная терапия:
• топические деконгестанты (сосудосуживающие препараты) (ДК);
• интраназальные Н1-блокаторы;
• антигистаминные препараты системного действия (АГ);
• кромоны;
• назальные глюкокортикостероиды (НГКС);
• антилейкотриеновые препараты;
3) аллергенспецифическая иммунотерапия (АСИТ)
Топические деконгестанты
Деконгестанты (ДК) не оказывают положительного влияния на патогенез заболевания, однако назначение их возможно при выраженной заложенности носа в течение короткого промежутка времени с целью облегчения самочувствия больного. ДК быстро и эффективно восстанавливают носовое дыхание как при аллергическом рините, так и при остром инфекционном рините.
ДК уменьшают отек слизистой носа, что предотвращает обструкцию слуховой трубы и является профилактикой развития евстахеита, а также среднего отита. Опасность применения ДК при АР заключается в том, что их бесконтрольное применение может привести к развитию тахифилаксии (за счет угнетения эндогенного норадреналина), в связи с чем курс лечения для большинства сосудосуживающих средств составляет 3–7 дней. Длительное (свыше 7–10 дней) использование этих препаратов может вызывать выраженный отек в полости носа, назальную гиперреактивность, изменения гистологического строения (ремоделирование) слизистой оболочки, то есть развитие медикаментозного ринита.
Все ДК делятся на препараты короткого действия (до 4–6 часов): фенилэфрин, нафазолин, тетризолин; средней продолжительности (до 8–10 часов): ксилометазолин; длительного действия (до 12 часов): оксиметазолин.
ДК следует применять с осторожностью у детей в возрасте до одного года, поскольку терапевтический интервал этих средств узок. Назначая ДК, следует помнить, что относительная площадь слизистой оболочки носа у детей значительно больше, чем у взрослых. При попадании на слизистую оболочку носа грудного ребенка доза сосудосуживающего препарата (в расчете на единицу массы тела) значительно выше, чем при его применении у взрослых. Вследствие этого могут наблюдаться такие побочные явления, как повышение артериального давления, тремор, судороги. Поэтому перспективным является использование средств, которые наряду с действующим веществом содержат увлажняющие компоненты. Отривин — лекарственная форма ксилометазолина с увлажняющими компонентами (сорбитол + метилгидроксипропилцеллюлоза), что дает возможность более длительного применения (до 10 дней). Отривин спрей (0,05%) применяется с первого месяца жизни до шести лет по одному введению в каждый носовой ход 1–2 раза в день. С грудного возраста до одного года следует применять под наблюдением врача. Отривин спрей 0,1% — детям старше шести лет — по 1 впрыску 2–3 раза в день в каждый носовой ход.
- Азеластин (Аллергодил) (эффект через 15 мин, длительность — 12 час). 1 табл. — 2 мг на ночь; спрей — по 1 дозе в каждый носовой ход — 1–2 раза в день (с 6 лет). Курс индивидуальный, но не более 6 мес; глазные капли — по 1 капле в каждый глаз — 2–4 раза в день (с 4 лет);
- Левокабастин (Гистимет спрей) — по 2 дозы в каждый носовой ход — 2 раза в день; глазные капли 0,05% — по 1 капле в каждый глаз — 2 раза в день, до прекращения симптомов заболевания.
Антигистаминные препараты системного действия (АГ) (табл. 3, 4). АГ системного действия предотвращают и уменьшают такие симптомы, как зуд, чихание, ринорея, но менее эффективны в отношении назальной обструкции. Наилучший эффект достигается при их профилактическом применении перед контактом с аллергеном. Добавление к терапии назальными ГКС АГ-препаратов оправдано при сопутствующем аллергическом конъюнктивите и атопическом дерматите.
Выделяют АГ 1-го и 2-го поколения.
Все АГ 1-го поколения, легко проникая через гематоэнцефалический барьер, оказывают седативное действие, а также обладают М-холинолитическим и противовоспалительным эффектом. Эффективность этих препаратов сопоставима, однако чувствительность к ним различна. В связи с возможностью привыкания к АГ 1-го поколения, их используют короткими курсами 5–7 дней. Фенистил — блокатор Н1-гистаминовых рецепторов — обладает также противозудным действием, умеренным седативным эффектом. Противозудное действие препарата начинается через несколько часов после его использования и сохраняется на протяжении 6–10 часов.
Основные преимущества АГ препаратов 2-го поколения:
1) практически отсутствует седативный и снотворный эффект;
2) оказывают селективное действие на Н1-гистаминовые рецепторы;
3) продолжительность действия — до 24 часов;
4) отсутствие привыкания к ним даже при длительном применении;
5) у большинства АГ наблюдается остаточное действие в течение одной недели после их отмены;
6) обладают не только антигистаминным действием, но и противовоспалительными свойствами.
Оральные АГ средства быстро уменьшают (в течение менее одного часа) назальные и глазные симптомы аллергии.
Кромоны
Кромоны в виде назального спрея — Кромогексал, Кромоглин, Кромосол, Ломузол — используются при легких и умеренно выраженных проявлениях АР, являются препаратами выбора у детей раннего возраста. Препараты назначаются: интраназально — по 1 дозе в каждый носовой ход 4 раза в день; глазные капли (Кромогексал, Кромоглин, Оптикром, Лекролин, Хайкром) — по 1 капле в каждый глаз 4 раза в день.
Глазные капли неэффективны при интраназальном применении!
Частота использования может быть снижена через 2–3 недели после начала лечения. Кромоны наиболее эффективны при их профилактическом применении перед контактом с аллергенами. При отсутствии эффекта от начальной терапии (через 5–7 дней) возможно назначение комбинированной терапии с антигистаминными препаратами II поколения. При достижении положительного результата терапии один из компонентов должен быть отменен.
В лечении аллергического ринита и аллергического конъюнктивита (АК) могут быть использованы комбинированные препараты:
- Виброцил (АГ + ДК) — капли (с одного месяца), спрей, назальный гель (с 6 лет);
- Ринопронт (АГ + ДК) — сироп (с одного года), капсулы (с 12 лет);
- Клариназе (АГ + ДК) — таблетки (с 12 лет);
- Спераллерг (АГ + ДК) — глазные капли — при сезонном АК;
- Аллергофтал (АГ + ДК) — глазные капли — при сезонном АК;
- Кромозил (кромогликат + ДК) — глазные капли.
Виброцил — комплексный двухкомпонентный назальный деконгестант. В состав препарата Виброцил входят: фенилэфрин — 2,5 мг (ДК), диметиндена малеат — 250 мкг (АГ). Благодаря наличию двух компонентов препарат оказывает сосудосуживающий, противоотечный и противоаллергический эффекты. Как было ранее сказано, большинство ДК при длительном применении вызывают развитие тахифилаксии. В меньшей степени это свойственно фенилэфрину, который обладает мягким вазоконстрикторным действием за счет высокоселективного агонизма к альфа1-адренорецепторам и не вызывает значительного снижения кровотока в слизистой оболочке носа. Благодаря естественному уровню рН и изотоничности Виброцил не нарушает функцию реснитчатого эпителия слизистой оболочки и при отмене лечения не вызывает реактивную гиперемию. Поэтому препарат может применяться дольше большинства деконгестантов — до двух недель. Виброцил также является эффективным средством при лечении тубарной дисфункции на фоне аллергического ринита. Начало действия препарата Виброцил — через 5 минут, максимальный эффект — к 60-й минуте, максимальная продолжительность действия — до 6 часов.
Литература
- Бронхиальная астма у детей: диагностика, лечение и профилактика. Научно-практическая программа. М., 2004.
- Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика». М., 2008.
- Аллергология и иммунология (клинические рекомендации для педиатров). Под ред. А. А. Баранова и Р. М. Хаитова. 2-е изд., испр. и доп. М.: Союз педиатров России, 2010. 252 с.
- Вопросы современной педиатрии. 2009; 8 (4), с. 106–110.
- Вопросы современной педиатрии. 2010: 9 (6).
- Педиатрическая фармакология. 2011: 8 (3), с. 47–52, 6–14, 47–52, 70–74.
- Педиатрическая фармакология. 2011: 8 (1), с. 40–44.
- Педиатрическая фармакология. 2011: 8 (2), с. 50–56.
- Педиатрическая фармакология. 2010: 7 (1), с. 42–47.
- Лечащий Врач. 2009, № 6.
- Лечащий Врач. 2011, № 1.
- Пульмонология. 2010, № 1, с. 80–86.
- Неотложная терапия бронхиальной астмы у детей. Пособие для врачей. М., 1999.
- Consilium Medicum. Педиатрия. 2008, № 2, с. 57–61, 68–73.
- Карпова Е. П. Лечение аллергического ринита у детей (рук-во для врачей). «ГЭОТАР-медиа», 2007. 192 с.
- Неотложные состояния у детей. М.: «Медицинская книга», 2002. 176 с.
- Глобальная стратегия лечения и профилактики бронхиальной астмы. Пересмотр 2006 г. М.: Атмосфера, 2007. 103 с.
- Global strategy for asthma management and prevention. Revised 2006. 96 p.
Т. А. Сидорова, кандидат медицинских наук, доцент
В. П. Алфёров, доктор медицинских наук, профессор
Ф. П. Романюк, доктор медицинских наук, профессор
А. В. Орлов, кандидат медицинских наук, доцент
СПбМАПО, Санкт-Петербург
Контактная информация об авторах для переписки: pitspb2004.mail.ru
Лечение респираторных аллергозов

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
При всех формах респираторного аллергоза надо стремиться к максимальному разобщению с причинно-значимым аллергеном (см. Легение и профилактика поллиноза и бронхиальной астмы).
При обострении аллергического заболевания верхних дыхательных путей детям назначают антигистаминные препараты I (тавегил, супрастин, диазолин, фенкарол), II (зиртек, кларитин, семпрекс, гисталонг, кестин) или III поколение (телфаст). При выраженной заложенности носа необходимо назначение деконгестантов симпатомиметического действия (галазолин). Лечение этими препаратами проводят до 5-7 дней, поскольку более продолжительное их применение чревато развитием синдрома «рикошета», проявляющегося в увеличении отека слизистой оболочки носа. Новые сосудосуживающие препараты (отривин, африн, ксимелин, називин, тизин) не столь агрессивны, однако, их применение свыше 2-3 недель нежелательно по тем же причинам. Эффективны комбинированные препараты с деконгестантной и антигистаминной активностью (антистин-привин, ринопронт, клариназе). Показано применение антигистаминных средств местно (интраназально): аллергодил, гистимед.
Некоторые дифференциально-диагностические признаки аллергических и инфекционных заболеваний дыхательных путей
Клинические и параклинические признаки болезни
Наследственная отягощенность по аллергическим заболеваниям
Внелегочные аллергические проявления, в том числе в анамнезе
Упорно рецидивирующий характер заболевания
Однотипность клинических проявлений при обострении
Разные клинические проявления в зависимости от этиологии
Уменьшение и исчезновение клинических проявлений при элиминации подозреваемого аллергена
Повышение температуры тела
Как правило, отсутствует
Как правило, присутствует
Возбуждение, гиперактивность, «говорливость»
Может быть снижен
Особенности анализа крови
Признаки вирусного или бактериального воспаления
Эффект от проведения антибактериальной терапии
Может быть хороший
Эффект от применения антигистамин-ных препаратов
Отсутствует или умеренный
Тесты аллергологической диагностики
Уровень общего IgE в сыворотке крови
Цитоморфология носового секрета
Эозинофилы 10% и более
Эозинофилы менее 5%
При упорном рецидивировании аллергического заболевания верхних дыхательных путей и с целью профилактики трансформации в бронхиальную астму целесообразно проведение трехмесячного курса задитена (кетотифена) 0,025 мг/кг в 2 приема; зиртека (цетиризина): детям 2-6 лет – 5 мг (10 капель) 1 раз в сутки или по 1,5 мг 2 раза в сутки, детям старше 6 лет – 10 мг в сутки.
При аллергическом рините и гиперплазии аденоидов аллергической этиологии назначают закапывание в нос ломузола, кромогексала или других интраназальных форм кромогликата натрия. Для закапывания в глаза при аллергическом конъюнктивите применяют оптикром (кромогликат натрия). При тяжелом течении аллергического ринита проводят лечение топическими глюкокортикостероидами в виде назальных спреев (фликсоназе, альдецин и др.). Хирургическое удаление аденоидов детям с респираторным аллергозом проводят по строгим показаниям при неэффективности консервативного лечения: IV степень гиперплазии с полным отсутствием носового дыхания, повторные гнойные отиты и синуситы. Такая тактика связана с тем, что удаление аденоидов часто приводит к манифестации бронхиальной астмы у ребенка с малыми формами респираторной аллергии.
При сенсибилизации к любой группе аллергенов необходимо диагностировать и лечить воспалительные, паразитарные заболевания ЖКТ, дисбактериоз; дефицитные состояния; заболевания центральной и вегетативной нервной системы. Следует, однако, подчеркнуть, что изменения со стороны практически любого органа и системы организма у ребенка с респираторной аллергией могут быть проявлениями «атопической болезни», что необходимо уточнять и учитывать при определении тактики лечения.
Специфическая иммунотерапия (СИТ) – эффективный метод лечения поллиноза и других малых форм респираторной аллергии с ингаляционной моносенсибилизацией. СИТ на ранних стадиях респираторных аллергозов в некоторых случаях предупреждает утяжеление заболевания и трансформацию в бронхиальную астму.
В большинстве случаев проводят парентеральное (в/к) введение причинно-значимого водно-солевого экстракта аллергена в возрастающей дозе и концентрации. При поллинозе в некоторых клиниках проводят пероральную СИТ, которая по эффективности не уступает парентеральной и является менее травматичным и более безопасным методом лечения. В последние годы для СИТ стали использовать аллергоиды, обладающие более низкой аллергенной, но достаточно выраженной иммуногенной активностью. После проведения СИТ (не менее трех курсов – по одному курсу в год) отмечается тенденция к снижению уровня общего IgE и специфических IgE-антител. СИТ – дорогой и небезопасный метод лечения. Его эффективность зависит от правильности определения показаний, качества лечебных аллергенов и соблюдения методики лечения. СИТ проводит врач-аллерголог в периоде ремиссии заболевания.
Образование родителей детей с аллергическими заболеваниями позволяет увеличить комплайнс (процент выполнения родителями назначений врача), повысить эффективность лечения.
Респираторный аллергоз
Респираторный аллергоз: симптомы поражения дыхательных путей
Респираторный аллергоз включает в себя совокупность заболеваний, при которых поражаются дыхательные пути под воздействием аллергенов. Он может проявляться как во взрослом, так и детском возрасте. Однако чаще всего поражения такого характера появляются у 2–4-летних детей. Лечение каждого заболевания носит симптоматический характер.
[contents]
Причины возникновения заболеваний

Респираторный аллергоз поражает дыхательные пути
Респираторный аллергоз может иметь два вида происхождения: инфекционное и неинфекционное. При каждом из заболеваний может происходить поражение дыхательного тракта или его части:
Если поражение носит инфекционный характер, то работа органов дыхательной системы нарушается при проникновении вирусов, бактерий или микроорганизмов грибкового происхождения.
При неинфекционной форме аллергоз проявляется по ряду причин.
Симптомы поражения возникают при проникновении аэроаллергенов. К ним относят пыльцу растений, пыль с содержащимися в ней секретами тараканов, клещей, а также шерсть животных.
Часто симптомы поражения дыхательных путей наблюдаются при контакте с бытовой химией, косметическими средствами.
В зависимости от причин возникновения признаки заболевания могут быть различными. Поэтому лечение назначается только после обязательного осмотра врачом.
Формы аллергоза и их симптоматика

Головная боль у ребенка
Респираторный аллергоз у детей может выражаться в виде различных форм. Они отличаются локализацией реакции при воздействии раздражителя.
Симптомы аллергического ринита часто проявляются в детском возрасте. При возникновении раздражения у человека отмечается заложенность носовых проходов, небольшие слизистые выделения из носа, конъюнктивит. При этом у ребенка появляется зуд в носу, который становится причиной возникновения чихания. Он может ощущать головную боль, недомогание. Аллергический ринит часто проявляется в период цветения растений, но также может носить круглогодичный характер.
При аллергическом фарингите наблюдается обширный отек слизистой оболочки ротоглотки. В некоторых случаях воспаление переходит на область языка. В этом случае у детей нередко проявляется ощущение постороннего предмета в глотке, комка, который не проходит. Отличается фарингит сильным сухим кашлем.
Когда возникает аллергический трахеит, появляется хрипота. У человека могут начаться приступы сухого кашля особенно ночью. При этом ощущается боль в области груди. Трахеит может проявляться на протяжении длительного времени то обостряясь, то снижая симптоматику.
Самым часто встречающимся заболеванием является аллергический обструктивный бронхит. Поражение в этом случае наблюдается только в нижних отделах дыхательных путей. В некоторых случаях заболевание связывают с бронхиальной астмой легкой формы.
При аллергическом ларингите происходит отек гортани. У ребенка появляется лающий кашель, а также осиплость голоса.
Часто симптомы респираторного аллергоза путают с ОРВИ. Поэтому нередко назначается неправильное лечение, которое не приводит к положительному результату. Однако существуют некоторые характерные особенности, отличающие аллергоз от вирусного заболевания.
Главным различием заболеваний является характер проявлений. При аллергическом поражении дыхательных путей реакция наблюдается спустя несколько минут или часов. При ОРВИ состояние может ухудшаться постепенно.
Лечение заболеваний

Супрастин – антигистаминный препарат
Так как заболевание носит аллергический характер, лечение детей включает обязательный прием антигистаминных препаратов. Врачом могут быть назначены средства первого, второго или третьего поколения. Среди препаратов с антигистаминным действием выделяют:
У детей лечение осуществляется средствами в виде капель. К ним относят Зиртек, Зодак, Фенистил. Но при сильных аллергических реакциях часто используют Супрастин, дозировка которого рассчитывается исходя из возраста ребенка.
Также терапия обязательно проводится сосудосуживающими препаратами. Среди них выделяют:

Активированный уголь выводит аллерген
Они снимают отечность слизистых оболочек носа, предотвращая появление насморка, слизистых выделений. Также они способствуют облегчению дыхания.
Лечение предусматривает прием энтеросорбентов в сочетании с пребиотиками. Вывести аллерген из организма можно с помощью Энтеросгеля, Смекты, Активированного угля. Нормализовать микрофлору кишечника можно с помощью пребиотиков Хилак-Форте, Дюфалак, Лактусан. Их можно применять с первого дня жизни малыша.
Справиться с проявлениями респираторного аллергоза можно с помощью физиотерапевтических процедур. Эффект наблюдается от:
Ребенку показана лечебная гимнастика, направленная на общее укрепление организма. В ходе таких занятий тренируется дыхание.
Важно сразу же устранить контакт с раздражителем, чтобы не наблюдалось усиление признаков респираторного аллергоза. Если сделать это невозможно, то проводят иммуннотерапевтическое лечение. Однако этот способ подходит не всем детям, так как может усилить развитие реакции.
Острые аллергические реакции
Острые аллергические реакции – это патологические состояния, возникающие вследствие гиперчувствительности организма к проникающим извне аллергенам и характеризующиеся внезапным развитием локализованных или генерализованных аллергических реакций. К локализованным формам относят крапивницу, ангиоотек, ларингоспазм и бронхоспазм, к системным – анафилактический шок и распространенные токсико-аллергические дерматиты. Проявления острой аллергической реакции зависят от ее формы, состояния организма, возраста и других факторов. Лечебные мероприятия включают элиминацию аллергена, восстановление жизненно важных функций, введение антигистаминных средств и глюкокортикостероидов.
МКБ-10
Общие сведения
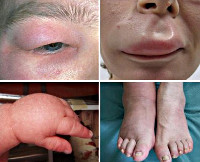
Острые аллергические реакции – это заболевания, развивающиеся при наличии повышенной чувствительности иммунной системы к проникающим в организм извне аллергенам. Обычно при этом выявляются признаки аллергической реакции немедленного типа с внезапным острым началом, распространением патологического процесса на различные органы и ткани, выраженным нарушением жизненно важных функций организма. По статистике каждый десятый житель нашей планеты когда-либо переносил острую аллергическую реакцию. Выделяют легкие (локализованные) проявления гиперчувствительности в виде обострения аллергического риноконъюнктивита и ограниченной крапивницы, среднетяжелые – с развитием распространенной крапивницы, отека Квинке, ларингоспазма, бронхоспазма и тяжелые – в виде анафилактического шока.

Причины
Развитие острых аллергических реакций обычно связано с воздействием чужеродных веществ, проникающих в организм с вдыхаемым воздухом (бактериальные, пыльцевые, содержащиеся в атмосферном воздухе и домашней пыли аллергены), продуктами питания, лекарственными препаратами, вследствие укусов насекомых, при использовании латекса, нанесении на кожу и слизистые различных неорганических и органических веществ.
Провоцирующими моментами могут выступать экзогенные факторы: экологическое неблагополучие, вредные привычки, неконтролируемое употребление лекарственных средств и бытовой химии. К эндогенным факторам риска относят отягощенную по аллергии наследственность, стрессовые ситуации, иммунные нарушения.
Патогенез
Патологический процесс чаще всего характеризуется развитием острой аллергической реакции немедленного типа. При этом формируется IgE-опосредованная гиперчувствительность к проблемному чужеродному веществу, становящемуся антигеном. Развивающаяся иммунная реакция протекает в присутствии клеток трех типов – макрофагов, T- и B-лимфоцитов. Синтезируемые B-клетками иммуноглобулины класса E располагаются на поверхности клеток-мишеней (тучных клеток, базофилов).
Повторное поступление аллергена в организм приводит к развитию аллергической реакции с активацией клеток-мишеней и выбросом большого количества медиаторов воспаления (это, прежде всего, гистамин, а также серотонин, цитокины и др.). Такая иммунная реакция обычно наблюдается при поступлении пыльцевых, пищевых, бытовых аллергенов, лекарственных средств и сывороток, проявляясь симптомами поллиноза, атопического дерматита и бронхиальной астмы, анафилактическими реакциями.
Механизм возникновения острых аллергических заболеваний может быть обусловлен формированием цитотоксических, иммунокомплексных, клеточно-опосредованных иммунных реакций. В результате развивающихся после сенсибилизации патохимических и патофизиологических изменений появляются типичные симптомы острой аллергии.
Симптомы аллергических реакций
Легкое течение острых аллергических реакций чаще всего проявляется симптомами аллергического ринита (затруднение дыхания через нос, ринорея, приступы чихания) и конъюнктивита (зуд и отечность век, покраснение глаз, светобоязнь). Сюда же можно отнести появление признаков крапивницы на ограниченном участке кожи (округлые пузыри, гиперемия, зуд).
При среднетяжелом течении острых аллергических реакций поражение кожных покровов становится более выраженным и характеризуется развитием генерализованной крапивницы с захватом практически всей поверхности кожи и появлением новых пузырей в течение нескольких суток. Нередко при этом отмечаются признаки ангионевротического отека Квинке с возникновением ограниченного ангиоотека кожи, подкожной клетчатки, слизистых оболочек. Патологический процесс чаще локализуется в области лица, поражая губы и веки, иногда встречается на кистях, стопах и мошонке, может приводить к отеку гортани и слизистой оболочки желудочно-кишечного тракта. Острая аллергическая реакция с развитием воспаления слизистой оболочки гортани и бронхов может вызывать тяжелые осложнения вплоть до летального исхода от асфиксии.
Наиболее тяжелые последствия гиперчувствительности иммунной системы наблюдаются в случае развития анафилактического шока. При этом поражаются жизненно важные органы и системы организма – сердечно-сосудистая и дыхательная с возникновением выраженной артериальной гипотензии, коллаптоидного состояния и потери сознания, а также нарушений дыхания вследствие отека гортани или бронхоспазма. Клинические проявления, как правило, развиваются в течение нескольких минут после контакта с аллергеном, при отсутствии квалифицированной неотложной помощи нередко наступает смерть.
Диагностика
Диагностика острых аллергических реакций предусматривает тщательный анализ анамнестических данных (переносимость лекарственных препаратов и сывороток, перенесенные ранее аллергические заболевания), клинических проявлений аллергии (поражение кожи, верхних дыхательных путей, признаки удушья, обморок, наличие судорог, нарушение сердечной деятельности и т. д.). Необходим осмотр аллерголога-иммунолога и других специалистов: дерматолога, оториноларинголога, гастроэнтеролога, ревматолога и пр.
Выполняются общеклинические лабораторные исследования (крови, мочи), биохимический анализ крови, по показаниям – определение ревматоидного фактора и антинуклеарных антител, маркеров вирусного гепатита, наличия антител к другим микроорганизмам, а также необходимые в данном конкретном случае инструментальные диагностические процедуры. При возможности могут проводиться кожные пробы, определение общего и специфических иммуноглобулинов класса E, а также другие используемые в аллергологии обследования.
Дифференциальная диагностика острых аллергических реакций требует исключения широкого круга различных аллергических, инфекционных и соматических заболеваний, сопровождающихся кожными проявлениями, поражением слизистых оболочек внутренних органов, нарушением функции дыхания и кровообращения.
Лечение острых аллергических реакций
Лечебные мероприятия при острых аллергических реакциях должны включать скорейшую элиминацию аллергена, проведение противоаллергической терапии, восстановление нарушенных функций дыхания, кровообращения и других систем организма. Чтобы прекратить дальнейшее поступление вещества, вызвавшего развитие повышенной чувствительности, необходимо остановить введение лекарственного средства, сыворотки или кровезаменителя (при внутримышечных и внутривенных инъекциях, инфузиях), уменьшить всасывание аллергена (наложение жгута выше места введения лекарства или укуса насекомого, обкалывание этого участка с использованием раствора адреналина).
Проведение антиаллергической терапии предусматривает использование антигистаминных препаратов и глюкокортикостероидных гормонов местно, внутрь или парентерально. Конкретные дозировки препаратов и способ их введения зависят от локализации патологического процесса, тяжести острой аллергической реакции и состояния больного. Симптоматическая терапия направлена на коррекцию нарушенных функций организма и, прежде всего, дыхания и кровообращения. Так при бронхоспазме ингаляционно вводятся бронхолитические и противовоспалительные препараты (ипратропия бромид, сальбутамол и др.), при выраженной артериальной гипотензии назначаются вазопрессорные амины (допамин, норадреналин) с одновременным восполнением объема циркулирующей крови.
В тяжелых случаях неотложная помощь оказывается в условиях реанимационного отделения стационара с применением специальной аппаратуры, поддерживающей функцию кровообращения и дыхания. После купирования острых проявлений аллергических реакций лечение осуществляется врачом-аллергологом-иммунологом с использованием индивидуально подобранной схемы медикаментозной терапии, соблюдением элиминационной диеты, при необходимости – проведением АСИТ.
1. Неотложные состояния в детской аллергологии: учеб.-метод. пособие/ И.А. Козыро, Г.М. Батян, А.В. Сукало. – 2015.
2. Острые аллергические реакции у детей. Клиника, диагностика, неотложная помощь/ Васильева Е.И. – 2004.
4. Оказание скорой медицинской помощи при острых аллергических заболеваниях/ Балаболкин И.И., Намазова Л.С., Сидоренко И.В., Элькис И.С., Тополянский А.В., Верткин А.Л.// Русский медицинский журнал. – 2001 – №20.


