Пневмония: от Боткина до наших дней.
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Уважаемые коллеги, мы продолжаем нашу работу. И сейчас симпозиум «Пневмония от Сергея Петровича Боткина до наших дней». И первую лекцию-мастеркласс «Пневмония от Боткина до наших дней» прочтет академик Владимир Трофимович Ивашкин.
Владимир Трофимович Ивашкин, академик РАМН, доктор медицинских наук:
– Здравствуйте, дорогие коллеги. Ну, давайте мы не будем терять время. Моя задача – сравнить подходы к диагностике лечения пневмонии, которые имели место в бытность Сергея Петровича Боткина, с тем, что мы имеем в настоящее время. Вот такое сравнение на самом деле чрезвычайно любопытно, потому что, по существу, это исторический экскурс в тот объем накопленных знаний и научных достижений, которые были сделаны вот за этот период.
Итак, в чем клинический метод Боткина? Вот обратите внимание, Боткин никогда не начинал со сбора жалоб. Он просто осматривал и пациента, и проводил физикальное обследование – пальпировал, перкутировал, аускультировал. Он составлял себе абсолютно, как он сам говорил, объективное представление о больном, объективное. Больной в это время молчал, или больная, или больной. После того как он собирал сведения объективного характера путем физикального обследования пациента, он тогда уже начинал задавать вопросы пациенту очень конкретные. Я полагаю, что этот метод у него сформировался не сразу, возможно, просто в силу невероятной занятости он выработал этот метод. У безмолвного пациента он определял основные, так сказать, точки, которые исследовал, а затем задавал вопрос. Ну, и дальше он расспрашивал об отправлениях физиологических, об образе жизни, о положении в обществе. Далее он, конечно, собирал сведения об истории болезни, о времени появления припадков. Тогда симптомы назывались припадками. О припадках основного страдания. Далее он вырабатывал теорию клинического случая, то есть критический разбор всех найденных фактов. Ну, по существу, речь шла о дифференциальном диагнозе. И далее он формулировал окончательный диагноз. Вот что любопытно, посмотрите, гипотеза – распознавание (диагноз) включает и определение причины. Следовательно, Боткин, когда обосновывал диагноз и включал туда причину, он, следовательно, формулировал представление о нозологической форме, ну, о нозологической форме, как она выглядела в тот период в представлениях медицины, врачей, его самого. Обязательно шло предсказание, то есть прогноз. Ну, и наконец, показания, исходя из предсказания, показания к лечению, содержанию больного. Ну, и предсказания включали в себя рассмотрение возможности выздоровления и улучшения или, так сказать, смерть пациента. Вот он писал: «Не нужно забывать, что окончательное подтверждение этой теории (то есть диагноза) является только в тех несчастных случаях, где усилия нашего лечения остаются тщетными: только посмертное анатомическое исследование субъекта опровергает составленную нами гипотезу или дает ей значение факта. Только посредством такого контроля своих гипотез может развиваться истинный практический врач. И упражнение в решении этих задач и составляет клиническое преподавание».
Вот две монографии, которые я настоятельно рекомендую почитать всем врачам: это «Курс клиники внутренних болезней» и «Клинические лекции» Сергея Петровича Боткина. Вообще, «Клинические лекции» Сергея Петрович Боткина явились прототипом. До него в России ни один профессор не публиковал клинических лекций. И его клинические лекции явились как бы образцом для подражания. После этого появилось довольно много клинических лекций. Но если вы составите себе труд и сравните клинические лекции Боткина с теми клиническими лекциями, которые публиковались и даже сейчас публикуются, то вы поймете, конечно, что по глубине проработки материала и по основательности знания и понимания реального разбираемого клинического наблюдения равных Боткину не было, ну, наверное, сейчас нет. Он писал (речь идет уже о конкретном представлении больного): «Больной, которого вы видите, лежит в постели, бледен, с желтоватым оттенком. По положению его тела сразу заметно, что мы имеем дело с субъектом слабым, серьезно больным человеком. Кожа горяча, за 39 градусов. Конечности, кончик носа, уши тоже теплы, хотя менее чем туловище. Выдох представляет больше ненормальностей, чем вдох. Время от времени появляются сокращения брюшных мышц. Левая половина груди дышит немного слабее правой; межреберные промежутки на левой стороне как будто больше выпячены, чем на правой». Я думаю, из описания этого легко поставить диагноз. Понимаете, насколько образно и объемно, и точно описывает Сергей Петрович изменения, характерные для пневмонии. «При перкуссии над ключицами с обеих сторон заметной разницы не усматривается. Сзади над левой лопаткой перкуторный звук с тимпаническим оттенком. Начиная с лопаточной ости вниз – уменьшение звучности. То же – по левой аксиллярной линии. Уменьшение звучности, которое усматривается в подмышечной ямке, простирается вниз до VII ребра. С IV ребра по левой парастернальной линии я встречаюсь с уменьшением звучности, соответствующим верхней границе сердечной плоскости. Правая ее граница совпадает со срединной линией, левая – на пальца 2,5 не доходит до левой мамиллярной, нижняя перкуторная граница в пятом межреберном промежутке. Голосовое дрожание под левой лопаткой заметно слабее, чем под правой. На уровне лопаток оно, наоборот, слева сильней. То же и над лопатками и на передней поверхности грудной клетки». Вот так маститый профессор не стесняется определять голосовое дрожание. Ну, и «ad apicem (то есть на верхушке) и на сосудах по два тона без посторонних шумов. Легкий акцент на втором пульмональном. Спереди с обеих сторон жесткое дыхание. Кое-где сухие свистящие хрипы. Слева по аксиллярной линии встречаюсь с хрипами гораздо более разнообразного характера. Слышу еще более крупные сонорные, переходящие к влажным и влажные. При каждом вздохе появляются мелкие, равномерно пузырчатые хрипы, не слышные на выдохе, одним словом, замечается крепитация. Бронхиальное дыхание слышится резче всего на уровне левой лопатки, под углом лопатки исчезает совершенно». Ну, вот видите, синдром уплотнения легочной ткани и плевральный выпот описаны Сергеем Петровичем Боткиным просто пропедевтически, да. И дальше он пишет: «Чтобы кончить объективное исследование, нам остается только остановиться на выделениях больного». И вот он отмечает: «Выделения кровяно-красного цвета, мокрота пениста, делится на два слоя; верхний – густой, вязкий, и нижний – более жидкий. Красные и белые кровяные тельца, сгустки фибрина, имеющие форму бронх, большое количество микроорганизмов. Преобладают кокки». Это все очень детально. Ну, и наконец, после объективного обследования, после осмотра мокроты он определяет жалобы. Итак, больной жалуется на кашель, на боли в левом боку, на удушье и слабость. Вот, собственно, как описывается анамнез заболевания из жизни: «Заболевание началось колотьем в боку, кашлем, тут же присоединилась одышка и жар; явилась жажда, исчез аппетит. Больной почувствовал себя слабым и слег в постель. С того времени не произошло никаких резких перемен в его состоянии, он стал только слабее. Все время сон плохой, иногда бредит. Раньше он ничем не болел. Родные его – здоровые люди». Ну, вот у пациента делириум, что характерно было для течения пневмонии того периода.
И диагноз. Распознавание болезни по Боткину включает и определение причины: «Я бы предположил пневмонию, раз доказано их присутствие (симптомов), хотя бы других симптомов этого заболевания не было. Я бы, конечно, не затруднился диагностицировать крупозную пневмонию при наличии обыкновенных ее клинических симптомов минус пневмококки». Он тем самым подчеркивает важность объективного обследования. Ему достаточно объективного обследования, для того чтобы быть убежденным в наличии долевой, крупозной, или плевропневмонии – три синонима. Вот он предсказывает: «У пациента возможно разрешение на 5-й, 6-й или 7-й день. У него возможна гнойная инфильтрация. У него возможно развитие хронической интерстициальной пневмонии». Ну, под этим он, по всей вероятности подразумевает возможность приобретения пневмонии такого торпидного, затяжного течения. «И возможны творожистые изменения воспалительного продукта». Вот здесь надо учитывать время, в которое он жил, и ту частоту туберкулеза, которая встречалась у пациентов. Он не исключает возможность туберкулезного поражения у нашего пациента.
Вот здесь показаны линии перкуссии. Видите, очень точно по срединной линии, по парастернальной левой, по срединно-ключичной линии. Далее он определяет абсолютную сердечную тупость, далее относительную сердечную тупость. И это все абсолютно рельефно. Это мы сделали на основании описания полученных им перкуторных данных.
А вот температурный лист, который мы восстановили на основании этих данных, которые были описаны. Обратите внимание, чем лечили тогда крупозную пневмонию? Больной получал «таллин 0,3». Что такое таллин? Таллин – это ртутный препарат, то есть больных крупозной пневмонией тогда лечили ртутными препаратами. И вот мы видим, что под влиянием таллина снижается частота сердечных сокращений значительно – видите, красная линия. Дальше, снижается тахипноэ, частота дыхательных движений снижается, падает температура тела. Она имеет как бы две волны – первый пик, второй пик и затем полная нормализация. И вот он обращает внимание на содержание мочевины. По мере нормализации остальных показателей он отмечает нарастание мочевины. Ну, мы знаем, что мочевина – это индикатор выраженности катаболизма, и, по всей вероятности, врачи того периода по мочевине оценивали внутреннюю динамику, метаболическую динамику процесса. Но мы дальше вновь вернемся к мочевине, когда мы перейдем к современным данным. Здесь показано, что постепенно пациент терял вес, видимо, в силу плохого аппетита, на определенном объеме, и своеобразную динамику, как я уже сказал, мочевины, кривая которой как бы шла вопреки всем остальным показателям.
Как бы мы лечили теперь вот этого же самого пациента с крупозной левосторонней пневмонией, вот с такой выраженной клинической картиной? Ну, поставили бы, так сказать, современный диагноз – небольничная пневмония нижней доли левого легкого с тяжелым течением. Вы помните, что у пациента был делирий, выраженное тахипноэ и так далее, и парапневмонический экссудативный плеврит. Теперь подойдем к современным данным, это совершенно свежие данные – «New England Journal of Medicine», 2014 год, февральский номер, – а какие состояние болезни, синдрома мы включаем в дифференциальный диагноз долевой пневмонии? Вот при измененных рентгенологических данных что мы должны иметь? Мы должны иметь возможность исключить застойную сердечную недостаточность, аспирационную пневмонию, инфарктную пневмонию тромбоэмболическую, острый легочный фиброз, обострение бронхоэктатической болезни, гиперсенситивный пневмонит и кокаин-индуцированное поражение легких. В том случае если бы мы у нашего пациента или у пациента, описанного Сергеем Петровичем Боткиным, не нашли изменений на рентгенограмме, то тогда надо было бы думать об обострении ХОБЛ, о каком-то простудном, остром респираторном заболевании, об остром бронхите, коклюше, ясно. Если мы просто пробежим, мы не можем согласиться с теми данными, которые мы здесь приводим, и мы не можем согласиться с многими предположениями: скажем, гиперсенситивный пневмонит, кокаин-индуцированный, обострение бронхоэктатической болезни, аспирационная пневмония, застойная сердечная… Пожалуй, инфарктная пневмония, тромбоэмболия, массивная тромбоэмболия могла бы как бы выступить на первый план в нашем дифференциальном диагнозе, но для этого должны были бы быть еще дополнительные данные.
Теперь, в современном контексте, конечно, нам необходимо на клиническом уровне уже решить для себя хотя бы приближенно вопрос о том, является ли возбудитель этой пневмонии, метицилин, резистентным стафилококком или это обычная флора. Что указывает на возможность появления пневмонии вследствие наличия инсулинрезистентного стафилококка? Вот образование полости в легком, далее быстрое нарастание плеврального выпота, наличие конкурентных инфекций, нейтропения, появлении эритематозной сыпи, образование пустул на коже, молодой возраст пациента, что, как правило, труднообъяснимо, и, наконец, тяжелое течение пневмонии именно в летние месяцы, то есть пневмония в летние месяцы. Для этого возбудитель должен обладать большой вирулентностью и большим потенциалом токсическим. Теперь очень важен следующий вопрос. Состояние пациента меняется. Пациента с пневмонией надо наблюдать постоянно. Во-первых, антибиотикотерапию надо начинать эмпирическую как можно раньше. В первый час – замечательно, во второй час – несколько хуже, в третий час – еще хуже, а четвертый час – это позднее начало лечения пневмонии, поэтому рано надо начинать. И вот казалось бы, представим себе, пациент, как у Сергея Петровича Боткина, проявляется признаки делирия, бредит, у него спутанное сознание – что с ним делать? Вот такого пациента надо переводить, по современным критериям, в отделение интенсивной терапии, наблюдать за ним. Увеличение мочевины больше 20 мг/дл. Вот вспомните ту кривую мочевины, которая была на температурном листе у пациента с болезнью Боткина. Следовательно, этот старый симптом, уровень мочевины, не потерял значения до наших дней как индикатор выраженности метаболического процесса, выраженности катаболизма, именно катаболизма, распада жиров, белков, углеводов. Вы помните на кривой Сергея Петровича, больной вес терял. Отражением этого является вот увеличение мочевины. Далее тахипноэ – поражение нескольких долей легкого, мультифокальное поражение. Наличие гипоксемии – ну, в этом отношении пульсоксиметр должен нам очень хорошо помогать, должен постоянно мониторировать уровень кислорода в крови. Тромбоцитопения, артериальная гипотензия как показатель возможности развития септического шока. И гипотермия. Все вместе. Следовательно, вот эти критерии, они должны настораживать врача и заставить его задуматься, переводить в интенсивную терапию или не переводить. Лучше переводить.
Теперь продолжение как бы критериев для перевода – это лактоцидоз, ну, это свидетельство того, что гипоксемия достигла очень значительных размеров и значительная доля метаболизма глюкозы проходит по анаэробному пути. Вот такой лактоцидоз. Это говорит о нейробиозе, о гипоксии тканей периферических. Низкие значения pH, метаболический ацидоз, низкий уровень альбумина, поражение печени, гипонатриемия, лейкоцитоз, тахикардия и пожилой возраст (старше 80 лет). То есть вот масса критериев в современных условиях, которые мы должны учитывать, для того чтобы снизить смертность. Сергей Петрович Боткин приводит в одной из своих лекций летальность при крупозных пневмониях в Санкт-Петербурге. Она достигала 25-30%. Сейчас у нас нет, конечно, такой летальности, но это именно благодаря тому, что за этот период был сделан огромный рывок вперед в понимании природы и ведения этих пациентов.
Как бы мы лечили пациента в 2014 году? Вот Сергей Петрович Боткин, бедный Сергей Петрович Боткин и бедные больные. Был только один способ – ртутные препараты, таллин. Смотрите, что сейчас у нас: амоксиклав, азитромицин, дезинтоксикационная терапия, бронхолитики, муколитики. Теперь прогноз. 1885 год, время написания книги и осмотра этого больного, и 2014 год. Как бы мы охарактеризовали? Ну, практически я уже сделал. Это гнойная инфильтрация, речь идет о возможном абсцедировании или развитии эмпиемы плевры, ну, туберкулез, интерстициальная пневмония.
Ну, теперь какие же рекомендации современные? Вот 1885 год, было очень просто: есть пневмония – назначай ртутный препарат. В настоящее время – эмпирическая антибактериальная терапия включает назначение, в первую очередь, бета-лактамов в комбинации с макролитами, вот здесь они перечислены, или респираторные фторхинолоны в комбинации с цефалоспоринами третьего поколения.
Чем опасна пневмония?
Пневмония – это острое инфекционное воспаление легких, которое может наблюдается у пациентов разных возрастов и представляет собой совокупность патологических процессов, которые развиваются в легочной ткани.
Классификация
В настоящее время существует большое разнообразие различных классификаций воспаления легких, основанных на этиологии, клинико-патоморфологических признаках, по течению заболеваемости, клинической картине и т.д.
В зависимости от расположения патологического процесса рассматривают очаговую, полисегментарную, долевую, нижнедолевую пневмонию, правостороннюю или левостороннюю. Поражение легочной ткани может быть односторонним и двусторонним. Бактериальная, вирусная, крупозная пневмония указывают на причину развития патологического процесса.
В наши дни существуют следующие формы пневмонии:
- внебольничная приобретенная или домашняя;
- внутрибольничная или нозокомиальная;
- на фоне иммунодефицитных состояний;
- типичные и атипичные пневмонии.
Возможно деление заболеваний на первичные (приобретенные пациентом до обращения к врачу) и вторичные (которые развились как осложнение на фоне сложного оперативного лечения, пребывания на искусственной вентиляции легких или проходили курс агрессивной терапии).
Большое значение имеет разделение пневмоний по сложности протекания процесса, которая позволяет выделить пациентов, нуждающихся в проведении интенсивного лечения.
Этиология и патогенез
Развитию пневмонии зачастую предшествует попадание в организм грамотрицательной и условно-патогенной микрофлоры, пневмоцистоза, цитомегаловируса, нокардия, и грибов (в частности, аспергилла). В возникновении внебольничных пневмоний ведущую роль играют пневмококки, стрептококки, стафилококки, гемофильная палочка, атипичными возбудителями являются микоплазмы, легионеллы, хламидии.
Большую роль в патогенезе воспаления легких играет снижение иммунитета первичной и вторичной формы. К этой категории относятся пациенты с различного рода новообразованиями, с аутоиммунными патологиями, больные, которые получают лучевую, химиотерапию, иммуносупрессивную терапию.
В развитии пневмонии большую роль играют факторы риска:
Во всех перечисленных случаях может произойти аспирация содержимого ротоглотки и пищеварительного тракта, в котором содержится большое количество различной микрофлоры.
Повышают вероятность развития заболевания резкое похолодание в теплое время, холодные сезоны года, преклонный возраст, послеоперационный период. Часто воспаление легких развивается у пациентов, находящихся на искусственной вентиляции легких более 24 часов.
В развитии воспаления легких значительную роль играют вирусные инфекции. Пневмония развивается на фоне отсутствия надлежащего лечения при заражении парагриппом, гриппом А, В, С, аденовирусами, коронавирусами и др. Причины пневмонии могут быть обусловлены тесным контактом с птицами и грызунами.
В настоящее время выделяют четыре патологических механизма, вызывающих развитие пневмонии:
- всасывание секрета носоглотки (один из основных факторов появления воспаления легких);
- вдыхание воздуха, содержащего возбудителя (например, при нахождении с больным человеком в одном помещении);
- распространение путем транспортировки кровью патогенных микроорганизмов из внелегочного очага инфекции;
- переход патогена из инфицированных соседних органов, а также заражение извне через проникающие ранения грудной клетки.
Клинические проявления
Симптоматика пневмоний во многом зависит от характера возбудителя и состояния организма пациента на момент заражения. Пневмония характеризуется различным сочетанием бронхолегочных и внелегочных симптомов.
Симптомы пневмонии:
- кашель;
- затрудненное дыхание и одышка;
- боль в груди;
- пониженное давление;
- тахикардия;
- общая слабость;
- мышечная боль;
- лихорадка;
- спутанность сознания;
- симптомы менингита;
- отхождение мокроты (слизистой, слизисто-гнойной, редко – кровянистой).
При физикальном обследовании определяется притупление перкуторного звука, ослабление везикулярного и бронхиального дыхания, крепитация, шум трения плевры.
О тяжести заболевания можно судить по таким симптомам пневмонии как: степень дыхательной недостаточности, выраженность явлений интоксикации, декомпенсация сопутствующих заболеваний и наличие осложнений.
Осложнения
Неблагоприятные последствия пневмонии наблюдаются не только в поражении дыхательной системы и повреждении легочной ткани, но и в поражении других органов и систем.
Часто развиваются такие осложнения как:
- Рубцы на легких
- Парапневмонический плеврит
- Гнойный плеврит
- Абсцесс легкого
- Гнойный распад паренхимы легкого
- Отек легких
- Септический шок
- Полиорганная недостаточность
- Ателектазы
- Абсцессы головного мозга и печени
- Патологии сердца
- Воспаление почек
- Острый отек легких с диффузной инфильтрацией и др.
Пневмония – очень опасное заболевание. При несвоевременном лечении последствия пневмонии могут привести к серьезным осложнениям, известны случаи летального исхода.
Диагностика
Обязательным этапом в диагностике пневмонии является установление этиологии развития воспаления по клиническим и эпидемиологическим данным.
Диагностика пневмонии требует ряд лабораторных исследований:
- биохимический анализ;
- исследование уровня С-реактивного белка;
- окрашивание мазка мокроты по Граму;
- бактериоскопия;
- бакпосев мокроты;
- посев крови;
- развернутый ОАК с качественным и количественным определением состава крови;
- определение антител к антигенам разных возбудителей в сыворотке крови;
- микробиологическое исследование плевральной жидкости;
- газовый состав крови;
- экспресс-тесты по выявлению пневмококковой и легионеллезной антигенурии.
При постановке диагноза врач-пульмонолог должен исключить вероятность схожих по симптоматике заболеваний: тромбоэмболии легочной артерии, хронических неспецифических заболеваний легких, вирусных инфекций, туберкулеза, онкологических заболеваний, интерстициальных заболеваний легких, инфаркта и ушиба легкого, заболеваний сердца и сосудов и других патологий.
Лечение
Лечение пневмонии предполагает наблюдение больного в условиях стационара. Особенно важна такая терапия для больных с тяжелым течением заболевания, при подозрении на осложнения, если признаки пневмонии указывают на двустороннее поражение, при серьезных сопутствующих заболеваниях. Обязательной госпитализации подлежат дети и пожилые пациенты.
Лечение пневмонии необходимо начинать сразу при поступлении больного. Основу терапевтических мероприятий составляет курс антибактериальных препаратов с учетом чувствительности патогена. При получении бактериологических данных диагностики лечение корректируют с учетом этиотропных данных и при недостаточной эффективности проводимой терапии.
При выборе антибактериальных препаратов учитываются тип патогена, степень тяжести заболевания, возможные противопоказания, аллергологический анамнез.
Лечебные мероприятия могут включать:
- противовирусную терапию;
- антибактериальную терапию;
- респираторную поддержку;
- экстракорпоральную мембранную оксигенацию;
- назначение иммуноглобулинов, иммуностимуляторов, глюкокортикостероидов, мукоактивных средств.
Контроль излеченности
Как правило, выздоровление наступает в период до 4 недель. Клиническим критерием выздоровления считается нормализация показателей физического состояния пациента, исчезновение очагов воспаления при рентгенологическом и внешнем обследовании, возвращение к нормальным показателям состава крови.
Однако, иногда динамика клинических проявлений выздоровления не соответствует рентгенологической картине. Для полной регенерации паренхимы легкого может потребоваться до 6 месяцев. В этот период больной должен находиться под наблюдением врача и регулярно посещать врача-пульмонолога.
Профилактика и вакцинация
Наиболее эффективная профилактика пневмонии – пневмококковая и гриппозная вакцинация. Педиатры рекомендуют вакцинировать детей от пневмококковой инфекции, начиная с шестинедельного возраста. Современные препараты рассчитаны и для прививки взрослых пациентов. Пневмококковые вакцины бельгийского, французского и американского производства легко переносятся и не вызывают осложнений.
Важными профилактическими мероприятиями являются:
-
;
- ведение активного, здорового образа жизни;
- физическая активность;
- рациональное и полноценное питание;
- адекватное лечение вирусных заболеваний и бактериальных инфекций;
- качественная уборка жилища.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Клиника с Нуля

Пневмония, пожалуй, одно из тех заболеваний, которое вызывает у большинства родителей страх и ужас, весь в новостях то и дело мелькают случаи смертности от пневмонии. Так ли страшна пневмония, как о ней говорят и стоит ли так паниковать при каждом кашле? Расскажем сегодня в нашей статье.
Что это такое?
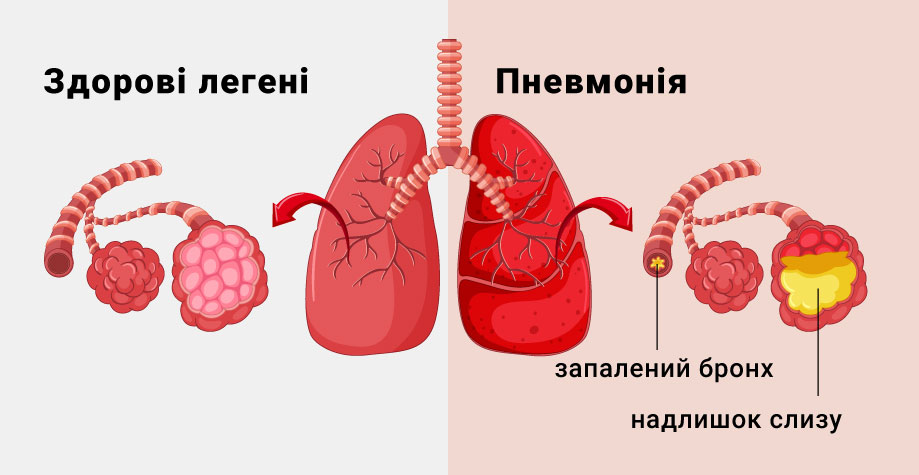
Пневмония – это острое инфекционное заболевание, поражающее нижние отделы дыхательных путей, на что указывают изменения в лёгких по рентгену. Сами лёгкие по своей структуре состоят из маленьких мешочков, которые называются альвеолы, в процессе дыхания заполняющиеся воздухом. Во время пневмонии альвеолы заполняются не воздухом, а воспалительной жидкостью, что приводит к ограниченному поступлению кислорода.
Возбудителями пневмонии являются бактерии, вирусы и грибки. При этом, не зависимо от инфекционного характера пневмонии, заразиться ею крайне сложно, так как для этого необходимо попадание микроорганизма в дыхательные пути, а также наличие следующих факторов риска:
- младший или пожилой возраст;
- хронические заболевания;
- неудовлетворительные социальные условия жизни;
- вредные привычки: курение, алкоголизм и другие виды зависимостей.
Пневмония в вопросах и ответах
Правда ли, что если переболел пневмонией один раз, то потом она будет повторяться постоянно?
Нет, не правда. Может случиться, что вы больше не заболеете пневмонией, а может заболеете снова, но как правило, следующий случай пневмонии не будет связан с предыдущим. При этом, даже локализация воспаления, а также возбудитель, скорее всего будет другим.
Можно распознать пневмонию, если нет кашля?
Можно. В этом случае стоит обратить внимание на учащённое дыхание ребёнка, бледность, вялость. Также важным симптомом является ухудшение после улучшения. Стоит обратить внимание также на несоответствие температуры тела и общего самочувствия ребёнка, например, если ребёнок при температуре в 37,3 чувствует себя хуже, чем при 39, при этом он слаб, бледен, вял, отказывается от еды и так далее.
Правда ли, что пневмонией заболевают только зимой?
Нет, пневмония никак не связанна с сезонностью и может случиться любое время года, но по статистике рост заболеваемости пневмонией повышается в период роста ОРВИ, то есть осенью и зимой.
Правда ли, что после перенесённой пневмонии ещё месяц нельзя заниматься спортом, ходить в школу или сад и т.д?
Если ребёнок после перенесённой пневмонии в момент выздоровления чувствует себя хорошо, у него нет жалоб, то можно спокойно возвращаться к посещению садика или школы, а также к привычным физическим нагрузкам.
Часто ли умирают от пневмонии?
Всё зависит от степени тяжести пневмонии, но в современных реалиях смертность от этого заболевания намного снизилась, так как его рано диагностируют и вовремя назначают антибиотикотерапию. Чаще всего пневмония протекает в лёгкой и средней степени тяжести. Тяжёлые формы тоже встречаются, но гораздо реже, и к сожалению, иногда пациенты умирают.

Существуют ли способы профилактики пневмонии?
Да, как правило профилактика пневмонии заключается в профилактике ОРВИ, так как ОРВИ чаще всего осложняются пневмонией. Также к профилактике пневмонии относится вакцинация против гриппа и пневмококковой инфекции.
Если эпизоды пневмонии повторяются, значит ли это, что что-то не так с иммунитетом?
Не всегда. Повторимся, что как правило, повторные эпизоды пневмонии чаще всего не связаны между собой, и это не значит, что нужно паниковать. Но на это должен обратить внимание ваш лечащий врач для более пристального наблюдения.
Всегда ли при пневмонии нужны антибиотики в уколах?
Нет, при лёгкой и средней степени тяжести препаратами первого выбора являются антибиотики в таблетках и суспензиях.
Пневмонию всегда нужно лечить в стационаре?
В большинстве случаев пневмония лечится дома, но всё зависит от тяжести заболевания. Также в некоторых ситуациях госпитализация просто необходима:
- состояние ребёнка тяжёлое;
- ребёнок младше 6 месяцев;
- неблагополучный статус семьи.
Правда ли, что лечить пневмонию нужно месяц?
Если лечение подобрано правильно, то эффект наступает в течение 3 суток, а выздоровление – через неделю.
Купаться и гулять при пневмонии запрещено?
Неправда, гулять и купаться можно, если самочувствие ребёнка стало улучшаться. Кстати, подвижные игры улучшают отхождение мокроты.
Верно ли, что пневмония появляется, если ребёнка недолечили?
Появление пневмонии не зависит от того, лечили ли ребёнка активно или не лечили вовсе. У вылеченных детей и недолеченых пневмония возникает в равной степени.
Симптомы пневмонии и её диагностика
Для всех видов пневмонии характерны следующие симптомы:

- Высокая температура до 39С
- Кашель с мокротой
- Слабость
- Потливость
- Боль в груди
- Бледность кожи
- Учащение дыхания и сердцебиения
- Потеря аппетита
К диагностике пневмонии стоит подойти комплексно, так как очный осмотр не всегда способен выявить заболевание.
При этом лабораторный анализ не может точно определить пневмонию, так как типичные признаки бактериальной инфекции не обязательно будут присутствовать в анализах. Но бывают случаи, когда анализ крови позволяет отличить бактериальную пневмонию от вирусной. К сожалению, возбудителя пневмонии не всегда возможно найти, так как его культура может не поддаться выявлению, а сбор мокроты у детей почти всегда затруднён.
Главным методом диагностики пневмонии являются инструментальные методы обследования. Сюда входит обзорная рентгенография органов грудной клетки в двух проекциях, а также компьютерная томография. Иногда, но довольно редко, используют УЗИ и бронхоскопию.
Лечение пневмонии и её профилактика
Лечение пневмонии, как правило, симптоматическое и включает в себя:
- обильное питьё;
- влажный прохладный воздух;
- дыхательная гимнастика;
- перкуссионный массаж для стимуляции отхождения мокроты;
- если самочувствие ребёнка хорошее и нет температуры, то можно гулять и купаться.
При пневмонии бактериального характера назначаются антибиотики, а при вирусной – противовирусная терапия. Стоит отметить, что вирусная пневмония способна проходить самостоятельно даже без лечения.
Муколитики нельзя использовать для детей младше 4х лет, так как это может спровоцировать эффект «заболачивания» лёгких. К тому же, эффективность муколитиков не доказана.
Физиотерапия также не обладает доказанной эффективностью и не рекомендуется в качестве лечения пневмонии.
Профилактика
По данным ВОЗ и Российского респираторного общества, наиболее эффективным способом профилактики пневмонии является вакцинация от гемофильной инфекции, гриппа, кори, коклюша и пневмококка.

Согласно статистике, в Российской Федерации 94% осложнённой пневмококковой инфекции у детей приходится на пневмококковую пневмонию. Вакцинация от пневмококка снижают риск пневмококковых инфекций у детей до 1 года на 82%. Вакцинация же от гемофильной инфекции сократила заболеваемость пневмонией в 1980 году с 40-100 случаев на 100 тыс. заболевших до 1,3 случаев на 100 тыс. в 1990 году.
Не последнее место в профилактике пневмонии занимает грудное вскармливание, а также сбалансированное и адекватное питание ребёнка в будущем.
Можно ли довести до пневмонии?
Существуют определённые закономерности течения определённых болезней, которые врачи изучают ещё в институтах. Конечно, не все болезни ещё изучены, но самые распространённые разновидности пневмоний мы знаем очень хорошо. При этом, их закономерное течение периодически расценивают, как врачебную ошибку или ошибку родителей.
Чаще всего такой системе суждения подвергают именно случаи с вирусной пневмонией , которая часто появляется у детей младшего возраста. Дело в том, что вирусная пневмония начинается как обычное ОРВИ: с кашлем, насморком и температурой. Но длительность болезни возрастает, и ребёнок начинает кашлять сильнее, при этом, самочувствие хорошее и в анализе крови отклонений нет, а рентген показывает наличие пневмонии. И тут начинается паника и обвинения в том, что «это врач виноват, потому что не назначил сразу антибиотики» или «родители не лечили ОРВИ, вот и довели» и «мама не давала противовирусные ребёнку» и так далее.
На самом же деле мы имеем дело в естественным течением вирусной пневмонии. Она начинается также, как и ОРВИ, с кашлем, насморком, температурой. Тут даже возможно усиление кашля с присоединением бронхообструктивного синдрома. Дело в том, что некоторые вирусы могут поражать ткани лёгких. Остановить это или довести до такого состояния нельзя, даже, если будет назначена куча антибиотиков, всё это описано в медицинских руководствах и справочниках. Стоит также напомнить, что 95% любых вирусных инфекций протекают без проблем и поражая при этом ткани лёгких. Это значит, что не стоит паниковать в каждом эпизоде кашля и бежать делать ребёнку рентген.
Именно вирусная пневмония обладает свойством проходить самостоятельно, без антибиотиков, при этом, не нарушая общее состояние ребёнка. Симптомы вирусной пневмонии проходит за неделю или чуть больше. При бронхообструктивном синдроме назначаются ингаляции, а при дыхательной недостаточности показана госпитализация для получения дополнительного кислорода.

А вот бактериальная пневмония протекает куда тяжелее. Возбудителем этого вида пневмонии чаще всего является пневмококк. Заболевание протекает тяжело, при этом сильно нарушает самочувствие ребёнка: с высокой лихорадкой, одышкой, понижением уровня кислорода в крови. Начинается всё довольно стремительно, предшественником может быть типичное ОРВИ, при этом кашля может не быть и вовсе на начальном этапе, а потом после улучшения вдруг резко повышается температура и самочувствие ухудшается. При диагностике обнаруживают пневмонию. И снова начинается та же песня с обвинением врачей или родителей в том, что недолечили, недосмотрели, вовремя не дали антибиотики/противовирусные и так далее. Здесь так же, как и в случае с вирусной пневмонией, от присоединения к ОРВИ бактериальной инфекции не защитит никакое лекарство. Стоит отметить, что очень редко ОРВИ осложняется бактериальной инфекцией с пневмонией.
Также у бактериальной пневмонии есть и другой сценарий развития – это когда без предшествующей вирусной инфекции сразу развивается бактериальная. При чём, всё происходит довольно стремительно: резко ухудшается самочувствие и поднимается температура. Далее при диагностике врач слышит у ребёнка хрипы в лёгких, направляют на рентген, а там – пневмония. В этом случае обычно говорят, что доктор виноват, потому что не назначил сразу антибиотик. Почему-то при этом все забывают, что для бактериальной пневмонии это нормальное течение болезни, при этом, в первый день может не быть каких-либо изменений и в лёгких, и на рентгене. Бактериальная пневмония может быть настолько стремительной, что картина изменяется буквально за несколько часов и результаты осмотра могут быть разными даже в течение одного дня, поэтому в данном случае, врач ничего не упускал и действовал верно. И при бактериальной, и при вирусной пневмонии характерно высокая температура и плохое самочувствие, разница лишь в том, что при вирусной инфекции через время становится лучше, а при бактериальной хуже.
Что может защитить от бактериальной пневмонии? Вакцинация от пневмококка. Она способна защитить от наиболее опасных типов самого частого возбудителя пневмонии, что доказано в различных исследованиях. Лечится бактериальная пневмония антибиотиками, при этом, не обязательно в уколах. Конечно, в случаях с бактериальной пневмонией бывают случаи, когда лечение необходимо проводить в стационаре сильными антибиотиками.
Про психологическую составляющую «довели до…»
Об этом тоже стоит сказать, потому что многим кажется, что про врача можно сказать что угодно и ему будет всё равно. И обвинить в чём угодно, что именно врач довёл до такого состояния, упустил, недоглядел. Первое, что стоит вспомнить, так это то, сколько лет врач потратил на обучении своей профессии, и уж точно он делал это не для того, что вредить людям. Второе, на что стоит обратить внимание, это то, что врачи, большинство врачей – это крайне ответственные люди, которые хотят всех спасти. Разумеется, каждый педиатр переживает, когда ребёнок болеет сильнее, чем обычно и принимают всё очень близко к сердцу. Конечно, бывают случаи, когда врачу просто не хватает знаний, но это уже совсем другая история.
К чему приводит такое психологическое давление (а это оно и есть) «довели до…»? К повышенной тревожности как со стороны родителей, так и со стороны врача. Это приводит к ненужным назначением всевозможных лекарств, в том числе и антибиотиков, которые в большинстве случаев не нужны. И в этом случае врач не будет виноват, ведь иначе начнётся психологическое давление со стороны родителей, начальства и так далее. Врача готовы обвинить во всём подряд, только при этом, забывают разобраться в характере течения пневмонии, в том, что данная модель развития болезни вполне нормальна.
Пневмония
Пневмония – острое поражение легких инфекционно-воспалительного характера, в которое вовлекаются все структурные элементы легочной ткани, преимущественно – альвеолы и интерстициальная ткань легких. Клиника пневмонии характеризуется лихорадкой, слабостью, потливостью, болью в грудной клетке, одышкой, кашлем с мокротой (слизистой, гнойной, «ржавой»). Пневмония диагностируется на основании аускультативной картины, данных рентгенографии легких. В остром периоде лечение включает антибиотикотерапию, дезинтоксикационную терапию, иммуностимуляцию; прием муколитиков, отхаркивающих, антигистаминных средств; после прекращения лихорадки – физиотерапию, ЛФК.
МКБ-10

Общие сведения
Пневмония – воспаление нижних дыхательных путей различной этиологии, протекающее с внутриальвеолярной экссудацией и сопровождающееся характерными клинико-рентгенологическими признаками. Острая пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний.
Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травматизма и отравлений. Пневмония может развиваться у ослабленных больных, присоединяясь к течению сердечной недостаточности, онкологических заболеваний, нарушениям мозгового кровообращения, и осложняет исход последних. У пациентов со СПИДом пневмония является основной непосредственной причиной гибели.

Причины и механизм развития пневмонии
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Патогенез
Инфекционные возбудители пневмонии проникают в легкие бронхогенным, гематогенным или лимфогенным путями. При имеющемся снижении защитного бронхопульмонального барьера в альвеолах развивается инфекционное воспаление, которое через проницаемые межальвеолярные перегородки распространяется на другие отделы легочной ткани. В альвеолах происходит образование экссудата, препятствующего газообмену кислорода между легочной тканью и кровеносными сосудами. Развиваются кислородная и дыхательная недостаточность, а при осложненном течении пневмонии – сердечная недостаточность.
В развитии пневмонии выделяется 4 стадии:
- стадия прилива (от 12 часов до 3 суток) – характеризуется резким кровенаполнением сосудов легких и фибринозной экссудацией в альвеолах;
- стадия красного опеченения (от 1 до 3 суток) – происходит уплотнение ткани легкого, по структуре напоминающей печень. В альвеолярном экссудате обнаруживаются эритроциты в большом количестве;
- стадия серого опеченения – (от 2 до 6 суток) – характеризуется распадом эритроцитов и массивным выходом лейкоцитов в альвеолы;
- стадия разрешения – восстанавливается нормальная структура ткани легкого.
Классификация
1. На основании эпидемиологических данных различают пневмонии:
- внебольничные (внегоспитальные)
- внутрибольничные (госпитальные)
- вызванные иммунодефицитными состояниями
- атипичного течения.
2. По этиологическому фактору, с уточнением возбудителя, пневмонии бывают:
- бактериальными
- вирусными
- микоплазменными
- грибковыми
- смешанными.
3. По механизму развития выделяют пневмонии:
- первичные, развивающиеся как самостоятельная патология
- вторичные, развивающиеся как осложнение сопутствующих заболеваний (например, застойная пневмония)
- аспирационные, развивающиеся при попадании инородных тел в бронхи (пищевых частиц, рвотных масс и др.)
- посттравматические
- послеоперационные
- инфаркт-пневмонии, развивающиеся вследствие тромбоэмболии мелких сосудистых ветвей легочной артерии.
4. По степени заинтересованности легочной ткани встречаются пневмонии:
- односторонние (с поражением правого или левого легкого)
- двусторонние
- тотальные, долевые, сегментарные, субдольковые, прикорневые (центральные).
5. По характеру течения пневмонии могут быть:
- острые
- острые затяжные
- хронические
6. С учетом развития функциональных нарушений пневмонии протекают:
- с наличием функциональных нарушений (с указанием их характеристик и выраженности)
- с отсутствием функциональных нарушений.
7. С учетом развития осложнений пневмонии бывают:
- неосложненного течения
- осложненного течения (плевритом, абсцессом, бактериальным токсическим шоком, миокардитом, эндокардитом и т. д.).
8. На основании клинико-морфологических признаков различают пневмонии:
- паренхиматозные (крупозные или долевые)
- очаговые (бронхопневмонии, дольковые пневмонии)
- интерстициальные (чаще при микоплазменном поражении).
9. В зависимости от тяжести течения пневмонии делят на:
- легкой степени – характеризуется слабо выраженной интоксикацией (ясное сознание, температура тела до 38°С, АД в норме, тахикардия не более 90 уд. в мин.), одышка в покое отсутствует, рентгенологически определяется небольшой очаг воспаления.
- средней степени – признаки умеренно выраженной интоксикации (ясное сознание, потливость, выраженная слабость, температура тела до 39°С, АД умеренно снижено, тахикардия около 100 уд. в мин.), частота дыхания – до 30 в мин. в покое, рентгенологически определяется выраженная инфильтрация.
- тяжелой степени – характеризуется выраженной интоксикацией (лихорадка 39-40°С, помутнение создания, адинамия, бред, тахикардия свыше 100 уд. в мин., коллапс), одышка до 40 в мин. в покое, цианоз, рентгенологически определяется обширная инфильтрация, развитие осложнений пневмонии.
Симптомы пневмонии
Крупозная пневмония
Характерно острое начало с лихорадки свыше 39°С, озноба, болей в грудной клетке, одышки, слабости. Беспокоит кашель: сначала сухой, непродуктивный, далее, на 3-4 день – с «ржавой» мокротой. Температура тела постоянно высокая. При крупозной пневмонии лихорадка, кашель и отхождение мокроты держатся до 10 дней.
При тяжелой степени течения крупозной пневмонии определяется гиперемия кожных покровов и цианоз носогубного треугольника. На губах, щеках, подбородке, крыльях носа видны герпетические высыпания. Состояние пациента тяжелое. Дыхание поверхностное, учащенное, с раздуванием крыльев носа. Аускультативно выслушиваются крепитация и влажные мелкопузырчатые хрипы. Пульс, частый, нередко аритмичный, АД снижено, сердечные тона глухие.
Очаговая пневмония
Характеризуется постепенным, малозаметным началом, чаще после перенесенных ОРВИ или острого трахеобронхита. Температура тела фебрильная (38-38,5°С) с суточными колебаниями, кашель сопровождается отхождением слизисто-гнойной мокроты, отмечаются потливость, слабость, при дыхании – боли в грудной клетке на вдохе и при кашле, акроцианоз. При очаговой сливной пневмонии состояние пациента ухудшается: появляются выраженная одышка, цианоз. При аускультации выслушивается жесткое дыхание, выдох удлинен, сухие мелко- и среднепузырчатые хрипы, крепитация над очагом воспаления.
Осложнения пневмонии
Особенности течения пневмонии обусловлены степенью тяжести, свойствами возбудителя и наличием осложнений. Осложненным считается течение пневмонии, сопровождающееся развитием в бронхолегочной системе и других органах воспалительных и реактивных процессов, вызванных непосредственно воспалением легких. От наличия осложнений во многом зависит течение и исход пневмонии. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
- обструктивный синдром
- абсцесс, гангрена легкого
- парапневмонический экссудативный плеврит.
Среди внелегочных осложнений пневмонии часто развиваются:
- острая сердечно-легочная недостаточность
- эндокардит, миокардит
- менингит и менингоэнцефалит
- инфекционно-токсический шок
- анемия
- психозы и т. д.
Диагностика
При диагностике пневмонии решаются сразу несколько задач: дифференциальная диагностика воспаления с другими легочными процессами, выяснение этиологии и степени тяжести (осложнений) пневмонии. Пневмонию у пациента следует заподозрить на основании симптоматических признаков: быстрого развития лихорадки и интоксикации, кашля.
- Физикальное исследование. Определяется уплотнение легочной ткани (на основании перкуторного притупления легочного звука и усиления бронхофонии), характерной аускультативной картины – очаговых, влажных, мелкопузырчатых, звучных хрипов или крепитации.
- Лабораторная диагностика. Изменения в общем анализе крови при пневмонии характеризуются лейкоцитозом от 15 до 30 • 109/л, палочкоядерным сдвигом лейкоцитарной формулы от 6 до 30%, повышением СОЭ до 30-50 мм/ч. В общем анализе мочи может определяться протеинурия, реже микрогематурия. Баканализ мокроты при пневмонии позволяет выявить возбудителя и определить его чувствительность к антибиотикам.
- Рентгенография легких.Рентгенограммы при пневмонии обычно делают в начале заболевания и спустя 3-4 недели для контроля разрешения воспаления и исключения другой патологии (чаще бронхогенного рака легких). При любых видах пневмоний чаще процесс захватывает нижние доли легкого. На рентгенограммах при пневмонии могут выявляться следующие изменения: паренхиматозные (очаговые или диффузные затемнения различной локализации и протяженности); интерстициальные (легочный рисунок усилен за счет периваскулярной и перибронхиальной инфильтрации).
- УЗИ. По данным эхокардиографии и УЗИ плевральной полости иногда определяется плевральный выпот.

Лечение пневмонии
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода. Основные направления терапии:
- Антибиотикотерапия. Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя. Подбор антибиотика осуществляет врач, никакое самолечение недопустимо! При внегоспитальной пневмонии чаще назначают пенициллины (амоксициллин с клавулановой к-той, ампициллин и т. д.), макролиды, цефалоспорины. Выбор способа введения антибиотика определяется тяжестью течения пневмонии. Для лечения внутрибольничных пневмоний используют пенициллины, цефалоспорины, фторхинолоны (ципрофлоксацин, офлоксацин и т. д.), карбапенемы, аминогликозиды. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. При пневмониях показано проведение дезинтоксикационной терапии, иммуностимуляции, назначения жаропонижающих, отхаркивающих и муколитических, антигистаминных средств.
- Физиолечение. После прекращения лихорадки и интоксикации режим расширяют и назначают проведение физиотерапии (электрофорез с кальцием хлоридом, калием йодидом, гиалуронидазой, УВЧ, массаж, ингаляции) и ЛФК для стимуляции разрешения воспалительного очага.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей. При частых повторных пневмониях одной и той же локализации решается вопрос о хирургическом вмешательстве.
Прогноз
При пневмонии прогноз определяется рядом факторов: вирулентностью возбудителя, возрастом пациента, фоновыми заболеваниями, иммунной реактивностью, адекватностью лечения. Неблагоприятны в отношении прогноза осложненные варианты течения пневмоний, иимунодефицитные состояния, устойчивость возбудителей к антибиотикотерапии. Особенно опасны пневмонии у детей до 1 года, вызванные стафилококком, синегнойной палочкой, клебсиеллой: летальность при них составляет от 10 до 30%.
При своевременных и адекватных лечебных мероприятиях пневмония заканчивается выздоровлением. По вариантам изменений в легочной ткани могут наблюдаться следующие исходы пневмонии:
- полное восстановление структуры легочной ткани – 70 %;
- формирование участка локального пневмосклероза – 20 %;
- формирование участка локальной карнификации – 7%;
- уменьшение сегмента или доли в размерах – 2%;
- сморщивание сегмента или доли – 1%.
Профилактика
Меры предупреждения развития пневмонии заключаются в закаливании организма, поддержании иммунитета, исключении фактора переохлаждения, санации хронических инфекционных очагов носоглотки, борьбе с запыленностью, прекращении курения и злоупотребления алкоголем. У ослабленных лежачих пациентов с целью профилактики пневмонии целесообразно проведение дыхательной и лечебной гимнастики, массажа, назначение антиагрегантов (пентоксифиллина, гепарина).
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике (Пособие для врачей)/ Чучалин А.Г., Синопальников А.И., Козлов Р.С., Тюрин И.Е.,С.А. Рачина// Клиническая микробиология и антимикробная химиотерапия. – 2010 – Т. 12, №3.
3. Внутренние болезни в 2-х томах: учебник/ Под ред. Мухина Н.А., Моисеева В.С., Мартынова А.И. – 2010.
4. Пневмонии: сложные и нерешенные вопросы диагностики и лечения/ Новиков Ю.К.// Русский медицинский журнал. – 2004 – №21.
Первые признаки пневмонии: симптомы и причины
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне. Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
- Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Комментарий эксперта
Какие особенности у коронавирусной пневмонии?
Бактериальная пневмония отличается от пневмонии, вызванной коронавирусной инфекцией. Ковидная возникает после контакта с больным COVID-19, бактериальная развивается как осложнение заболевания, например, в результате переохлаждения, ОРВИ. Бактериальная обычно односторонняя, а коронавирусная – чаще всего двухсторонняя. Для ковидной пневмонии характерна высокая температура, быстрое нарастание дыхательной недостаточности часто при отсутствии кашля, в то время как бактериальная обычно протекает с невысокой температурой и сильным кашлем с мокротой. Коронавирусную пневмонию выявляют по характерному КТ-феномену – наличию в периферических отделах легких затемнений по типу матового стекла.
Иванов Владислав Сергеевич
Пневмония

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность.
Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет.
Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста.
Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии
Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь.
Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса.
Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением. Риск развития заболевания повышается у людей с хроническими заболеваниями и ожирением.

Признаки пневмонии у взрослого
При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота.
Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких.
Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель.
Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние.
Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания.
Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя. Часто заболевание протекает без повышения температуры у людей зрелого возраста.

Признаки пневмонии у ребенка
Часто пневмония у детей появляется как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
- Кашель, который усиливается со временем;
- Если самочувствие малыша улучшилось, а затем снова стало плохо, это может говорить о присутствии осложнений;
- Каждый глубокий вздох приводит к сильному приступу кашля;
- Появляется сильная бледность кожных покровов на фоне развития перечисленных симптомов;
- Появление одышки.
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.

При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания. В таком случае она проходит без самого главного для нас маркера заболевания — без температуры. Как тогда понять, что пневмония проходит у взрослого человека? — Наблюдать за своим организмом, и своевременно при ухудшении самочувствия обращаться к врачу.
При наличии каких признаков следует обратиться к доктору?
- повышенная потливость;
- слабость;
- одышка.
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
- одышка и боль в груди при передвижении;
- боль при повороте туловища
- невозможность сделать глубокий вдох;
- тахикардия;
- непереносимость физической нагрузки;
- быстрая утомляемость;
- слабость;
- человек выглядит бледным, но с ярким нездоровым румянцем.
Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
- Воздушно-капельный способ. Во время заболевания на слизистой оболочке рта и носа образуются капли, которые распространяются по воздуху во время чихания и кашля. Заразиться воздушно-капельным путем можно в любом общественном месте: больнице, магазине, общественном транспорте. Патогенный возбудитель распространяется по воздуху вместе с частичками слизи, мокроты, слюны.
- Контактный. Также инфекция передается во время соприкосновений – рукопожатия, объятия, поцелуя. Люди подвергаются инфекции, когда прикасаются к загрязненным предметам или во время того, когда трогают грязными руками рот, глаза, нос.
- Бытовой. Инфекция может передаваться через полотенца, посуду и постельное белье общего пользования. Поэтому больного нужно снабдить личными предметами гигиены, и по мере возможности чаще их менять и стирать.
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.
| Пневмония | Бронхит |
| В большинстве случаев сопровождается резким повышением температуры до 38-39° и лихорадочным состоянием. Наблюдается незначительное повышение температуры. | Сопровождается сильным сухим кашлем. В некоторых случаях может появиться мокрота зеленоватого цвета или с прожилками крови. Влажный кашель, мокрота имеет светлый оттенок. |
| При прослушивании грудной клетки слышны «влажные» хрипы. | При прослушивании грудной клетки слышны «сухие» хрипы. |

Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
- Общий анализ крови;
- Общий анализ мочи;
- Анализ мокроты – проводится для определения воспалительного процесса в организме, а также возбудителя пневмонии и его чувствительности к антибиотикам.
Из диагностических методов исследования вам назначат:
- Рентгенографию грудной клетки – на снимках появляются затемнения в местах поражения тканей;
- Компьютерную томографию и магнитно-резонансную томографию – используют в качестве дополнительных мер, когда другие методы не позволяют поставить точный диагноз.
Способы лечение пневмонии
Если пневмония имеет бактериальную природу, назначают прием антибиотиков. Их эффективность можно оценить через 48-72 часа. Если температура спадает, кашель становится реже, а пациент начинает чувствовать себя лучше, прием продолжается. Прерывать курс лекарств нельзя, и важно принимать их правильно по предписанию врача. Если антибиотики не помогают, назначают другое лечение или меняют на препарат из другой группы.
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
- Происходят частые вспышки заболеваний;
- Посещение зон общественного пользования;
- Работа в бактериологической лаборатории;
- Частые пневмонии, ОРВИ и грипп, от которых страдает пациент.
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:


