Рецидивирующий обструктивный бронхит
Рецидивирующий обструктивный бронхит – проявившееся повторно обострение обструкции бронхов, которое возникают несколько раз за сезон, в основном при протекающем в это время инфекционном заболевании.
Это означает, что вылеченный острый обструктивный бронхит обостряется снова, в большинстве случаев, когда человек «подхватывает» простуду. Такие повторения заболевания медицинским языком называются рецидивами.
Причины РОБ
Респираторно-вирусные инфекции считаются провокативными факторами рецидивирующего обструктивного бронхита. Такие явления фиксируют в основном у детей раннего возраста, у взрослых подобные случаи относительно редкие. Рассматриваемое заболевание считается предвестником бронхиальной астмы. Дети с РОБ находятся в группе риска бронхиальной астмы.
Симптомы
Рецидивы (повторения) обструктивного бронхита могут фиксироваться на протяжении первых 2-х лет. Когда организм поражает ОРВИ, многократно повышается вероятность рецидива. Помимо основных симптомов острой респираторной вирусной инфекции также возникают такие проявления:
- небольшое или субфебрильное повышение температуры
- увеличение миндалин
- покраснение горла
- покашливание переходящее в сильный сухой кашель
- низкий аппетит
- слабость в теле
За несколько суток проявления ОРВИ становятся не такими яркими, кашель становится влажным, отходит мокрота слизисто-гнойного или слизистого характера. В легких выслушиваются единичные грубые хрипы (влажные или сухие), мелко- или крупнопузырчатые. Количественный и качественный показатели меняются до и после откашливания.
Важно проводить медицинское наблюдение за больным в течение ремиссии (отсутствия симптомов в периоде между рецидивами), пока организм восстанавливается после болезни. В это время наблюдается «повышенная готовность к кашлю». Это значит, что многие факторы могут вызвать сильный продолжительный кашель: глоток холодной воды, вдыхание морозного воздуха и пр.
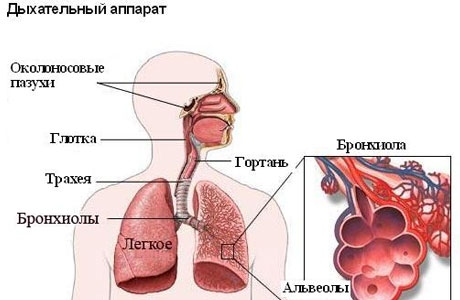
Диагностика
Для диагностики рецидивирующего обструктивного бронхита следует сделать рентгенографический снимок грудной клетки. Рентгенография позволяет выявить у таких больных сильно увеличенный легочный рисунок. В периоды обострения четкость рисунка легких выражена. Но и между рецидивами РОБ увеличение рисунка не вписывается в показатели нормы. В периоде обострения актуален такой диагностический метод как бронхоскопия. С помощью нее можно вовремя обнаружить распространение катарального или катарально-гнойного эндобронхита.
В части случаев проводят бронхографию. Технология заключается в том, что контрастное вещество вводится в бронхи. По его продвижению судят о проходимости бронхиального дерева. При рецидивирующем обструктивном бронхите бронхи заполняются не полностью или крайне медленно, также может быть сужение бронхиального просвета, что является признаком бронхоспазмов.
Клинические и биохимические анализы крови и мочи не показывают особых изменений у больных РОБ.
Дифференциальная диагностика
У детей младшего возраста для постановки точного диагноза нужно провести детальную дифференциальную диагностику, чтобы исключить бронхиальную астму. Об этом заболевании говорят такие признаки:
- отягощенный аллергологический анамнез
- любая выраженная аллергическая реакция
- обострение обструкции более 3-х раз подряд за 12 месяцев
- в период приступа обструкции температура в рамках нормы
- эозинофилия
- положительные аллергологические показатели в крови
Лечение
Терапия рецидивирующего обструктивного бронхита лечится, как это заболевание в нерецидивирующей форме. Для исключения последующих повторов заболевания необходимо проводить постоянную и целенаправленную профилактику.
Следует особое внимание уделять отдыху, дыханию и питанию. Температура, которой дышит больной, должна быть по влажности не ниже 60% и по температуре в рамках +18 – +20 градусов Цельсия. Теплый и влажный воздух — профилактика бронхоспазма. Он разжижает мокроту и облегчает состояние пациента.
Основная цель в терапии обструктивного бронхита — снятие бронхиального затора. Для этого врачи назначают такие лекарства как муколитики и бронхолитики. Для маленьких детей применяют ингаляционные формы препаратов. По показаниям в части случаев нужна антибактериальная терапия. Курс в основном 3-7 суток.
Следующая часть комплексного лечения — физиотерапевтические процедуры и ЛФК (лечебная физическая культура), массаж, который улучшает вентиляцию кровообращения и обращение крови в легких. Бывают сложные ситуации (частые рецидивы), тогда курс терапии может быть 3 месяца и дольше. Эффективны препараты, которыми лечат легкие формы астмы. Схемы и дозировки приема лекарств подбираются, исходя из таких факторов:
- сложность заболевания
- сопутствующие болезни
- возраст больного
Прогноз
Обструктивный бронхит причисляют к заболеваниям, которые детский организм может просто «перерасти». После первого приступа заболевания ребенка ставят на диспансерный учет. На наблюдении у врача он находится от 2 до 3 лет, если в этот период не были зафиксированы рецидивы заболевания. Считается, что прогноз рецидивирующего обструктивного бронхита благоприятный.
Профилактика бронхита
Стоит учитывать, что острый бронхит часто является осложнением ОРВИ и прочих инфекционных болезней дыхательных путей. Потому важно своевременное выявление и эффективное лечение таких болезней. При первых же симптомах, которые беспокоят вас или вашего ребенка, обращайтесь к врачу. Не занимайтесь самолечением, потому что инфекция может распространиться из горла вниз, на бронхи. Важно придерживаться назначенных схем и курсов лечения до полного выздоровления, чтобы болезнь не перешла в хроническую форму.
В холодный период года можно проходить профилактические курсы приема витамина С. При первых же симптомах количество выпиваемого в день теплого питья должно быть увеличено. При хроническом бронхите нужно обнаружить и ликвидировать провоцирующий симптомы раздражитель. Это может быть курение, тогда однозначно придется избавиться от вредной привычки. Дети, проживающие в загрязненных районах (возле трасс, крупных производств, мусороперерабатывающих предприятий и пр.) также подвержены развитию хронического бронхита.
Если бронхит имеет аллергическую природу, то обязательна консультация аллерголога. Может помочь изменение окружающей обстановки. Если у вас постоянные респираторные инфекции, дело может быть в климате. Грязный воздух, влажная и холодная атмосфера, табачный дым —комплекс этих факторов может привести к обструктивному бронхиту. Пассивное курение еще более опасное, чем активное, особенно для детей и подростков. Также курение увеличивает риск эмфиземы лёгких, потому лучше распрощаться с этой пагубной привычкой ради собственного здоровья и блага своих детей.
Во время эпидемий гриппа и респираторных заболеваний лучше избегать скопления людей, минимум времени проводить в общественном транспорте. Важно регулярно мыть руки с мылом, также актуальны дезинфицирующие средства. В рационе должны присутствовать свежие овощи и фрукты. Организм должен получать достаточное количество витаминов. В холодное время года можно делать натуральные чаи с лимоном, шиповником, листьями малины, мяты, мелиссы.
В рационе ребенка и взрослого должно быть достаточно белка, иначе риск подхватить инфекционную болезнь и ее осложнения возрастает. Одеваться нужно по погоде, горло закрывать осень и зимой теплым шарфом или выбирать одежду с высоким воротником. Эти простые меры помогут избежать бронхита и его рецидивов.
Тактика ведения рецидивирующего бронхообструктивного синдрома у детей
В статье представлены данные о значимости инфекции при формировании бронхообструктивного синдрома у детей. Особое внимание уделено рецидивирующим эпизодам обструктивного бронхита. Представленный клинический пример подтверждает оптимальную тактику ведения
Management strategy for recurrent broncho-obstructive syndrome in children T. A. Ruzhentsova, N. A. Meshkova, E. K. Shushakova
The article presents the data on infection significance in broncho-obstructive syndrome formation in children. Special attention is paid to the recurrent episodes of obstructive bronchitis. The introduced clinical case proves the optimum management strategy using, mainly, etiotropic therapy. It was shown, that, in revealing the virus of herpes 6th type, inosine pranobex is effective.
Согласно данным Российского респираторного общества, 25% детей переносит бронхообструктивный синдром в возрасте до 6 лет, причем более чем у половины из них этот симптомокомплекс рецидивирует [1].
Бронхиальной обструкции способствуют прежде всего анатомо-физиологические особенности раннего возраста: гиперплазия желез, выделение вязкой мокроты, малый диаметр просвета дыхательных путей, возрастная физиологическая недостаточность местного иммунитета. Стоит отметить, что любое неблагоприятное воздействие на дыхательные пути ребенка: инфекции, загрязненный или холодный воздух, приводит к повышению вязкости и количества секрета, что влечет за собой застой слизи и нарушение проходимости бронхиального дерева [2]. Бронхообструктивный синдром может быть вызван спазмом на уровне мелких бронхов аллергического происхождения (у детей раннего детства проявляется нетипично в силу слабого развития гладких миоцитов бронхов), аспирацией инородного тела, врожденными аномалиями и патологиями дыхательных путей [3]. Из всех перечисленных факторов в настоящее время в формировании бронхиальной обструкции особо значимую роль играют инфекционно-воспалительные очаги. Значение имеют как бактерии, так и вирусы: респираторно-синцитиальный вирус, парагрипп, вирусы группы герпеса. Нередко у детей отмечается вторичный иммунодефицит, способствующий длительной персистенции возбудителей, пролонгированному течению острых респираторных инфекций с быстрым присоединением осложнений, в том числе и обструктивного бронхита. В таких случаях часто в течение года регистрируются многократные эпизоды ОРВИ с практически непрерывно протекающим бронхообструктивным синдромом.
Частота проявления бронхиальной обструкции на фоне вирусных инфекций у детей достигает 50%. В 30–50% таких случаев сложно провести дифференциальную диагностику с бронхиальной астмой [3].
В настоящее время появляются новые подтверждения значимости вирусов группы герпеса, инфицированность которыми очень высока. От 0,5% до 2,5% новорожденных являются носителями цитомегаловируса (ЦМВ). В первый год жизни вероятно приобретение данной инфекции от окружающих. Частота выявления ЦМВ у детей старше года достигает 60% [4]. Заражение может произойти воздушным, контактно-бытовым и оральным путями, в том числе через грудное молоко матери. ЦМВ выявляется в грудном молоке у 30% инфицированных женщин [4]. В работе В. К. Котлукова и соавт. отмечена непосредственная связь цитомегаловирусной инфекции (ЦМВ-инфекции) у детей раннего возраста с частой заболеваемостью респираторной патологией и рецидивирующим бронхообструктивным синдромом [5]. Первичное инфицирование ЦМВ влечет за собой иммуносупрессорный эффект, влекущий за собой развитие новых инфекций [6, 7]. Также известно, что как первичное инфицирование, так и латентная персистенция в организме инициируют развитие хронического воспаления I типа [8]. Объясняется это появлением Т-лимфоцитов, лишенных антигена CD-28.
В целом клинические проявления ЦМВ-инфекции очень неспецифичны и разнообразны, что затрудняет раннюю своевременную диагностику этого заболевания [9].
К той же группе относится и вирус герпеса 6-го типа (ВГЧ 6-го типа). Он может становиться причиной различных симптомов, помимо хорошо известной внезапной экзантемы. В РФ, по данным проведенных исследований, антителами к ВГЧ 6-го типа обладают 72–95% детей в возрасте до 3 лет [10]. В исследовании, проведенном на базе ФГБУ НИИ вирусологии им. Д. И. Ивановского, бронхообструктивный синдром на фоне ОРВИ с выявленисм маркеров активности ВГЧ 6-го типа был зафиксирован у 31 из 95 детей (33%). Большие концентрации ДНК вируса в слюне детей до 3 лет подтверждают тот факт, что слюнные железы играют роль резервуара для вируса [11, 12]. При исследованиях роли герпесов были получены результаты, говорящие о том, что у детей с рецидивирующими респираторными заболеваниями необходимо проводить диагностику для уточнения типа и варианта течения герпетической инфекции [13].
В другой работе было показано, что частые рецидивы респираторных заболеваний у детей в 87% случаев обусловлены тем или другим типом герпесвирусов: Эпштейна–Барр, ЦМВ или ВГЧ 6-го типа, в 44% случаев при этом присоединяется бактериальная флора [14].
Стандартная терапия бронхообструктивного синдрома включает применение бронхолитиков и кортикостероидов. Однако, эффективно снимая симптомы обструкции, эти препараты не подавляют вирусный процесс. В отсутствие эффективной противовирусной терапии сохраняющийся этиологический фактор способствует повторению эпизодов обструкции, может приводить к непрерывно рецидивирующему течению с формированием типичной картины бронхиальной астмы. В то же время правильно подобранная этиотропная терапия способна снизить частоту рецидивов бронхообструкции вплоть до полного прекращения. Как правило, вместе с этим существенно снижается общая частота острых респираторных инфекций. Эффективность противовирусной терапии для профилактики повторных эпизодов бронхообструкции показывает следующий клинический пример.
Мальчик Ж., 4 лет, впервые консультирован врачами ФБУН ЦНИИЭ Роспотребнадзора 8 апреля 2015 г. Со слов мамы, беспокоит сильный приступообразный, преимущественно сухой кашель, в том числе и в ночное время, умеренная потливость.
Из анамнеза заболевания: жалобы появились 2 года назад на фоне ОРВИ среднетяжелого течения, в связи с чем был госпитализирован. Диагноз заключительный: «Острый обструктивный бронхит, дыхательная недостаточность 2 степени». Проведено лечение в соответствии со стандартами. Для продолжения терапии в амбулаторных условиях рекомендованы ингаляторно будесонид 0,25 мг 2 раза в сутки и Беродуал (фенотерола гидробромид 500 мкг и ипратропия бромид 250 мкг в 1 мл) 0,5 мл 2 раза в сутки. В течение 2 лет при попытках отменить Беродуал через 3–10 дней кашель вновь появлялся, усиливался, присоединялось свистящее дыхание. За этот период перенес 15 эпизодов ОРВИ, каждый из которых сопровождался усилением кашля и обструктивного синдрома. На фоне очередного эпизода насморка, першения в горле и повышения температуры тела до 38,5 °C отмечено нарастание бронхолегочной симптоматики. При существенном улучшении состояния носа и горла, после 7-дневного курса лечения антибактериальным препаратом (кларитромицин в возрастной дозировке) и местными антисептиками (Мирамистином для орошения носа и гексэтидином для полосканий горла) кашель нарастал, отмечались эпизоды повышения температуры тела до 37,5 °C 1 раз в 2–3 дня.
Из анамнеза жизни: родился доношенным, получал грудное вскармливание до 5 месяцев, до 2 лет на учете у специалистов не состоял, перенес 1 эпизод ОРВИ, развитие — по возрасту, вакцинирован согласно календарю. Аллергических реакций отмечено не было. Сопутствующей патологии нет.
Объективно: состояние среднетяжелое. Температура тела 37 °C. Кожные покровы бледные, периорбитальный цианоз. Частота дыхательных движений 30 в минуту. Дыхание через нос, выдох удлинен, слышен на расстоянии. Лимфатические узлы увеличены в переднешейной группе до 2,5 см в диаметре, плотные, безболезненные. Зев обычной окраски. Миндалины увеличены до 2-й степени, рыхлые, налетов нет. Аускультативно дыхание жесткое, рассеянные сухие свистящие хрипы над всеми отделами легких. Тоны сердца звучны, ритмичны, 102 удара в минуту. Живот мягкий. Стул и мочеиспускание в норме. Очаговой неврологической и менингеальной симптоматики нет.
Предварительный диагноз: «Хронический обструктивный бронхит, обострение. Хроническая персистирующая вирусная инфекция?»
По результатам дополнительного обследования: на рентгенограмме органов грудной клетке очаговых и инфильтративных теней нет. В анализе крови клиническом: гемоглобин — 128 г/л, лейкоциты — 5,6 × 10 9 , нейтрофилы сегментоядерные — 19%, эозинофилы — 3%, моноциты — 9%, лимфоциты — 69%, СОЭ — 7 мм/ч. По анализу мазка из зева методом полимеразно-цепной реакции обнаружен ВГЧ 6-го типа в количестве 7 × 10 6 копий/мл, другие показатели: ЦМВ, вирус Эпштейна–Барр — отрицательно. В анализе крови обнаружены антитела к ВГЧ 6-го типа IgG — 5,8 (коэффициент позитивности, норма 0–0,79), антитела к ВГЧ 6-го типа IgМ — отсутствуют, ДНК ВГЧ 6-го типа в крови отсутствует.
С учетом результатов обследования поставлен диагноз: «Хроническая инфекция ВГЧ 6-го типа, хронический обструктивный бронхит, обострение».
Проведено лечение: инозин пранобекс 50 мг/кг в сутки в 3 приема в течение 10 дней с повторением курса через 8 дней, монтелукаст 5 мг в сутки на ночь в течение 1 месяца. Во время лечения было рекомендовано при отсутствии затрудненного дыхания и приступов кашля ингаляции Беродуала не применять, будесонид продолжать.
После курса лечения кашель стал значительно реже, ночные приступы отсутствовали, температура тела устойчиво в норме. Аускультативно хрипы не выслушивались, дыхание имело жесткий оттенок. На этом фоне была рекомендована отмена будесонида с продолжением приема монтелукаста. Через еще 1 месяц жалобы отсутствовали, аускультативных отклонений не было, терапия полностью отменена. При лабораторном обследовании в мазке из зева ВГЧ 6-го типа не обнаружен.
При последующем наблюдении за ребенком в течение 4 лет отмечались редкие эпизоды ОРВИ: 2–3 в год, 2 раза к назофарингиту присоединялся бронхообструктивный синдром. С учетом ранее выявленной инфекции ВГЧ 6-го типа курсы инозина пранобекса и монтелукаста в этих ситуациях повторяли, при повторных осмотрах через 7 дней обструктивных хрипов не регистрировали. В период между эпизодами ОРВИ кашля не было, в поддерживающей терапии ребенок не нуждался.
Таким образом, представленный клинический пример подчеркивает важность и эффективность этиотропной терапии при бронхообструктивном рецидивирующем синдроме у детей. Многочисленные исследования и наблюдения показывают необходимость при хронических или рецидивирующих бронхитах целенаправленного поиска инфекционных агентов, в первую очередь вирусов группы герпеса с последующим соответствующим лечением. Антагонисты лейкотриеновых рецепторов (монтелукаст) имеют достаточно активное противовоспалительное действие, которое часто необходимо при бронхитах. Комплексное противовирусное и иммуномодулирующее действие инозина пранобекса в ситуации с длительным бронхообструктивным синдромом обеспечивает устойчивый результат при персистирующих вирусных инфекциях, в частности, обусловленных ВГЧ 6-го типа.
Литература
- Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика». М.: Издательский дом «Атмосфера», 2008. 108 с.
- Зайцева С. В., Муртазаева О. А. Синдром бронхиальной обструкции у детей // Трудный пациент. 2012. № 2–3. с. 34–39.
- Сорока Ю. А. Бронхообструктивный синдром в педиатрической практике // Здоровье ребенка. 2006. № 2. С. 77–81.
- Джумагазиев А. А., Джальмухамедова Э. И., Райский Д. В. Цитомегаловирусная инфекция: влияние на здоровье детей раннего возраста // Астраханский медицинский журнал. 2014. Т. 9. № 1. С. 8–23.
- Котлуков В. К., Кузьменко Л. Г., Блохин Б. М., Антипова Н. В., Николова Т. С. Иммунореабилитация детей раннего возраста с цитомегаловирусной инфекцией, протекающей с синдромом бронхиальной обструкции // Педиатрия. 2007. Т. 86, № 1. С. 45–52.
- Boeckh M., Nichols W. G. Immunosuppressive effects of beta-herpesviruses // Herpes. 2003. Vol. 10 (1). P. 12–16.
- George M. J., Snydman D. R., Werner B. G., Griffith J., Falagas M. E., Dougherty N. N., Rubin R. H. The independent role of cytomegalovirus as a risk factor for invasive fungal disease in orthotopic liver transplant recipients // Am. J. Med. 1997. Vol. 103 (2). P. 106–113.
- Van de Berg P. J., Heutinck K. M., Raabe R., Minnee R. C., Young S. L., van Donselaar-van der Pant K. A., Bemelman F. J., van Lier R. A., ten Berge I. J. Human cytomegalovirus induces systemic immune activation characterized by a type 1 cytokine signature // J. Infect. Dis. 2010. Vol. 202 (5). P. 690–699.
- Revello M. G., Gerna G. Diagnosis and management of human cytomegalovirus infection in the mother, fetus and newborn infant // Clin. Mcrobiol. Rev. 2002. Vol. 15 (40. P. 680–715.
- Никольский М. А. Клинические варианты первичной инфекции, вызванной вирусами герпеса человека 6-го и 7-го типа у детей раннего возраста // Педиатрия. 2008. Т. 87 (4). С. 52–55.
- Turriziani O. et al. Early collection of salvi specimens from Bell’s palsy patients: Quantitative analysis of HHV-6, HSV-1, and VZV // J. Med. Virol. 2014. Vol. 86 (10). P. 1752–1758.
- Околышева Н. В., Климова Р. Р., Чичев Е. В., Кистенева Л. Б., Малышев Н. А., Кущ А. А. Особенности течения инфекции, вызванной вирусом герпеса человека 6 типа, у детей раннего возраста на фоне острой респираторной вирусной инфекции // Детские инфекции. 2014. Т. 13 (3). С. 19–23. Doi.org/10. 22627/2072–8107–2014–13–3–19–23.
- Лысенкова М. Ю., Каражас Н. В., Мелехина Е. В., Рыбалкина Т. Н., Веселовский П. А., Бурмистров Е. М., Бошьян Р. Е., Музыка А. Д., Горелов А. В. // Герпесвирусные инфекции у детей с рецидивирующими респираторными заболеваниями. Детские инфекции. 2018. Т. 17 (2). С. 17–21. Doi.org/10. 22627/2072–8107–2018–17–2–17–21.
- Левина А. С., Бабаченко И. В. Персистирующие инфекции у детей с рекуррентным течением респираторных заболеваний // Детские инфекции. 2014. Т. 13 (4). С. 41–45. Doi.org/10. 22627/2072–8107–2014–13–4–41–45.
Т. А. Руженцова* , 1 , доктор медицинских наук, профессор
Н. А. Мешкова**
Е. К. Шушакова*
* ФБУН ЦНИИЭ Роспотребнадзора, Москва
** ФГАОУ ВО Первый МГМУ им. И. М. Сеченова Минздрава России, Москва
Тактика ведения рецидивирующего бронхообструктивного синдрома у детей/ Т. А. Руженцова , Н. А. Мешкова, Е. К. Шушакова
Для цитирования: Лечащий врач № 10/2019; Номера страниц в выпуске: 17-19
Теги: вирус герпеса, бронхиальная обструкция, дети.
Обструктивный бронхит у детей
Острое диффузное воспаление слизистой оболочки бронхов различной этиологии, протекающее с обратимой обструкцией дыхательных путей.

Автоматизация клиники: быстро и недорого!
– Подключено 300 клиник из 4 стран
– 800 RUB / 4500 KZT / 27 BYN – 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место – 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Факторы и группы риска
Диагностика
3. Повышение температуры тела.
Физикальное обследование:
Показания для консультации специалистов: пульмонолога (при повторных обструктивных эпизодах).
Дифференциальный диагноз
– Аускультативно – сухие хрипы, ослабленное дыхание (если сильно выражено – исключить непроходимость дыхательных путей)
– Аускультативно – ослабленное дыхание (если сильно выражено – исключить непроходимость дыхательных путей)
– Аускультативно – ослабленное дыхание (если сильно выражено – исключить непроходимость дыхательных путей)
– В анамнезе внезапное развитие механической обструкции дыхательных путей (ребенок «подавился») или астмоидного дыхания
Лечение
1. Купирование явлений дыхательной недостаточности и приступов удушья, восстановление дыхательных функций.
2. Ликвидация симптомов интоксикации, улучшение самочувствия, нормализация аппетита и температуры тела.
Амброксол в таблетках по 30,0 мг 3 раза в день, в течение 7-10 дней; детям до 1 года – сироп 15 мг/5 мл 3 раза в день.
Антибиотикотерапия назначается лишь в случае затяжной лихорадки и наличия других признаков пневмонии: амоксициллин 15 мг/кг 3 раза в день, в течение 5 дней или защищенные пенициллины (амоксициллин + клавулановая кислота 20-40 мг/кг 3 раза в день).
Лечение сальбутамолом применяют только детям от 1 года в дозах: ингаляции 0,2-0,3мг/кг/сут. или по 1-2 дозы 2-4 раза в сутки, а также в капсулах 2,0 мг по 1 капс. 3 р. в день.
1. Повторный осмотр участкового врача через 2 дня или раньше, если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка, учащенное или затрудненное дыхание (научить мать, в какой ситуации необходимо срочно вновь обратиться к врачу).
2. При рецидиве обструктивного синдрома ребенок нуждается в консультации и дальнейшем лечении у пульмонолога и аллерголога.
2. *Амоксициллин + клавулановая кислота, таблетки, покрытые оболочкой 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500 мг/100 мг, 1000 мг/200 мг
8. Сальметерол + флутиказон 25 мкг/50 мкг, 120 доз, 25/125 мкг/120 доз, 25/250 мкг/120 доз аэрозоль, 50 мкг/100 мкг 60 доз, 50/250 мкг 60 доз, 50/500 мкг 60 доз порошковый ингалятор
** – входит в перечень видов заболеваний, при амбулаторном лечении которых лекарственные средства отпускаются по рецептам бесплатно и на льготных условиях
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- Список использованной литературы: 1. Treatment of obstructive bronchitis and acute asthma in children EBM Guidelines 12.1.2005 2. Bronchitis. Philadelphia (PA): Intracorp; 2005. Various p. 3. Guideline For The Management Of Acute Exacerbation Of Chronic Bronchitis (AECB), Alberta medical Association, 2001
Информация
Список разработчиков:
Наурызбаева М.С., к.м.н., руководитель НЦ ИВБДВ при НЦ педиатрии и детской хирургии МЗ РКЧем отличается бронхит от обструктивного бронхита

Обструктивный бронхит — это воспаление бронхов, которое сопровождается сужением их просвета за счет отека или спазма, а также скопления густой слизи, что приводит к нарушению вентиляции. Заболевание проявляет себя влажным кашлем, одышкой, свистящим дыханием. В отличие от других форм бронхита, схема лечения в этом случае шире: часто подключают спазмолитическую терапию, гормональные препараты и не только.
Острый обструктивный бронхит зачастую развивается у детей раннего возраста, в то время как хроническому заболеванию больше подвержены взрослые. Во втором случае часто наблюдаются сопутствующие нарушения, то есть речь уже идет о хронической обструктивной болезни легких.
Механизм развития и причины обструктивного бронхита
Острый обструктивный бронхит чаще всего связан с респираторно-синцитиальными вирусами, гриппом, вирусами парагриппа, аденовирусами, риновирусами. Заболеванию больше подвержены дети раннего возраста, особенно те, кто часто болеет ОРВИ, имеет ослабленные защитные силы, аллергические реакции.
Хронический обструктивный бронхит развивается на фоне таких факторов, как:
- курение, в том числе пассивное (вдыхание табачного дыма);
- вредные условия труда: контакт с химическими веществами, загрязненный воздух на производстве;
- аллергические реакции и пр.
Стоит отметить, что заболевают чаще мужчины. К другим факторам риска относят работу в сельскохозяйственной и металлургической промышленности, на железной дороге и даже в офисе, если деятельность связана с печатью на лазерных принтерах.
Болезнь начинается с воспаления мелких и средних бронхов, а также окружающей ткани. В результате нарушается движение ресничек эпителия бронхов, слизистые меняются, одни клетки замещаются другими. Трансформируется и секрет — он застаивается, закупоривая мелкие бронхи, что становится причиной нарушения легочной вентиляции.
В мокроте снижается содержание факторов местного иммунитета — интерферона, лизоцима, лактоферрина. Густая слизь утрачивает бактерицидные качества, становится оптимальной средой для размножения бактерий.
Развиваются бронхоспастические реакции, измененные слизистые оболочки отекают, слизи становится больше, наступает спазм гладкой мускулатуры. Чем отличается бронхит от обструктивного бронхита, так это тем, что в первом случае проходимость бронхов не нарушена, а есть лишь воспалительный компонент болезни.
Симптомы обструктивного бронхита
У обструктивного бронхита острые симптомы проявляются в виде собственно обструкции и инфекционного токсикоза. К основным проявлениям относят следующие:
- лихорадка — повышение температуры тела до 338-39 °C;
- головные боли;
- нарушение процессов пищеварения;
- слабость;
- респираторные нарушения — сухой или продуктивный навязчивый кашель, усиливающийся ночью;
- одышка;
- раздувание крыльев носа на вдохе;
- участие в дыхании мышц шеи, плечевого пояса, пресса;
- втяжение межреберных промежутков на вдохе;
- удлиненный свистящий выдох;
- слышимые хрипы.
Симптомы могут сохраняться от 7 до 21 дня в зависимости от общего состояния и индивидуальных особенностей организма больного. Если речь идет о рецидивирующем обструктивном бронхите (3 эпизода в год и более), повышается риск развития хронической формы. Последняя предполагает сохранение симптомов на протяжении 2 и более лет.
Симптомы хронического обструктивного бронхита состоят главным образом в кашле и одышке. После приступа кашля, как правило, отделяется немного слизистой мокроты. При обострениях количество мокроты увеличивается, она становится слизисто-гнойной. Кашель может наблюдаться постоянно и сопровождаться характерным свистящим дыханием. При наличии осложнения в виде артериальной гипертензии нередки примеси крови в мокроте.
Затруднение выдоха наблюдается не сразу, но иногда болезнь начинается с такого типа одышки. Одышка может быть разной интенсивности: некоторые описывают состояние как чувство нехватки воздуха при физической активности, другие отмечают выраженную недостаточность кислорода даже в покое. Степень одышки определяется тяжестью болезни, сопутствующими недугами.
Обострение способны спровоцировать ОРВИ, высокая нагрузка, аритмия, употребление некоторых лекарств и другие причины. При этом усиливаются одышка и потливость, появляется упадок сил, боль в мышцах и т. д.
В тяжелых случаях в акт дыхания могут вовлекаться дополнительные мышцы, наблюдаются хрипы, набухание вен шеи, изменение формы ногтей и синюшность кожи.
Симптоматика по стадиям
Тяжесть течения хронического обструктивного бронхита оценивается по такому показателю, как объем форсированного выдоха в 1 сек., или ОФВ1:
- 1-я стадия: ОФВ1 превышает 50 % от нормы. Качество жизни человека страдает незначительно, постоянный диспансерный контроль не нужен.
- 2-я стадия: ОФВ1 составляет 35–49 % от нормы. Есть негативные изменения в качестве жизни больного, появляется необходимость в наблюдении у пульмонолога.
- 3-я стадия: ОФВ1 менее 35 % от нормального показателя. Резко снижена толерантность к нагрузкам, необходимы лечение в стационаре и амбулаторное наблюдение в пульмонологическом отделении/кабинете.
Осложнениями болезни выступают эмфизема легких, так называемое легочное сердце, дыхательная недостаточность и др.

Диагностика обструктивной формы бронхита
Лечение обструктивного бронхита у взрослых предваряет комплексная диагностика. Объем необходимых исследований определяется предполагаемыми формой и стадией недуга.
Врач проведет осмотр, прослушает легкие, оценит тональность и хрипы после откашливания и пр. А также он направит на ряд исследований, среди них:
- Рентгенография: необходима, чтобы исключить поражения легких, обнаружить сопутствующие заболевания.
- Бронхоскопия: предполагает осмотр слизистой оболочки бронхов. Возможно одновременно выполнить забор слизи для дальнейшего бактериологического исследования и такую лечебную процедуру, как лаваж.
- Бронхография: это рентгенографическое исследование предполагает введение эндоскопа, проводится под местным или общим обезболиванием.
- Исследования функции внешнего дыхания: спирометрия, пикфлоуметрия, пневмотахиметрия. На основании полученных данных врач оценит степень и обратимость обструкции, нарушение вентиляции, стадию бронхита.
- Лабораторные исследования: общий и биохимический анализы крови, общий анализ мочи, бактериологические и микроскопические исследования мокроты, иммунологические пробы.
- Определение газового состава крови и пр.
Полученные данные позволят врачу назначить схему лечения.
Лечение заболевания
Главными принципами лечения обструктивного бронхита у взрослых являются соблюдение покоя, обильное теплое питье, поддержание оптимальной влажности воздуха в помещении, щелочные и лекарственные ингаляции.
Обструктивный бронхит — симптомы, лечение у детей и взрослых
Обструктивный бронхит — это воспаление бронхов, сопровождающееся сужением их просвета, бронхоспазмом и нарушением нормальной проходимости воздуха. Стенка бронхов состоит из хрящевой ткани. Она становится тоньше по мере удаления от трахеи. При этом объем гладкомышечных клеток в результате уменьшения их калибра увеличивается. Заболевание широко встречается, как среди взрослых, так и среди детей. Рассмотрим подробнее, в чем его особенности.

Причины появления болезни
С обструктивным бронхитом сталкиваются люди всех возрастных категорий. Чаще всего он развивается, как ответ на респираторные вирусы. В редких случаях его провоцируют иные респираторные инфекции, среди которых:
- риновирусы;
- аденовирусы;
- энтеровирусы.
У детей появление заболевания часто провоцируют грибковые инфекции, если они долгое время находятся в помещении с повышенной влажностью. У малышей дошкольного возраста его могут вызывать болезнетворные микроорганизмы (патогенные бактерии). Зачастую рецидивы обструктивного бронхита возникают из-за хронических инфекций (тонзиллита, синусита).
Среди факторов, способствующих появлению болезни у детей, отмечают:
- сложные роды, недоношенность, внутриутробное инфицирование плода;
- раннее искусственное вскармливание;
- незрелость иммунной системы;
- повышенную проницаемость сосудов;
- малый диаметр бронхов.
Как у детей, так и у взрослых, к развитию обструктивного бронхита способны приводить негативные факторы со стороны внешней среды (в частности, воздействие аммиака, различных кислот, цементной пыли), частые переохлаждения, повышенная чувствительность к пищевым продуктам, пыли и шерсти животных, неблагоприятные климатические условия проживания.
Симптоматика напрямую зависит от формы болезни и прогрессирования патологических изменений в структуре бронхов. Среди распространенных признаков отмечают:
- сильный кашель. Часто он возникает в утреннее время, при переходе из состояния покоя к двигательной активности. Во время обострения может беспокоить в течение всего дня;
- мокроту. Как правило, она с трудом отделяется после утреннего приступа кашля. Вне бактериального обострения болезни мокрота слизистая. В случае сильного инфицирования она имеет гнойный характер;
- одышку (может появиться, как после усиленной физической нагрузки, так и в состоянии покоя);
- повышение температуры тела и повышенная потливость (характерна для болезни, которая спровоцирована вирусной инфекцией);
- мышечные боли (возникают из-за их перенапряжения во время кашля);
- тревожное и беспокойное состояние (бывает у детей);
- общая слабость организма.
Если при кашле требуется занимать вынужденное положение тела — это явный признак дыхательной недостаточности (характерно для поздней стадии болезни). Среди других симптомов болезни — возникновение свистящего дыхания, слышимые сухие хрипы (даже на расстоянии).
В соответствии с причинами развития, длительностью терапии и выраженностью симптоматики, специалисты различают четыре формы заболевания, каждая из которых имеет свои особенности. Обструктивный бронхит бывает:
- острым. Он протекает на фоне вирусной инфекции, в большинстве случаев диагностируется у детей. Приступы появляются остро, клиническая картина ярко выражена;
- хроническим. Он прогрессирует постепенно, развивая в бронхах необратимые изменения. Его часто диагностируют у взрослых, протекает с кашлем, першением в горле. Среди распространенных причин появления болезни отмечают курение или негативное воздействие на дыхательные пути загрязненного воздуха;
- рецидивирующим. Широко распространен среди детей дошкольного и школьного возраста на фоне вирусной инфекции. Проявляется в виде кашля и одышки. Часто ребенок жалуется на общую слабость, нехватку воздуха;
- астматическим. Такая форма — реакция организма на определенный аллерген. Среди главных признаков астматического бронхита отмечают насморк, першение в горле, сухой кашель (без мокроты), шумное дыхание.
При появлении первых характерных признаков болезни не стоит затягивать с визитом к врачу. На первичном приеме он выслушает жалобы, проведет осмотр. В случае с бронхитом при простукивании грудной клетки будет определяться коробочный звук, расширение легких. При аускультации легких будет определяться удлинение выдоха. Характерный аускультативный признак болезни — свистящие сухие хрипы.
Дополнительно прибегают к лабораторной диагностике. Назначают общий и бактериологический анализ мокроты, общий анализ крови. Результаты анализов помогут поставить точный анализ и назначить целесообразное лечение.
Не обойтись без спирометрии — распространенного способа диагностики в пульмонологии, необходимый для оценки функционального состояния легких. С его помощью удается измерить объем легких.
Часто прибегают к пневмотахометрии — методике измерения максимальной скорости потока воздуха, достигаемой при форсированном вдохе и выдохе. Ее осуществляют с помощью прибора — спирометра. Пациент делает несколько спокойных дыхательных циклов, затем форсированный вдох и тут же, не задерживая дыхание, форсированный выдох. Такие манипуляции повторяют несколько раз, после чего специалист оценивает полученные результаты и на их основании формулирует заключение.
Также, не обойтись без инструментальных методик. Электрокардиография помогает обнаружить увеличение правых отделов сердца. Рентгенологическое исследование необходимо для определения признаков эмфиземы легких, чтобы исключить распространенное осложнение — пневмонию.
Как проводят лечение
Схема лечение у детей и взрослых схожа. Для борьбы с обструктивным бронхитом прибегают к консервативным методикам. В обязательном порядке требуется применение ингаляторов. При этом паровая ингаляция не походит, поскольку воздействием влажного тепла на слизистую оболочку приводит к увеличению отечности. Разрешено применять ультразвуковые или компрессионные ингаляторы. Ингаляции проводят с препаратами, которые расширяют бронхи и разжижают мокроту.
Если заболевание спровоцировано бактериальным агентом, то пациенту назначают прием антибиотиков. При повышении температуры до 38-39°C, требуются жаропонижающие средства. Также, назначают препараты, стимулирующие отхаркивание и разжижающие мокроту.
Во время лечения важно соблюдать питьевой режим (пить достаточное количество теплой воды), поскольку в противном случае не удастся поспособствовать нормальному выведению мокроты через бронхи. Детям особенно важно придерживаться молочно-растительной диеты, обогащенной витаминами и микроэлементами.
Помимо лекарственной терапии, хорошо себя зарекомендовала дыхательная гимнастика и вибрационный массаж. Количество сеансов устанавливает специалист в индивидуальном порядке. Если было установлено, что причина развития болезни — аллергия, то необходимо ограничить контакт с аллергеном.
Рецидивирующий обструктивный бронхит

- Анализы
- Беременность и роды
- Беременность обзор
- Бесплодие и репродуктивный статус
- Бессонница и расстройства сна
- Болезни желудочно-кишечного тракта
- Болезни легких и органов дыхания
- Болезни органов кровообращения
- Болезни щитовидной железы
- Боль в спине
- Восстановительная медицина
- Генитальный герпес
- Гинекология
- Головная боль
- Грипп
- Депрессия
- Детская онкология
- Детские болезни
- Детское развитие
- Заболевания молочных желез
- Здоровое питание. Диеты
- Здоровье и душевное равновесие
- Из истории болезни
- Иммунология
- Импотенция (эректильная дисфункция)
- Инфекции передаваемые половым путем
- Кардиология
- Кровеносная и лимфатическая система
- Лейкемии
- Лечение рака
- Лимфогранулематоз
- Маммология
- Медицина в спорте
- Менопауза
- Микробиология, вирусология
- Педиатрия (детские болезни)
- Проблемная кожа
- Путь к себе
- Рак желудка
- Рак молочной железы (рак груди)
- Рак ободочной, прямой кишки и анального канала
- Рак предстательной железы (рак простаты)
- Рак тела матки
- Рак шейки матки
- Рак яичников
- Сахарный диабет
- Сексология и психотерапия
- Сексуальная жизнь
- Современная контрацепция
- Урология
- Уход за кожей
- Факты о здоровом старении
- Химиoтерапия
- Школа здоровья
- Эндокринология
Рецидивирующий бронхит у детей. Этиология. Симптомы заболевания. Диагностика. Лечения. Автор: http://www.eurolab.ua/ 04 Мая 2011 
Рецидивирующий бронхит – бронхит без явлений обструкции (рецидивирующий бронхит) или с обструкцией (рецидивирующий обструктивный бронхит), эпизоды которого повторяются 2-3 раза в течение 1-2 лет на фоне острых респираторных вирусных инфекций и продолжаются до 2 нед и более.
В отличие от бронхиальной астмы, обструкция при рецидивирующем обструктивном бронхите не имеет приступообразного характера и не связана с воздействием неинфекционных аллергенов. Оба варианта рецидивирующего бронхита наблюдают преимущественно у детей 3-4 лет.
Этиология и патогенез
Между частотой ОРВИ и рецидивирующего бронхита выявлена прямая зависимость. Респираторные вирусы обнаруживают у больных рецидивирующим бронхитом в 2 раза чаще. Частые ОРВИ вызывают гиперчувствительность слизистой оболочки бронхиального дерева, и при повторных ОРВИ развивается бронхит.
Большое значение в патогенезе бронхитов придают факторам агрессии окружающей среды: пассивному курению, выбросам промышленных предприятий, неблагоприятным метеорологическим условиям. Определённую роль играет и врождённая дисплазия соединительной ткани, признаки которой часто выявляют у этого контингента детей.
Клиническая картина
Обострение рецидивирующего бронхита протекает как острый бронхит. Лихорадочный период продолжается несколько дней, лихорадка чаще умеренная, однако субфебрильная температура тела может держаться длительно. Кашель в начале заболевания сухой, затем становится влажным с отделением слизистой или слизисто-гнойной мокроты. В лёгких выслушивают рассеянные влажные средне- и крупнопузырчатые и грубые сухие хрипы. Количество хрипов может изменяться после откашливания. Проявления ОРВИ (ринит, гиперемия зева и т.д.) исчезают раньше кашля.
Повторные эпизоды рецидивирующего обструктивного бронхита также возникают на фоне ОРВИ. Клиническая картина такая же, что и при остром обструктивном бронхите. Рецидивы бронхиальной обструкции обычно наблюдают в течение 6-12 мес после первого эпизода; у большинства детей они не повторяются. Дети с отягощенной по аллергическим заболеваниям наследственностью, повышенной концентрацией IgE и продолжающимися эпизодами обструкции составляют группу риска по формированию бронхиальной астмы.
В период ремиссии клинические и физикальные признаки бронхита отсутствуют, сохраняется повышенная готовность к кашлю, например при физической нагрузке, вдыхании раздражающих веществ или холодного воздуха.
Лабораторные и инструментальные исследования
Показатели периферической крови в большинстве случаев не меняются. При исследовании функции внешнего дыхания выявляют умеренные обратимые обструктивные нарушения, скрытый бронхоспазм, сохраняющийся и вне обострения. Небольшую гиперреактивность бронхов наблюдают более чем у половины больных. При рентгенографии органов грудной клетки отмечают усиление лёгочного рисунка, более выраженное в период обострения, но сохраняющееся и в периоде ремиссии; возможно расширение корней лёгкого. При бронхоскопии в период обострения выявляют катаральный или катарально-гнойный распространённый эндобронхит. При бронхографии у части больных определяют замедленное заполнение отдельных бронхов контрастным веществом при сохранности нормального калибра. Возможны бронхографические признаки бронхоспазма в виде равномерного сужения бронхов.
Дифференциальная диагностика
При повторных эпизодах бронхиальной обструкции у маленьких детей необходимо проводить дифференциальную диагностику с бронхиальной астмой. Это позволяет избежать неоправданного назначения антибиотиков. В пользу ранней стадии бронхиальной астмы свидетельствуют следующие критерии.
- Повторные эпизоды бронхиальной обструкции, три и более эпизода являются основанием для постановки диагноза бронхиальной астмы.
- Наличие у ребёнка аллергии (пищевой, медикаментозной и т.п.).
- Отягощенный семейный анамнез (аллергические заболевания в семье, особенно бронхиальная астма, по материнской или по обеим линиям).
- Эозинофилия в анализах периферической крови.
- Высокая концентрация общего и аллерген-специфических IgE в крови.
- Нормальная температура тела на фоне эпизодов бронхиальной обструкции.
Лечение
Лечение при обострениях рецидивирующих бронхитов аналогично таковому при острых бронхитах. Создают оптимальный воздушный режим (температура воздуха 18-20 °С, влажность не менее 60%). Основные усилия направляют на устранение нарушений бронхиальной проходимости и снижение реактивности бронхов. По показаниям назначают муко- и секретолитики, бронхолитики, преимущественно в виде ингаляций. Антибактериальную терапию назначают по показаниям курсом на 7-10 дней. Ребёнку необходимо давать достаточное количество жидкости. Показаны физиотерапевтические процедуры, улучшающие крово- и лимфообращение в лёгких, массаж, ЛФК., при необходимости санация носоглотки. Детям с аллергическими проявлениями необходимо создать щадящий антигенный режим: назначение элиминационных диет, ограничение контакта с аллергенами.
При повторных эпизодах обструкции назначают длительное (не менее 3 мес) базисное лечение недокромилом или кромоглициевой кислотой по схеме и в дозах, принятых для лечения лёгкой формы бронхиальной астмы. Лечение кетотифеном оправдано при наличии у ребёнка кожных проявлений аллергической реакции.
Прогноз
Течение рецидивирующих бронхитов в большинстве случаев благоприятное, рецидивы продолжаются в течение 2-3 лет (у трети детей до 5-7 лет), затем прекращаются. Частота развития бронхиальной астмы (за 10 лет наблюдения) у детей, имевших уже при первом эпизоде концентрацию IgE выше 100 ЕД/л, составляет 45%, у детей с рецидивирующим обструктивным бронхитом с нормальной концентрацией IgE – менее 5%. Ребёнка снимают с диспансерного учёта, если рецидива нет в течение 2 лет.







