Шанкроид (мягкий шанкр)
Шанкроид (а также – мягкий шанкр, венерическая язва, третья венерическая болезнь) – это острая венерическая инфекция, которая проявляется болезненными множественными язвами половых органов и воспалением лимфатических узлов.
Шанкроид является эндемичным заболеванием для стран Африки, Юго-Восточной Азии, Центральной и Южной Америки, а в некоторых регионах заболевание преобладает над сифилисом. Шанкроид регистрируется в Великобритании, Португалии, Италии, США и других странах. В США ежегодно сообщается не менее чем о 1000 случаев заболевания. Во многих крупных городах Соединенных Штатов шанкроид стал эндемичным заболеванием; при этом широко распространена неполная регистрация этой инфекции. В странах бывшего Советского Союза шанкроид встречается редко, в основном заражение происходит во время поездок за рубеж.
По сообщениям американских медиков, шанкроид тесно связан с ВИЧ-инфекцией. Около 10% больных с шанкроидом одновременно инфицированы возбудителями сифилиса и генитального герпеса.
Что провоцирует / Причины Шанкроида (мягкого шанкра):
Возбудителем мягкого шанкра является палочка мягкого шанкра Haemophilus ducreyi. Впервые палочка мягкого шанкра была описана в 1887 году русским ученым О. В. Петерсеном. В 1889-1892 годах ее подробно изучали итальянский дерматолог А. Дюкрёй и немецкий дерматолог П. Г. Унна. По имени этих трех ученых-исследователей палочка мягкого шанкра получила свое второе название – стрептобацилла Дюкрея-Унны-Петерсена.
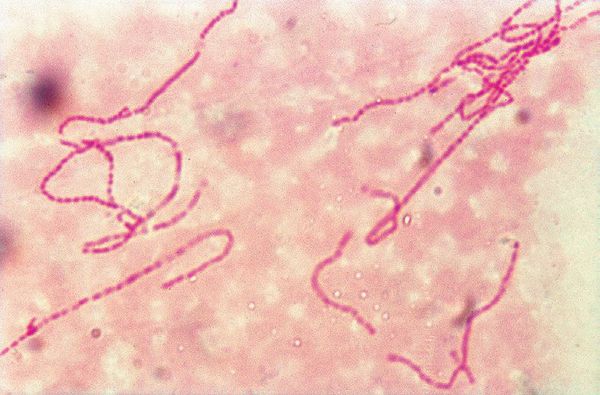
Палочки мягкого шанкра располагаются в очаге поражения довольно характерным образом: параллельными рядами. Исследователи сравнивают расположение палочек мягкого шанкра в мазке гноя с «цепочками» или же «стайками рыб». Сами стрептобациллы имеют закругленные концы и перетяжку в середине, их длина составляет 1,5-2 мкм, а толщина 0,4-0,5 мкм. Заражение мягким шанкром происходит, как правило, во время полового контакта, когда стрептобациллы попадают либо на поврежденную кожу, либо на слизистую оболочку половых органов.
Палочки мягкого шанкра хорошо переносят низкие температуры, к различным химическим веществам они тоже достаточно устойчивы. Однако при температуре выше 40°С стрептобацилла погибает.
Заражение происходит половым путем, и лица, оказывающие секс-услуги, играют здесь не последнюю роль. У моряков и военнослужащих США, имеющих половые контакты преимущественно с проститутками, шанкроид обнаруживается чаще, чем сифилис. Способствуют инфицированию повреждения кожи или слизистых оболочек. Очень редко, но возможен внеполовой путь заражения. Имеются сообщения о заражении детей и медицинских работников.
Патогенез (что происходит?) во время Шанкроида (мягкого шанкра):
Основной путь передачи шанкроида (мягкого шанкра, венерической язвы), как и всех венерических заболеваний – половой. Заражение может произойти при любом виде полового контакта: как генитальном, так и оральном и анальном. Если один из половых партнеров болен мягким шанкром, то риск передачи инфекции довольно высок. Специалисты считают, что вероятность заражения при единичном половом контакте без презерватива с больным мягким шанкром партнером составляет примерно 50%.
Мягкий шанкр в равной степени поражает мужчин и женщин, однако, случаи скрытого бациллоносительства описаны по большей части у женщин. Такая женщина может заражать своих партнеров, но у нее самой болезнь никак не проявляется, и больная может даже не знать о том, что является носителем столь экзотического заболевания, как мягкий шанкр.
Что касается других путей заражения мягким шанкром, то они встречаются настолько редко, что многие специалисты склоняются к тому, чтобы считать случаи бытового заражения мягким шанкром недоказанными случаями заражения при половом контакте.
Симптомы Шанкроида (мягкого шанкра):
Как и большинство венерических заболеваний, мягкий шанкр (он же шанкроид, или венерическая язва) имеет инкубационный период. Инкубационный период мягкого шанкра длится, как правило, недолго: 3-5 суток у мужчин и до 10 дней у женщин. Иногда он может продлиться дольше, до нескольких недель, но это редкость. Иногда инкубационный период мягкого шанкра, напротив, укорачивается до 2 или даже 1 дня.
После окончания инкубационного периода на месте внедрения возбудителя – стрептобациллы появляется небольшое отечное пятно ярко-красного цвета, в его центре вскоре образуется узелок, на месте которого вскоре возникает пузырек с гнойным содержимым. Через несколько дней пузырек вскрывается, и на его месте образуется сам шанкр – болезненная язва диаметром от нескольких миллиметров до нескольких сантиметров и неправильной формы.
Образовавшееся на месте внедрения возбудителя изъязвление быстро разрастается, увеличиваясь и в диаметре (до 1-1,5 см), и в глубину. Язва при мягком шанкре кровоточива и резко болезненна, что отличает ее от твердого шанкра, возникающего при сифилисе. Основание язвы и она сама мягкие на ощупь (отсюда и название болезни «мягкий шанкр»), неровные края язвы окружены отечным воспалительным венчиком, дно покрыто гнойно-кровянистым налетом. Попадая на окружающие ткани, это гнойное отделяемое провоцирует образование новых множественных изъязвлений, меньшего размера, так что одиночные язвы при мягком шанкре встречаются редко. Новые мелкие язвы обычно располагаются по периферии вокруг большой язвы. Сливаясь, они образуют новую большую, как бы «ползущую» язву. Чаще всего при шанкроиде одновременно бывает много язв, которые находятся в разных стадиях развития.
Чаще всего первичные шанкры (язвы) при мягком шанкре образуются в области половых органов:
– на внутреннем листке крайней плоти
– в венечной борозде
– на уздечке полового члена
– губках мочеиспускательного канала
– в ладьевидной ямке
– на больших и малых половых губах
Но возможны и другие варианты их локализации – так называемые, первичные внеполовые проявления мягкого шанкра (то есть проявления, возникающие вне половых органов).
Их расположение зависит, прежде всего, от того, при каких обстоятельствах произошло заражение мягким шанкром. Иногда, правда, довольно редко, язва образуется в области ануса (здесь она представляет собой глубокую болезненную трещину), еще реже – на слизистой рта, если заражение произошло при анальном или оральном половом контакте. Кроме того, были описаны случаи возникновения первичных внеполовых проявлений венерической язвы в связи с профессиональной деятельностью у медицинских работников. В подобном случае изъязвления, вызванные мягким шанкром, могут располагаться на кистях или пальцах рук.
Кроме первичных внеполовых проявлений возможно образование вторичных внеполовых проявлений мягкого шанкра. Такие шанкры возникают при затекании гнойного отделяемого первичной язвы на близлежащие участки кожи внутренней поверхности бедер или на отдаленные от половых органов участки тела. Чаще всего «виноваты» в появлении вторичных шанкров сами больные, которые в прямом смысле слова собственными руками переносят инфекцию с пораженных половых органов на другие области тела.
Процесс образования шанкров (язв) продолжается, как правило, 2-4 недели, после чего дно язвы очищается, и еще через некоторое время происходит заживление с образованием небольшого рубца. В неосложненных случаях заживление наступает через 1-2 мес. после заражения, если же течение мягкого шанкра было осложнено, то времени на заживление язв требуется больше. При отсутствии же полноценного лечения мягкого шанкра следующей ступенью мягкого шанкра становится поражение лимфатических узлов и сосудов, которое приводит к многочисленным осложнениям.
Иногда способность мягкого шанкра к периферическому росту приобретает выраженный характер, при этом возникает так называемый серпигинозный мягкий шанкр. Его особенностью является то, что язва, рубцуясь в центре, распространяется с половых органов на лобок, бедра, промежностьи область ануса.
Язва при мягком шанкре может распространяться не только по периферии, но и вглубь. При таком разрастании язвы может возникнуть гангренозная разновидность мягкого шанкра, которая считается наиболее тяжелой и чреватой особенно опасными осложнениями.
При гангренозной разновидности мягкого шанкра язва проникает в глубину, обнажая кавернозные тела. У больного появляется озноб, повышается температура тела, развиваются септические явления; иногда происходит разрушение кавернозных тел, которое сопровождается сильным кровотечением. В некоторых случаях гангренозный процесс приобретает длительное прогрессирующее течение, поражая обширные участки кожи. В этом случае речь идет о фагеденическом мягком шанкре.
На начальном этапе развития мягкого шанкра полное излечение больного затруднения не представляет. Разумеется, проводить лечение должен только врач-венеролог. При отсутствии серьезных осложнений и запущенной болезни излечение наступает в течение 7-10 дней. Однако иммунитета к мягкому шанкру организм человека не вырабатывает, поэтому повторное заражение остается возможным.
Осложнения шанкроида
Чаще всего встречаются: лимфангиит (воспаление лимфатических протоков), лимфаденит (воспаление лимфоузлов), фимоз (сужение отверстия крайней плоти), парафимоз (ущемление головки полового члена суженной крайней плотью).
Лимфангиит наблюдается на спинке полового члена и на наружной поверхности половых губ. Проявляется в виде уплотненного болезненного тяжа. Кожа над утолщенной поверхностью гиперемирована и отечна, пальпация болезненна. В редких случаях по ходу болезненного тяжа возникают воспалительные узлы, которые могут нагнаиваться, а затем превращаться в бубонули (шанкры Нисбета).
Наиболее типичным признаком шанкроида является регионарный лимфаденит (бубон) , возникающий через 2-3 недели после заражения. Лимфаденит характеризуется остро возникающим односторонним увеличением одного или нескольких лимфатических узлов, спаянных между собой и с кожей. Над пораженными лимфатическими узлами кожа приобретает ярко-красный цвет. Воспаление лимфоузлов может через некоторое время пройти самостоятельно, образовавшийся бубон при этом рассасывается. Возможно нагноение: в центре бубона появляется флюктуация, и он вскрывается с выделением густого гноя с примесью крови. Образующаяся при этом язва впоследствии рубцуется.
Когда имеется отек крайней плоти, может развиться фимоз. При этом головку полового члена обнажить не удается, а скапливающийся под крайней плотью гной выделяется через узкое препуциальное отверстие. В гнойном отделяемом обнаруживают возбудителей шанкроида.
При отеке крайней плоти, находящейся за обнаженной головкой полового члена, возможен парафимоз. Его исходом может быть гангрена головки полового члена вследствие сдавливания тканей кольцом отечной крайней плоти.
Диагностика Шанкроида (мягкого шанкра):
Лабораторная диагностика шанкроида
Исследуют язвенные поражения и гнойное отделяемое вскрывшихся или невскрывшихся лимфатических узлов.
1. При микроскопии окрашенных препаратов видны ряды цепочек грамотрицательных мелких палочек, расположенных в виде «стаи рыб» между лейкоцитами. Такое расположение микроба, его характерная окраска, отсутствие другой флоры говорят о наличии возбудителя шанкроида.
2. В сомнительных случаях можно использовать специальные методы выделения возбудителя с помощью культуры тканей.
3. Иногда проводят аутоинокуляционную пробу: материал, взятый из язвы, вносится в царапину на животе или бедре самого пациента. Сверху пластырем наклеивается часовое стеклышко, позволяющее наблюдать за ходом развития пробы. В течение 1-3 суток развивается типичный шанкроид, в котором могут быть обнаружены его возбудители. В настоящее время аутоинокуляционная проба существенного значения не имеет, так как при подозрении на шанкроид начинают лечение антибиотиками.
4. Современная диагностика шанкроида включает методику полимеразной цепной реакции (ПЦР).
Лечение Шанкроида (мягкого шанкра):
Как правило, мягкий шанкр достаточно легко и полностью излечивается при помощи антибиотиков или сульфаниламидных препаратов. Чаще всего используются антибиотики, действие которых направлено на уничтожение не только стрептобацилл, но и бледных трепонем – возбудителей сифилиса.
Курс лечения венерической язвы обычно составляет 1-2 недели, после чего пациент в течение полугода должен профилактически посещать врача для того, чтобы избежать рецидивов и развития других инфекций, наиболее опасной из которых является сифилис.
Кроме антибиотиков общего действия при лечении мягкого шанкра используются местные антибиотики, как правило, в виде мазей, которые помогают устранить клинические симптомы мягкого шанкра, причиняющие пациенту боль и неудобства.
Кроме того, в лечении мягкого шанкра в качестве дополняющих основное лечение средств используются общеукрепляющие и иммуномодулирующие препараты.
Если же больной обращается к венерологу с запущенной формой мягкого шанкра, которая успела дать осложнения, то иногда врачу приходится прибегать к хирургическому вмешательству. Поэтому лечение мягкого шанкра необходимо начинать на как можно более ранней стадии заболевания.
Профилактика Шанкроида (мягкого шанкра):
Профилактика шанкроида проводится с учетом общих принципов предупреждения заражения болезнями, передаваемыми половым путем. Необходимо наблюдение за больными после окончания лечения в течение 8-12 месяцев с ежемесячным проведением клинико-серологического контроля. Лица, имевшие половые контакты с больным шанкроидом в течение 10 дней до проявления у этих пациентов клинической картины, должны быть обследованы и пролечены, даже при отсутствии у них симптомов заболевания.
К каким докторам следует обращаться если у Вас Шанкроид (мягкий шанкр):
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Шанкроида (мягкого шанкра), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Шанкроид
Шанкроид – данное заболевание также относят к венерическому, для которого характерны образования мягких шанкров (опухолей).
Причины
Заражение вирусом шанкроида происходит в результате заражения человека возбудителем грамотрицательной палочки или стрептобациллы. Основной причиной заражения этим заболеванием является частая смена партнеров и беспорядочные половые связи.
Лечение шанкроида проводится с помощью антибиотиков и мазей, которые легко устраняют симптоматику мягких шанкров, в жизни доставляющих неудобства пациенту. Дополнением к основному лечению болезни могут служить средства, укрепляющие общую иммунную систему.
Микробы
В медицине выделяют следующие виды шанкроида:
- Серпенгирующий шанкроид, который предусматривает медленный рост одного из краев возникшей язвы.
- Возвышающийся шанкроид, характеризующийся поднятием язвы над поверхностью окружающей ее кожи.
- Воронкообразный шанкроид – это такой вид данного заболевания, который образуется достаточно редко. Возникает такое заболевание на венечной борозде полового члена.
- Фолликулярный шанкроид. Возникает в результате проникновения возбудителя в волосяные фолликулы или в выводные протоки сальных желез.
- Узелковый шанкроид, предусматривающий образование уплотнения в основании очага заболевания.
- Герпетический шанкроид.
- Дифтеритический шанкроид. Язва при данном заболевании глубокая и дно язвы покрывается плотным фибриноидным налетом.
- Импетигинозный шанкроид, который характеризуется появлением пузырьков. Такие пузырьки сохраняются длительный промежуток времени. Содержимое язвы ссыхается и образуется корка. После того как корка снимается, обнажается язва.
- Гангренозный шанкроид. Данный вид шанкроида образуется в результате проникновения анаэробных микробов и фузоспириллеза. При этом язвы растут периферически, глубокие ткани разпадаются и в результате этого образуются язвы.
- Трещиноподобный шанкроид. Характеризуется появлением трещин.
- Смешанный шанкроид, который развивается в результате одновременного или последовательного проникновения бледной трепонемы и стрептобациллы. В данном случае сначала появляется шанкроид, а уже затем сифилис.
Симптомы
Клиническая картина данного заболевания характеризуется образованием красного пятна в месте внедрения стрептобациллы в организм человека. Затем происходит образование пустулы и ее вскрытие через несколько дней. В результате этого образуется язва – мягкий шанкр.

Диагностика шанкроида
Диагностика
При обнаружении первых симптомов шанкроида следует обратиться за консультацией к врачу-венерологу.
Диагностировать данное заболевание можно при помощи комплекса исследований, который включает:
- лабораторные исследования;
- специальные исследования;
- дифференциальную диагностику.
Первоначально врачом назначаются только лабораторные исследования, которые включают выделение культуры возбудителя на питательной среде и микроскопию отделяемого язвы с окраской по Романовскому-Гимзе или Граму.
Параллельно проводится дифференциальная диагностика, которая направлена на исключение сифилиса и других заболеваний.
Лечение
Лечение шанкроида проводится, как правило, в условиях стационара. Процесс лечения включает:
- гигиенический уход;
- прием лекарственных препаратов.
Гигиенический уход предусматривает антибактериальные ванночки с раствором марганца, а также применение специальных кремов, мазей и эмульсий.
Прием лекарственных препаратов – это обязательный прием пациентом антибиотиков.
Шанкроид
Шанкроид – это инфекционная болезнь, передаваемая половым путем, реже ‒ при контактно-бытовых взаимодействиях. Патогномоничными симптомами считаются болезненные, мягкие генитальные либо экстрагенитальные язвы, а также поражение регионарных лимфатических узлов. Диагностическими методами обнаружения возбудителя являются бактериоскопические, культуральные, молекулярно-генетические исследования. Лечебные мероприятия при шанкроиде сводятся к назначению антибактериальных средств в качестве этиотропной терапии, патогенетическому и симптоматическому лечению.
МКБ-10

Общие сведения
Шанкроид (венерическая язва, мягкий шанкр, третья венерическая болезнь) является бактериальной инфекцией. Впервые описание заболевания в 1887 году сделал русский ученый О. Петерсон, более детальное описание мягкого шанкра принадлежит дерматологам А. Дюкрею и П. Унна (1889-1892 гг.). Широкое распространение инфекция получила в странах Азии, Африки, Латинской Америки; в Европе и США регистрируются завозные случаи. Преимущественно поражаются мужчины, женщины выступают, скорее, как бессимптомные носители. Доказано, что заражение шанкроидом увеличивает риск инфицирования ВИЧ.

Причины шанкроида
Возбудитель заболевания – бактерия Haemophilus ducreyi (палочка Дюкрея). Источником инфекционных агентов служит больной человек, либо носитель. Пути передачи – половой (все виды сексуальных контактов), контактно-бытовой, реализуемый обычно в неблагополучных условиях проживания. Дополнительно может происходить аутоинфицирование у лиц с бессимптомным течением при несоблюдении правил интимной гигиены, отказе от лечения.
Высокой вероятности заражения подвержены гомосексуалисты, коммерческие секс-работники, беременные, дети из неблагополучных семей. Основные факторы риска шанкроида:
- случайные половые контакты без использования барьерной контрацепции
- необрезанная крайняя плоть у мужчин
- сопутствующие симптомы инфекции гениталий
- аллергические реакции на коже или слизистых
- местный прием лекарственных средств, вызывающих раздражение покровов.
Патогенез
При попадании на кожу либо слизистую возбудитель проникает внутрь фибробластов и кератиноцитов, может образовывать внеклеточные колонии. Благодаря поверхностным белкам и вырабатываемым факторам патогенности бактерии привлекают в очаг В-, Т-лимфоциты, способствуя их апоптозу. Во время процесса развития образуется гранулематозный инфильтрат из возбудителей и лейкоцитарных масс, который со временем превращается в язвенный дефект.
Распространяясь лимфогенным путем, бактерии проникают в региональные лимфоузлы, обычно паховые. Развивается периаденит, лимфатические узлы спаиваются между собой. Основание язвы представлено некрозом с периваскулярным инфильтратом из полиморфно-ядерных лейкоцитов, эритроцитов, фибрина. Расположенный глубже инфильтрат состоит из плазматических клеток и вновь образованных кровеносных сосудов с пролиферацией эндотелия, микротромбами.
Симптомы шанкроида
Инкубационный период отличается среди полов: у мужчин занимает около 7-10 суток, у женщин – до трех недель. Сроки отсутствия симптомов могут сокращаться, если имеется иммунный дефицит любой природы, повреждение покровного аппарата. Чаще всего шанкр находится на половых органах, но может обнаруживаться в промежности, на внутренней поверхности бедер, анусе, перианальной области, конечностях, губах, груди и веках. Элементов может быть несколько.
Первым сигналом служит появление розоватого пятна и отека, небольшого увеличения и чувствительности регионарных лимфоузлов. Интоксикационные симптомы минимальны, лихорадка отсутствует. Через несколько дней на месте пятна появляется болезненный узелок, превращающийся в гнойный пузырек, после вскрытия которого образуется резко болезненная язва с высокими краями и гнойным отделяемым (мягкий шанкр). При пальпации образование резко болезненно.
В зависимости от локализации симптомы шанкроида могут включать боли при мочеиспускании, дефекации, половых контактах, отечность половых губ и мошонки. Нередкое гнойное воспаление паховых лимфоузлов сопровождается их увеличением, появлением спаянных конгломератов, синюшностью кожи и резкой болезненностью, ознобами, лихорадкой. Иногда возникает обширное разрушение тканей полового члена с высокой вероятностью самоампутации.
Осложнения
Частое осложнение шанкроида – симптомы гнойного воспаления лимфатических узлов (лимфаденит) или сосудов (лимфангиит). Нередко происходит образование свищей с выделением некротизированных масс. При сильном отеке крайней плоти у мужчин возникает фимоз, при котором невозможно освобождение головки пениса и излитие гноя. Сдавление головки отечной крайней плотью – парафимоз – при продолжительном течении вызывает гангрену.
Присоединение иной бактериальной флоры приводит к появлению симптомов уретрита, баланита, баланопостита. В случае длительного периода нелеченного шанкроида восходящее инфицирование палочкой Дюкрея совместно с другими патологическими агентами способно вызывать цистит и пиелонефрит. У беременных женщин возможно преждевременное начало родовой деятельности, если шанкр расположен во влагалище, на шейке матки.
Диагностика
Диагностика и лечение шанкроида преимущественно осуществляется дерматовенерологами. Врачи других специальностей привлекаются при наличии показаний. Обязательно обследование всех половых партнеров больного, особенно при имеющихся незащищенных сексуальных контактах, а также лиц, проживающих вместе с пациентом. Основные лабораторно-инструментальные и клинические данные патологии:
- Физикальное обследование. При объективном осмотре общее состояние обычно не изменено. Наиболее частой локализацией шанкра у мужчин являются крайняя плоть, мошонка, венечная борозда, ствол и головка полового члена, у женщин – преддверие влагалища, половые губы, клитор. Элемент представляет собой мягкую, болезненную язву округлой формы, с подрытыми мягкими краями, узким эритематозным ободком по периферии, дно – с некротическим зловонным экссудатом.
- Лабораторные исследования. Присоединение уретрита или гнойного лимфаденита демонстрирует лейкоцитоз, сдвиг формулы влево, ускорение СОЭ, лейкоцитурию и эритроцитурию в общеклинических пробах, рост концентрации СРБ при биохимическом тесте. При подозрении на шанкроид рекомендуется проведение анализа крови на наличие антител к ВИЧ, возбудителю сифилиса, а также ПЦР-исследования на вирус генитального герпеса.
- Выявление инфекционных агентов. Проводится бактериоскопический анализ язвенного содержимого, посев биологического субстрата на питательные среды. Наиболее точный и быстрый результат обнаруживается при ПЦР-диагностике. Серологические методы малоинформативны из-за возможных перекрестных реакций с другими бактериями семейства Haemophilus. Гистологическое исследование биоптата язвенных краев применяется редко.
- Инструментальные методы. С целью дифференциальной диагностики выполняется рентгенография, компьютерная или магнитно-резонансная томография органов грудной клетки. По показаниям назначается УЗИ мочевого пузыря, мошонки, почек, брюшной полости, малого таза, мягких тканей и лимфатических узлов. В некоторых случаях рекомендованы кольпоскопия, колоноскопия, биопсия пораженных тканей, ирригоскопия.
Дифференциальная диагностика
Дифференциальная диагностика шанкроида проводится со следующими патологиями:
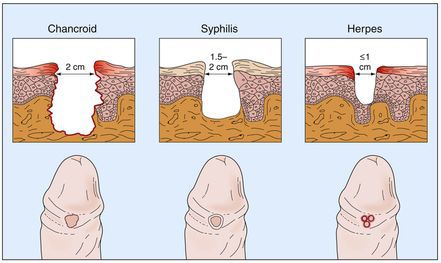
- первичным сифилисом (твердый шанкр безболезненный);
- генитальным герпесом, при котором образуются пузырьки и эрозии;
- острой язвой вульвы Чапина-Липщюца, сопровождающейся выраженной лихорадкой, интоксикацией, множественными язвами на малых половых губах без увеличения лимфоузлов;
- туберкулезом кожи, где элементы безболезненны и могут находиться на лице, туловище, сопровождаться лимфаденопатией.
Лечение шанкроида
Лечение осуществляется в амбулаторных условиях, при осложнениях, требующих хирургического вмешательства, либо декомпенсации хронических болезней, показана госпитализация. Назначается общий режим, при выраженных болях – постельный. Диетические рекомендации сводятся к ограничению жирной, жареной пищи, алкоголя, увеличению водной нагрузки при отсутствии противопоказаний. Необходимо неукоснительное соблюдение правил гигиены.
Консервативная терапия
Лечение при шанкроиде обычно не превышает 3-7 дней. Поскольку нередко возникают одномоментное инфицирование другими заболеваниями, передающимися половым путем, в схему лечения входят препараты широкого спектра действия. Половые партнеры также получают терапевтические средства, если сексуальные контакты были менее чем за 10 дней до появления шанкра. Рекомендуется отказ от половой жизни на время лечения. Терапия представляет собой сочетание:
- Этиотропного лечения. Антибактериальными средствами, активными в отношении возбудителя шанкроида, считаются препараты группы цефалоспоринов и макролидов (первая линия), либо фторхинолоны. Однако эритромицин рекомендуется применять с осторожностью из-за токсических эффектов.
- Патогенетических мер. Дезинтоксикационные инфузионные растворы, глюкокортикостероиды применяются в случае выраженной интоксикации, отека. Могут назначаться аппликации с ферментосодержащими мазями, при длительном торпидном течении – провокация пирогенами.
- Симптоматической терапии. Сюда входят обезболивающие, седативные, десенсибилизирующие и другие средства. В случае присоединения грибкового или вирусного агента применяют соответствующие препараты, при обострении хронических патологий купируют их симптомы.
Местное лечение
Наружная терапия необходима для уменьшения болевых ощущений, также применение антибактериальных мазей ускоряет излечение. Чаще всего в виде примочек используются хлоргексидина биглюконат, низкоконцентрированный раствор димексида. В некоторых ситуациях разрешены теплые ванночки с калия перманганатом (1:5000), а также гелий-неоновый лазер для быстрого рассасывания инфильтрата, предупреждения грубого рубцевания.
Российские рекомендации иногда включают в себя методы физиотерапии, направленные в основном на улучшение местного кровотока, стимуляцию клеточного звена иммунитета. Лечение проводится при отсутствии лихорадки. К таким процедурам относятся микроволновая терапия, индуктотермия, лазеролечение. Применение иммуностимуляторов и адаптогенов в лечении симптомов шанкроида сомнительно и не имеет доказанной эффективности.
Хирургическое лечение
У 40-50% пациентов с шанкроидом в конце первого месяца болезни возникают симптомы гнойного лимфаденита. Абсцедирующие лимфоузлы вскрывают с последующей установкой дренажей либо аспирируют шприцом. При фимозе иссекают отечную крайнюю плоть с удалением гнойных масс. Некротизирующие поражения, вызванные возбудителем шанкроида, подвергаются некрэктомии, в запущенных случаях – ампутации.
Экспериментальное лечение
Исследования действия эфирных масел корицы, тимьяна и гвоздики на возбудителей шанкроида in vitro позволили выявить мощный бактерицидный эффект этих растений. Ученые считают масла перспективной альтернативой антибиотикам в связи с их низкой цитотоксичностью, отсутствием негативного действия на микрофлору, в частности, лактобациллы, растущей антибиотикорезистентностью микроорганизмов.
Прогноз и профилактика
При своевременном выявлении и лечении шанкроида прогноз заболевания благоприятный. Специфическая профилактика (вакцинация) находится в стадии активной разработки. Неспецифическими мерами защиты являются: наличие постоянного полового партнера, отказ от случайных половых связей, использование презерватива, соблюдение правил личной гигиены. Врачам следует пользоваться одноразовыми перчатками при осмотре пациентов с симптомами шанкроида.
1. Эрозивно-язвенные поражения половых органов и промежности/ О.В. Панкратов, В.Г. Панкратов// Журнал «Здравоохранение» – № 3. – 2012.
3. 2017 European guideline for the management of chancroid / S. Lautenschlager, M. Kemp, J. J. Christensen, M. V. Mayans, H. Moi
4. Assessing the antibiotic potential of essential oils against Haemophilus ducreyi/ Z. Lindeman, M. Waggoner, A. Batdorff, T. L. Humphreys
Шанкр мягкий – симптомы и лечение
Что такое шанкр мягкий? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Мягкий шанкр (венерическая язва, третья венерическая болезнь или шанкроид) — эпидемическое инфекционное заболевание, вызванное стрептобациллой Дюкрея — Петерсена (Haemophilus ducreyi) и передаваемое преимущественно половым путём.
По оценкам ВОЗ (Всемирной организации здравоохранения), до 2001 года ежегодно регистрировалось более семи миллионов случаев мягкого шанкра [1] , однако из-за трудностей диагностики, вероятно, эти цифры были занижены. Наибольшая заболеваемость наблюдалась в странах Юго-Восточной Азии, Африки, Центральной и Южной Америки.
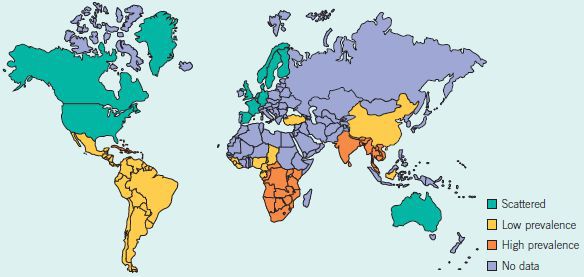
Спорадические (нерегулярные) случаи отмечались в странах Северной Америки, Европы и Австралии. Они были связаны с заражением туристов из указанных стран в эндемичных районах. Однако, после внедрения рекомендаций ВОЗ по синдромному лечению генитальных язв в 2001 году [2] заболеваемость мягким шанкром стала резко уменьшаться.
В настоящее время регистрируются единичные случаи в Малави, Северной Индии, Ботсване, Мозамбике, Южной Африке, Пакистане, Филиппинах, Таиланде, Уганде. [3] Последний случай мягкого шанкра в Европе был зарегистрирован в 2016 году у туриста, прибывшего из Мадагаскара. [4] Официальных статистических данных о заболеваемости в Российской Федерации нет.
Причиной заболевания является инфицирование стрептобациллой Дюкрея — Унны — Петерсона (Haemophilus ducreyi). Это анаэробная гемофильная грамотрицательная бактерия, обычно палочкообразной формы, располагающаяся в виде цепочек из 5-30 микроорганизмов, напоминающих «стаю рыб». [5] Бактерии жизнеспособны в гное, слизи и каплях крови в течение нескольких часов.
- случайные половые связи;
- незащищенный презервативом половой акт;
- длинная крайняя плоть; [6]
- воспалительные заболевания кожи, травмы, приём лекарственных препаратов, вызывающих аллергические реакции в области гениталий; [7]
- сопутствующие половые инфекции (ВИЧ, генитальный герпес, сифилис); [8]
- незащищённый контакт кожи с язвами. [9]
Группы риска составляют: [10]
- гомосексуалисты;
- коммерческий секс;
- дети;
- беременные;
- женщины после удаления матки.
Пути передачи инфекции:
- половой контакт, включая анальный [11] и оральный [12] секс;
- контактно-бытовой — сообщается о случаях внеполового заражения, проявляющегося кожными язвами на конечностях у детей [13] и взрослых [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы мягкого шанкра
Болезнь чаще встречается у мужчин, чем у женщин. В некоторых странах соотношение женщин и мужчин колеблется от 3:1 до 25:1. [3] Большинство женщин не имеют клинических симптомов и являются резервуаром инфекции. [15]
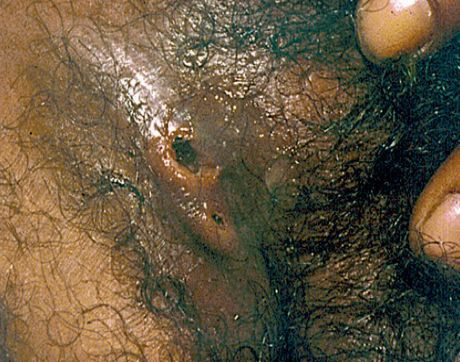
Мягкий шанкр
Основным симптомом является шанкр [16] — одиночная или множественные язвы округлой или неправильной формы диаметром 2-3 см с узким эритематозным ободком по периферии. Края язвы подрытые, мягкие, нависающие. Дно язвы часто неровное и покрыто некротическим неприятно пахнущим экссудатом серого или жёлтого цвета. При пальпации основание язвы мягкое, отмечается резкая болезненность.
Локализация у мужчин:
- крайняя плоть;
- головка полового члена;
- уздечка;
- венечная борозда;
- ствол полового члена и мошонка.
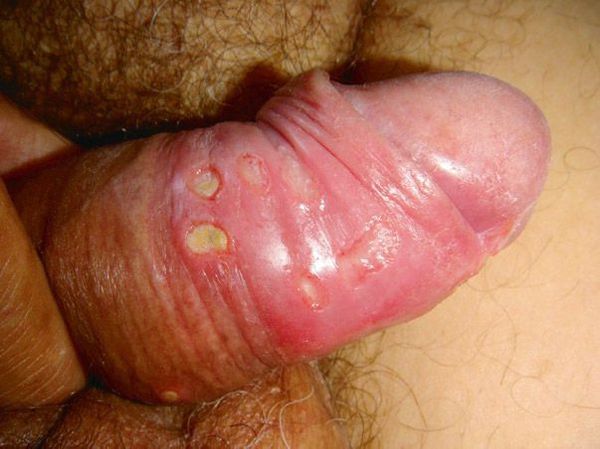
Локализация у женщин:
- большие и малые половые губы;
- преддверие влагалища;
- клитор.
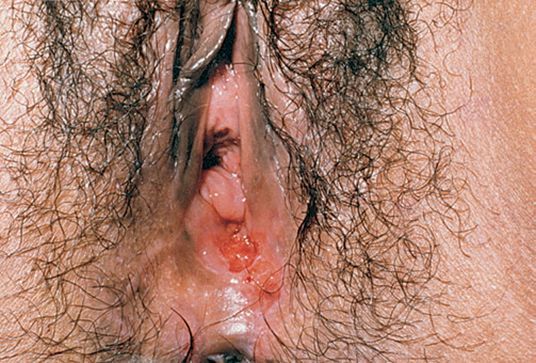
Описан случай локализации шанкра во влагалище и шейке матки. [17]
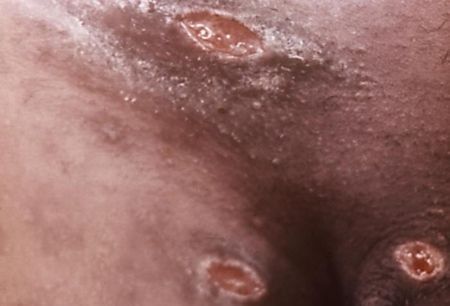
Отсевы появляются в результате аутоинокуляции (случайного переноса микробов) или одновременного инфицирования нескольких участков кожи. Они представляют собой множественные язвы, как правило, небольшого диаметра, зачастую расположенных на соприкасающихся поверхностях или в удалении от основного очага поражения (в области лобка, бёдер, промежности). Являются специфическим симптомом инфекции. [16]
Экстрагенитальные шанкры
Сообщалось о возникновении шанкров на руках, веках, губах, груди, слизистой полости рта, перианальной области и анусе. [16] Но за исключением локализации в области слизистой рта, красной каймы губ и ануса эти случаи, вероятнее всего, являлись результатом аутоинокуляции.
Шанкр, возникающий при анальном контакте, представляет собой резко болезненную небольшую язву, часто линейной формы.
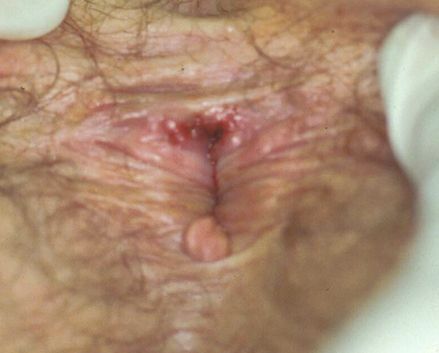
Атипичные шанкры [18]
Карликовый шанкр представляет собой небольшую, поверхностную, относительно безболезненную язву.
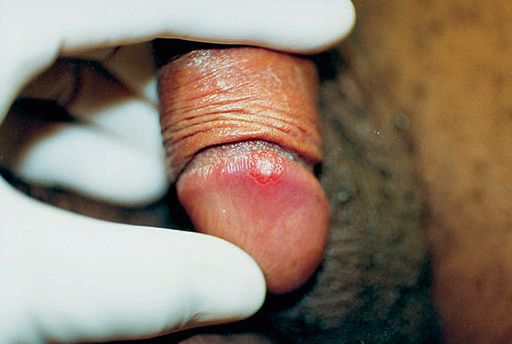
Гигантский шанкр — большая гранулематозная язва на месте вскрывшегося пахового бубона, простирающаяся за его пределы.
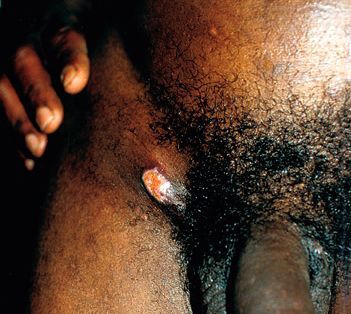
Фолликулярный шанкроид ассоциирован с волосяными фолликулами больших половых губ и лобка у женщин. Вначале он выглядит как фолликулярная пустула, которая позже трансформируется в классическую язву.
Переходный шанкр представлен в виде поверхностных герпетиформных быстро заживающих язв, но с типичным паховым лимфаденитом.
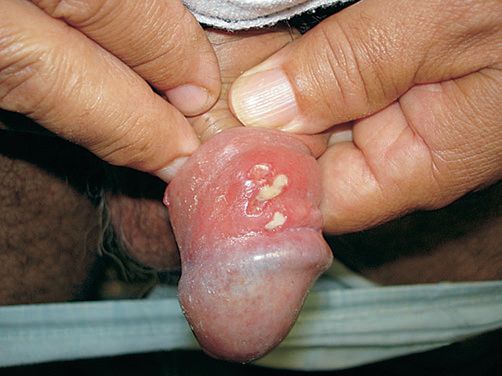
Серповидный шанкр представляет собой слившиеся между собой множественные язвы, образующие сплошной очаг дуговидной формы.
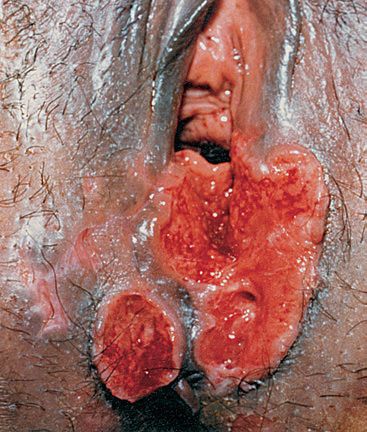
Фагеденитический шанкр возникает при вторичном инфицировании фузоспирохетами. Изъязвление вызывает обширное разрушение тканей полового члена, вплоть до его самоампутации.
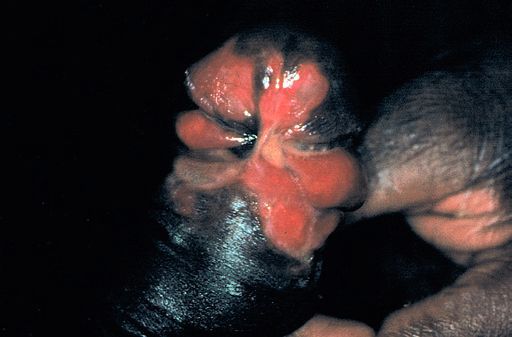
Папулезный (возвышающийся) шанкроид представлен в виде гранулематозной изъязвленной папулы, напоминающей донованоз или широкую кондилому.
Смешанный шанкр возникает при совместном инфицировании бледной трепонемой (возбудителем сифилиса) и стрептобациллами, при котором вначале возникает классическая язва мягкого шанкра, а через 3-4 недели происходит уплотнение ее основания с формированием твёрдого шанкра.
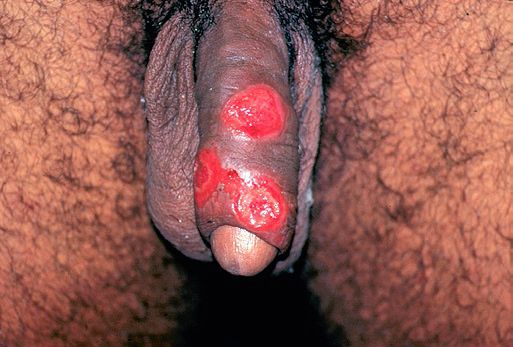
Паховый лимфаденит (бубон)
Развивается в течение 1-2 недель после появления первичной язвы примерно у 30-60% больных, чаще у мужчин.
Паховые лимфатические узлы увеличены с одной стороны и при пальпации болезненные. У четверти больных процесс прогрессирует с образованием гнойного абсцесса c последующим его вскрытием, а также с формированием свищей. [8]
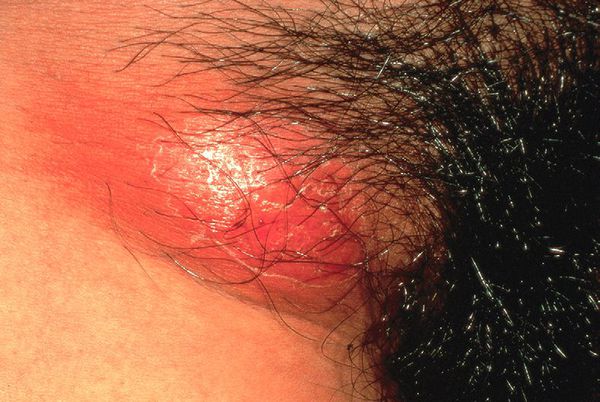
Кожный (внеполовой) шанкроид
Недавние исследования выявили H. ducreyi как ранее непризнанную причину негенитальных кожных язв у детей и у взрослых в тропических районах. [19] Заражение происходит контактно-бытовым путём. Очаги поражения часто представляют одиночную язву в области голеней и бёдер, клинически не отличающуюся видом и течением процесса от классической половой язвы.
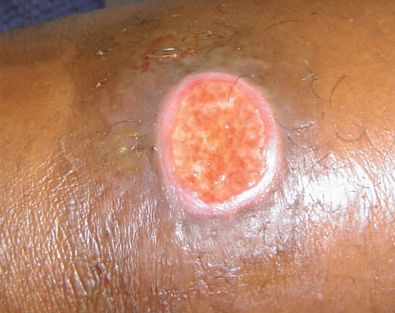
Другие поражения
Сообщается о нескольких казуистических (редких) случаях заболеваний, вызванных Haemophilus ducreyi — конъюнктивита [20] и поражения пищевода у ВИЧ-инфицированного пациента [21] .
Патогенез мягкого шанкра
H. ducreyi является строгим патогеном человека. Проникая в кожу или слизистые оболочки через микроповреждения в результате их травмирования, стрептобациллы образуют в тканях внеклеточные микроколонии в виде микропустул.
Лимфоциты и макрофаги быстро окружают возбудителя, но благодаря его вирулентным свойствам, он уклоняется от фагоцитоза (захвата и поглощения) и, следовательно, от уничтожения.
В процессе развития заболевания формируется гранулематозный инфильтрат, заполненный нейтрофилами и фибрином, трансформирующийся в язву [22] .
Исследованиями выявлены следующие вирулентные факторы H. ducreyi:
- адгезины LspA1 и LspA2 — белки, ингибирующие (подавляющие) фагоцитарную активность гранулоцитов и макрофагов; [23]
- белок DsrA — участвует в формировании резистентности (устойчивости) к сывороточному комплементу и связывается с кератиноцитами (основными клетками эпидермиса кожи) человека; [24]
- MOMP — основной белок наружной мембраны, который участвует в формировании резистентности к иммуноглобулинам сыворотки; [25]
- белок теплового шока GroEL — отвечает за присоединение H. ducreyi к углеводным рецепторам; [26]
- фимбриаподобный белок flp — участвует в прикреплении H. ducreyi к фибробластам крайней плоти человека; [27]
- лектин DltA — распознаёт гликозилированные рецепторы на клетках-хозяевах и играет роль в адгезии (прикрепления) H. ducreyi к тканям-хозяевам; [28]
- Липополигосахарид (LOS) — обеспечивает прилипание бактерий к кератиноцитам и фибробластам крайней плоти человека; [29]
- белки OmpP2A и OmpP2B — облегчают получение питательных веществ и обеспечивают стабильность мембраны возбудителя; [30]
- Ftp-гены — помогают в присоединении к клетке-хозяину и необходимы для образования микроколоний H. Ducreyi; [31]
- Cu, Zn-супероксиддисмутаза (Cu, Zn-SOD) — защищает возбудителя от супероксид-анионов; [32]
- цитолептический токсин (CDT) — индуцирует апоптоз (гибель) B-клеток и Т-клеток; [33]
- липопротеин , ассоциированный с пептидогликаном (PAL) — основной липопротеин H. ducreyi, который связывает внешнюю мембрану с пептидогликаном. [33]
Классификация и стадии развития мягкого шанкра
Международная классификация болезней 10-го пересмотра (МКБ-10) относит мягкий шанкр (шанкроид) к классу инфекций, передающихся преимущественно половым путём, и кодирует как A57.
Клиническими наблюдениями и экспериментальной моделью на людях-добровольцах [34] были определены следующие стадии патологического процесса:
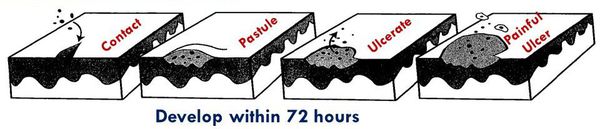
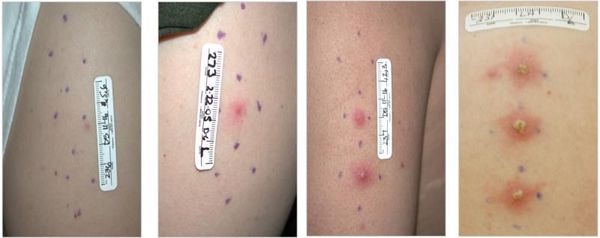
- инкубационный (скрытый) период — от 2 до 10 суток;
- эритематозно-папулёная стадия — болезнь начинается с эритематозного пятна, которое в течение 24 часов трансформируется в папулу;
- пустулёзная стадия — папула эволюционирует в пустулу, которая существует в течение 24-72 часов и вскрывается с образованием язвы;
- язвенная стадия — характеризуется существованием стойкого язвенного дефекта в течение 3-4 недель;
- стадия заживления и рубцевания — в среднем она наступает через четыре недели после начала заболевания и продолжается около нескольких недель с образованием плоского рубца.
Осложнения мягкого шанкра
ВИЧ-инфекция
Шанкроид является важным кофактором (необходимым компонентом) передачи ВИЧ-инфекции. В язве мягкого шанкра содержится повышенное количество CD4-позитивных лимфоцитов, вызванное клеточным иммунным ответом на H. ducreyi, которые являются первичными мишенями ВИЧ.
Фактически, шанкроид является распространённой инфекцией во всех 18 странах, где распространённость вируса иммунодефицита взрослого человека превышает 8% населения. Также известно, что нарушение целостности слизистой оболочки является входными воротами вируса, а H. ducreyi увеличивает экспрессию рецептора CCR-5 на макрофагах, тем самым повышая восприимчивость этих клеток к заражению ВИЧ. [35]
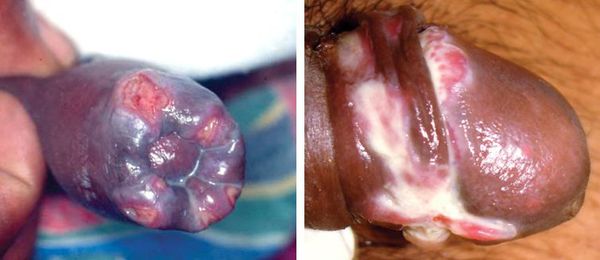
Фимоз и парафимоз
Наличие язв в области крайней плоти ведёт к образованию фимоза (сужению крайней плоти с невозможностью открыть головку полового члена) или к парафимозу (ущемлению головки полового члена кольцом суженной крайней плоти). [36]
Свищи
Такие осложнения образуются при вскрытии поражённых паховых лимфатических узлов.
Диагностика мягкого шанкра
Диагноз устанавливают на основании клинического осмотра, анамнеза и результатов лабораторных исследований. Центры по контролю за заболеваемостью (США) рекомендуют следующие критерии для постановки вероятного диагноза мягкого шанкра: [37]
- одна или несколько болезненных генитальных язв;
- болезненные паховые лимфатические узлы;
- отрицательный результат при исследовании экссудата из язвы в тёмном поле или теста амплификации нуклеиновой кислоты (ПЦР) на Treponema pallidum и отрицательный серологический тест на сифилис, проведённый по меньшей мере через семь дней после появления язв;
- отрицательный результат теста амплификации нуклеиновой кислоты (ПЦР) на вирус простого герпеса.
Для диагностики мягкого шанкра применяются следующие лабораторные исследования: [38]
-
Бактериоскопический метод, при котором обнаруживаются грамотрицательных стрептобациллы в виде цепочек из 20-30 коротких палочек. Чувствительность колеблется от 5% до 63%, а специфичность — от 51% до 99%. [5]

При диагностике мягкого шанкра рекомендовано одновременное исследование на ВИЧ-инфекцию, сифилис и генитальный герпес. [40]
Дифференциальный диагноз мягкого шанкра проводят с:
- первичным сифилисом;
- генитальным герпесом;
- острой язвой вульвы Липшютца-Чапина;
- донованозом;
- кожным туберкулезом;
- синдромом Бехчета;
- болезнью Крона;
- многоформной экссудативной эритемой;
- плоскоклеточной карциномой.
Лечение мягкого шанкра
Всемирная организация здравоохранения рекомендует в случае наличия генитальных язв, при отсутствии возможностей для лабораторной диагностики, провести синдромное лечение [2] , заключающееся в однократном применении внутримышечного введения 2,4 млн ЕД бензатина бензилпенициллина + перорального приёма 1 г азитромицина.
Исходя из восприимчивости in vitro (в живой среде), наиболее активными препаратами против H. ducreyi являются азитромицин, цефтриаксон, ципрофлоксацин и эритромицин.
Международный союз борьбы с венерическими болезнями (IUSTI) [40] и Центры по контролю заболеваемости (CDC) [37] рекомендуют для лечения мягкого шанкра следующие схемы:
- Первая линия терапии:
- Цефтриаксон — однократная внутримышечная инъекция 250 мг, или
- Азитромицин — однократная пероральная доза 1 г. антибиотика
- Вторая линия терапии:
- Ципрофлоксацин — приём 500 мг перорально 2 раза в день в течение трех дней, или
- Эритромицин — приём 500 мг перорально 4 раза в день в течение семи дней.
Абсцедирующие лимфатические узлы аспирируют иглой или вскрывают с последующим дренированием. [37]
Цефтриаксон может применяется у детей и беременных. Ципрофлоксацин противопоказан беременным и кормящим женщинам, а также детям и подросткам младше 18 лет — в этих случаях следует применять схемы с эритромицином или цефтриаксоном.
При успешном лечении язвы обычно начинают заживать в течение первых трёх дней. Время, необходимое для полного выздоровления, зависит от размера язвы — для больших поражений может потребоваться более двух недель. Даже при вовремя начатом лечении возможно образование рубцов.
Пациенты должны воздерживаться от любого сексуального контакта, пока курс лечения не закончен. Какие-либо контрольные тесты для установления излеченности не требуются. Пациенты должны пройти повторный тест на сифилис и ВИЧ через три месяца после лечения, если ранние результаты тестов были отрицательными.
Сексуальные партнёры больных независимо от наличия симптомов заболевания подлежат обследованию и лечению, если они имели половой контакт с пациентом в течение 10 дней, предшествующих возникновению язв у пациента. [37]
Прогноз. Профилактика
При своевременном выявлении и вовремя начатой адекватной терапии прогноз благоприятный.
Самой эффективной мерой профилактики является использование презерватива при случайных половых контактах, включая оральный и анальный секс. Но следует помнить, что очаги поражения при шанкроиде могут находиться вне зоны защиты презерватива. Поэтому следует избегать любых половых контактов во время туристических поездок с жителями стран, эндемичных по мягкому шанкру.
Мягкий шанкр
Мягкий шанкр (шанкроид) — половая инфекция с острым течением. При этой болезни на коже и слизистых оболочках половых органов появляются язвы. Этим мягкий шанкр похож на сифилитический, но по другим признакам есть существенные различия. Подробно о шанкроиде, его особенностях, о том, как его диагностируют и лечат — в нашем материале.
Что такое мягкий шанкр?
Мягкий шанкр или шанкроид — болезнь, которая почти всегда передаётся половым путём. На половых органах и других участках тела образуются многочисленные язвы, воспаляются регионарные лимфатические узлы. Возбудитель шанкроида — стрептобацилла Петерсена — Дюкрея. Эти бактерии имеют палочкообразную форму, быстро формируют колонии, до нескольких часов остаются жизнеспособными в слизистых и гнойных выделениях, в крови.
Заболевание наиболее распространено в регионах с жарким климатом, но также встречается на территории Европы и России.
Мягкий шанкр отличается от сифилитического. Язвы при шанкроиде болезненные, а при сифилисе обычно болезненности нет. Края мягких шанкров — неуплотнённые (за что болезнь и получила свое название — мягкий шанкр), язвы образуют гнойный выпот. У сифилитических шанкров края твёрдые, а выделения отсутствуют.
Пути передачи
Чаще всего заражение происходит при половых контактах, когда выделения, содержащие стрептобациллы, попадают на кожу или слизистые. Заразиться можно во время вагинального, орального или анального секса. Использование презерватива уменьшает риск заражения, но не исключает его полностью. Если на коже или слизистой есть микротравмы, вероятность заражения намного возрастает.

Фото: yanalya / freepik.com
Хоть это и маловероятно, но заразиться шанкроидом можно и контактно-бытовым путём — при использовании общего белья, полотенец, предметов гигиены, при тактильных контактах. Заражение может быть вторичным, если больной переносит возбудителей болезни на здоровые участки после того, как трогал поражённые области. Дети могут заражаться в случае контакта с больными, бытовым путём, но вероятность этого мала. При беременности шанкроид опасен преждевременными или осложнёнными родами.
Риск заражения увеличивается под влиянием следующих факторов:
- случайные половые связи;
- отказ от использования презервативов;
- воспаления или травмы кожи;
- наличие других венерических болезней.
При заражении стрептобациллы проникают в подкожный или подслизистый слой. Они быстро формируют микроколонии. Иммунный ответ оказывается неэффективным: лимфоциты и макрофаги окружают стрептобациллы, но не могут уничтожить их. На поражённом участке сначала начинается воспаление, потом образуется гранулематозный инфильтрат (в тканях скапливается жидкость, которая содержит частицы крови, лимфы, патогенов) и формируется пустула. Позже она превращается в язву.
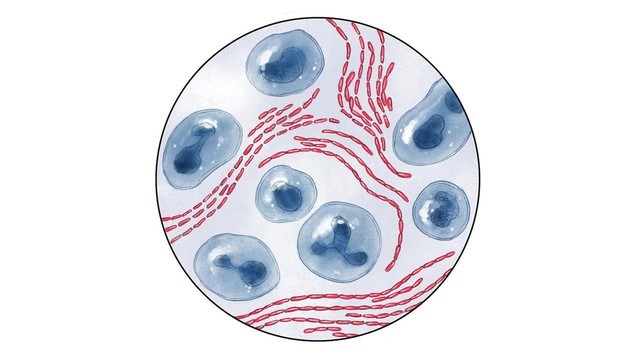
Рисунок 1. Возбудитель шанкроида — стрептобацилла Петерсена — Дюкрея. Источник: cdn.std.uw.edu
Для женщин и мужчин опасность заразиться при контактах с носителями инфекции одинакова, но у женщин болезнь встречается реже. У мужчин, с обрезанием, риск заболеть ниже, так как крайняя плоть отсутствует, и возбудитель не задерживается под ней.
Симптомы
Сразу после заражения начинается инкубационный период, в течение которого симптомы отсутствуют. У мужчин он может продолжаться до 9 суток, у женщин — до 3 недель. Если на поражённом участке есть травмы, болезнь прогрессирует быстрее, и инкубационный период короче. Когда он заканчивается, образуется мягкий шанкр:
- на поражённом участке кожа или поверхность слизистой становится розовой, отекает;
- внутри покраснения формируется уплотнение, узелок;
- узелок за несколько суток превращается в пустулу, заполненную гноем;
- когда пустула вскрывается, на её месте остаётся язва.
Формирование мягкого шанкра длится от двух до четырёх недель. Размер язвы — до двух сантиметров. Она имеет неровные, приподнятые края, внутри язвы виден гнойный налёт. При его попадании на кожу рядом с язвой начинается образование новых, более мелких шанкров. Мелкие и крупные язвы формируют группы или сливаются.
Язвы чаще всего образуются в области половых органов. У мужчин они могут формироваться на коже мошонки, слизистой крайней плоти, на уздечке полового члена. У женщин язвы образуются на стенках влагалища и шейке матки, на половых губах, слизистой клитора. При заражении шанкроидом после анального секса возможно появление язв в области заднего прохода. При вторичном заражении или заражении после орального секса может поражаться внутренняя поверхность щёк, губ. Также мягкий шанкр может появляться на эпителии уретры, коже лобка, ладоней, внутренней поверхности бёдер.
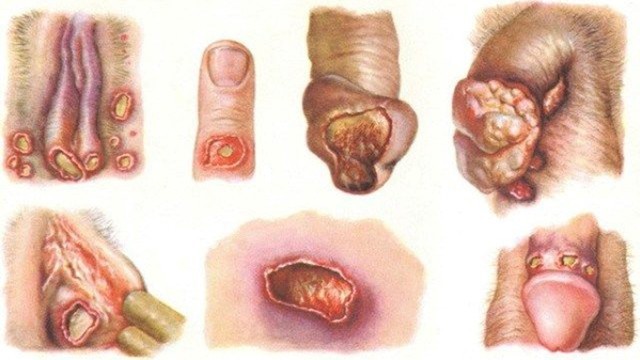
Рисунок 2. Локализация и вид язв. Источник: СС0 Public Domain
При ощупывании язвы могут выделять немного сукровицы, содержащей гной. Они очень болезненны — ещё одно отличие шанкроида от сифилитического шанкра. Боли могут возникать при мочеиспускании, дефекации, сексе. В области паха может появляться отёчность. Ближайшие к месту поражения лимфоузлы увеличиваются, воспаляются.
Важно! Шанкроид может протекать в скрытой форме, при которой у заболевания не будет никаких клинических проявлений. Чаще скрытыми носителями инфекции являются женщины. Скрытые носители заразны так же, как и те, у кого симптомы проявляются.
Есть несколько видов шанкроида по типу течения, клинической картине и локализации:
- воронкообразный — язва выглядит как конусовидное углубление в тканях, уходит до подкожного слоя, локализуется на половых губах или шейке полового члена;
- возвышающийся — внутри язвы образуется большое количество гранулята, из-за чего она приподнимается над окружающей её кожей;
- серпигинозный — язва рубцуется в центре и неравномерно разрастается по краям, может находиться в области внутренней поверхности бедра, лобка, анального отверстия. Такой мягкий шанкр может оставаться в активной стадии до полугода;
- гангренозный — сложная форма, при которой вокруг первичной язвы происходит некротизация тканей из-за присоединения сопутствующей инфекции. Сопровождается повышением температуры, лихорадкой. Гангренозный мягкий шанкр опасен значительным разрушением тканей и требует немедленного лечения;
- импетигинозный — основная язва при такой форме окружена мелкими «пузырьками», высыхающими со временем. На их месте образуются корочки, оставляющие глубокие раны. Такие пузырьки и раны могут распространяться на большую площадь;
- дифтероидный — озникает при присоединении псевдодифтерийной инфекции. Язва формируется долго, её дно покрывается тёмно-зелёным или грязно-жёлтым налётом.
К атипичным формам мягкого шанкра относят:
- смешанную: развивается, если происходит одновременное заражение сифилисом и шанкроидом. При этом твёрдые шанкры начинают формироваться на 1-2 недели позже мягких шанкров (из-за разницы в инкубационном периоде);
- фолликулярную: развивается, если возбудитель попадает в волосяные фолликулы или сальные протоки кожи. При такой форме образуется большое количество пустул, которые вскрываются после созревания. На их месте остаются глубокие ранки;
- прогрессирующую, при которой мягкий шанкр быстро разрастается сразу во всех направлениях так, что поражённая область постоянно увеличивается. Требует срочного лечения.
Стадии развития болезни
Выделяют пять стадий болезни.
- Инкубационный период. Его средняя продолжительность у мужчин до полутора недель, у женщин до трёх недель. Он проходит быстрее при ослабленном иммунитете, при наличии травм, повреждений слизистых или кожных покровов в месте проникновения возбудителя.
- Формирование эритематозного пятна. Это — локальное покраснение и отёк кожи или слизистой оболочки. Через сутки на его месте образуется папула — небольшой плотный узелок.
- Образование пустулы. Формируется на месте папулы в результате образования внутри неё полости и её заполнения гноем. В течение 3 суток пустула вскрывается, образуется язва.
- Язвенная стадия. Продолжается до 3-4 недель. На коже сохраняется болезненная, плохо заживающая язва.
- Заживление и рубцевание. Начинается спустя 4 недели после появления первых симптомов, может продолжаться до нескольких недель. На коже остаётся плоский рубец.
Диагностика
При появлении симптомов шанкроида нужно обращаться к врачу как можно быстрее. Признаки заболевания — появление язв на коже и слизистых гениталий после незащищённого секса, увеличение ближайших к поражённой области лимфатических узлов. Диагностику и лечение проводит венеролог или дерматовенеролог. Врач опрашивает пациента, осматривает поражённые области. В некоторых случаях осмотра достаточно для постановки диагноза, но иногда нужно дополнительное обследование. Врач может назначить:
- бактериоскопическое исследование соскоба с границы язвы;
- бактериологический посев;
- ПЦР-диагностику.
Дополнительно может выполняться биопсия тканей для последующего исследования. Для дифференциации с сифилисом назначают серологический анализ, для дифференциации с половым герпесом выполняют посев на вирус простого герпеса. При подозрении на шанкроид рекомендована сдача анализов на сифилис, генитальный герпес и ВИЧ.
При постановке диагноза шанкроид отличают от первичного сифилиса, генитального герпеса, кожного туберкулёза и ряда других заболеваний.
Лечение мягкого шанкра
Для лечения мягкого шанкра применяют несколько методов: медикаментозную терапию, хирургию, местные препараты, иммунотерапию. В период лечения необходимо полностью отказаться от половых контактов, чаще менять постельное и нательное бельё, исключить употребление алкоголя (несовместим с назначаемыми препаратами). Желательна максимальная изоляция, отсутствие контактов с другими людьми, чтобы снизить риск распространения инфекции. По этой причине пациентам с шанкроидом рекомендована госпитализация в венерологический стационар.Локализация и тяжесть заболевания определяют выбор методов лечения.
Медикаментозная терапия
При лечении шанкроида назначают антибактериальную терапию. Препараты подбирает лечащий врач. Обычно применяют антибиотики широкого спектра действия, которые эффективны против стрептобацилл, а также бледной трепонемы (вызывающей сифилис). Это нужно потому, что у больных шанкроидом пациентов часто есть и сифилис тоже.
Важно! Применять антибиотики можно только по назначению врача, с соблюдением установленной дозировки и длительности курса лечения. Препараты антибактериальной терапии несовместимы с алкоголем, поэтому на период лечения необходимо исключить употребление спиртного.
При лечении шанкроида у беременных женщин назначают антибактериальные препараты, не вызывающие нарушений развития плода и не провоцирующие осложнений беременности.
Антибактериальную терапию назначают во всех случаях заражения шанкроидом для борьбы с возбудителем заболевания.
Фото: freepik.com
Хирургическое лечение
Применяют при образовании глубоких язв. Хирургическое вмешательство проводится в следующих случаях:
- при фагеденическом или гангренозном шанкроиде для вычищения воронок язв и удаления некрозов;
- при лимфадените для удаления гнойного содержимого из области воспаления лимфатических узлов;
- при фимозном, парафимозном отёке выполняют иссечение тканей для его разрешения.
При своевременном обращении к венерологу хирургическое лечение обычно не требуется.
Местное лечение
Применяют, чтобы уменьшить болезненность язв и ускорить их заживление. При использовании местных препаратов раны обеззараживают перекисью водорода, вымывая кровь и гной. После очистки рану высушивают салфеткой, обрабатывают антисептиком и делают аппликацию с мазью, содержащих антибиотики. Местные препараты для лечения мягкого шанкра должен назначать венеролог.
Даже завершив курс лечения, пациент должен продолжать наблюдаться у венеролога и периодически проходить обследование. Это важно, чтобы исключить рецидивы заболевания. Шанкроидом можно заразиться повторно, поэтому лечение должны пройти оба половых партнёра. Второй партнёр проходит обследование и профилактическую терапию даже в случае, если у него нет симптомов заражения. Обследование обязательно для всех, кто имел половые контакты с заболевшим человеком в течение двух недель до появления первых симптомов мягкого шанкра.
Что будет, если не лечить мягкий шанкр?
Без лечения шанкроид провоцирует целый ряд осложнений:
- лимфангит. Болезненное воспаление лимфатического сосуда. Вдоль воспалённого сосуда могут появляться шанкры Нисбета (уплотнения, из которых выделяется гной);
- лимфаденит. Воспаление лимфоузлов, кожа на участках над ними становится синевато-красной. При лимфадените появляется лихорадка, ухудшается общее самочувствие, держится высокая температура. Воспалённые лимфатические узлы могут вскрываться с образованием гнойных свищей;
- фимоз и парафимоз. Возникает у мужчин. Фимоз — отёк крайней плоти со скоплением гноя под ней. При парафимозе из-за отёка крайней плоти возникает сильное давление на головку пениса, её кровоснабжение нарушается. Без срочного лечения это может приводить к гангрене.
Шанкроид намного повышает риск заражения ВИЧ-инфекцией. При иммунном ответе на заражение стрептобациллой Петерсена — Дюкрея увеличивается количество CD4-клеток (лимфоцитов). Они содержатся в образующихся язвах. При заражении ВИЧ CD-4 клетки инфицируются первыми. Образующиеся при шанкроиде на коже и слизистых язвы становятся входными воротами для ВИЧ.
Шанкроид у беременных женщин может спровоцировать осложнения в течении беременности, преждевременные роды. Передача заболевания от матери к ребёнку возможна контактным путём.
Профилактика
Основные меры профилактики мягкого шанкра — это ограничение количества половых контактов и обязательное использование презервативов. Риск заражения снижается при соблюдении правил личной гигиены, при использовании только личных полотенец, нательного белья, банных принадлежностей. Также будет полезно поддерживать здоровый образ жизни и уровень иммунитета.
Заключение
Мягкий шанкр — опасная половая инфекция, которая требует своевременного лечения. Чтобы снизить риск заражения, важно не допускать случайные половые связи и обязательно пользоваться презервативами. Если заболевание уже появилось, нужно как можно быстрее обратиться к венерологу.
Шанкроид: причины, симптомы, диагностика, лечение

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Шанкроид (синонимы: третья венерическая болезнь, мягкий шанкр, венерическая язва) встречается в странах Африки, Азии, Америки. Однако в связи с ростом международных отношений, туризма возможен занос инфекции.
Шанкроид является эндемичным заболеванием в некоторых районах США; также наблюдаются отдельные вспышки заболевания. Установлено, что шанкроид является кофактором передачи ВИЧ, также сообщалось о высокой распространенности ВИЧ-инфекции среди пациентов с шанкроидом в США и других странах. Около 10% больных с шанкроидом могут быть одновременно инфицированы Т. pallidum и ВПГ.
Причины и патогенез шанкроида. Возбудителем шанкроида является стрептобацилла Haemophilis Dukreу, описанная впервые Ferrary и одновременно О. В. Петерсоном в 1887 г., Ducrey в 1889 г., затем N. Krefting в 1892 г., М. Unna в 892 г. Стрептобацилла представляет собой короткую (1,5-2 мкм), тонкую (0,5- 0.6 мкм) в диаметре с несколькими закругленными концами и перетяжкой в середине палочку. Располагается одиночно или параллельно поперечно в виде цепочек (5-25 палочек), откуда получила название стрептобациллы. Возбудитель по внешности напоминает восьмерки, гантели, реже – вид кокков. На начальных стадиях заболевания палочка располагается внеклеточно, а при поздних формах – внутриклеточно. Не содержит эндотоксины и не выделяет токсины. Микроб быстро погибает при нагревании (при температуре 50° С – в течение 5 минут). В гное палочки сохраняют вирулентность до 6-8 дней при комнатной температуре, до 10 дней – при низкой температуре.
Эпидемиология шанкроида. Заражение происходит через прямой контакт, исключительно при половом сношении. Возбудитель находится на половых органах, реже – на внутренней поверхности бедра, перианально, редко – на шейке матки и во влагалище. Описаны шанкроиды на слизистой полости рта, пальцах рук. Редко инфекция переносится через предметы. Чаще болеют мужчины, а женщины могут быть бациллоносителями. После заболевания иммунитета не остается. Инкубационный период у мужчин составляет 2-3 дня, иногда 2-3 педели, у женщин – от 2-3 недель до 3-5 месяцев.
Симптомы шанкроида. На месте внедрения микроба развивается небольшое очечное пятно ярко-красного цвета. На следующий день над пятном образуется папула, затем развивается пузырек с прозрачным содержимым. Содержимое пузыря мутнеет и образуется гнойного характера жидкость. Через 3-4 дня пустула вскрывается и образуется язва, несколько возвышающаяся над уровнем здоровой кожи, склонная к периферическому росту и достигающая до 1,0-1,5 см. Язва округлая, неправильная, края ее изъеденные, подрытые, мягкие, с неровным мягким дном. Дно покрыто желтовато-серым налетом. Края язвы возвышены и имеют островоспалительный венчик. Пальпаторно, основание язвы имеет мягкую консистенцию. Язвы в заголовочной борозде в виде исключения бывают уплотненными. Из гнойного отделяемого язвы шанкроида обнаруживают стрептобациллы. У мужчин язва болезненна, а у женщин болезненность может отсутствовать или бывает незначительной. Язвы могут увеличиваться в количестве из-за аутоинокуляции. Первичная язва может располагаться в центре, а вокруг формируются «дочерние» мягкие язвы. Прогрессирование прекращается через 2 4 недели, гнойное отделяемое, количество язв и воспалительный процесс постепенно уменьшаются, в результате язвы гранулируются и образовываются рубцы. Без осложнений шанкроид заживает через 1-2 месяца.
Кроме типичных форм шанкроида различают другие атипичные разновидности:
- возвышающийся шанкроид, при котором дно язвы за счет грануляции приподнимается, в связи с чем язва несколько приподнимается над поверхностью окружающей кожи;
- серпенгирующий шанкроид, характеризующийся медленным периферическим ростом одного из краев язвы;
- фолликулярный шанкроид, возникающий в результате проникновения возбудителя в выводные протоки сальных желез или волосяные фолликулы, что приводит к образованию единичных и множественных узелков, в центре которых располагаются глубокие язвочки с гнойным отделяемым;
- воронкообразный шанкроид – образуется редко, на венечной борозде полового члена, бывает ограниченным, в форме конуса с уплотнением, в основании имеется язва, а вершина проникает в подкожную клетчатку;
- дифтеритический шанкроид, при котором язва бывает глубокой, дно покрывается плотным грязно-желтым фибриноидным налетом. Протекает длительное время;
- импетигинозный шанкроид, характеризующийся появлением пузырьков, которые сохраняются длительное время. Содержимое ссыхается, образуется корка. После снятия корки обнажается : глубокая язва;
- герпетический шанкроид, клинически схожий с простым пузырьковым лишаем. Свойствен к аутоинокуляции. Развивается паховый лимфаденит. В содержимом пузырьков обнаруживаются стрептобациллы;
- узелковый шанкроид – в основании очага пальпируется уплотнение;
- трещиноподобный шанкроид, характеризующийся появлением болезненных трещин с выраженной реакцией. Локализуется на складках кожи;
- гангренозный шанкроид, образующийся в результате проникновения анаэробных микробов и фузоспириллеза. Язвы при этом периферически растут, глубокие ткани распадаются, в результате образуются язвы с подрытыми краями, а под ними – глубокие ходы, которые у мужчин могут привести к разрушению кавернозных тел и вследствие этого к ампутации полового члена с тяжелым кровотечением;
- фагеденический шанкроид, отличающийся от гангренозного отсутствием демаркационной линии, прогрессированием гангрены внутрь и по периферии. Возникает озноб, повышается температура тела, иногда развивается сепсис.
- смешанный шанкроид, развивающийся в результате проникновения стрептобациллы и бледной трепопемы одновременно или последовательно. При этом первично проявляется шаикроид, а затем сифилис. Образование щанкроидной язвы происходит через 2-3 дня, а сифилитической язвы – через 3-4 недели. Имеет значение обнаружение возбудителей.
Осложнения шанкроида. Лимфангит – частое осложнение шанкроида, так как в процесс вовлекаются лимфососуды спинки полового члена у мужчин и половых губ у женщин. Сосуд становится в виде плотного тяжа, пе связанного с кожей, идущий от язвы до лимфоузлов. Кожа гиперемируется и отекает, но ходу образуются плотные узелки. Они могут рассасываться или изъязвляться.
Бубон. Наблюдается у 40-50 % больных. Возникает на 2-4 неделе после проникновения стрептобациллы в регионарные лимфоузлы, чаще – в паховые лимфатические узлы. Развитие бубона усиливается от физических нагрузок и от применения прижигающих лекарственных средств. В патологический процесс вовлекаются один или несколько лимфатических узлов. При развитии периаденита лимфоузлы могут сливаться между собой и образуют конгломераты. Кожа над узлом гиперемирована, отечна, отмечается болезненность, повышается температура тела, возникает недомогание. Позже воспаление стихает, центр размягчается и образуются явления флюктуации. Кожа истончается и разрушается, из образовавшейся полости выделяется большое количество гноя с примесью крови, иногда полость гранулируется и образуется рубец. Часто бубон превращается в большую язву, окруженную нередко новыми отсевами (шанкрозный бубон). У части пострадавших процесс протекает вяло, с образованием холодных абсцессов, формируются глубокие, фистульные ходы (струмозный бубон). Через несколько педель или месяцев после лечения могут возникать аденопатии.
Фимоз. Развивается вследствие образования множественных язв на внутреннем листке крайней плоти или по ее краю, что увеличивает половой член за счет отечности крайней плоти. Кожа гиперемируется, суживается отверстие препуциального мешка, при этом отмечаются обильные гнойные выделения, повышение температуры тела, боль.
Парафимоз. Развивается редко, происходит насильственное заворачивание отечной крайней плоти за головку, что сдавливает половой член в заголовочной борозде и приводит к нарушению кровообращения. Головка полового члена отекает, увеличивается в объеме, окраска становится синюшной, развивается сильная боль, может формироваться омертвение головки и крайней плоти.
Лабораторная диагностика. Для обнаружения стрептобациллы необходимы язвы и гнойное отделяемое из вскрывшихся или невскрывшихся лимфатических узлов (бубонов). Для этою очищают участки, откуда будет взят материал, наносят его на стекло и окрашивают методом Романовского Гимза или метиленовой синим, при окраске по Граму они отрицательны. Препарат должен быть окрашен после небольшого подогревания. При отрицательных результатах можно использовать метод аутоинокуляции путем нанесения гноя или кусочков, отторгшихся с язвенных очагов некротических тканей.
Точный диагноз шанкроида требует выделения чистой культуры Н. ducreyi на специальной среде, которая не является коммерчески доступной; даже при использовании этих сред чувствительность метода не превышает 80%, а обычно еще ниже. Вероятный диагноз (как для лечения, так и для службы эпиднадзора) может быть поставлен, если у пациента обнаруживается одна (или больше) болезненная гени-тальная язва, причем а) нет доказательств инфекции, вызванной Т. pallidum, при исследовании в темном поле язвенного экссудата или при проведении серологических тестов на сифилис по крайней мере через 7 дней после образования язвы и б) внешний вид и расположение язв, а также регионарная лимфоаденопатия, если она присутствует, являются типичными для шанкроида, а результат теста на ВПГ -отрицательный. Сочетание болезненной язвы и болезненных при пальпации лимфатических узлов в паховой области (которые обнаруживаются у одной трети пациентов) подтверждает наличие шанкроида, а если это сочетание сопровождается нагноением лимфатических узлов, то является почти патогномоничным признаком. Предполагается, что ПЦР вскоре станет широкодоступным методом диагностики шанкроида.
Лечение шанкроида. Используют антибиотики и сульфаниламидные препараты. Назначают азитромицин (азимед) по 1,0 г перорально однократно или цефтриаксон 250 мг в/м однократно, или эритромицин по 500 мг 4 раза в день в течение 7 дней, или ципрофлоксацин по 500 мг 2 раза в день в течение 3 дней.
Успешное лечение шанкроида приводит к излечению, разрешению клинических симптомов и предупреждает передачу инфекции другим лицам. При обширных поражениях, несмотря на успешное лечение могут образовываться рубцы.
Азитромицин 1 г перорально однократно
или Цефтриаксон 250 мг внутримышечно (в/м) однократно
или Ципрофлоксацин 500 мг перорально 2 раза в день в течение 3 дней
или Эритромицин основной 500 мг перорально 4 раза в день в течение 7 дней
ПРИМЕЧАНИЕ: Ципрофлоксацин противопоказан беременным и кормящим женщинам, а также лицам моложе 18 лет.
Все четыре схемы эффективны для лечения шанкроида у пациентов с ВИЧ-инфекцией. Азитромицин и цефтриаксон обладают преимуществом, так как их можно применять однократно. Получены данные из разных регионов мира о выделении нескольких изолятов с устойчивостью либо к ципрофлоксацину, либо к эритромицину.
Другие замечания по ведению пациентов
Лечение ВИЧ-инфицированных пациентов и пациентов, у которых не была произведена циркумцизия, может быть менее эффективным, чем больных, не инфицированных ВИЧ, или подвергавшихся циркумцизии. При диагностике шанкроида следует проводить одновременно тестирование на ВИЧ-инфекцию. Необходимо повторить серологические реакции на сифилис и ВИЧ-инфекцию спустя 3 месяца, если первоначальные результаты этих исследований были отрицательными.
Пациенты должны быть повторно обследованы через 3-7 дней после начала терапии. При успешном лечении состояние язв улучшается симптоматически в течение 3 дней и объективно – в течение 7 дней после начала терапии. Если клинического улучшения не наблюдается, врач должен рассматривать следующие возможности: а) неправильно поставлен диагноз, б) смешанная инфекция с другим ЗППП, в) пациент инфицирован ВИЧ, г) не соблюдалась схема лечения или д) штамм Н. ducreyi, являющийся причиной заболевания, устойчив к назначенному препарату. Время, необходимое для полного излечения, зависит от размера язвы; для заживления большой язвы может потребоваться более 2 недель лечения. Кроме того, процесс заживления проходит медленнее у некоторых мужчин, не подвергавшихся циркумцизии, у которых язва располагается под крайней плотью. Для клинического разрешения флюктуирующих лимфатических узлов требуется больше времени, чем для заживления язвы и даже при успешном лечении может потребоваться дренирование. Разрез и дренирование бубонов может быть более предпочтительным методом, чем аспирация содержимого с помощью шприца, т. к. после дренирования реже требуется применение каких-либо последующих процедур, хотя аспирация является более простой процедурой.
Ведение половых партнеров
Лица, имевшие половые контакты с больными шанкроидом в течение 10 дней до проявления у этих пациентов клинической картины, должны быть обследованы и пролечены, даже при отсутствии у них симптомов заболевания.
Безопасность применения азитромицина у беременных и кормящих женщин не установлена. Ципрофлоксацин противопоказан во время беременности. Не сообщалось о неблагоприятном исходе беременности или развитии патологии у плода при шанкроиде.
Пациенты, одновременно инфицированные ВИЧ, должны находиться под тщательным наблюдением. Для лечения таких пациентов могут потребоваться более длительные курсы терапии, чем рекомендованные в этом руководстве. Заживление язв у ВИЧ-инфицированных пациентов может происходить более медленно, причем любая схема лечения может оказаться неэффективной. Поскольку данные о терапевтической эффективности рекомендованных схем лечения цефтриаксо-ном и азитромицином у ВИЧ-инфицированных пациентов ограничены, они могут применяться у таких пациентов в том случае, если имеется возможность последующего наблюдения. Некоторые эксперты предлагают использовать для лечения ВИЧ-инфицированных пациентов 7-дневный курс эритромицина.

[1], [2], [3], [4], [5]


