Диета при панкреатите: что можно и нельзя есть. Советы врача
За последние десятилетия заболеваемость панкреатитом в мире выросла почти в два раза. Болезнь может как напоминать о себе эпизодично, так и приводить к серьезным осложнениями, вплоть до онкологии. Базовым в лечении панкреатита считается питание с ограничениями. Разбираемся с экспертами в особенностях таких диет и почему одни продукты можно есть, а другие нельзя.
-
, врач-гастроэнтеролог клиники GMS, кандидат медицинских наук
- Александра Разаренова, врач-диетолог, нутрициолог, терапевт, член Российского союза нутрициологов, диетологов и специалистов пищевой индустрии.
Что такое панкреатит
Панкреатит — это заболевание, которое развивается из-за воспаления поджелудочной железы. По различным причинам пищеварительные ферменты не выбрасываются в двенадцатиперстную кишку и активизируются в железе. В итоге происходит повреждение внутренних тканей органа, или, проще говоря, самопереваривание.
Различают два типа панкреатита — острый и хронический. В первом случае воспаление возникает внезапно или в течение нескольких дней. Для острого панкреатита характерны:
- чувство тошноты или рвота;
- высокая температура (выше 38 градусов);
- сильная боль в животе;
- диарея.
К наиболее частыми причинами острого панкреатита в медицине относят желчнокаменную болезнь и злоупотребление алкоголем.
Поджелудочная железа отвечает за производство пищеварительных ферментов и гормонов, в том числе, инсулина
Хронический панкреатит развивается в течение многих лет из-за регулярного воспаления. В этом случае повреждения органа, как правило, уже необратимы. На хроническое воспаление поджелудочной указывают такие симптомы:
- боль в животе (от легкой до сильной);
- снижение веса;
- тошнота и рвота;
- диарея;
- пожелтение кожи и глаз;
- периодические обострения воспаления;
- снижение выработки инсулина и ферментов.
К хроническому панкреатиту чаще всего приводят не только длительное злоупотребление алкоголем или курение, но и аутоиммунные и генетические факторы (например, муковисцидоз).
При легких формах заболевания лечение может ограничиться специальной диетой и ферментной поддержкой. В тяжелых случаях медики прибегают к стероидной терапии или оперативному вмешательству, вплоть до полного удаления поджелудочной.
Что нельзя есть при панкреатите: советы врача и диетолога
Пациентам с панкреатитом медики рекомендуют соблюдать диету с высоким содержанием белка и питательных веществ. При этом следует воздерживаться от алкоголя, жирной и жареной пищи.
Оценка необходимого питания производится индивидуально и только лечащим врачом. Но существует ряд общих рекомендаций гастроэнтерологов больным панкреатитом.
Комментирует гастроэнтеролог клиники GMS кандидат медицинских наук Андрей Фарбер
- Мясо: жирные свинина и говядина, колбаса, копчености, гусь, утка, мясные консервы, сало. «Переваривание продуктов с высоким содержанием жира требует повышенной секреции липазы — одного из ферментов поджелудочной железы, что может спровоцировать обострение панкреатита. Однако полностью отказываться от жиров в рационе питания нельзя, так как они необходимы для синтеза гормонов и ферментов, для построения оболочек нервных волокон и клеточных мембран, поддержания нормального состояния кожи».
- Рыба: жирные сорта — семга, форель, лососевая икра, копченая и соленая рыба, рыбные консервы. «Копчение предполагает маринование продуктов с использованием большого количества добавок, соли и их обработку продуктами горения (дымом), что приводит к раздражению и излишней стимуляции всего пищеварительного тракта и может спровоцировать обострение панкреатита».
- Овощи/грибы: болгарский перец, лук, баклажаны, репа, редька, редис, чеснок, овощные консервы, капуста белокочанная, грибы в любом виде, шпинат, щавель фасоль, бобы, чечевица. «Вышеперечисленные овощи оказывают раздражающее действие на ЖКТ, трудны для переваривания, требуют усиленной выработки ферментов поджелудочной железы, что угрожает обострением. Кроме того, содержащийся в бобовых растительный белок может усилить газообразования в просвете кишечника».
- Фрукты: фруктовые консервы, свежие (термически не обработанные) фрукты, ягоды. «Содержащаяся в этих продуктах кислота нередко оказывает раздражающее действие на ЖКТ и усиливает выработку желудочного сока и всех пищеварительных ферментов».
- Молочные продукты: молоко, сметана, сливки с повышенной жирностью, твердые сыры, плавленый сыр, жирный творог. «Продукты с повышенным содержанием жира требуют усиленной выработки ферментов поджелудочной железы».
- Хлеб/сладкое: дрожжевые изделия, свежий хлеб, кондитерский крем, шоколад, мороженое, песочное тесто, ржаной хлеб, сдоба. «Являются источником большого количества быстроусвояемых углеводов, которые провоцируют быстрый выброс значительного количества инсулина. А это сопровождается стимуляцией поджелудочной железы. Ее перегрузке способствует также сочетание большого количества углеводов и жиров в сдобе, кремах и выпечке».
- Напитки: кислые и сладкие соки (апельсиновый, виноградный, вишневый, томатный), кофе, черный чай, алкогольные и газированные напитки. «Содержащаяся в них кислота раздражает ЖКТ и усиливает выработку желудочного сока и всех пищеварительных ферментов, что может обострить панкреатита. Лишь в период стойкой ремиссии заболевания иногда разрешаются разведенные водой соки. Алкоголь и газированные напитки раздражающе действует на слизистую оболочку всего пищеварительного тракта. Известно, что в большом проценте случаев обострение панкреатита связано именно с алкоголем и его токсическим воздействием на поджелудочную железу».
- Крупы: тяжелые для переваривания бобовые (горох, фасоль, чечевица), кукуруза.
Что можно есть при панкреатите
Комментирует гастроэнтеролог клиники GMS кандидат медицинских наук Андрей Фарбер
Диета при панкреатите: особенности, что можно есть и что нельзя

Панкреатит – это тяжелое воспалительное поражение поджелудочной железы при котором происходит нарушение процесса пищеварения. Причины заболевания могут быть любые, и сама патология протекает в нескольких формах. Чтобы предупредить опасные последствия и купировать симптомы болезни, необходимо начать своевременную терапию, среди которой немаловажное место занимает лечебная диета.
Особенности диеты при панкреатите поджелудочной железы
Поджелудочная железа является главным помощником правильного пищеварения. Без нее невозможен процесс усвоения еды и полезных веществ. Орган вырабатывает особые ферменты, благодаря которым происходит расщепление продуктов на более простые вещества и их успешное всасывание. С такой задачей справляется только здоровая железа. При воспалительных поражениях прием жирной, острой и тяжелой пищи значительно увеличивает нагрузку на орган и переваривание пищи нарушается.
При возникновении панкреатита различной клинической формы важно не только есть разрешенные продукты, а также придерживаться определенных рекомендаций в диете:
Питаться следует маленькими порциями и часто до 5-6 раз. За один прием желательно съедать не более 300 г.
В процессе варки продуктов, их стоит подвергать химическому щажению. Поэтому из рациона больного полностью убирают все, что может вызвать раздражение органа. Пищу рекомендуется варить, выпекать или готовить на пару.
Важно соблюдать механическое щажение желудочно-кишечного тракта. С этой целью всю еду употребляют исключительно в измельченном виде или протирают через терку.
Необходимо контролировать потребление жиров. Их максимально разрешенное количество 50 г. Данный объем равномерно распределяется на все приемы пищи в течение дня. Различные жиры допустимы только в процессе варки, в чистом виде жирные продукты противопоказаны.
Суточная норма белка животного происхождения не выше 60% или приблизительно 200 г в день.
Важно убрать из рациона пищу, которая провоцирует развитие метеоризма.
Диета предполагает ограничение соли и соленых блюд. В сутки допустимо не более 3 г.
Не стоит налегать на сладости и сахар в чистом виде. Его количество в день не должно превышать 40 г. Общее количество углеводистой еды в рационе 350 г. Можно использовать сахарозаменители.
Что можно кушать при панкреатите
Согласно диете, при воспалительном поражении поджелудочной железы можно есть:
Каши, приготовленные исключительно на воде – гречневая, рисовая, манная и с овсяными хлопьями.
Супы – жидкие овощные и суп-пюре.
Обезжиренные молочные продукты – кефир, творог, сыр.
Диетическая рыба и мясо, сваренные на пару или запеченные.
Овощи – картофель, тыква, морковь, помидоры, огурцы, кабачки, капуста.
Фрукты предпочтительны не кислые и не сильно сладкие – яблоки, груши, сливы, банан.
Сладости – мед, галеты, пастила.
Растительное масло в процессе приготовления пищи.
Яйца, сваренные на пару без желтка.
Несвежий хлебобулочные изделия.
Домашние соки из овощей, минеральная вода, чай листовой слабой заварки.
Что нельзя есть при панкреатите
Запрещается при любой форме панкреатита употреблять:
Крупы – бобовые, кукуруза, ячка, являются тяжелыми для переваривания.
Наваристые жирные супы, с добавлением гороха, фасоли и мяса.
Овощи – перец, лук, баклажаны.
Острые и кислые соусы, майонез, кетчуп, хрен и горчица.
Жирные виды мяса и рыбы, копчения, колбаса.
Сладости – дрожжевые изделия, свежий хлеб, крем, шоколад.
Питье – кислые и сладкие соки, любой кофе, черный чай, алкогольные напитки.
Диета при остром панкреатите поджелудочной железы
При остром панкреатите, особенно в стадии обострения важно обеспечить больному полный покой. В этот период рекомендуют голод, чтобы снизить нагрузку с поджелудочной железы. Поэтому в первые 1-3 дня назначают внутривенные вливания для поддержания жизнедеятельности организма. Если отсутствует тошнота и рвота, дают воду Ессентуки, Боржоми или слабый теплый чай, отвар до 1-1,5 л в сутки. В зависимости от состояния, на 2-3 день пациенту разрешают привычно питаться, но небольшими порциями.
Диета при остром воспалении органа предполагает употребление овощных супов, постного мяса и рыбы, пюре из полусладких, некислых фруктов и овощей. Из напитков разрешаются кисели, компоты, отвар из ягод шиповника, чай слабой заварки. Следует исключить жиры и соль при приготовлении блюд.
Режим питания при хронической форме панкреатита
Диета при хронической форме воспаления железы должна соответствовать главным требованиям лечебного питания. Но в данном случае еду вовсе не обязательно измельчать или перетирать.
При таком состоянии важно придерживаться полноценного питания, которое позволит снизить воспаление и улучшит работу органа.
Пациенту запрещается употреблять жирное, острое, продукты, провоцирующие процесс брожения и раздражение железы. Также исключают эфирные масла, специи и приправы с яркими вкусами и экстракты.
Больным назначают диету 1 и 5. Разрешается употреблять здоровую пищу с низким содержанием жиров. Блюда следует готовить на пару, варить или запекать. Есть можно диетические сорта мяса, рыбы, яйца без желтка, некислые овощи – огурцы, помидоры, кабачки, картофель, свекла, свежий зеленый горошек.
Из ягод разрешается рябина, смородина, малина в виде напитков. Фрукты едят обязательно, это главный источник витаминов и микроэлементов. При хронической форме допустимо есть бананы, дыню, сливы, запеченные груши и яблоки без сахара.
Основная пища при воспалении поджелудочной железы – это каши. Их рекомендуется варить на воде, добавляя немного растительного масла и соли. Употреблять можно манную, рисовую, гречневую и овсяную крупу.
Супы должны быть овощными. Хлеб больным дают несвежий. В качестве питья станут полезными отвар шиповника, компот, кисель, минеральная вода.
Следует ограничить сладости, из молочных продуктов предпочтительны обезжиренный творог, сметана, кефир и йогурт без добавок.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Как кофе влияет на поджелудочную железу
Разрешается ли пить кофе при панкреатите? Врачи рекомендуют отказаться от этого напитка, особенно в период обострения патологии, но если человек не представляет себе жизни без кофе, он должен знать, когда, сколько и в каком виде можно употреблять. Врачи рекомендуют отказаться от кофе, особенно в период обострения патологии.

Не знаете, где найти наряд на мероприятие? Заходите на сайт https://marakesh.net.ua/novinki и выбирайте платье на любой вкус!
Польза кофе
Кофе это не только наслаждение для его любителей, но и определённая польза для организма. Из многочисленных исследований всплывает, что этот напиток совсем неоднозначен в отношении различных органов человека и их патологий. Так, доказана его положительная роль в профилактике рака благодаря его антиоксидантам и фенольным соединениям. Он снижает риск заболевания диабетом второго типа, т.к. соединение кафестол в его составе стимулирует выработку инсулина поджелудочной.
Кофеин подавляет аппетит, направляет энергию на обмен веществ путём высвобождения гормона гипоталамуса окситоцина, поэтому оказывает хорошую услугу худеющим. Замечена и его положительная роль в предупреждении болезни Альцгеймера, Паркинсона. Он повышает силу мышц у пожилых людей.
Влияние кофе на поджелудочную железу
Для здоровой поджелудочной железы кофе не опасно, не причиняет никакого вреда и никак не мешает сложной и многозадачной работе органа.
В нем содержатся биологически активные вещества, которые активизируют работу пищеварительной системы. Если чашка кофе выпита после обеда, то это идет даже на пользу организму, помогает справится с перевариванием пищи.

Кофе натощак активизирует поджелудочную, побуждает ее вырабатывать пищеварительные ферменты. Железа получает сигнал о том, что пора приступить к своим прямым обязанностям. Начинается выработка ферментов, но им не на что влиять, нечего расщеплять и синтезировать, ведь пищи не поступало. Это кофе обманул всех и заставил поджелудочную работать вхолостую. Выделенные ферменты никуда не деваются, они воздействуют на ткани пищеварительного тракта. Если пищеварительная система и без того нарушена, то такое воздействие для нее может стать опасным. Так что при проблемах поджелудочной железы кофе следует употреблять с осторожностью.
При хронических заболеваниях поджелудочной железы, например, при панкреатите, бодрящий напиток вообще рекомендуют исключить из рациона. Особенно, в период обострения. В период относительно спокойного течения болезни врачи разрешают 1-2 порции кофе после еды.
Если обобщить все основные беспокойства по поводу влияния кофе на поджелудочную, то их можно свести к нескольким основным вопросам:
- Может ли кофе нарушить работу здоровой поджелудочной? Однозначно, нет.
- Может ли кофе на голодный желудок вызвать болезненные ощущения в уже заболевшем органе? Да, это возможно.
- Можно ли пить кофе при воспалениях и других болезнях поджелудочной? Если врач разрешает, то можно, но только после еды и никогда натощак.
Медики считают, что растворимый кофе наносит больший вред. Химические вещества, которыми он обработан, крайне негативно влияют на поджелудочную железу, разрушая ее ткани. Натуральный кофе имеет гораздо более щадящее действие даже на заболевший орган.
Симптомы воспаления поджелудочной
Какие симптомы обязательно должны насторожить? Конечно же, боль в верхней части живота слева, либо «под ложечкой», нередко опоясывающая. Кроме того, расстройство стула (понос), обилие газов, тошнота, рвота, потеря аппетита.
Читайте также:
Если боль в верхней части живота беспокоит достаточно часто (не менее 3 раз в неделю), если диета, нормализация образа жизни не приводят к улучшению состояния, нужно обязательно обратиться к гастроэнтерологу, который порекомендует необходимое обследование и назначит лечение.
При лечении острого панкреатита и обострений хронического пациент должен полностью воздерживаться от приема пищи первые 2–3 дня. Кроме этого врач назначает специальные ферментные препараты.
После периода голодания на 5–7 дней назначается строгая диета. Прием пищи 5–6 раз в сутки маленькими порциями. Из рациона исключается острая, жирная пища, копчености, сырые овощи и фрукты, бобовые, мясные, рыбные, грибные отвары и бульоны, кофе и какао, кислые фруктовые и овощные соки, газированные напитки, квас.
Исключается алкоголь во всех видах.
Через неделю после снятия острого воспаления, когда наступает фаза выздоровления, диета по-прежнему соблюдается: пища должна быть механически и химически щадящая. Исключаются сокогонные продукты (способствующие обильному отделению пищеварительных соков): сырые овощи, соки, бульоны мясные и рыбные, а также газированные и спиртные напитки, грибы, молоко, мед, варенье, шоколад, какао, кофе, бобовые, уксус.
Возможные риски
Кофе способен усугубить воспалительный процесс пищеварительной системы, а вымывание с его помощью ценных для человека микроэлементов может привести к замедлению выздоровления после острой фазы заболевания. Другие риски и возможные осложнения связаны с его способностью сужать сосуды, а значит повышать давление, затруднять усвоение кальция, что приводит к ломкости костей, стимулировать диурез, вызывать тревогу и зависимость.
Можно ли кофе при панкреатите
Нельзя пить кофе в период острого и хронического панкреатита. В это время больной должен соблюдать строгую диету, чтобы не ухудшить состояние поджелудочной железы.
Чем этот напиток может быть опасен? В некачественном продукте содержатся хлорогеновые кислоты, которые негативно воздействуют на желудок, поджелудочную железу и печень. Кофеин не только стимулирует работу нервной системы, но и активизирует желудочно-кишечный тракт. Под влиянием этого напитка увеличивается количество желудочного сока.
В результате панкреатит в стадии обострения ухудшает и без того плохое состояние больного. Может начаться сильная изжога, рвота, мучительные боли в поджелудочной железе.
- Кофе стимулирует аппетит, что приводит к перееданию. Также этот продукт обезвоживает организм и нарушает усвоение ряда микроэлементов и питательных веществ.
- Когда наступает ремиссия, можно выпить немного слабого кофе с молоком.
- Многие считают, что отличным выходом из положения является кофе без кофеина, однако это мнение ошибочно.
- В таком продукте содержится большое количество химических компонентов, которые наносят вред всему организму.
- Ни в коем случае нельзя пить растворимый кофе. Он вреден даже для здорового человека.
Когда у больного наступает ремиссия, он может немного выпить слабый кофе с молоком. Важно следить после этого за своим состоянием. Если оно не ухудшилось, то продукт не оказал негативного влияния. Если же чувствуется дискомфорт, то от кофе следует отказаться.
В острой стадии
Несмотря на споры о пользе и вреде кофе, специалисты сходятся во мнении, что при остром панкреатите употребление его недопустимо, но почему нельзя, понимают не все больные. Нарушение запрета может стать причиной сильных болей, вызвать приступ, ухудшить состояние челвоека.
В хронической стадии
При обострении хронического воспаления поджелудочной железы правила такие же, как и для острого панкреатита. В этот период кофеиносодержащие напитки категорически запрещены.
Для хронического панкреатита правила не такие строгие. Многие продукты разрешают вернуть в рацион. Однако кофеиносодержащие жидкости остаются запрещенными, употребление их опасно, вредно для поджелудочной железы. Даже небольшие порции могут навредить, стать причиной рецидива, вызвать обострение болезни.
При стойкой ремиссии, когда симптомы заболевания окончательно исчезли, доктора иногда разрешают вернуть в рацион сильно разбавленные молоком кофейные напитки. От эспрессо придется отказаться: он слишком крепкий, а латте или капучино можно пить в ограниченных количествах. В сутки допустимо употреблять маленькую чашку напитка. Выбирайте только натуральный кофе, изготовленный из зерен высокого качества. Молоть и варить их лучше дома: это позволит снизить количество кофеина, избежать попадания запрещенных компонентов, сахара в кружку.
Некоторые гастроэнтерологи советуют заменять кофе цикорием. Этот напиток не содержит вредных веществ, легче усваивается организмом, обладает большим количеством полезных свойств.
Как кофе влияет на поджелудочную железу
Диетологи сходятся во мнении, что кофе нежелателен при остром приступе. Вопрос о безопасности его употребления по наступлении ремиссии и при хронической форме панкреатита во многом остается открытым. Большинство гастроэнтерологов не рекомендуют напиток при панкреатической болезни вне зависимости от стадии заболевания и сорта кофе.
Почему кофе опасен при панкреатите:
- Хлорогеновые кислоты и кофеин, содержащиеся в напитке, оказывают негативное воздействие на слизистую и орган в целом. Известно, что кофеин – стимулятор деятельности нервной системы. Однако на самом деле он побуждает к активности и другие системы. Например, система пищеварения должна при панкреатите быть в максимальном покое, что невозможно при употреблении кофе. Хлорогеновые кислоты, в свою очередь, раздражающе действуют на слизистые. Прием напитка способствует интенсивной секреции, которая может стать причиной возобновления с новой силой панкреатического приступа и возвращения симптомов – болей, диспетчерских расстройств и т.д. Наибольшую угрозу представляет собой черный кофе, который пьют на голодный желудок.
- Активация нервной системы, о которой уже упоминалось, при воспалении поджелудочной железы сама по себе неблагоприятна. Возможны нервные срывы, истощение и снижение скорости регенерации клеток и тканей.
- Кофеин, входящий в состав напитка, улучшает аппетит, потеря которого – характерное явление при панкреатите, а значит, повышается вероятность переедания. Не секрет, что из-за воспалительного процесса в поджелудочной больным показана строгая диета, отступление от которой приведет к усугублению самочувствия.
- Употребление кофе имеет такой побочный эффект как нарушение усвояемости микро и макроэлементов, витаминов и полезных веществ, получаемых с пищей.
- Химические добавки, которыми изобилуют быстрорастворимые напитки или с пометкой «Без кофеина», не менее опасны. А потому они не являются альтернативой привычному натуральному кофе.
Какой кофе можно употреблять без опаски за здоровье
Вопрос о допустимости употребления бодрящего напитка следует решать с доктором индивидуально. Врач поможет подобрать разрешенные дозировки, учитывая личные особенности больного, состояние его здоровья, стадию патологии.

Начинать следует с небольших дозировок, внимательно отслеживая реакцию организма. Для первого раза подойдет 1 ч. л. разведенного молоком напитка. Если негативной реакции не последовало, можно постепенно повысить дозировку до разрешенной лечащим врачом. Если же больной почувствует себя хуже, следует немедленно исключить продукт из рациона и обратиться к специалисту для получения помощи.
Кофе при панкреатите можно употреблять только натуральный. Растворимый аналог содержит слишком большое количество кофеина, обрабатывается вредными для организма химическими веществами, опасными даже для здоровых людей. Вреден и вариант без кофеина: чтобы удалить из зерен это вещество, сырье подвергают агрессивной обработке, используют химикаты. Кроме того, такой напиток повышает уровень «плохого» холестерина.
Натуральный кофе для поджелудочной железы наименее вреден. Рекомендуется выбирать сорта с минимальным содержанием кофеина и молоть их перед завариванием напитка: это позволит снизить количество опасного для больного вещества. Кроме того, уменьшить содержание кофеина можно, если не варить сырье, а залить кипятком и дать настояться в течение 5 минут.
Не стоит покупать кофейные коктейли в кафе: туда добавляют сиропы, сахар, запрещенные для страдающего панкреатитом человека. Недобросовестные производители могут добавлять растворимое сырье в чашку, поскольку оно дешевле. Не покупайте и кофейные напитки в магазине: чтобы увеличить срок хранения, производители добавляют консерванты.
Панкреатит и зеленый кофе
Не прошедшие термическую обработку зерна полезны для здорового человека. Изготовленный из них напиток способствует сжиганию жировых клеток, снижению массы тела. В составе содержатся антиоксиданты, замедляющие процессы старения, препятствующие развитию раковых клеток, предотвращающие появление онкологических заболеваний. Употребление напитков из не обжаренных зерен улучшает циркуляцию крови, ускоряет обменные процессы, нормализует работу органов желудочно-кишечного тракта и печени, прочищает желчные протоки.
При панкреатите кофе из зерен, не прошедших термическую обработку, разрешен в небольших количествах. Он поможет избавиться от лишнего веса, повысит тонус организма. Общее состояние больного улучшится. При регулярном употреблении человек заметит, что вызывающие патологию факторы постепенно уходят.

Панкреатит и кофе с молоком
Кофе с молоком при панкреатите разрешено употреблять только при стойкой ремиссии. Пить его следует через полчаса после завтрака. Добавлять сливки не рекомендуется, поскольку они слишком жирные, тяжелее усваиваются организмом.
Если после употребления кофе у больного появляется изжога, метеоризм, диарея, ощущение тяжести в желудке, дискомфорт, следует исключить продукт из рациона. Повторить попытку его возвращения в меню можно только после получения разрешения от лечащего врача. Делать это следует не раньше, чем через месяц.
Цикорий как альтернатива

Когда поражается поджелудочная железа вместо запрещенных продуктов выбирается цикорий, как альтернатива. По вкусовым качествам и аромату он схож на кофе, но в нем не присутствует кофеина, поэтому он не ведет к нарушению функциональности желудка и кишечника у больных панкреатитом, кроме того цикорий имеет много положительных свойств.
- Благодаря содержащемуся в его структуре инулину снижается показатель глюкозы в системе кровообращения.
- Цикорий благотворно действует на кишечник при больной поджелудочной.
- Помогает снизить вес.
- Имеет витамины, минералы.
Цикорий можно пить, если имеются заболевания ЖКТ, воспаленная железа, желчный пузырь, имеется гастрит.
Важно учитывать, что выпивать кофе допустимо лишь в устойчивую ремиссию, незначительными дозами, после еды. Если же после распития продукта возникают боли в брюшине, необходимо вовсе убрать кофе из меню.
Продукты, которые вредят поджелудочной железе
Специалисты в области естественной медицины считают, что качество и продолжительность нашей жизни зависит от работы поджелудочной железы. Простыми словами, чем быстрее она изнашивается, тем выше риск преждевременной смерти.
Избыточное неадекватное питание губит поджелудочную железу. Как же обеспечить сохранность этого важного органа и избежать многих бед?
Поджелудочная железа отвечает за расщепление в кишечнике съеденной человеком пищи и выработку гормона инсулина.
С самого рождения мы безжалостно эксплуатируем эту железу, принуждая ее работать круглосуточно и синтезировать ферменты. В процессе орган перегружается, расходуя большое количество энергии. Несвоевременный прием пищи истощает энергетические запасы и поджелудочную железу, возникает диабет, панкреатит, рак поджелудочной железы, самопереваривание и омертвение железы. Поэтому необходимо раз и навсегда уяснить, каким должно быть правильное питание».
Принципы правильного питания
Свойства пищи должны соответствовать нашей физиологии. Сырые фрукты, овощи, проросшие злаки, орехи, пищевые травы расщепляются с минимальным количеством ферментов. Пищеварение происходит естественно без дискомфорта, вздутия, тяжести, диареи или запора. Но для расщепления тушеных или жареных блюд требуется в 100 раз больше ферментов, чем для сырых продуктов.
Поедая термически обработанную пищу, мы вынуждаем поджелудочную железу работать во сто крат активнее. Отчего она изнашивается с каждым годом все сильнее. Вареная, жареная, тушеная пища лишена энергетической ценности, поэтому для насыщения нам нужно употреблять большие порции. Так мы поддаем пищеварительный тракт и поджелудочную железу несвойственной им нагрузке. Не зря говорят: «Ножом и вилкой мы роем себе могилу».
Пищеварительные ферменты перестают вырабатываться после 18 часов. Вот почему все диетологи запрещают ужинать после шести: съеденная вечером пища гниет в двенадцатиперстной кишке до 9 утра, а днем масса следует далее в тонкий кишечник, толстую кишку, отравляя всё на своем пути.
Печени приходится принимать на себя выделяющиеся яды и фильтровать кровь. В результате возникает гепатохолецистит, калькулезный холецистит, инфекционная желтуха, вирусный гепатит и, как следствие, цирроз печени. Лечение печени и поджелудочной железы может быть длительным и потребовать смены образа жизни.
Мясные продукты не относятся к качественной пище. Почему? Наша пищеварительная система не способна обработать животный белок должным образом, отчего он начинает гнить. Только длинный пищеварительный тракт хищников предназначен для переваривания мяса. У человека же система органов пищеварения намного короче, белок находится в них почти 8 часов, и человеческих пищевых ферментов недостаточно, чтобы расщепить мясные продукты.
Чужеродный животный белок — сильнейший аллерген. В процессе его гниения выделяются ядовитые газы (аммиак, метан, сероводород) и токсины (путресцин, кадаверин, птомаины). Печень способна обезвредить их лишь частично, в результате они накапливаются и попадают в кровь, что приводит к возникновению различных болезней.
Категорически нельзя кормить младенцев сладкой манной и рисовой молочной кашей! В этих крупах нет никаких витаминов, а в смеси с молочным белком и сахаром получается бродящая и гниющая в желудке субстанция. Отсюда и детские кожные диатезы и бронхиальная астма. Заботливые родители ошибочно подключают к рациону мясо — «незаменимые аминокислоты и необходимый растущему организму белок».
Здоровая печень и микрофлора кишечника, селезенка и костный мозг сами прекрасно могут синтезировать аминокислоты. Имея свои «родные», а не взятые у мертвого животного, аминокислоты, организм ребенка самостоятельно вырабатывает белковые молекулы, которые не вызывают отторжения и образования антител.
Режим питания на каждый день
Утро следует начать с травяного чая с мёдом, лимонным или ягодным соком. Он гораздо полезнее, чем кофе и черный чай. В напиток можно добавить шиповник, зеленый чай, каркаде (лепестки суданской розы). После этого идеальным будет стакан свежевыжатого сока из сезонных овощей или фруктов.
Завтрак с 10 до 11 часов должен быть фруктовым. В теплое время года — свежие фрукты, зимой и весной — сухофрукты. Через полтора-два часа выпей большую кружку травяного чая или сока.
Обед должен состоять из свежих овощей с зеленью. Натертые овощи заправляются измельченной зеленью, домашней сметаной или растительным маслом, куриным яйцом. Очень полезно будет добавить к блюду пророщенные зерна пшеницы, гречки, гороха, семена льна, подсолнуха. После обеда подожди 1,5 часа и можно выпить любой напиток из вышеупомянутых.
Ужин с 17 до 18 часов должен быть фруктовым или овощным. К салату можно добавить отруби, орехи, твердые сыры. Уместны будут кисломолочные продукты: йогурт, кефир, ряженка. Вместо хлеба — бутерброды из ржаных сухарей со сливочным маслом и чесночным соусом.
Осенью нужно делать упор на все плоды красного и оранжевого цвета — богатый источник витаминов, микроэлементов и антиоксидантов.
Традиционное питание не соответствует реальным потребностям нашего организма. Нужно понять и осознать: чтобы обеспечить себя адекватным здоровым питанием и защититься от болезней: привычки, вкусы придется изменить. Необходимо ограничить поедание мяса и термически обработанной пищи, чтобы не превысить возможности поджелудочной железы, от которой зависит наша жизнь.
Можно ли пить кофе при панкреатите?

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Утро большого количества людей начинается с чашечки кофе, а потом ещё не раз повторяется в течение дня. Этот напиток помогает проснуться, заряжает бодростью, даёт энергию да и просто вкусный и ароматный. У страдающих панкреатитом, любой продукт, прежде чем попасть на стол проходит мозговой «тест» на отношение к поджелудочной железе. Возникает вопрос и в отношении его. Так, можно ли кофе при панкреатите?
Кофе при хроническом панкреатите, холецистите и гастрите
Сам по себе напиток не может спровоцировать развитие патологии. Обострение имеющегося заболевания исключает напиток из рациона до появления стойкой ремиссии. При хроническом панкреатите пить его натощак тоже нежелательно, т.к. кофеин способствует повышенному выделению соляной кислоты, что вступает в противоречие с задачей органа — посредством панкреатического сока нейтрализовать кислую среду, попавшую из желудка в двенадцатиперстную кишку. Лучше всего напиток пить после еды, и если только это не спровоцирует никаких неприятных симптомов: боли, тяжести, отрыжки, то наслаждаться парой чашечек в день.
Если панкреатит осложнён ещё и холециститом, а чаще всего так и бывает, то стимуляция выработки желудочного сока совершенно ни к чему. Она спровоцирует повышенное выделение желчи, возникнет боль в правом подреберье, тошнота, тяжесть. Острый приступ часто заканчивается на больничной койке. Поэтому кофе при панкреатите и холецистите весьма нежелателен, особенно выпитый перед приёмом пищи. Когда человек совсем страдает без него, то иногда можно позволить себе некрепкий напиток из натуральных молотых зёрен с добавлением молока.
В кофе содержатся кофеин и катефол, которые попадая в желудок раздражают его стенки, усиливают выработку желудочного сока, таким образом подвергается агрессивному воздействию как слизистая желудка, так и поджелудочная железа. Строгость ограничения напитка зависит от классификации гастрита по уровню секреции. При повышенной кислотности запрет более категоричен, а пониженная допускает нечастое питьё некрепкого напитка, приготовленного из молотого кофе с молоком не ранее, чем через час после еды.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Польза
Кофе это не только наслаждение для его любителей, но и определённая польза для организма. Из многочисленных исследований всплывает, что этот напиток совсем неоднозначен в отношении различных органов человека и их патологий. Так, доказана его положительная роль в профилактике рака благодаря его антиоксидантам и фенольным соединениям. Он снижает риск заболевания диабетом второго типа, т.к. соединение кафестол в его составе стимулирует выработку инсулина поджелудочной. Кофеин подавляет аппетит, направляет энергию на обмен веществ путём высвобождения гормона гипоталамуса окситоцина, поэтому оказывает хорошую услугу худеющим. Замечена и его положительная роль в предупреждении болезни Альцгеймера, Паркинсона. Он повышает силу мышц у пожилых людей.
Влияние кофе на поджелудочную железу
Есть различные сорта кофе и способы его приготовления. Рассмотрим влияние отдельных на поджелудочную железу:
- растворимый кофе и поджелудочная – многие отдают предпочтение именно ему, надеясь, что он содержит меньше кофеина, чем натуральный, но это не совсем так. Кофеина в нём не намного меньше, зато в избытке ароматизаторов, консервантов, красителей. Из-за них для поджелудочной железы это самый неподходящий вариант, а ещё он сильно повышает кислотность, вымывает из организма полезные компоненты: витамины, минералы, обезвоживает его;
- кофе с молоком при панкреатите — добавление молока нейтрализует действие кофеина, снижает пищеварительную активность. Он более предпочтителен при хроническом течении воспаления органа, если пить после еды и не слишком часто;
- натуральный кофе при панкреатите — его получают из зёрен путём обжарки и измельчения. Варят в турке и для того, чтобы он был менее насыщенным, доводят до кипения всего один раз и сразу же снимают с огня. Для избежания негативных последствий относительно поджелудочной предпочтительнее пить не натощак и не более двух раз в день. Появившиеся болевые ощущения, тяжесть являются сигналом прекратить принимать напиток;
- кофе без кофеина при панкреатите — так называемое декофеинизирование не удаляет полностью кофеин, но значительно (в 5 раз) уменьшает его содержание. Наравне с этим положительным моментом такой кофе становится более кислым, что весьма нежелательно для поджелудочной железы, а кальций он выводит не меньше, чем обычный.

[11]
Диета при панкреатите

При панкреатите страдает важная часть ЖКТ — поджелудочная железа, которая вырабатывает инсулин и множество ферментов, занятых в пищеварении. Не удивительно, что большое значение в лечении и профилактике этой болезни играет соблюдение диеты. При панкреатите рацион не должен содержать алкоголь, большое количество жира и клетчатки.
Что такое панкреатит
Панкреатит — это острое или хроническое воспаление одного из главных органов эндокринной системы нашего организма — поджелудочной железы. От нормального функционирования этого органа зависит работа всего желудочно-кишечного тракта и процесс переваривания пищи.
Поджелудочная железа располагается в непосредственной близости к печени прямо за желудком.Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Ферменты и панкреатический сок начинают вырабатываться сразу после поступления любой пищи или напитков в желудок. Ферменты выполняют разные задачи:
- липаза — расщепляет жиры;
- лактаза, амилаза, мальтаза и инвертаза превращают углеводы в моносахара — глюкозу, галактозу и фруктозу;
- трипсин — обеспечивает усвоение организмом белков.
По сути, панкреатит — это самоотравление тканей поджелудочной железы продуцируемыми ею ферментами. Воспаление начинается при избыточной выработке некоторых ферментов в сочетании с повышенным давлением в протоках железы. Лишние ферменты попадают в общий кровоток, негативно влияя на работу мозга, почек и других внутренних органов.
Причины воспаления поджелудочной железы:
- Злоупотребление алкоголем. Более половины наблюдений (с.36-47) панкреатита связано с регулярным потреблением больших доз спиртного.
- Панкреатит часто развивается при желчнокаменной болезни, травмах живота, образовании кист в желчных протоках, злокачественных образованиях в железе.
- Заболевание может быть побочным эффектом приема некоторых лекарственных препаратов, например, диуретиков.
В группу риска входят диабетики, люди с другими эндокринными патологиями и гепатитом В или С. Иногда панкреатит развивается на фоне беременности или после пересадки почки.
Как алкоголь влияет на работу поджелудочной железы
Алкоголь в организме распадается с образованием ацетальдегидов, которые токсичны для человека. Клетки поджелудочной железы особенно восприимчивы к их губительному воздействию. Кроме того, употребление спиртных напитков может вызывать спазмы и сужение протоков поджелудочной, что приводит к скоплению в ней панкреатического сока. В результате пищеварительные ферменты начинают перерабатывать саму железу, вызывая воспаление. Со временем, если болезнь не лечить, клетки железы погибают (панкреонекроз) и заменяются рубцовой тканью, орган теряет способность функционировать, как раньше.
Важно понимать, что вид напитка и его качество в данном случае не имеют значения. Если напиток содержит алкоголь, он вреден. Особенно негативно на работе поджелудочной железы может сказываться употребление спиртного совместно с жирной пищей или пищей с высоким гликемическим индексом, так как эти продукты создают дополнительную нагрузку на орган.
Виды панкреатита
Самая общая классификация панкреатита опирается на характер течения заболевания: острый приступ или длительный хронический панкреатит с периодическими рецидивами. Эти две формы различаются по степени выраженности симптомов и требуют разных подходов к лечению.
Острый панкреатит
Воспалительный процесс при остром панкреатите развивается очень быстро и всегда сопровождается сильной болью. В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
Симптомы острого панкреатита:
- Сильная боль в левом подреберье, отдающая в другие органы. Болевой приступ длится примерно полчаса-час. Особенно сильно боль чувствуется в положении лежа на спине. Приступ усиливается после приема пищи, особенно жареной и острой, и любых спиртных напитков.
- Рвота, часто неукротимая с примесью желчи и горьким привкусом. Постоянная тошнота, не проходящая после рвоты.
- Субфебрильная или высокая температура.
- Иногда из-за нарушения оттока желчи наблюдается пожелтение глазных белков, очень редко — желтый оттенок кожи.
- В некоторых случаях болевой синдром сопровождается изжогой и вздутием живота.
При приступе острого панкреатита требуется незамедлительная медицинская помощь. Обезболивающие препараты приносят лишь временное облегчение, но не воздействуют на причину воспаления. При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
Острый панкреатит в тяжелой стадии может привести к шоку и полиорганной недостаточности.
Хронический панкреатит
Если после приступа острого панкреатита человек не соблюдает рекомендации врачей и продолжает употреблять спиртные напитки и неправильно питаться, болезнь с высокой долей вероятности переходит в хроническую стадию. Хронический панкреатит развивается при значительном характере повреждений поджелудочной железы во время первого эпизода болезни.
Заболевание характеризуется постепенными патологическими изменениями структуры клеток поджелудочной железы. Со временем она начинает терять свою основную функцию — выработку ферментов, необходимых для переваривания пищи. Внешнесекреторная недостаточность проявляется:
- диареей,
- вздутием живота,
- изменением характера каловых масс — они приобретают липкую консистенцию из-за большого количества жира в них и плохо смываются со стенок унитаза.
Хронический панкреатит может долгое время протекать бессимптомно: острая боль появляется, когда в поджелудочной железе уже произошли значительные патологические изменения. Во время приступа хронический панкреатит проявляется теми же симптомами, что и острый:
- сильная опоясывающая боль,
- тошнота,
- рвота,
- нарушения в работе кишечника.
Диагноз ставится на основании ультразвукового исследования, компьютерной или магнитно-резонансной томографии. В ходе исследования обычно обнаруживаются суженные протоки поджелудочной железы из-за образования в них камней — кальцинатов. Аппаратные методики позволяют также обнаружить кисты на месте атрофированной ткани. Лабораторные анализы крови при хроническом панкреатите мало информативны.
Недостаточность функции поджелудочной железы определяют по анализу каловых масс. При наличии в них специфического фермента — панкреатической эластазы — ставится диагноз «хронический панкреатит».
Важность ферментов при пищеварении
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
- обеспечивает антибактериальную защиту организма;
- стимулирует выработку гормонов поджелудочной железы;
- регулирует моторику желудка;
- расщепляет жиры и выполняет ряд других функций.
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
- желатиназа — растворитель коллагена, желатина и других белков соединительной ткани;
- липаза — фермент, расщепляющий некоторые молекулы жира до жирных кислот и моноглицеридов;
- химозин — запускает процесс переваривания белка молока.
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
- протеазы — расщепление белков до аминокислот;
- нуклеазы — воздействуют на нуклеиновые кислоты ДНК;
- амилаза — расщепляет крахмал на простые сахара;
- липазы — разлагают жиры на высшие жирные кислоты и глицерин.
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
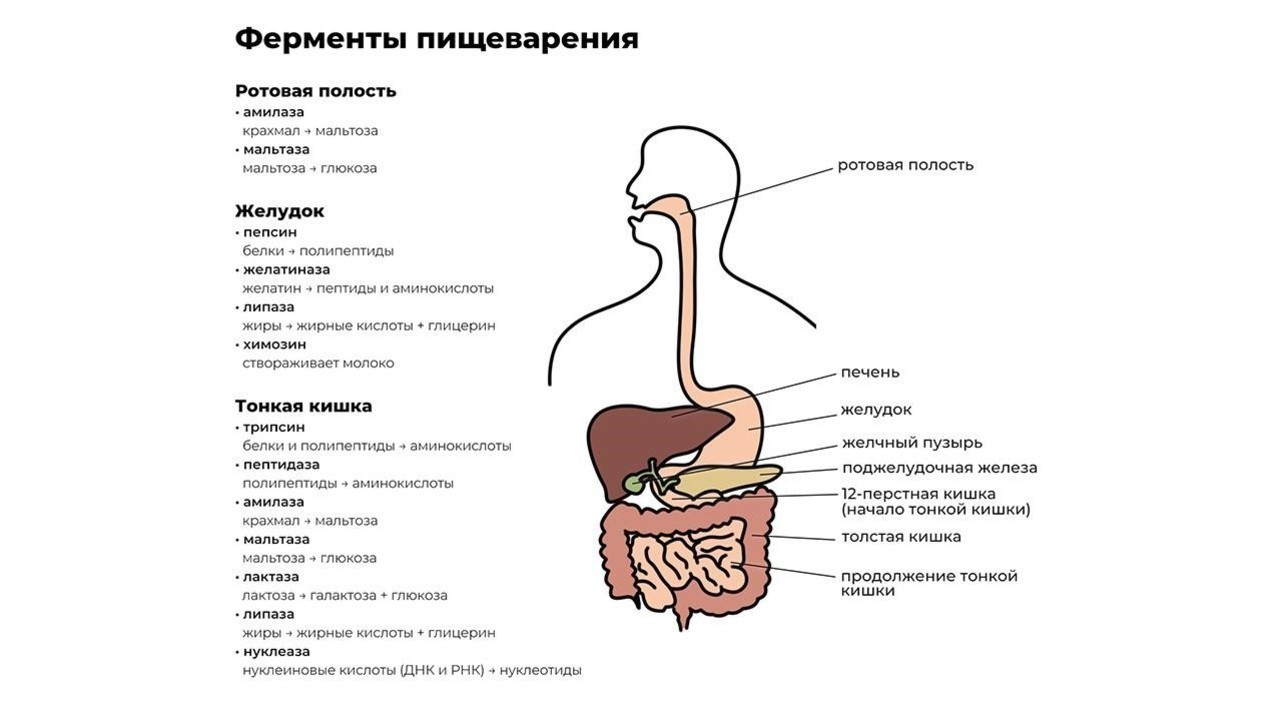
Рисунок 1. Некоторые важные ферменты пищеварения. Источник: Jason Northwest
При нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
Что принять во время еды при дефиците панкреатических ферментов
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
- тяжесть в животе после приема пищи,
- изжогу,
- отрыжку,
- приступы боли в области желудка.
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
Правила диеты № 5: что можно и что нельзя есть при панкреатите
Диета при панкреатите имеет много ограничений и по разрешенным продуктам, и по способу их приготовления. Специально для людей, испытывающих проблемы с поджелудочной железой, одним из основоположников отечественной диетологии и гастроэнтерологии профессором И.И. Певзнером был разработан диетический стол № 5.
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
- питаться нужно 5 раз в день небольшими порциями;
- исключить жареные и маринованные продукты;
- при острой стадии заболевания пищу нужно измельчать или протирать;
- в рационе должен преобладать животный белок;
- количество жиров в день не должно превышать 50 г;
- сахар также попадает под строгое ограничение — не больше 30 г в день;
- под запретом продукты, повышающие метеоризм, — сладкие газированные напитки, любые бобовые, сладкие яблоки и виноград, сладкая сдоба и некоторые другие;
- потребление соли сводится к минимуму — не больше трех-пяти граммов.
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать. В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5, которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
- суп из постного мяса, желательно варить бульон из телятины, индейки или куриной грудки, мясо из бульона следует пропустить через мясорубку или измельчить в блендере;
- омлет, приготовленный на пару или яйца всмятку;
- паровые котлеты из постного мяса или нежирной рыбы;
- творожные запеканки и суфле из творога с минимальной жирностью.
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.


