Вирус папилломы человека. Диагностика. Лечение
Появление папиллом вызывает вирус папилломы человека. Папиллома вирус, попадая в организм человека, вызывает появление доброкачественных опухолей, схожих с бородавками – папиллом. Папилломы могут быстро увеличиваются в размерах и в количестве, постепенно приобретая вид цветной капусты, или остаются плоскими, малозаметными.
Папилломы во время беременности
Папилломы во время беременности грозят возможным внутриутробное инфицированием плода папиллома вирусом. Папилломы по время беременности могут и не передаться плоду или передаться уже во время родов при прохождении через родовые пути. Кроме того, причиной появления папилом у новорожденных может быть заражение папиллома вирусом через кровь, молоко, одежду и др.
Внутрипротоковая папиллома (папиллома протоков).
Удаление папилломы на соске
Папиллома протоков (внутрипротоковая папиллома) возникает вблизи соска, удаление папилломы на соске возможно методом электрокоагуляции под местной анестезией. Признаки внутрипротоковой папилломы (или папилломы соска) – появление окрашенных кровью или прозрачных выделений из одного соска. Протоковая папиллома часто является предраковым состоянием. Лечением папиллом на соске, внутрипротоковой папилломы занимается маммолог-онколог.
На фото: папилломы на лице
Вирус папилломы человека (ВПЧ) имеет широкое распространение во всем мире. ВПЧ вызывает бородавки, папилломы, остроконечные кондиломы. Различные виды вируса папилломы человека (их более 100) вызывают разные заболевания.
Остроконечные кондиломы – это небольшие образования цвета кожи, их размер от 1 мм до нескольких сантиметров. Остроконечные кондиломы могут образовываться, на гениталиях, около заднего прохода, на лице, даже во рту, на теле, животе, в паховой области, в подмышечных впадинах. Это вирусное заболевание. Возбудителем остроконечных кондилом является вирус папилломы человека (ВПЧ).
У мужчин чаще всего поражается головка полового члена, уздечка крайней плоти. У женщин поражение вирусом папилломы человека проявляется на половых губах, клиторе, влагалище, шейке матки.
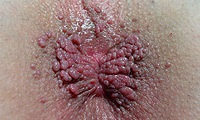
Остроконечные кондиломы могут локализоваться вокруг заднего прохода.
Из единичных остроконечные кондиломы могут разрастаться до высыпаний, которые могут распространяться, приобретая вид цветной капусты. Типы ВПЧ «высокого риска» (16, 18, 31, 33 и 35) вызывают дисплазию шейки матки, могут озлокачествляться.
Остроконечные кондиломы – пути заражения
Путь заражения ВПЧ – контактный. Но возможно также бытовое заражение вирусом папилломы человека. При контакте человека с инфицированной кожей или слизистыми больного человека происходит заражение ВПЧ. Очень часто, внешне это никак не проявляется, вирус долгое время может себя не показывать. Но при определенных условиях (снижение иммунитета, сопутствующие заболевания) ВПЧ выделяется на поверхность кожи и слизистых. В латентном (спящем) состоянии заражение других людей ВПЧ случается редко. От момента инфицирования ВПЧ до возникновения остроконечных кондилом может пройти от нескольких недель до нескольких лет.
Фото кондилом на половых органах и в перианальной области
 |
||
| На фото: кондиломы на крайней плоти и на уздечке полового члена | На фото: остроконечные кондиломы в промежности | На фото: папилломы в области ануса |
Существуют типы ВПЧ «низкого и высокого риска». Остроконечные кондиломы вызываются 6 и 11 типами ВПЧ «низкого риска».
Диагностика остроконечных кондилом
Диагностика папиллом проводится врачом на приеме:
- Осмотр врача
- Соскоб с папилломы для выявления ПВЧ (генотипирование ВПЧ), определение злокачественности вируса папилломы человека с целью определения высокого или низкого канцерогенного риска этот вирус.
- Анализ крови на ВИЧ, сифилис, контагиозный моллюск (дифференцированная диагностика)
Лечение папиллом, кондилом (ВПЧ)
- на теле проводит дерматолог-косметолог,
- на половых органах у мужчин – уролог,
- у женщин – гинеколог,
- в области заднего прохода и промежности – проктолог.
В настоящее время есть лечение, с высокой вероятностью избавляющее от инфекции ВПЧ. Современное лечение остроконечных кондилом способно не только удалить или уменьшить симптомы заболевания, оно избавляет от инфекции ВПЧ и предупреждает дальнейшую передачу вируса во многих случаях. Однако после любого метода лечения возможны рецидивы.
- Лазерное удаление остроконечных кондилом, проводится под местным обезболиванием.
- Электрокоагуляция, удаление остроконечных кондилом при помощи высокой температуры проводится под местным обезболиванием.
- Интерфероновые блокады (остроконечных кондилом обкалывают препаратом интерферона).
- Радиоволновое удаление кондилом. На сегодняшний день самый эффективный метод удаления остроконечных кондилом. От кондилом не остается следа.
Преимущества лечения вируса папилломы человека в «Дельтаклиник»
- В нашей клинике есть все необходимые специалисты (дерматолог, дерматолог-онколог, проктолог, уролог, гинеколог), которые удаляют кондиломы, папилломы любой локализации.
- Самое современное оборудование (лазеры, электрокоагуляция, радиоволна), которые позволяют избавить от кондилом в день визита.
- Удаление кондилом производится без следа. Отличный косметический эффект – на коже и слизистых не остается следа.
- Быстрый срок заживления.
- Проводится точная диагностика вида папилломавируса. Назначается общее иммуностимулирующая и противовирусная терапия.
- Удаление кандилом проводится в амбулаторных условиях, госпитализации не требуется.

Фото: аппарат Сургитрон для безоперационного (радиоволнового) удаления кондилом.
Не откладывайте визит к врачу, остроконечные кондиломы необходимо удалить! Если папилломы не удалять, то они могут распространиться по телу. Вирус может передаться другим людям, с которыми контактирует зараженный ВПЧ человек. Женщина может инфицировать плод во время родов. Распространены случаи семейного заражения вирусом папилломы человека.
Стоимость услуг
| Наименование услуги | Цена (рубли РФ) |
| Удаление папиллом, кератом >0,5 см в диаметре, 1шт., сургитрон | 1 000,00 |
| Консультация андролога-венеролога первичная | 1 500,00 |
| Удаление папиллом, кератом (генерализованная форма), 1 зона, сургитрон | 9 500,00 |
| Консультация андролога-венеролога повторная | 1 000,00 |
| Удаление папиллом, кератом | 800,00 |
| Консультация гинеколога-венеролога первичная | 1 500,00 |
| Консультация гинеколога-венеролога повторная | 1 000,00 |
| Медикаментозное лечение вирусных инфекций (ВПЧ, герпес) | 14 000,00 |
| Обследование на 1 инфекцию методом ДНК-диагностики (соскоб) | 230 |
Посмотрите все цены
Читайте также
Наши врачи

Бельчуевская Аксинья Ивановна
врач акушер-гинеколог, гинеколог-эндокринолог, репродуктолог, руководитель программы «Ведение беременности»
Шеманаева Татьяна Викторовна
врач – гинеколог, доктор медицинских наук

Поматилова Ирина Николаевна
Лицензии и сертификаты
Нажимая на кнопку «Записаться», Вы соглашаетесь с политикой конфиденциальности
- Головной офис клиники
Москва, Наставнический перeулок, 6 Как проехать - Отделение «Андрология»
Москва, 2-й Сыромятнический переулок, 10 Как проехать - Ближайшие станции метро
м. Курская, м. Чкаловская Как пройти - +7 (495) 917-92-92
- с 8:00 до 21:00, ежедневно
- Справочно-информационная служба: consult@deltaclinic.ru
Остроконечные кондиломы у женщин
Активная сексуальная позиция населения всего мира быстро привела к распространению инфекционных заболеваний с передачей через интимный путь.
Среди возбудителей этих болезней ключевую роль играет вирус папилломы человека.
ВПЧ вызывает множественные расстройства в работе систем организма человека.
Но чаще всего внешне проблема обнаруживается в виде небольших разрастаний в аногенитальной зоне.
Остроконечные кондиломы у женщин ведут к провокации серьезных осложнений.
Поэтому обязательно требуют комплексного подхода к лечению.
Механизм формирования болезни
Остроконечные кондиломы – это доброкачественные полигональные образования.
Разрастаются в области наружных гениталий и зоне анального кольца.
Они характеризуются довольно медленным ростом, но самостоятельно совершенно не регрессируют.
Причины остроконечных кондилом однозначны.
Это инфицирование вирусом папилломы человека.
Известны несколько штаммов микроорганизма, но полигональные образования вызывают обычно 6, 16, 18 и 66 тип.
Передается инфекция преимущественно половым путем.
Хотя при бытовом контакте не исключается заражение при несоблюдении правил интимной гигиены.
Женщина остается заразной на протяжении всей жизни с момента появления остроконечных кондилом.
Поэтому без радикального лечения она остается источником вируса для любых сексуальных партнеров, а также людей, проживающих с ней в одном помещении.
Даже после контакта с возбудителем, остроконечные кондиломы появляются далеко не сразу.
Изначально они существуют в латентном виде, пытаясь размножаться в организме.
При хорошей иммунной реактивности болезнь не развивается, так как вирус погибает под воздействием лимфоцитов.

Однако существуют факторы, которые ускоряют появление и формирование остроконечных кондилом.
Важнейшую роль в этом играет снижение местной иммунологической реактивности.
Поэтому на развитие папилломатоза оказывают влияние следующие факторы:
- ранняя сексуальная активность
- множество половых партнеров
- сочетание вагинального и анального секса без предохранения
- наличие хронических инфекций в гинекологическом тракте
- варикозное расширение вен малого таза
- микротравматизация слизистой оболочки половых путей при неосторожном половом акте
- аутоиммунные заболевания, которыми страдает женщина
- ВИЧ-инфекция, которая снижает системную иммунную реакцию
Обычно инвазия происходит в момент полового сношения.
Временной фактор существенного значения не имеет, поэтому достаточно любого контакта с носителем вируса папилломы человека.
Возбудитель проникает глубоко в эпителиальную ткань и «затихает» на время латентного промежутка времени.
Его длительность зависит от иммунологической реактивности пациентки.
Но обычно остроконечные кондиломы определяются уже через 3-4 месяца.
Хотя иногда возможно затягивание инкубационного периода на несколько лет.
После того, как появляются папилломатозные элементы на половых органах, начинается клиническое течение заболевания.
Симптоматика заболевания и внешние проявления инфекции
Долгое время болезнь никак не проявляется.
Симптомы остроконечных кондилом возникают исподволь.
Женщина замечает образования при совершении гигиенических манипуляций.
Организм изначально слабо реагирует на инфекцию.
Интоксикация не возникает, температура не поднимается и общее состояние не страдает.
Однако четкие проявления заболевания уже видны:
- сам факт наличия папилломатозных образований – небольших, не более 1.5 см в размере, с полигональными контурами

- кожа вокруг кондилом мацерирована, иногда со скудным отделяемым
- образования мягко-эластичные, легко сдвигаются в сторону, но плотно прикреплены основанием к коже или слизистой оболочке
- при контакте часто возникает кровоточивость
- обычно кондилом сразу несколько в разных местах
С течением времени папилломатозные узелки медленно растут.
Они приводят к серьезному дискомфорту, так как травмируются нательным бельем и нарушают эстетику сексуальной активности.
Иногда через микротравмы проникает бактериальная инфекция.
Это приводит к воспалению образований с повышением температуры, болями и зудом.
Как выглядят остроконечные кондиломы без явлений воспаления?
Эта дилемма напрягает разум многих женщин.
Потому что существует довольно много заболеваний, которые протекают со схожими симптомами.
Внешне они представлены многочисленными узелками неправильной формы с наклонностью к соединению между собой и образованию конгломератов.
Особенно часто они формируются в зоне анального сфинктера.

Кондиломы плотно прикреплены к коже, а попытки отделить от тела сопровождаются сильной болезненностью.
Хотя в спокойном состоянии обычно зуд и болевые ощущения не беспокоят.
Папилломы довольно «мясистые», мягко-эластической консистенции.
Особенности проявления болезни при различных вариантах расположения образований
Теоретически остроконечные кондиломы могут появляться в любом месте кожи или слизистых оболочек.
Так как разрастания наблюдаются в зоне контакта с источником инфекции.
Однако существуют наиболее типичные места локализации папилломатозных узелков:
- анальное кольцо
- слизистая влагалища
- малые половые губы
- наружная поверхность гениталий
- лобковая зона
- ротовая полость и язык
Возможно формирование образований сразу в нескольких местах, что особенно типично для женщин с резким снижением работы иммунной системы.
Любая локализация болезни играет негативную роль в качестве жизни женщины.
Остроконечные кондиломы на малых половых губах резко снижают либидо.
Так как во время интимной близости возникает резкий физический и эмоциональный дискомфорт.

С одной стороны, проблема связана с выраженной травматизацией папиллом во время сексуальной активности.
С другой – ситуация обусловлена эстетическим дефектом.
Остроконечные кондиломы во влагалище и на малых половых губах серьезно мешают личной жизни женщины.
В запущенных случаях приводят к полной невозможности совершить половой акт естественным путем.
Если образования расположены в области анального отверстия, то возникают проблемы при дефекации.
Это ведет к повышенной мацерации кожи и слизистой оболочки этой зоны, что опасно кровоточивостью и даже малигнизацией.
При заболевании, вызванном штаммом вируса с выраженными онкогенными свойствами, риск формирования рака из остроконечных кондилом чрезвычайно высок.
Заражение во время беременности: риски и последствия
Опасной проблемой может стать болезнь во время вынашивания плода.
Остроконечные кондиломы у беременных женщин могут появляться в следующих ситуациях:
- смена полового партнера
- «привет» из прошлого, если вирус находился в организме в спящем состоянии
- инфицирование постоянного полового партнера во время вынашивания плода вследствие сторонней связи
- бытовое заражение при несоблюдении личной гигиены в общественных санитарных местах
- инфицирование при некачественной обработке медицинских инструментов при пользовании услугами сомнительных или подпольных организаций
Если кондиломы впервые появляются в период беременности, возникает серьезная угроза безопасности плода.
Даже при отсутствии инфицирования во время вынашивания ребенка, вероятность вертикального пути передачи во время родов чрезвычайно высока.

Остроконечные кондиломы при беременности могут прогрессировать.
Так как снижается местная иммунная защита в связи с наличием плода в матке.
Болезнь не столь опасна в случае, если папилломы уже были замечены до зачатия малыша.
Но перспектива вертикального пути передачи все равно сохраняется.
Излечение беременной женщины от вируса папилломы человека – весьма сложная задача.
Поэтому желательно провести профилактику вакцинированием перед планированием зачатия.
В серьезных случаях виремии (наличия копий вируса в крови) даже при беременности проводятся противовирусные лечебные мероприятия.
Многочисленные отзывы свидетельствуют, что у женщин с остроконечными кондиломами, возникшими в период беременности, проводивших правильное лечение, вероятность инфицирования плода была низкой.
Терапевтические мероприятия при наличии заболевания
Если у женщины появляются образования в зоне гениталий или анального кольца, сразу возникает вопрос – как лечить остроконечные кондиломы.
Это сложная задача, так как вирус склонен к рецидивированию.
Попытки прибегать к народной медицине зачастую заканчиваются травматизацией папилломных разрастаний, что чревато развитием рака.
Поэтому осуществлять лечебные действия нужно исключительно в специализированных медицинских учреждениях.
Часто консервативные мероприятия заключаются в следующем:
- введение вакцины против вируса папилломы человека
- применение противовирусных средств
- использование лекарств, стимулирующих иммунитет
- местное воздействие на слизистую оболочку противовирусными и иммуностимулирующими препаратами
- общеукрепляющая и тонизирующая терапия
Вакцинация является привлекательным методом лечения остроконечных кондилом у женщин.
Это связано с достоверным снижением риска формирования рака.
Однако на сами разрастания вакцины никак не влияют.
Даже без малигнизации они продолжают доставлять мучительные эстетические и физические страдания.
Столь же неэффективным зачастую оказывается и использование противовирусных средств.
Так как ни один препарат не создает мощных вирулицидных концентраций внутри самой кондиломы.
Даже при первоначальном регрессе от медикаментозных средств, часто происходят рецидивы инфекции.
Хирургические методы борьбы с болезнью
Наиболее эффективный способ навсегда избавиться от проблемы – удаление остроконечных кондилом у женщин.
Для этого используются современные варианты воздействия на папилломатозные разрастания.
Ниже рассмотрены основные способы радикального влияния на заболевание:
- Электрокоагуляция. Применятся воздействие электрическим током высокой мощности, что приводит к некрозу и отторжению кондилом.
- Деструкция лазером. На кондиломы воздействуют направленным лучом лазера. Процедура безболезненная и позволяет удалить образования сразу на большой площади.

- Радиочастотная деструкция. Разрушение кондилом путем воздействия радиоволновой ударной энергией. Хороший способ лечения, но лучше его использовать лишь при одиночных элементах.
- Криоразрушение. Влияние на кондиломы жидким азотом. Это вызывает «отморожение» образований, что приводит к их полному разрушению.
- Химическое прижигание. Некоторые препараты являются сильными кислотами. При их нанесении образуется химический ожог, что способствует устранению кондилом. Метод удобен при одиночных элементах на кожи и слизистых оболочках. Способ радикальный, но возможны рецидивы.
- Прямое удаление хирургическим путем. Применяется редко, только при недоступности высокотехнологичных способов воздействия на папилломатоз. Но имеет существенный плюс при подозрении на малигнизацию – существует простая возможность взятия биопсийного материала для гистологического исследования.
Удаление остроконечных кондилом у женщин лазером или с помощью жидкого азота являются наиболее часто применяемыми в клинической практике.
Это связано с высокой степенью деструкции образований с крайне редкими рецидивами.
Процедура обычно проходит безболезненно и не сопровождается дискомфортом.
Таким образом, остроконечные кондиломы – серьезная и опасная проблема для любой женщины.
Порой эстетический дискомфорт приносит гораздо более тяжелые страдания, нежели физический.
Лечить болезнь нужно обязательно, лучше радикальным путем.
Проводить лечение нужно доверять профессионалам, имеющим обширную клиническую практику.
В кожно-венерологическом диспансере доктора обладают навыками и техническими возможностями удалять кондиломы любым способом.
Поэтому при появлении образований на гениталиях или в области ануса, необходимо немедленно обращаться в КВД.
Быстрое и успешное лечение принесет комфорт и радость, а качество жизни выйдет на новый высокий уровень.
Остроконечные перианальные кондиломы
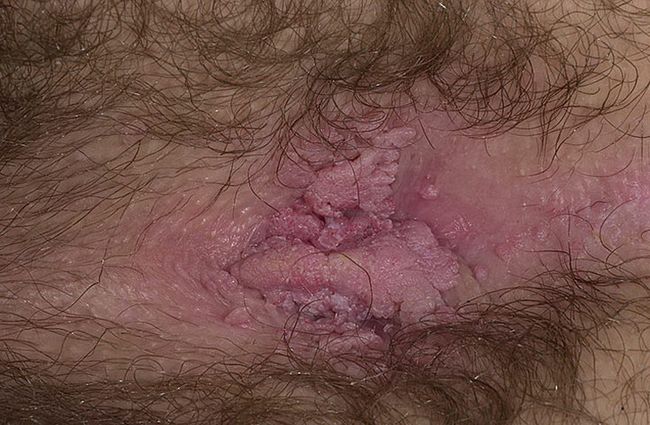
Перианальные кондиломы — наросты на коже в виде сосочков, которые расположены в анальных складках и вокруг ануса. Они могут быть одиночными или образовывать крупные очаги. Несмотря на кажущуюся безобидность, эти новообразования представляют опасность для здоровья человека. Их появление обусловлено активностью вируса папилломы человека, и при определенных условиях кондиломы могут стать причиной возникновения плоскоклеточного рака.

Из 100 000 жителей Санкт-Петербурга 165 человек заражено подтипами ВПЧ, провоцирующими образование перианальных кондилом.
Как выглядят кондиломы — фото
Внешне кондиломы перианальной области ничем не отличаются от остроконечных кондилом на других частях тела. Это небольшие сосочки телесного цвета, но они могут быть окрашены в розовый, сероватый или светло коричневый цвет.
На начальной стадии развития новообразования выглядят как небольшие одиночные гладкие бородавки. Обычно они не вызывают дискомфорта, и потому остаются без внимания со стороны больного.

По мере прогрессирования заболевания новообразования увеличиваются в размерах и распространяются на значительную площадь, образуя конгломераты. На этой стадии они могут напоминать головки цветной капусты, в чем можно убедиться, если посмотреть фото ниже.

Даже при распространении на значительных площадях кондиломы всегда располагаются островками, между которыми остаются участки не измененной кожи. При этом после разрастания «вширь» остроконечные перианальные кондиломы начинают расти в длину. В результате этого наросты становятся похожи на гроздья.

На этом этапе кондиломы, располагающиеся в анальных складках, могут препятствовать нормальной дефекации. Именно это стало самой частой причиной обращения к врачу.
Симптомы и признаки перианальных кондилом
Появление перианальных кондилом не всегда заметно, так как образования могут находиться не только на коже вокруг ануса, но и внутри него. Если внешние сосочки можно почувствовать рукой во время гигиенических процедур, то внутренние до определенного момента растут, не вызывая беспокойства. Однако длиться это до того момента, когда они достигают длины в несколько миллиметров.

Крупные кондиломы перианальной области вызывают постоянно нарастающий дискомфорт:
- в анусе ощущается инородный предмет;
- после дефекации возникает пощипывание или жжение в анусе;
- возникает сильный, длительный зуд в анусе или вокруг него.
При дальнейшем росте наружные наросты также могут вызывать постоянное беспокойство в виде зуда и жжения, периодического кровотечения из-за травмирования кондилом жесткими швами, например. При сильном разрастании в длину кондиломы, расположенные в анальных складках и непосредственно в анусе, затрудняют дефекацию.

Дополнительно могут отмечаться местные воспалительные процессы, так как в крупных рыхлых разрастаниях скапливаются бактерии, грибки, потожировые выделения. Процесс сопровождается гиперемией и отеком, выделением крови или гноя, болью, усиливающейся при дефекации, во время сидения или ходьбы, а также при ношении облегающего белья.
Кондиломы такого типа часто появляются не только вокруг анального отверстия, но и на половых органах, а также на слизистой оболочке прямой кишки.
Причины появления
Появление кондилом в перианальной области обусловлено активностью вируса папилломы человека 6 и 11 типа.

Эта инфекция может годами протекать бессимптомно, а при малейшем снижении иммунитета проявляется наростами на коже. Спровоцировать их появление могут:
- длительно протекающие острые и хронические заболевания;
- переохлаждение;
- гиповитаминоз и дефицит минеральных веществ и микроэлементов;
- стрессы;
- иммунодефицит, в том числе ВИЧ;
- беременность.
Вирус проникает в организм носителя через микротравмы на коже и слизистых оболочках. Заражение патогенами 6 и 11 типа чаще происходит во время полового контакта. В редких случаях инфицирование происходит при контакте с личными вещами больного человека. От момента заражения до появления клинических признаков проходит длительное время — от нескольких месяцев до нескольких лет.
Существует мнение, что перианальные кондиломы передаются только при анальном сексе. Это заблуждение, так как наибольшее число заражений происходит во время генитальных контактов.
Методы лечения
Полное удаление вируса папилломы человека из организма невозможно, поэтому при лечении остроконечных кондилом перед врачом и пациентом стоит две задачи: подавление активности вируса и удаление наростов на коже. При этом используются как медикаментозные средства, в том числе наружные, так и хирургические и малоинвазивные вмешательства. Выбор методов и их сочетание зависит от степени распространения кондилом и их размера.
Медикаментозная терапия
Консервативное лечение используется совместно с радикальным удалением новообразований. Используются несколько групп препаратов:
- иммуностимуляторы и иммуномодуляторы;
- общеукрепляющие средства (витаминно-минеральные комплексы);
- противовирусные средства.
Наряду с пероральными формами применяются мази и гели, которые наносят непосредственно на кондиломы и кожу вокруг них. Хороший эффект дают инъекции интерферона в основание кондилом.

Для устранения единичных кондилом используют химические препараты в форме раствора на основе бихлоруксусной или трихлоруксусной кислоты — Кондилин или Подофиллин. Их наносят на новообразования, в результате чего те разрушаются. Использовать их необходимо многократно до полного исчезновения кожных наростов.
Важно! При лечении перианальных кондилом необходимо исключить рак анального канала.
Удаление кондилом
Хирургическое или малоинвазивное удаление остроконечных кондилом используется при любом размере новообразований. Существует несколько эффективных методов устранения новообразований:
- Хирургическое иссечение используют преимущественно при обширном распространении наростов. Срезают новообразования за одну процедуру или в несколько этапов. Процедура проводится с использованием анестезии и завершается коагуляцией, чтобы не возникло кровотечение.
- Электрокоагуляция кондилом проходит по той же схеме, что классическое иссечение скальпелем, но не требует дополнительных действия для предотвращения кровотечений.
- Лазерная коагуляция кондилом используется при любом размере и степени распространения наростов. Процедура считается одной из самых эффективных, однако существует мнение, что образование паров, содержащих измененные вирусами клетки, способствует повторному заражению.

- Криодеструкция — безболезненная и малотравматичная процедура, которая занимает несколько минут и не сопряжена с риском кровотечений. Проводится в амбулаторных условиях.
К сожалению, удаление и курс приема медикаментов не исключают риска повторного появления остроконечных перианальных кондилом. Заболевание склонно к рецидивированию, так как иммунитет к нему не формируется.
Подробнее об удалении перианальных кондилом лазером смотрите в видео:
Профилактика перианальных кондилом
Минимизировать риск заражения остроконечными перианальными кондиломами можно упорядочиванием половой жизни и использованием барьерных контрацептивов. Если вирус уже присутствует в организме, не стоит пытаться самостоятельно избавляться от появляющихся наростов. Это может привести к непредсказуемым последствиям, в том числе к их озлокачествленнию (малигнизации).

Предотвратить возникновение перианальных кондилом помогут и меры по укреплению организма:
- правильное питание;
- соблюдение интимной гигиены;
- прием витаминно-минеральных комплексов и иммуностимуляторов.
Помогут избежать осложнений регулярные осмотры у врача и периодический самостоятельный осмотр промежности. Идентифицировать кондиломы можно по фото, которые есть в начале этой статьи. Даже если новообразования небольшие, не стоит откладывать визит к проктологу.
Анальные кондиломы – причины, симптомы и лечение
Анальные остроконечные кондиломы поражают область вокруг и внутри заднего прохода, а также кожу половых органов. Вначале у пациентов появляются маленькие пятна или наросты величиной с булавочную головку. Они могут увеличиться до размера горошины, не вызывают клинических симптомов: боли или дискомфорта. Поэтому пациенты могут не знать, что у них есть кондилома на анальном отверстии. Некоторые больные кондиломой анального канала обращаются в Юсуповскую больницу с жалобами на наличие зуда, кровоточивости, выделения слизи, ощущения инородного тела в области анального канала.
Врачи отделения проктологии с помощью современных методов диагностики устанавливают причину появления анальной кондиломы у данного пациента. Считается, что анальная остроконечная кондилома (фото в интернете) появляется при инфицировании вирусом папилломы человека. Образования характеризуются быстрым ростом, и, если их не удалять, могут увеличиваться до больших размеров, занимать большую площадь. Врачи Юсуповской больницы индивидуально подходят к выбору метода лечения каждого пациента, у которого выявлена анальная остроконечная кондилома, назначают современные лекарственные препараты иммуномодулирующего действия и, при наличии показаний, проводят деструктивные вмешательства.

Характеристика возбудителя анальной остроконечной кондиломы
Учёные считают, что анальная кондилома начинает расти после инфицирования человека вирусом папилломы человека. После попадания возбудителя инфекции в организм человека никаких клинических проявлений не наблюдается. Через 9-15 месяцев после заражения в большинстве случаев происходит самопроизвольное излечение и «вымирание» вируса. Наличие признаков инфекционного процесса и проявлений и исход заболевания зависят от типа вируса. Хроническая инфекция, вызванная типами вируса низкого онкогенного риска, приводит к образованию анальных остроконечных кондилом у мужчин и женщин.
Анальные кондиломы вызывают вирусы папилломатоза человека шестого и одиннадцатого типов. Кондиломы в анальном отверстии наносят существенный вред здоровью человека, снижают качество жизни. Проктологи Юсуповской больницы при выявлении у больного кондиломы анального канала проводят длительное лечение современными лекарственными препаратами. Невзирая на качественную терапию, кондиломы в анальном отверстии весьма часто рецидивируют.
Источником возбудителя инфекции является больной человек или носитель. Заболевание передаётся в основном половым путём, во время анального секса. Барьерные методы контрацепции при этой инфекции недостаточно эффективны. Возбудитель может попадать в организм человека и при непосредственном соприкосновении (кожном контакте).
Считается, что кондиломы в анальном отверстии возникают на фоне снижения реактивности гуморального иммунитета. В большинстве случаев клинические проявления развиваются при наличии предрасполагающих факторов;
- Молодого возраста (около 20 лет);
- Высокой половой активности;
- Частой смены партнёров;
- Незащищённых половых контактов;
- Анального секса;
- Наличия сексуальных партнёров, которые вступали в сексуальные контакты с больными анальными кондиломами.
У ВИЧ-инфицированных пациентов часто наблюдаются гигантские анальные остроконечные кондиломы.
Симптомы анальной остроконечной кондиломы
Кондиломы анального канала бывают единичными или множественными. Они представляют собой наросты вокруг заднепроходного отверстия. Анальная кондилома не только является эстетическим дефектом. Она часто разрастается, увеличивается в размерах, перекрывает задний проход и создаёт дискомфорт. Больные на приёме у проктолога предъявляют следующие жалобы:
- Ощущение инородного тела в заднем проходе;
- Зуд перианальной области;
- Выделение сукровицы и слизи;
- Кровоточивость.
Нередко к анальной кондиломе присоединяется бактериальная инфекция, которая вызывает боль, отёк и покраснение тканей вокруг заднего прохода. При отсутствии своевременного лечения патологический процесс распространяется, а длительном травмировании кондиломы анального канала часто перерождаются в злокачественную опухоль.
Для диагностики заболевания проктолог проводит опрос и визуальный осмотр перианальной области. Иногда может понадобиться проведение аноскопии или ректороманоскопии. Пациент обязательно сдаёт кровь на наличие вируса папилломы человека и анализ крови RW для исключения других заболеваний, передающихся половым путём.
Лечение кондиломы в анальном отверстии
При наличии анальных остроконечных кондилом врачи Юсуповской больницы проводят комбинированное лечение, которое сочетает консервативную терапию с удалением анальных кондилом хирургическими методами. В большинстве случаев лечение носит симптоматический и общеукрепляющий характер. Терапия, направленная на устранение причины заболевания, заключается в уничтожении вируса папилломы в организме человека. Она затрудняется полиморфностью вируса и характеризуется высокой стоимостью. В Юсуповской больнице врачи проводят лечение анальных кондилом по цене, которая меньше, чем в других столичных клиниках.
Проктологи Юсуповской больницы применяют следующие методы лечения анальных кондилом:
- Физические (криодеструкцию, удаление полипов лазером, диатермокоагуляцию, электрохирургическое иссечение, радиоволновую хирургию);
- Химические (деструкцию трихлоруксусной кислотой, ферезолом, солкодермом);
- Иммунологические (альфа-, бета- и гамма-интерферонами);
- Комбинированные (сочетанное применение различных физических, химических и медикаментозных методов).
Врачи отделения проктологии предупреждают пациентов о том, что частота рецидивов при деструктивных методах высока вследствие того, что вирус папилломы человека сохраняется в клинически непоражённой ткани, которая окружает кондилому. По этой причине пациентам назначают интерферон или его индукторы (Виферон, гепон, кипферон, циклоферон ридостин), а также другие активаторы противовирусного иммунитета (иммуномакс) в качестве адъювантной терапии в комбинации с хирургическим иссечением. Кроме этого, проводится обследование и лечение при наличии кондилом в анальном отверстии обоим половым партнёрам. В период проводимой терапии пациентам рекомендуют воздержаться от половых контактов. Барьерная контрацепция должна применяться в течение шести месяцев после окончания лечения. Наибольшей эффективностью обладают комбинированные методы терапии анальной остроконечной кондиломы, которые основаны на сочетании деструкции видимых поражений с назначением активаторов противовирусного иммунитета (интерферонов и их индукторов).
Основным отличием деструктивных методов является то, что при их использовании кондиломы разрушаются быстро, часто одномоментно. При использовании других методов они ликвидируются в течение нескольких часов или недель. Как правило, это время сопоставимо со временем заживления очагов после воздействия физических методов. По данным разных авторов, частота рецидивов не зависит от выбора метода лечения. Таким образом, очевидные преимущества физических методов нивелируются. Для применения физических деструктивных методов необходимы специальные помещения, дорогостоящее оборудование, обученный персонал, имеющий сертификаты на данный вид медицинской деятельности. Все это ограничивает применение данных методов в широкой практике, особенно в условиях небольших медицинских центров или в районах, где в поликлинике имеются лишь дерматовенерологический, гинекологический или урологический кабинеты. В связи с этим особый интерес представляют консервативные методы лечения, которые может применить любой практикующий врач.
Чем лечить анальные кондиломы
Для удаления кондилом врачи применяют концентрированные растворы кислот, щелочей, солей, перекись водорода, растворы хингамина и акрихина, препараты на основе молочной и салициловой кислот, азотную и уксусную кислоту, соки чистотела и туи. Особенно эффективен солкодерм. Это водный раствор, активным ингредиентом со которого являются продукты взаимодействия уксусной, молочной и щавелевой и кислот, а также ионов металлов с азотной кислотой. При местном применении солкодерма на поражённых участках происходит прижизненная фиксация (сохраняется структура новообразования). В последующем патологически изменённые ткани мумифицируются. Заживление происходит под струпом. Это исключает образование открытой раневой поверхности.
Подофиллотоксин относится к цитотоксическим препаратам. Лекарственное средство выпускается в виде 0,25, 0,3 и 0,5% растворов, а также в виде 0,15, 0,3 и 0,5% крема. Оно больше подходит для терапии бородавок половых органов, но малоэффективно для лечения анальных кондилом.
Врачи Юсуповской больницы прописывают пациентам зарегистрированный в РФ 0,5% раствор (кондилин) или 0,15% крем – вартек. Пациенты могут безопасно применять препарат самостоятельно. У некоторых больных развиваются побочные эффекты в виде местных воспалительных реакций, покраснения кожи, жжения, зуда, болезненности.
Большим терапевтическим эффектом обладают ингибиторы ДНК. 5-Фторурацил является антагонистом пиримидина. Его проктологи назначают для лечения анальных кондилом в виде 5%-ного крема. Несмотря на достаточно высокую эффективность, доступность и невысокую стоимость препарата, применение 5-Фторурацила в широкой практике ограничено из-за высокой частоты развития побочных эффектов. Препарат также противопоказан при беременности и кормлении грудью. Крем необходимой концентрации готовят по рецепту в аптеках по рецепту, который выписывает врач.
Для предотвращения повторного образования анальных остроконечных кондилом проктологи назначают интерферон или его индукторы. Повысить эффективность лечения и снизить частоту рецидивов позволяют иммунные препараты. Комбинированную иммунотерапию применяется при лечении упорных, плохо поддающихся лечению анальных остроконечных кондиломах. Проктологи применяют различные методики. Иммунные препараты сочетают с лазеротерапией, криодеструкцией, электрокоагуляцией, солкодермом. Проктологи Юсуповской больницы используют интерфероны, зарегистрированные в РФ: Виферон, реаферон, кипферон, интрон А, реальдрон. Врачи отдают предпочтение рекомбинантным, а не человеческим интерферонам.
Для лечения анальных кондилом местно применяют низкомолекулярное производное имихидазохинолинамина – имихимод, в виде 5%-ного крема 3 раза в неделю либо ежедневно на ночь до полного исчезновения высыпаний. После применения препарата иногда возникает покраснение, отёчность перианальной области, эрозии.
Врачи воздействуют на противовирусный иммунитет с помощью активатора противовирусного иммунитета – иммуномакса. Это растительный препарат, который выпускается в виде лиофилизированного порошка по 200 ЕД во флаконах для инъекций. Проктологи удаляют больным анальные кондиломы одним из деструктивных методов или с помощью солкодерма и одновременно назначают внутримышечные инъекции иммуномакса. У 68% больных по окончании лечения наблюдается отсутствие повторного образования остроконечных анальных кондилом, а после проведения дополнительных сеансов деструкции эффективность комбинированной терапии достигает 98%.
Изопринозин – это иммуномодулятор, который стимулирующий противовирусную защиту организма. Он нормализует дефицит или нарушенную функцию клеточного иммунитета. Помимо иммунотропного, Изопринозин оказывает прямое противовирусное действие. Препарат успешно применяют для лечения анальных кондилом.
Профилактика остроконечных анальных кондилом
Первичная профилактика заболеваний, которые ассоциированы с папилломавирусной инфекцией, заключается в снижении вероятности или предотвращении заражения. Это достигается путём реализации комплекса профилактических и противоэпидемических мероприятий. Врачи рекомендуют не вступать рано в половые отношения, стараться иметь одного полового партнёра, прибегать к барьерным методам контрацепции, которые снижают риск развития анальных кондилом, но не обеспечивает надёжной защиты против инфицирования вирусом папилломы человека.
Для того чтобы предотвратить заражение, врачи проводят вакцинацию лицам обоего пола в возрасте от 9 до 17 лет (женщинам – до 26 лет), не инфицированным вирусом папилломы человека типов 6, 11, 16, 18. Для достижения наибольшего эффекта полный курс вакцинации проводят до первого сексуального контакта. Прививки также проводятся лицам, инфицированным вирусом папилломы человека одного, двух или трёх генотипов, включенных в состав вакцины. Вакцинация проводится с целью предотвращения инфицирования другими типами вируса папилломы человека и развития заболеваний, связанных с ними (анальных кондилом). Для того чтобы пройти эффективный курс лечения анальных кондилом или профилактическую вакцинацию, записывайтесь на приём к проктологу Юсуповской больницы онлайн или позвонив предварительно специалистам контакт центра.
Аногенитальный кондиломатоз ( Аногенитальные кондиломы , Остроконечные кондиломы перианальной области , Перианальные кондиломы , Перианальный кондиломатоз )
Аногенитальный кондиломатоз – это разрастание остроконечных кондилом в области анального отверстия и промежности. Проявляется ощущениями дискомфорта и инородного тела в области ануса, анальным зудом, ощущением влажности, болезненностью при дефекации. Патология становится источником психологических и сексуальных проблем. Существует риск травмирования образований с кровотечением и последующим инфицированием. Возможно злокачественное перерождение. Диагноз выставляется на основании данных осмотра, лабораторных и инструментальных исследований. Лечение включает удаление кондилом, назначение средств для стимуляции иммунитета.
МКБ-10

Общие сведения
Аногенитальный кондиломатоз – заболевание, характеризующееся возникновением в области заднего прохода и гениталий остроконечных кондилом, которые могут разрастаться до гигантских размеров и закрывать анальное отверстие. Скопление остроконечных кондилом напоминает по виду цветную капусту. Гигантскую кондилому еще называют опухолью Бушке-Левенштейна (ученые, впервые описавшие такое явление в 1925 году).
Причины
Аногенитальный кондиломатоз возникает в результате заражения вирусом папилломы человека 6 и 11 типов. Данный вирус весьма распространен, вызывает различного рода заболевания кожных покровов и слизистых оболочек. На сегодняшний день выявлено более 100 разновидностей вируса, провоцирующих разнообразные патологии (многообразные виды бородавок, кондилом, папиллом).
Вирус папилломы человека относят к одной из самых распространенных инфекций, передающихся половым путем. Более половины людей, живущих половой жизнью, являются носителями данного вируса (зачастую нескольких его типов). В большинстве случаев вирусоносительство протекает бессимптомно. Возникновение кондилом наблюдается не более чем в 1-2% случаев вирусоносительства соответствующего типа. Предполагается, что для появления остроконечных кондилом у людей, инфицированных ВПЧ 6 или 11 типов, необходимо также общее и местное ослабление иммунной защиты.
Статистика показывает высокую частоту заболеваемости перианальными кондиломами среди гомосексуалистов, однако локализация остроконечных кондилом в области ануса вовсе не обязательно является результатом анального полового контакта. При инфицировании вирус проникает в довольно обширную зону кожных и слизистых покровов в области гениталий, а перианальная область располагается в непосредственной близости как к половым органам мужчин, так и женщин.
Патогенез
Вирус папилломы человека, вызывающий аногенитальный кондломатоз, располагается в клетках глубоких слоев кожи и слизистых оболочек половых, не проникая в кровоток. По мере обновления покровных тканей и продвижения глубоких слоев к поверхности вместе с клетками мигрирует и вирус, который достигнув поверхности кожи, вызывает развитие клинических симптомов. Вышедший к поверхности вирус становится способным к заражению. Инфицирование вирусом, вызывающим остроконечные кондиломы, происходит контактным путем. Чаще всего заражение происходит при половых контактах (вагинальных, анальных, значительно реже – оральных). Заражение бытовым образом, видимо, возможно, но для утверждения вероятности такого способа передачи не хватает достаточных доказательных данных.
От инфицирования вирусом до возникновения и разрастания остроконечных кондилом может пройти как несколько недель, так и несколько лет. Вирус в это время развивается в глубоких слоях и не выходит на поверхность. Такое бессимптомное носительство обычно мало заразно. Локализация остроконечных кондилом чаще всего в области гениталий (у мужчин на головке полового члена, у женщин на малых и больших половых губах), но нередко и у женщин, и у мужчин кондиломы разрастаются в области анального отверстия. Такие кондиломы и называют перианальными.
Симптомы кондиломатоза
Заболевание проявляется возникновением и разрастанием в области ануса сосочковидных образований, ощущением дискомфорта, присутствия инородного тела в зоне промежности. Зачастую в области заднего прохода имеет место мацерация (мокнутие) кожи. Большие кондиломы могут механически повреждаться, в результате возникает болезненность и кровянистое отделяемое.
Большие кондиломы способны секретировать жидкость с неприятным запахом, в толще гигантских разрастаний могут появляться свищеобразные ходы. Присоединение воспаления способствует развитию симптомов общей интоксикации (лихорадка, слабость, головная боль). Перианальные кондиломы могут расти с довольно большой скоростью, однако выраженная болезненность для данного заболевания не характерна. Если имеют место интенсивные боли в области ануса, необходимо предположить какую-либо сопутствующую патологию (геморрой, анальная трещина, парапроктит и др.).
Осложнения
Аногенитальный кондиломатоз имеет склонность к развитию рецидивов, как в случае проведения консервативного лечения, так и после хирургического удаления разрастаний. В случаях формирования гигантских кондилом и возникновения разрастаний в анальном канале есть некоторая вероятность развития плоскоклеточного рака, поэтому удаленные кондиломы подвергаются гистологическому исследованию, а больные с опухолями Бушке-Левенштейна (гигантскими кондиломами) подлежат тщательному осмотру и обследованию.
Кроме того, крупные кондиломы могут повреждаться и кровоточить, область, пораженная кондиломатозом склонна к развитию воспалительного процесса. Вследствие длительного существования разрастаний в области ануса продолжительная мацерация кожи способствует ее раздражению и развитию перианального дерматита.
Диагностика

Клиническая картина аногенитального кондиломатоза достаточно характерна, диагноз ставится на основании данных осмотра и выявления остроконечных перианальных кондилом. Кроме того, производят тщательный осмотр гениталий, поскольку там также могут иметься разрастания.
С целью выявления кондилом в анальном канале врач-проктолог производит пальцевое исследование. Показанием к нему является обнаружение даже небольших образований в перианальной области. При обследовании анального канала остроконечные кондиломы прощупываются как мелкие узелки плотной консистенции. Гигантские перианальные кондиломы довольно часто сопровождаются поражением слизистой оболочки анального канала. С той же целью (выявление остроконечных кондилом в анальном канале) производят аноскопию.
У ВИЧ-инфицированных лиц с развивающимся синдромом иммунодефицита кондиломы склонны быстро разрастаться до гигантских размеров, образуя скопления, напоминающие цветную капусту (опухоль Бушке-Левенштейна). Такие опухоли являются фактором риска развития плоскоклеточного рака, в особенности у больных ВИЧ-инфекцией. Гистологическое исследование может выявить в крупных узлах этой опухоли инвазивные компоненты рака. У больных с подозрением на злокачественное новообразование обязательно производится ректороманоскопия. Часто во время этого исследования отмечают гиперемию (иногда зернистость) слизистой прямой кишки. В самой прямой кишке (выше аноректальной линии) остроконечных кондилом не отмечается.
При выявлении аногенитального кондиломатоза все больные подвергаются исследованию для выявления ВИЧ и сифилиса (RPR-тест). Подтверждение диагноза производится на основании цитологического и гистологического исследования биоптатов кондилом. Кроме того, в крови методом ИФА могут обнаруживаться антитела к вирусу папилломы человека. Проводится также выделение ДНК вируса из клеток пораженной ткани методом ПЦР-диагностики.
Дифференцируют остроконечные кондиломы в основном с кондиломами сифилитическими и контагиозным моллюском. Контагиозный моллюск обычно проявляется белесоватыми разрастаниями в виде несливающихся бляшек с влажной плоской поверхностью. Сифилитические кондиломы подозревают в случае выявления положительной реакции Вассермана. Окончательная диагностика производится после получения результатов серологического анализа. выявления тех или иных антител и после заключения венеролога. При выявлении остроконечных кондилом производится обследование по поводу ВИЧ и других инфекций, передающихся половым путем. В дифференциальной диагностике кондиломатоза и злокачественных новообразований основную роль играет цитологическое исследование.
Лечение аногенитального кондиломатоза
Современная медицина не знает способов окончательного уничтожения вируса папилломы человека, поэтому лечение направлено на избавление от симптомов и предупреждение развития рецидивов осложнений. Оперативное удаление кондилом не исключает последующей передачи вируса партнеру, поскольку пациент остается вирусоносителем, и при поверхностном расположении в коже зараженных клеток может являться источником инфицирования. Развитие рецидивов после лечения перианальных кондилом случается у 30% больных.
Тактику лечения выбирают индивидуально в зависимости от размеров, количества, локализации остроконечных кондилом, сопутствующих урогенитальных инфекций и общего состояния организма. Консервативному лечению подлежат небольшие перианальные кондиломы, не сливающиеся в конгломераты. Кондиломы прижигают с помощью раствора подофиллотоксина (нанося его на пораженную кожу специальной палочкой, идущей в комплекте с препаратом). Следует избегать попадания препарата на непораженные участки кожи. С целью подавления размножения вируса и предотвращения рецидивов назначают местные противовирусные средства (подофиллотоксин, бромнафтохинон). Средства местного действия сочетают с общей иммуностимулирующей терапией.
Наиболее радикальной методикой избавления от перианальных кондилом является их хирургическое удаление. Разрастания иссекают в пределах неизмененных тканей, удаляют с помощью углеводородного лазера, применяют методы химической цитодеструкции (концентрированные растворы едких кислот, цитотоксические препараты). Однако методики удаления кондилом в подавляющем большинстве случаев не ведут к предупреждению их повторного развития, поскольку вирус папилломы человека продолжает развиваться в глубоких слоях окружающих тканей. Кроме того, прижигание химическими реагентами кондилом в анальном канале нецелесообразно, поскольку недостаточно эффективно и ведет к развитию осложнений (местного воспаления, зуда, мокнутия и эрозирования слизистой).
Регулярные курсы общей терапии с помощью интерферона и его индукторов, иных иммуностимуляторов способствуют предупреждению развития перианальных кондилом снова, после их удаления. Сразу по окончании лечебного курса комбинированной иммунотерапии количество пациентов с положительной ДНК-пробой на ВПЧ снижается в полтора-два раза. Особо стоит отметить положительную роль иммунотерапии в профилактике озлокачествления разрастаний с высоким канцерогенным риском. Риск онкогенности у больных, получивших иммунотерапевтическое лечение, также снижается почти в два раза.
Лечение аногенитальных кондилом назначается как непосредственно обратившемуся лицу, так и его половому партнеру. На время лечения рекомендовано отказаться от половых контактов. Комбинированная терапия, сочетающая методы цитодеструкции имеющихся разрастаний с назначением иммуностимулирующих средств общего действия, представляет собой наиболее эффективную схему лечения, способствующую улучшению качества жизни и снижению вероятности повторного развития клинических проявлений заболевания.
Оперативное удаление перианальных кондилом, как правило, проводится под местной анестезией и относится к малотравматичным вмешательствам. Общий наркоз и продолжительное послеоперационное наблюдение требуется при необходимости удаления обширных разрастаний. При многочисленных кондиломах, а также при гигантских разрастаниях, возможно их хирургическое удаление в несколько этапов. Одномоментное иссечение больших кондилом в практической проктологии обычно не применяется, поскольку образующиеся обширные дефекты тканей с трудом заживают и могут приводить к деформациям перианальной области.
Прогноз и профилактика
Вне зависимости от методики удаления кондилом вероятность рецидивов аногенитального кондиломатоза во всех случаях практически одинакова. Профилактикой рецидивирования патологии является комплексное лечение с применением противовирусных средств и иммунной терапии, а также поддержание иммунитета, регулярное проведение курсов терапии под контролем специалиста. При выявлении в морфологической структуре кондилом злокачественных клеток прогноз неблагоприятный.
1. Папилломавирусная инфекция клиника, диагностика, лечение / Долгополова И.А. // Педиатрическая фармакология – 2007
Удаление остроконечных кондилом
Остроконечные кондиломы или, как их иногда называют пациентки, «половые бородавки» являются одним из наиболее распространенных заболеваний, передающихся половым путем. Появление таких наростов сигнализирует об инфицированности папилломавирусом, который бывает низкого и высокого канцерогенного риска.
Содержание статьи
Содержание статьи
Необходимо получить консультацию по удалению остроконечных кондилом?
Оставьте заявку и мы свяжемся с Вами в течение 30 минут.
Цены на удаление остроконечных кондилом
- Удаление кондилом НПО аппаратом «Сургитрон» до 3-х штук 2 200
- Удаление кондилом НПО аппаратом «Сургитрон» от 3-х до 10-ти штук 3 900
- Удаление кондилом НПО аппаратом «Сургитрон» множественное (более 10-ти ) 7 200
- Удаление кондилом НПО аппаратом «Сургитрон» при множественном. распространенном множественное 15 000
- Запись на приём
Что такое кондиломы?
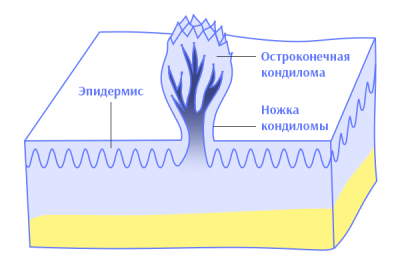
Остроконечные кондиломы — это доброкачественные образования, которые возникают на коже в результате заражения вирусом папилломы человека (ВПЧ).
Кондиломы имеют характерный внешний вид — остроконечные, безболезненные возвышения в области слизистой оболочки половых органов и ануса, которые выступают над ее поверхностью.

Цвет окружающей кожи при этом не изменен. Сами образования могут иметь розовый, белый или сероватый оттенок. Внешне напоминают цветную капусту, так как имеют тонкую ножку-основание и головку с неровными разрыхленными краями. Могут легко повреждаться, воспаляться и кровоточить. Если одежда приводит к их повреждению, то возможен отек, воспаление и покраснение образований. Тогда появляются жалобы на дискомфорт, боль и жжение в промежности во время ходьбы, мочеиспускании, дефекации, интимной близости.
На начальной стадии остроконечные кондиломы могут никак себя не обнаруживать и выявляются только при плановом осмотре. Вот почему мы призываем женщин регулярно посещать гинеколога.
Своевременное удаление кондилом на интимных местах в сочетании с прохождением курса иммуностимулирующей, противовирусной терапии позволяет надолго избавить женщину от дискомфорта, минимизировать риск развития рецидивов и осложнений в будущем.
Причины возникновения кондилом
Остроконечные кондиломы являются проявлением инфицированности вирусом папилломы человека (ВПЧ). Этот инфекционный возбудитель при попадании на кожу внедряется в ее эпителиальную ткань и вызывает трансформацию клеток. Поврежденные клетки начинают усиленно делиться и разрастаться. Таким образом, формируются бородавчатые наросты на коже.
В большинстве случаев причиной заражения является контакт с носителями вируса ВПЧ. Заражение происходит во время незащищенного полового акта, при использовании предметов личной гигиены больного, например, нижнего белья, мочалки или полотенца. С вирусом можно встретиться и в общественных местах, особенно в помещениях с повышенной влажностью – бани, бассейны и джакузи, аквапарки.
Особо подвержены инфицированию люди с ослабленным иммунитетом. Защитные свойства кожи противостоять возбудителям снижаются:
- во время беременности;
- при кормлении грудью;
- после перенесенных ОРВИ, гриппа и т.д.;
- после солнечных инсоляций, особенно чрезмерных;
- при резкой смене климатической зоны.
Важно отметить, что наличие в организме ВПЧ не всегда приводит к появлению кондилом. Для активации вируса требуется развитие иммуносупрессии, которая может быть связана с разными факторами: хронический стресс, недосып, авитаминозы, общее переохлаждение, недостаток питательных веществ в пище и др.
 |
 |
Симптомы генитальных кондилом
На начальной стадии генитальные бородавки никак себя клинически не проявляют. Женщина обычно их просто не замечает. Со временем, с ростом и распространением кондилом по поверхности слизистой могут появиться следующие жалобы:
- болевые ощущения в области локализации новообразования — обычно возникают при травме головки или ножки кондиломы;
- дискомфорт во время интимной близости, физических нагрузок, ходьбы — в этом случае чаще всего мы фиксируем распространенное поражение с вовлечением влагалища и шейки матки;
- неприятные ощущения при дефекации или мочеиспускании — при локализации вокруг ануса и в мочеиспускательном канале;
- жжение и зуд в области половых органов и анального отверстия — является наиболее частым симптом;
Жалобы при аногенитальных бородавках могут быть и неспецифическим (не характерными), в виде:
- изменения характера влагалищных выделений;
- появления кровянистых включений в каловых массах;
- неприятного запаха в интимной зоне;
- ощущения инородного тела во влагалище.
Диагностика
Диагностика включает в себя:
- Осмотр на гинекологическом кресле. В большинстве случаев уже при визуальном осмотре можно сделать вывод о характере поражения.
- Вульво- и кольпоскопию. Это исследование вульвы, влагалища и шейки матки при 15-45-кратном увеличении. Делается для того, чтобы вовремя выявить и удалить незаметные глазу папилломы и кондиломы.
- Все пациенты обследуются на наличие ИППП. Обязательно в перечень анализов входит диагностика на вирусы ВПЧ и ВПЧ высокоонкогенного риска.
- В список обязательных исследований входит цитология. Соскобы рекомендуется проводить с шейки матки и вульвы.
- В сложных диагностических случаях может проводиться биопсия с последующим морфологическим исследованием патологических образований.
- При подозрении на поражение кондиломами мочеиспускательного канала делается уретроцистоскопия.
Лечение
Основной принцип лечения остроконечных кондилом в нашей Клинике сформулирован следующим образом:
- Консервативная терапия с коррекцией иммунных нарушений.
- Деструкция образований. Выбор метода удаления кондилом во влагалище зависит от оснащения клиники и опыта работы врачей. В нашей гинекологической клинике КСТ удаление генитальных кондилом и папиллом осуществляется радиоволновым ножом Сургитрон или лазером.
- Наблюдение за пациенткой в послеоперационном периоде после удаления кондилом и папиллом. Санация раны и контроль заживления.
- Первичная и вторичная профилактика, направленная на снижение риска рецидивов в будущем, инициации злокачественных образований и вероятности инфицирования половых партнеров
- Диспансерное наблюдение, рекомендуется всем пациенткам. Цель наблюдения — вовремя выявить и предотвратить развитие онкологии. Для этих целей мы рекомендуем посещать гинеколога не реже 2-х раз в год.
Методы удаления кондилом на интимных местах
Устранение бородавок может проходить консервативным или хирургическим путём. На начальных этапах заболевания, когда образования единичные и имеют маленький размер, возможно медикаментозное лечение. Если кондиломы большие, часто подвергаются травмированию, кровоточат и болят, а во влагалище прогрессирует воспаление из-за присоединения других инфекций, их удаление необходимо. Это даст возможность избежать злокачественных опухолей.
Медикаментозное прижигание
Консервативные методы основаны на использовании химических препаратов, которые при местном нанесении на патологический очаг приводят к его разрушению. Важно отметить, что их эффективность ниже, чем у хирургических подходов и после них чаще всего возникают рецидивы.

Во время воздействия на кондилому химического вещества, измененные клетки разрушаются, приводя к исчезновению нароста. Однако специалисту тяжело правильно рассчитать количество препарата, поэтому часть клеток может остаться. Из-за этого у женщины в течение нескольких месяцев или лет возможно повторное проявление ВПЧ-инфекции.
Удаление остроконечных кондилом лазером
Метод удаления кондилом вульвы, влагалища и шейки матки лазером один из самых современных и востребованных у пациенток. В нашей клинике мы работаем на лазерной установке Eraser C. Благодаря этому СО2 лазеру мы получили возможность в деликатном режиме оказывать помощь пациентам аногенитальными бородавками и кондиломами любой локализации. Лазерный луч обеспечивают точечное воздействие на патологический очаг и его полное устранение (выпаривание). Окружающие здоровые ткани при этом не повреждаются.
Процедура длится не более 15 минут. Может сопровождаться незначительной болезненностью, поэтому мы проводим ее только после предварительной обработки слизистой анестезирующим кремом.
Радиоволновое удаление остроконечных кондилом
Радиоволновой метод с применением аппарата Сургитрон — наиболее современный вид удаления кондилом в интимных местах. Устройство позволяет создать «пучок» радиоволн высокой частоты. Они воздействуют на нарост из клеток и полностью его устраняют. При этом здоровые ткани не страдают, и дальнейшее заживление раны проходит быстро и спокойно без осложнений и воспалений. После процедуры на участках слизистой не остается шрамов или рубцовых образований. Удалять кондиломы с помощью аппарата Сургитрон мы можем даже в таких сложнодоступных местах, как мочеиспускательный канал, шейка матки, парацервикальная область влагалища. К тому же, методика дает возможность осуществлять биопсию тканей. Что крайне важно при дифференциальной диагностике.
По времени процедура удаления кондилом аппаратом Сургитрон занимает не больше 15 минут. Перед ее началом наносится анестезирующая мазь, чтобы сделать вмешательство максимально безболезненным.
Электрокоагуляция
Электрокоагуляция — это широко распространенный способ удаления остроконечных кондилом у женщин с помощью электрического тока определенной силы и частоты. В народе эту процедуру называют «прижиганием», так как под воздействием электрического тока происходит нагревание и разрушение тканей. Кондилома отмирает, и на ее поверхности появляется твердая корочка, которая через некоторое время подсыхает и отпадает. В отличие от более современной процедуры лазерного и радиоволнового удаления кондилом у женщин, восстановительный период после электрокоагуляции более длительный.
Профилактика
Предупредить развитие остроконечных кондилом легко. В медицине существует специальная вакцинация, которая предупреждает инфицирование женщины вирусом папилломы человека. Важное условие — прививку необходимо ставить до начала половой жизни.
К другим методам профилактики относят следующие рекомендации:
- при половых контактах использовать барьерные средства контрацепции, в первую очередь презервативы. Эта рекомендация актуальна и при одном половом партнере, так как он может быть носителем вируса папилломы человека;
- придерживаться правильного образа жизни и отказаться от любых вредных привычек;
- избегать хронического стресса, а при его наличии обратиться за профессиональной помощью к психологу или психотерапевту;
- лечить сопутствующие гинекологические патологии. Эрозия шейки матки, вагиниты, цервициты и другие болезни могут обострить течение болезни;
- нормализовать рацион питания и ночной отдых.
Вакцинация до начала половой жизни — лучший способ предупредить ВПЧ-инфекцию. Прививки можно сделать в большинстве государственных и частных лечебных центрах Москвы.
Удаление остроконечных кондилом у женщин в Москве
При обнаружении возвышенных образований на половых органах, наростов в области ануса и промежности следует сразу же обратиться к гинекологу. Опытный специалист без труда проведёт необходимое обследование, поставит точный диагноз и подберет эффективный способ удаления генитальных кондилом.
В нашей гинекологической клинике КСТ удаление кондилом у женщин осуществляется аппаратом Сургитрон или СО2 лазером. Применение радиоволнового и лазерного луча позволяет быстро и эффективно удалять генитальные кондиломы любой локализации:
Оба метода бесконтактные и бескровные, не вызывают повреждение и обугливание здоровых тканей. В результате ткани быстро восстанавливаются и заживают без образования рубцов и шрамов.
Если кондиломы на половых органах вовремя не удалять, то со временем они будут только разрастаться и кроме общего дискомфорта существенно скажутся на здоровье и самооценке женщины. Кроме общего косметического дефекта есть вероятность их перерождения в рак. Поэтому прежде чем начинать лечение, мы обязательно проводим обследование на носительство вируса папилломы человека.
Врачи, занимающиеся удалением остроконечных кондилом
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗИ,
Специалист по лазерному вульво-вагинальному ремоделированию.
Врач высшей квалификационной категории
Запись на приём
Врач акушер – гинеколог, Врач УЗИ,
Специалист по эндоскопической гинекологии (гистероскопия, лапароскопия),
Врач Высшей квалификационной категории
Запись на приём
Врач акушер-гинеколог, врач УЗИ,
Специалист по лазерному вульво-вагинальному ремоделированию.
Главный врач
Запись на приём
Врач акушер-гинеколог, Врач УЗИ,
Специалист по пластической интимной хирургии,
Специалист по лазерному вульво-вагинальному ремоделированию.
Врач высшей квалификационной категории
Запись на приём
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗИ,
Коуч-эксперт по лазерным, аппаратным, инъекционным методикам,
Ведущий специалист Клиники по комплексному вульво-вагинальному восстановлению
Запись на приём
Врач акушер-гинеколог, гинеколог-иммунолог,
Специалист по эстетической гинекологии.
Кандидат медицинских наук


