Публикации в СМИ
Мочеполовой шистосомоз — тропический антропонозный гельминтоз, протекающий с признаками повреждения мочевых путей мигрирующими яйцами гельминта.
Этиология. Возбудитель — плоский червь-трематода (сосальщик) Schistosoma haematobium семейства Schistosomatidae.
Эпидемиология. Природный резервуар — человек. Заражение происходит при контакте с водой, содержащей личинки (церкарии) паразита. Эндемичные районы — Африка, страны Центральной и Юго-Восточной Азии, острова Индийского океана.
Клиническая картина • На месте проникновения личинок развивается необильная yртикарная зудящая сыпь • Характерны аллергические симптомы: лихорадка, зудящие высыпания на коже, бронхит с астматическим компонентом • На 15–20 сут появляется лихорадка с высокой постоянной температурой тела (лихорадка Катаямы), увеличением печени и селезёнки, лимфаденитом, эозинофилией и острым энтеритом с примесью крови в стуле • Наиболее характерный и постоянный симптом позднего периода заболевания — терминальная гематурия (выделение крови каплями в конце мочеиспускания). Болевой синдром при этом может отсутствовать. В тяжёлых случаях гематурия становится тотальной.
Методы исследования • Цистоскопия, проводимая в период появления гематурии: обнаруживают полипозные разрастания слизистой оболочки мочевого пузыря, подслизистые кровоизлияния, эрозии, язвы, шистосомозные бугорки и песчаные пятна (скопления обызвествлённых яиц возбудителя) • Обнаружение возбудителей в биопсийном материале слизистой оболочки мочевого пузыря • Рентгенологическое исследование: обнаруживают обызвествление органов мочеполовой системы • При эпидемиологических исследованиях ставят кожные пробы с шистосомозным Аг.
Дифференциальная диагностика • Мочекаменная болезнь • Полипы мочевого пузыря • Злокачественные новообразования мочевыводящих путей.
Лечение • Празиквантел 20–25 мг/кг 1–3 р/сут • Патогенетическая, симптоматическая терапия.
Течение и прогноз. Характерно длительное течение с постепенным переходом в хроническую форму.
Осложнения • Вторичные бактериальные инфекции • Гидронефроз • Нефролитиаз • Уросепсис • Нарушения менструального цикла • Выкидыши.
Синонимы • Эндемическая xe “Гематурия:эндемическая” гематурия • Урогенитальный шистосомиаз • Египетская гематурия • Бильгарциоз xe “Бильгарциоз”
МКБ-10 • B65. Шистосомоз, вызванный Schistosoma haematobium [мочеполовой шистосомоз]
Код вставки на сайт
Шистосомоз мочеполовой
Мочеполовой шистосомоз — тропический антропонозный гельминтоз, протекающий с признаками повреждения мочевых путей мигрирующими яйцами гельминта.
Этиология. Возбудитель — плоский червь-трематода (сосальщик) Schistosoma haematobium семейства Schistosomatidae.
Эпидемиология. Природный резервуар — человек. Заражение происходит при контакте с водой, содержащей личинки (церкарии) паразита. Эндемичные районы — Африка, страны Центральной и Юго-Восточной Азии, острова Индийского океана.
Клиническая картина • На месте проникновения личинок развивается необильная yртикарная зудящая сыпь • Характерны аллергические симптомы: лихорадка, зудящие высыпания на коже, бронхит с астматическим компонентом • На 15–20 сут появляется лихорадка с высокой постоянной температурой тела (лихорадка Катаямы), увеличением печени и селезёнки, лимфаденитом, эозинофилией и острым энтеритом с примесью крови в стуле • Наиболее характерный и постоянный симптом позднего периода заболевания — терминальная гематурия (выделение крови каплями в конце мочеиспускания). Болевой синдром при этом может отсутствовать. В тяжёлых случаях гематурия становится тотальной.
Методы исследования • Цистоскопия, проводимая в период появления гематурии: обнаруживают полипозные разрастания слизистой оболочки мочевого пузыря, подслизистые кровоизлияния, эрозии, язвы, шистосомозные бугорки и песчаные пятна (скопления обызвествлённых яиц возбудителя) • Обнаружение возбудителей в биопсийном материале слизистой оболочки мочевого пузыря • Рентгенологическое исследование: обнаруживают обызвествление органов мочеполовой системы • При эпидемиологических исследованиях ставят кожные пробы с шистосомозным Аг.
Дифференциальная диагностика • Мочекаменная болезнь • Полипы мочевого пузыря • Злокачественные новообразования мочевыводящих путей.
Лечение • Празиквантел 20–25 мг/кг 1–3 р/сут • Патогенетическая, симптоматическая терапия.
Течение и прогноз. Характерно длительное течение с постепенным переходом в хроническую форму.
Осложнения • Вторичные бактериальные инфекции • Гидронефроз • Нефролитиаз • Уросепсис • Нарушения менструального цикла • Выкидыши.
Синонимы • Эндемическая xe “Гематурия:эндемическая” гематурия • Урогенитальный шистосомиаз • Египетская гематурия • Бильгарциоз xe “Бильгарциоз”
МКБ-10 • B65. Шистосомоз, вызванный Schistosoma haematobium [мочеполовой шистосомоз]
Шистосомоз
Шистосомоз – гельминтное заболевание, вызываемое кровяными сосальщиками-шистосомами; протекающее с токсико-аллергическими реакциями, поражением ЖКТ или мочеполовых органов. Острый период шистосомоза характеризуется лихорадкой, папулезными высыпаниями и зудом кожных покровов; в хроническую стадию может развиваться цистит, пиелонефрит, гидронефроз, кольпит, простатит, эпидидимит либо колит, гепатоспленомегалия, асцит. Диагностируется шистосомоз благодаря обнаружению яиц гельминтов в образцах мочи или кала, проведению цистоскопии, урографии. Для лечения шистосомоза используются противогельминтные средства; по показаниям проводится хирургическое лечение.
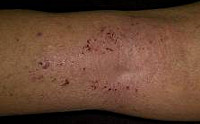
Общие сведения
Шистосомоз (бильгарциоз) – трематодозы, вызываемые гельминтами рода Schistosoma и включающие мочеполовой, кишечный и японский шистосомозы. Гельминтоз широко распространен в странах Азии, Африки, Латинской Америки. По статистике ВОЗ, шистосомозами страдает 300 млн. человек; ежегодно от этого заболевания и его осложнений погибает 500 тыс. жителей эндемичных стран. Мужчины заражаются шистосомозом в 5 раз чаще женщин. Хроническое течение шистосомоза приводит к инвалидизации трудоспособного населения, а у детей вызывает анемию, замедление физического и умственного развития. Ввиду специфики заболевания, изучением шистосомоза, кроме инфекционных болезней, занимается урология и гастроэнтерология.

Причины шистосомоза
Кровяные сосальщики, вызывающие шистосомозы, принадлежат к классу Trematoda, роду Schistosoma. Это плоские раздельнополые гельминты длиной 4-20 мм, шириной 0,25 мм. На теле гельминта имеются 2 присоски – ротовая и брюшная, расположенные близко друг к другу. Самки шистосом длиннее и тоньше самцов. На теле самца имеется продольный желобок (гинекоформный канал), с помощью которого он удерживает самку. Яйца шистосом имеют диаметр 0,1 мм, овальную форму и большой шип на одном из полюсов. В организме человека могут паразитировать несколько видов шистосом: S.haematobium (возбудитель мочеполового шистосомоза), S.mansoni (возбудитель кишечного шистосомоза), S.japonicum (возбудитель японского шистосомоза) и др.
Окончательным хозяином половозрелых шистосом и резервуаром инфекции является человек и млекопитающие. В их организме шистосомы паразитируют в мелких венах толстого кишечника, брюшной полости, малого таза, матки, мочевого пузыря. Гельминты питаются кровью, а также частично адсорбируют через кутикулу питательные вещества. Отложенные шистосомами яйца мигрируют в мочевой пузырь или кишечник, где дозревают и откуда выводятся с мочой и калом из организма. При попадании в пресноводные водоемы из яйца выходит личиночная форма гельминта – мирацидий, дальнейшее развитие которого требует присутствия промежуточного хозяина – пресноводных моллюсков. Внедрившись в тело моллюска, мирацидии находятся в нем 4-8 недель; за это время они претерпевают цикл бесполого размножения, в результате которого образуются хвостатые личинки шистосом – церкарии.
Инвазионные личинки вновь выходят в воду, откуда могут проникнуть в организм человека через неповрежденные кожные покровы или слизистые оболочки. Заражение человека шистосомозом может происходить во время купания, забора воды, стирки белья, полива земли, религиозных обрядов и пр. С помощью выделяемых литических ферментов и активного движения личинки внедряются в капилляры кожи, венулы, достигают правых отделов сердца и легочных капилляров. Через 5 дней от начала миграции метацеркарии достигают портальной вены и ее печеночных ветвей, а еще через 3 недели окончательно оседают в дуоденальных, мезентериальных венозных сплетениях, сосудах мочевого пузыря. Спустя 2,5-3 месяца личинки превращаются в половозрелых шистосом и начинают откладывать яйца. Особенностью паразитирования возбудителей шистосомоза является способность яиц проникать через сосудистую стенку, выходить в окружающие ткани и просвет полых органов (кишечника и мочевого пузыря) и уже оттуда выделяться во внешнюю среду.
В период миграционной фазы личинок проявления шистосомоза связаны с разрушением мелких кровеносных сосудов, геморрагическими реакциями. Отложение яиц в подслизистом, слизистом или мышечном слое мочевого пузыря и стенках мочеточника вызывает специфический воспалительный процесс с образованием шистосомозных гранулем и язв, развитием фиброза и сморщивания мочевого пузыря, обызвествлением яиц. Длительное наличие язвенных дефектов может привести к развитию рака мочевого пузыря. Кишечный шистосомоз сопровождается шистосомозным колитом с исходом в склероз стенки кишки; возможно развитие шистосомозного аппендицита.
Симптомы шистосомоза
В течении мочеполового шистосомоза выделяют острую, хроническую стадии и стадию исхода. Острый период заболевания по времени совпадает с фазой миграции личинки по кровяному руслу. На ранней стадии шистосомоза пациентов беспокоят аллергические реакции по типу крапивницы, локальный отек кожи. Возможно появление кашля, кровохарканья, гепатоспленомегалии, лимфаденопатии. Общетоксические симптомы включают лихорадку, озноб, потливость, боль в мышцах и суставах, головную боль.
Спустя несколько месяцев после инвазии шистосомоз переходит в хроническую форму, которая может иметь легкое, среднетяжелое и тяжелое течение. При легкой форме шистосомоза самочувствие не нарушается, работоспособность сохраняется, дизурические расстройства незначительны. Шистосомоз средней тяжести протекает с отчетливо выраженной дизурией, терминальной (иногда тотальной) гематурией, увеличением печени и селезенки, развитием анемии. Тяжелое течение шистосомоза сопровождается частыми обострениями цистита, пиелонефрита, образованием камней в мочеточниках и мочевом пузыре. Возможно развитие кольпита, вагинального кровотечения у женщин, эпидидимита и простатита у мужчин. Поздними осложнениями шистосомоза являются бесплодие, стриктуры мочеточника, гидронефроз, цирроз печени, ХПН. Тяжелые формы инвазии приводят к потере больными трудоспособности и могут закончиться летально.
Ранняя фаза кишечного шистосомоза протекает с теми же клиническими признаками, что и его мочеполовая форма (лихорадка, недомогание, артралгии и миалгии и т. д.). Характерны плохой аппетит, боли в области живота ноющего или схваткообразного характера, тенезмы, диарея с примесью крови, чередующаяся с запорами. В поздней стадии развивается увеличение печени, портальная гипертензия, асцит, желудочно-кишечные кровотечения, легочная гипертензия и легочное сердце. Клиника японского шистосомоза напоминает кишечную форму (аллергия, колит, гепатит, цирроз печени), однако симптомы выражены значительнее.
Диагностика шистосомоза
Основные диагностические данные получают при сборе эпидемиологического анамнеза, анализе клинических проявлений, проведении лабораторных и инструментальных исследований. Кроме инфекционистов, в диагностике шистосомоза могут быть задействованы урологи и гастроэнтерологи. Настороженность специалистов должен вызывать факт пребывания пациента в эндемическом очаге, сочетание токсико-аллергических симптомов с дизурией, гематурией, колитом.
Решающая роль в диагностике шистосомоза принадлежит обнаружению яиц шистосом при исследовании мочи и кала. Стандартными методиками для выявления мочеполового шистосомоза являются методы отстаивания, центрифугирования или фильтрации мочи; кишечного – методы Като, Ритчи, осаждения. В общем анализе мочи выявляется гематурия, протеинурия, лейкоцитурия. Информативно проведение цистоскопии, во время которой удается обнаружить шистосомозные гранулемы и язвы, полипоидные разрастания, скопления яиц шистосом, а также провести биопсию патологически измененного участка мочевого пузыря. Обзорная и экскреторная урография позволяют увидеть очаги обызвествления в стенке мочевого пузыря или мочеточника, камни в почках, стриктуры мочеточников, гидронефротическую трансформацию почки и пр. При кишечном шистосомозе дополнительно может выполняться лапароскопия, биопсия печени.
Для предварительной диагностики шистосомоза используются иммунологические тесты – РСК, РНГА, ИФА. При массовых обследованиях населения в эндемических районах проводятся внутрикожные аллергопробы с шистосомозным антигеном. Мочеполовой шистосомоз требует дифференциации с мочекаменной болезнью, туберкулезом мочевого пузыря; кишечный шистосомоз – с амебиазом, брюшным тифом, дизентерией, раком толстой кишки.
Лечение и профилактика шистосомоза
Медикаментозная терапия шистосомоза эффективна в ранних стадиях, при отсутствии осложнений; в последних случаях нередко приходится прибегать к хирургическому лечению. При всех формах шистосомоза могут быть использованы антигельминтные средства: празиквантел, тинидазол, метрифонат. Успешность проведенной терапии оценивается на основании повторных гельминтологических исследований и серологических реакций. Хирургическая тактика обычно требуется при осложнениях мочеполового шистосомоза и может включать в себя операции на мочеточниках (при развитии стриктуры), удаление камней из мочевого пузыря и почек.
При своевременном назначении специфической терапии прогноз неосложненного шистосомоза благоприятный. Длительное хроническое течение гельминтоза может привести к инвалидности и гибели пациента от развившихся осложнений. Комплекс мер по профилактике шистосомоза включает обработку водоемов с целью уничтожения брюхоногих моллюсков, активную санитарно-просветительную работу, своевременное выявление и лечение больных. Населению эндемичных очагов рекомендуется кипятить или фильтровать воду для питья и хозяйственных нужд, использовать защитную одежду (резиновые перчатки и сапоги) при контакте с водой.
Шистосомоз – патофизиология, симптомы

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 08.02.2021
- Время чтения: 1 mins read
Шистосомоз – это паразитарное заболевание, вызываемое сосальщиками (трематодами) из рода Schistosoma. По оценкам, 700 миллионов человек подвергаются риску заражения шистосомозом в 76 странах, где это заболевание считается эндемическим.
При первом заражении шистосомозом часто не возникает никаких симптомов, но паразит может оставаться в организме в течение многих лет и вызывает повреждение таких органов, как мочевой пузырь, почки и печень.
Инфекцию можно вылечить с помощью препаратов. При отсутствии лечения болезнь вызывает ряд серьезных заболеваний, в том числе онкологических – злокачественные опухоли мочевого пузыря, предстательной железы, женских половых органов.
Что представляет собой шистосомоз
Шистосомоз – это паразитарное заболевание, исторически известное как бильгарциоз, вызываемое трематодой из рода Schistosoma. По оценкам специалистов, численность больных в мире, пораженных всеми формами шистосомоза, составляет 230 миллионов человек, из которых около 700 миллионов находятся в группе риска. После малярии и кишечных гельминтозов, шистосомоз занимает третье место по значимости среди тропических заболеваний в мире, являясь основным источником заболеваемости и смертности в развивающихся странах Африки, Южной Америки, Карибского бассейна, Ближнего Востока и Азии. Под угрозой заражения находятся туристы, посещающие эти страны.
Человека поражают 3 основных вида шистосом: Schistosoma japonicum, S. haematobium и S. mansoni . Эти виды в первую очередь ответственны за 2 основные формы шистосомоза – кишечного и урогенитального.
- Schistosoma haematobium вызывает урогенитальный шистосомоз (УГШ). Его название происходит от гематурии или кровавой мочи. Это признанный канцероген и вторая ведущая причина рака мочевого пузыря во всем мире. Шистосомоз также недостаточно диагностируемая причина бесплодия.
- Schistosoma haematobium широко распространена в регионах Африки и Ближнего Востока. Жизненный цикл шистосом сложен и включает в себя как улитку, так и человека-хозяина. Распространение продолжается из-за контакта с зараженной водой в эндемичных районах, что затрудняет контроль и искоренение возбудителя заболевания.
Возбудитель шистосомоза
Schistosoma haematobium – трематода рода Schistosoma. Принадлежит к отряду трематод Diplostomidae в подклассе Digenea.

Schistosoma haematobium – трематода рода Schistosoma
Это паразитический плоский червь (широко известный как кровяная двуустка), паразитирующий на венозном сплетении мочевого пузыря и других мочеполовых органах. Жизненный цикл является сложным и включает в себя промежуточного хозяина, в первую очередь пресноводных улиток, принадлежащих к роду Bulinus , и основного хозяина, обычно человека.
Распространение шистосомоза определяется ареалом обитания конкретного вида улиток-хозяев.
Эпидемиология шистосомоза
По данным Всемирной организации здравоохранения (ВОЗ), 78 стран сообщили о передаче шистосомоза во всех формах, и в 52 странах он является эндемическим. По оценкам ВОЗ за 2016 год, смертность от шистосомоза составляла 0,3 на 100000 человек. По оценкам, в 2016 году также погибло 24000 человек, по сравнению с 55000 в 2000 году.
Schistosoma haematobium – это вид, ответственный за урогенитальный шистосомоз. Он эндемичен для многих стран Африки к югу от Сахары, а также в некоторых частях Ближнего Востока. Это заболевание особенно распространено в тропических и субтропических регионах, особенно затрагивая общины, не имеющие доступа к санитарии и безопасной питьевой воде.
Наиболее распространенная форма урогенитального шистосомоза – хроническая. Хотя острый шистосомоз (или лихорадка Катаяма) может быть вызван S. haematobium, он больше распознается у других видов шистосом. В эндемичных районах средний возраст первоначального заражения составляет 2 года, а в следующие 10 лет количество гельминтов будет расти. Интенсивность и распространенность инфекции в одном из регионов Кении были самыми высокими среди детей в возрасте от 5 до 14 лет. Распространенность и интенсивность инфекции, возможно, связаны с частым контактом с водой во время повседневной деятельности, поскольку взрослые люди, соприкасающиеся с водой во время повседневной деятельности (рыбалка, стирка и т. д.), также имеют постоянную инфекцию.
Серологические исследования показали, что в эндемичных районах уровень инфицирования составляет почти 100%, при этом от 60% до 80% детей школьного возраста и от 20% до 40% взрослых остаются активно инфицированными.
По статистике, в эндемичных регионах до 65% пациентов с раком мочевого пузыря (обычно плоскоклеточным раком) имели сопутствующий урогенитальный шистосомоз.
Как можно заразиться шистосомозом
Черви, вызывающие шистосомоз обитают в пресных водах, например:
- в прудах;
- в озерах;
- реках;
- резервуарах;
- каналах.
Также могут быть источником инфекции души, в которые поступает нефильтрованная и не прошедшая обработку вода.
Возбудители заболевания не встречаются в море, хлорированных бассейнах и источниках воды, прошедших очистку.
Возбудитель шистосомоза может попасть при любом контакте с зараженной водой , например, плавании, гребле, умывании, стирке, использовании воды для полива.

Контакт с зараженной водой
Патофизиология шистосомоза
Яйца Schistosoma haematobium выводятся из организма человека-хозяина с мочой в пресную воду. Каждое яйцо содержит зрелую ресничную форму, известную как мирацидий. При контакте с пресной водой из яйца вылупляется мирацидий, который может проникать в мягкие ткани своего промежуточного хозяина, улитки Bulinus.
В промежуточном хозяине улитке шистосома подвергается бесполому размножению через стадии спороцисты и через 4-6 недель сбрасывает тысячи инфекционных церкарий в воду. Церкарии проникают через кожу хозяина-млекопитающего. Затем личинкам (называющимся шистосомулой) требуется от 10 до 12 недель, чтобы достичь созревания и произвести яйца в организме хозяина. В отличие от многих других видов шистосом, S. haematobium полагается в первую очередь на человека-хозяина.
Взрослые черви вида S. haematobium живут в мочеполовых венулах, где они в первую очередь переваривают эритроциты. Поражение мочеполовых органов заметно варьирует и коррелирует с сосудистой сетью, при этом наиболее часто поражаются мочевой пузырь, нижние мочеточники, уретра, семенные пузырьки, матка, влагалище и шейка матки. В отличие от других шистосом, которые живут в мезентериальных венулах и выделяют свои яйца в кишечник хозяина, S. haematobium выпускает свои яйца в мочевыводящие пути. Следовательно, их яйца выводятся с мочой хозяина.
До половины тысяч яиц, которые выделяются взрослыми трематодами, средняя продолжительность жизни от 3 до 7 лет (от 20 до 290 яиц в день у S. haematobium ) не выводятся, а вместо этого оседают в мочеполовой системе. Это основной механизм хронических последствий инфекции, поскольку яйца вызывают гранулематозный ответ хозяина и последующее воспаление тканей.
Проявления шистосомоза – симптомы
Любой человек, который живет или путешествовал в эндемичном районе, должен пройти обследование на предмет урогенитального шистосомоза, если у него проявляются различные симптомы, включая:
- дизурию;
- болезненную гематурию;
- непроходимость мочевыводящих путей;
- выделения из влагалища;
- боль/кровотечение после полового акта;
- макрогематурия обычно возникает в конце мочеиспускания и называется терминальной гематурией;
- у мужчин также может наблюдаться гематоспермия.
Острый шистосомоз у S. haematobium встречается реже, чем у других видов, однако он бывает и чаще встречается у путешественников, не имеющих иммунитета. Симптомы обычно неспецифические:
Следует учитывать, что при скрининге всех путешественников, возвращающихся из эндемичных районов, примерно у 25% бессимптомных лиц развился хронический шистосомоз.
Если человек не лечится в течение примерно 3-4 месяцев, у него может появиться дизурия или гематурия из-за язв и воспалений в мочевом пузыре и мочеполовом тракте. Продолжительное бремя болезни и отложения яиц могут привести к тому, что полипы, узелки и «песчаные пятна» станут видимыми во время цистоскопии и кольпоскопии. «Песчаные пятна» – это состояние, когда кальцинированные шистосомные яйца в атрофированной слизистой оболочке выглядят как песок. Прогрессирование приводит к фиброзу и кальцификации стенки мочевого пузыря, вызывая непроходимость, бактериурию и рак мочевого пузыря.
Поскольку черви не размножаются в организме человека-хозяина, течение инфекции зависит от повторяющихся воздействий и количества церкарий, встречающихся при воздействии. Женщины, которые несут ответственность за домашние дела, такие как стирка одежды в эндемичных водах, подвержены повышенному уровню инфицирования и бремени болезней.
Поражение половых путей происходит у 75% женщин, пораженных S. haematobium , так называемым шистосомозом половых органов женщин или дословно женским генитальным шистосомозом (FGS female genital schistosomiasis). FGS вызывается отложениями яиц шистосом в половых путях, вызывая кровотечение слизистой оболочки, аномальные кровеносные сосуды и «песчаные пятна» на вульве, промежности или шейке матки.
У женщин детородного возраста это частая причина самопроизвольных абортов, внематочной беременности, дисменореи и межменструальных кровотечений, а также низкой массы тела детей при рождении и неблагоприятных исходов родов из-за воспаления и инфекции плаценты.
Из-за поражений и воспалений женщины и мужчины с урогенитальным шистосомозом также более восприимчивы к ВИЧ и другим инфекциям, передаваемым половым путем (ИППП).
Кишечный шистосомоз Мэнсона
Кишечный шистосомоз Мэнсона (schistosomosis enterica Mansoni) – гельминтоз, поражающий в основном кишечник, длительно текущий, с периодическими обострениями, осложняющийся анемией, циррозом печени и кахексией.
Кишечный шистосомоз распространен в Южной Америке, в ряде стран Карибского бассейна, в Африке и на Ближнем Востоке.
Что провоцирует / Причины Кишечного шистосомоза Мэнсона:
Возбудителем кишечного шистосомоза является Schistosoma mansoni (Sambon) . Самец длиной 10 мм, шириной 1,2 мм, самка длиной 15 мм и шириной 0,17 мм. Яйца овальной формы с шипом, расположенным сбоку. В период половой зрелости паразитирует в организме человека, редко опоссума, некоторых видов грызунов, а также домашних свиней. Самки шистосом откладывают яйца в мелких кровеносных сосудах кишечника, откуда они попадают в просвет кишечника, а затем во внешнюю среду с испражнениями (в редких случаях с мочой). Гельминт может жить в организме на протяжении 25 лет. Промежуточными хозяевами им служат улитки рода Biomphalaria.
Окончательный хозяин шистосом – человек (иногда грызуны и другие животные), с фекалиями которого яйца гельминтов выделяются во внешнюю среду, попадают в пресноводный бассейн, где из яиц выделяется подвижная личинка – мирацидий, снабженная ресничками. Дальнейшее развитие гельминты проходят в организме промежуточного хозяина – пресноводных моллюсков, в которых спустя 4–5 недель формируются инвазионные стадии – церкарии. Церкарии внедряются в кожу или слизистые оболочки находящегося в воде человека, затем незрелые или юные гельминты по лимфатическим и кровеносным сосудам совершают миграцию, попадают в правые отделы сердца и в легкие (4-7-й день после заражения), далее достигают печени. После созревания (26-й день инвазии) из печени шистосомы устремляются в брыжеечные венулы, где они фиксируются, а через 30–40 дней самки откладывают яйца (100–300 яиц в сутки). В фекалиях инвазированного человека яйца шистосом могут обнаруживаться через 40–55 дней после заражения. Продолжительность жизни зрелых шистосом в организме человека составляет 5-25 лет.
Патогенез (что происходит?) во время Кишечного шистосомоза Мэнсона:
Инфицирование людей происходит во время их контакта с зараженной паразитами водой при проникновении личинок паразита, выделяемых пресноводными брюхоногими моллюсками, через кожу.
В основе патогенеза шистосомоза лежат токсико-аллергические реакции, обусловленные секретами желез при внедрении паразитов и продуктами жизнедеятельности и распада гельминтов. В эпидермисе вокруг мест внедрения церкариев развиваются отеки с лизисом клеток эпидермиса. По ходу миграции личинок в коже возникают инфильтраты из лейкоцитов и лимфоцитов.
Яйца паразита проделывают свой цикл развития в организме пресноводных моллюсков до стадии церкариев, которые и внедряются через кожу в организм человека. Церкарии очень быстро созревают и превращаются в шистосомулы, проникающие в периферические вены, где и образуются половозрелые особи. Отсюда оплодотворенные самки направляются к месту излюбленного обитания: вены таза, мезентериальные и геморроидальные вены, а также в стенку толстой кишки. Здесь самки откладывают яйца, что вызывает повреждение ткани. Часть яиц выделяется с мочой и калом во внешнюю среду, являясь источником распространения гельминтоза.
Период заразительности источника. Зараженные люди и животные выделяют яйца шистосомид через 40-60 дней после заражения или через 1-2 нед после появления клинических признаков заболевания и далее до 1-2 лет, хотя известны случаи обитания половозрелых червей в организме человека до 30 лет. В инфицированных моллюсках до выхода в воду церкарии развиваются в течение 4-5 нед.
Естественная восприимчивость людей высокая. Перенесенное заболевание не обеспечивает устойчивость к реинфекции.
Патологическая анатомия.
При кишечном шистосомозе в толстой кишке развиваются те же воспалительные изменения (шистосомозный колит), завершающиеся склерозом стенки кишки. Встречаются случаи шистосомозного аппендицита.
Возможно гематогенное распространение процесса: паразиты заносятся в печень, легкие, головной мозг и на месте их внедрения возникают воспалительные инфильтраты, образуется грануляционная ткань (гранулемы), развивается склероз.
Симптомы Кишечного шистосомоза Мэнсона:
Несмотря на высокую распространенность кишечного шистосомоза, которая в эндемических очагах достигает 100%, клинические проявления развиваются относительно редко. Их возникновение определяется длительностью заболевания и интенсивностью инвазии. У жителей эндемических очагов заболевание носит хронический характер и зачастую длится десятилетиями. У коренного населения сразу после заражения болезнь, как правило, протекает бессимптомно. На протяжении первых 10 лет жизни интенсивность инвазии (которую оценивают по количеству яиц паразита в кале) нарастает, а распространенность болезни в этой возрастной группе нередко приближается к 100%.
Особенности клинических проявлений определяются циклом развития шистосом в организме человека и поэтому достаточно изменчивы. Различают периоды кладки яиц и тканевой пролиферации. В ряде случаев кишечный шистосомоз может протекать бессимптомно. Самыми ранними клиническими проявлениями являются первичный дерматит, зудящая крапивница, лихорадка, эозинофильные инфильтраты в легких. Период кладки и выделения яиц сопровождается чувством разбитости, головными болями, повышением температуры тела, болями в мышцах и суставах, появлением тенезмов при дефекации, учащенного стула, слизи и крови в испражнениях. При заносе яиц в центральную нервную систему могут возникнуть парезы, параличи, эпилептиформные судороги, при поражении червеобразного отростка появляются симптомы аппендицита. При попадании яиц в сосуды малого круга кровообращения поражаются стенки сосудов, что приводит к развитию легочного сердца. Иногда яйца проникают в мочеполовую систему.
Период тканевой пролиферации характеризуется развитием фиброза в местах поражения слизистой оболочки кишечника, что может привести к образованию полипоза и фистул. Различают легкую, среднетяжелую, тяжелую и очень тяжелую формы течения болезни.
Легкая форма протекает с периодически возникающими болями в животе и поносами энтероколитного характера. Работоспособность больного не нарушается.
При среднетяжелой форме к непостоянным болям в животе присоединяются анемия и похудание больного. Такой больной не в состоянии выполнять тяжелую работу.
Тяжелая форма протекает с резкой слабостью, выраженной анемией; поносы и позывы на дефекацию становятся изнурительными и очень частыми. Они приводят к обезвоживанию и истощению организма. Такие больные не в состоянии выполнять физическую работу.
При очень тяжелой форме присоединяются симптомы далеко зашедшего цирроза печени с портальной гипертензией, асцитом, спленомегалией и выраженной кахексией. Цирроз печени является ведущим патогенетическим и клиническим признаком.
Диагностика Кишечного шистосомоза Мэнсона:
Необходимо дифференцировать от амебиаза, бактериальной дизентерии, балантидиаза. Нередко шистосомоз сочетается с этими заболеваниями. Диагностическое значение имеют данные эпиданамнеза. Диагноз основывается на обнаружении яиц в кале. Яиц в испражнениях бывает много лишь при интенсивной инвазии. Около 80% откладываемых гельминтами яиц задерживается и погибает в тканях хозяина. Поэтому мазки на предметных стеклах надо делать большие и просматривать их под бинокулярным микроскопом или готовить «толстые» мазки по методу Като, а также применять методы осаждения и проводить повторные исследования. Яиц шистосом больше в первой порции кала, так как они выделяются из слизистой оболочки толстой кишки преимущественно в нижних ее отделах. При отрицательных результатах копроскопии исследуют ректальную слизь, которую можно брать пальцем в резиновой перчатке сразу после акта дефекации.
Применяют также метод обнаружения личинок шистосом в кале, основанный на их фототропизме. Для этого используют колбу емкостью 500 мл с припаянной сбоку у дна стеклянной трубкой, направленной вверх. В колбу помещают 20 г фекалий и промывают их струей водопроводной воды. В колбе оставляют 250 мл воды, накрывают колпаком из непрозрачной черной бумаги или помешают в темный ящик так, чтобы боковая трубка оставалась освещенной. Через 2 ч при температуре 25°С из яиц шистосом вылупляются мирацидии, которые в силу положительного фототропизма скапливаются в боковой трубке. Здесь их можно наблюдать с помощью лупы или даже невооруженным глазом.
Для выявления неактивного шистосомоза иногда при ректоскопии производят биопсию кусочка патологически измененных тканей из слизистой оболочки кишки на расстоянии около 10 см от ануса. Кусочки биопсированной ткани раздавливают между двумя предметными стеклами в нескольких каплях 50% раствора глицерина и микроскопируют. В положительных случаях в слизистой оболочке обнаруживаются характерные яйца шистосом.
Также при ректороманоскопии выявляются гиперемия слизистой оболочки дистального отрезка толстой кишки, эрозивно-язвенные изменения, шистосомозные бугорки, полипоз кишечника (в более поздних стадиях развития болезни). В последние годы стали широко применять иммунологические методы распознавания шистосомозов – внутрикожная аллергическая проба с антигеном, приготовленным из мирацидиев, печени зараженных моллюсков, церкариев и половозрелых шистосом, реакции связывания комплемента, преципитации и флокуляции.
Лечение Кишечного шистосомоза Мэнсона:
Прогноз и эффективность лечения зависят от стадии заболевания. У некоторых больных с перипортальным фиброзом, принимавших антигельминтные средства, УЗИ выявляет частичную регрессию патологического процесса, однако далеко зашедший фиброз печени обратить вспять не удается. Гломерулонефрит и легочное сердце наблюдаются исключительно у больных с перипортальным фиброзом. Поражение ЦНС возможно на любой стадии заболевания и не зависит от тяжести инвазии.
Поскольку антигельминтные средства, используемые для лечения шистосомозов, достаточно эффективны и безопасны, их назначают всем больным, выделяющим в окружающую среду жизнеспособные яйца паразита. Признаки жизнеспособности яиц – наличие клеток с мерцательным пламенем – концевых отделов протонефридиев (опытный паразитолог без труда различает их под микроскопом), а также выход мирацидиев при попадании яиц в воду. В прошлом антигельминтные средства были более токсичными, и лечение проводили только при тяжелой инвазии с высоким риском осложнений. Однако риск осложнений, в частности обусловленных нетипичной локализацией яиц паразита (например, в спинном мозге), имеется даже при легкой инвазии.
Количество выделяемых яиц может быть небольшим, что затрудняет диагностику. Тогда на помощь приходят серологические пробы. Поскольку при легкой инвазии празиквантел не вызывает тяжелых побочных реакций, препарат назначают даже в тех случаях, когда выделение жизнеспособных яиц с калом весьма вероятно или не может быть исключено. После лечения результаты некоторых серологических проб становятся отрицательными (следует учитывать, что постановка этих проб технически сложна и доступна не везде). После успешного лечения через 2-3 мес прекращается выделение яиц с калом, а у некоторых больных уменьшаются размеры селезенки и снижается выраженность перипортального фиброза. Большинство из них – молодые люди с незапущенным заболеванием.
Для лечения кишечного шистосомоза имеется большой арсенал лекарственных средств, однако препаратами выбора служат празиквантел и оксамнихин. Оба препарата одинаково безопасны и эффективны при кишечном шистосомозе в странах Карибского бассейна и Южной Америки. В Африке же распространены умеренно устойчивые к оксамнихину возбудители, поэтому там предпочтителен празиквантел. Оба препарата можно использовать при перипортальном фиброзе. Побочные эффекты бывают часто, однако выражены слабо и преходящи.
Многие побочные эффекты празиквантела связаны с реакцией иммунной системы на поврежденных гельминтов и их яйца. Поскольку паразиты в основном локализуются в кишечнике, побочные эффекты чаще всего сводятся к боли в животе, поносу, сонливости и лихорадке. Напротив, при лечении празиквантелом цистицеркоза (когда гельминты нередко локализуются в ЦНС) чаще возникает неврологическая симптоматика.
К побочным эффектам оксамнихина относятся головокружение, утомляемость, тошнота, рвота, неврологические и психические нарушения, также (редко) судороги.
Профилактика Кишечного шистосомоза Мэнсона:
Профилактика шистосомоза и борьба против него основаны на профилактическом лечении, борьбе с брюхоногими моллюсками, улучшении санитарии и санитарном просвещении.
К каким докторам следует обращаться если у Вас Кишечный шистосомоз Мэнсона:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Кишечного шистосомоза Мэнсона, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Шистосомоз
Шистосомоз является острой и хронической паразитарной болезнью, вызываемой кровяными сосальщиками (трематодными червями) из рода Schistosoma. По оценкам, в 2019 г. профилактическое лечение шистосомоза требовалось по меньшей мере для 236,6 млн человек. Профилактическое лечение, которое необходимо повторять через несколько лет, снижает и предотвращает заболеваемость. Передача шистосомоза регистрируется в 78 странах. Однако профилактическая химиотерапия в рамках широкомасштабного лечения шистосомоза среди людей и общин необходима только в 51 эндемичной стране с умеренным и высоким уровнями интенсивности циркуляции инфекции.
Передача инфекции
Инфицирование людей происходит при проникновении личинок паразита, выделяемых пресноводными улитками, под кожу при контакте с инфицированной водой.
Передача инфекции происходит в случае, когда люди, страдающие шистосомозом, загрязняют источники пресной воды фекалиями, содержащими яйца, из которых в воде выводятся паразиты.
В организме личинки развиваются во взрослых шистосом. Взрослые черви живут в кровеносных сосудах, где самки откладывают яйца. Некоторые яйца выводятся из организма с фекалиями или мочой для продолжения жизненного цикла паразита. Другие остаются в тканях организма, вызывая иммунную реакцию и прогрессирующие поражения органов.
Эпидемиология
Шистосомоз распространен в тропических и субтропических районах, особенно в бедных общинах, не имеющих доступа к безопасной питьевой воде и надлежащей санитарии. По оценкам, по меньшей мере 90% людей, нуждающихся в лечении шистосомоза, живут в Африке.
Существует две основные формы шистосомоза — кишечный и мочеполовой, — вызываемые пятью основными видами кровяного сосальщика.
Таблица. Виды паразита и географическое распространение шистосомоза
| Виды | Географическое распределение | |
| Кишечный шистосомоз | Schistosoma mansoni | Африка, Ближний Восток, страны Карибского бассейна, Бразилия, Венесуэла и Суринам |
| Schistosoma japonicum | Индонезия, Китай, Филиппины | |
| Schistosoma mekongi | Некоторые районы Камбоджи и Лаосской Народно-Демократической Республики | |
| Schistosoma guineensis и связанная с ней S. intercalatum | Влажные лесные районы Центральной Африки | |
| Мочеполовой шистосомоз | Schistosoma haematobium | Африка, Ближний Восток, Корсика (Франция) |
Шистосомоз поражает в основном бедные и сельские общины, особенно общины, занимающиеся сельским хозяйством и рыболовством. Женщины, использующие в быту, например при стирке белья, зараженную паразитами воду, также подвергаются риску, в частности шистосомоза женских половых органов. Дети в особенно высокой степени подвержены инфекции из-за ненадлежащей гигиены и контактов с зараженной водой.
Миграция в городские районы и перемещения населения способствуют проникновению болезни в новые районы. Рост численности населения и, соответственно, потребностей в энергии и воде часто приводит к таким схемам застройки и изменениям в окружающей среде, которые способствуют передаче инфекции.
С ростом экотуризма и поездок вглубь территории эндемичных стран все большее число туристов заражаются шистосомозом. Иногда у туристов развивается тяжелая острая инфекция, сопровождающаяся необычными проявлениями, включая паралич.
Мочеполовой шистосомоз также считается фактором риска ВИЧ-инфекции, особенно среди женщин.
Симптомы
Причиной появления симптомов шистосомоза является реакция организма на присутствие яиц паразитов.
Кишечный шистосомоз может вызывать боли в области живота, диарею и появление крови в фекалиях. В запущенных случаях наблюдается увеличение печени, что часто связано с накоплением жидкости в брюшной полости и гипертензией абдоминальных кровяных сосудов. В таких случаях может также наблюдаться увеличение селезенки.
Классическим признаком мочеполового шистосомоза является гематурия (наличие крови в моче). В запущенных случаях иногда развивается фиброз мочевого пузыря и мочеточников и поражаются почки. Еще одним возможным осложнением на поздних стадиях является рак мочевого пузыря. У женщин мочеполовой шистосомоз может приводить к поражениям гениталий, вагинальному кровотечению, боли во время полового акта и образованию узлов на наружных половых органах. У мужчин мочеполовой шистосомоз может приводить к развитию патологии семенных пузырьков, простаты и других органов. Эта болезнь может иметь и другие длительные необратимые последствия, включая бесплодие.
Заболеваемость шистосомозом, который не столько смертельно опасен, сколько серьезно подрывает здоровье человека, имеет значительные экономические и медико-санитарные последствия. У детей шистосомоз может приводить к анемии, нарушению роста и снижению способности к обучению, хотя, как правило, при должном лечении последствия болезни обратимы. Хронический шистосомоз может негативно сказываться на способности людей вести трудовую деятельность и иногда приводить к летальному исходу. Число случаев смерти в результате шистосомоза с трудом поддается оценке из-за таких скрытых патологий, как печеночная или почечная недостаточность, рак мочевого пузыря и внематочная беременность в результате шистосомоза женских половых органов.
Требуется провести более точную оценку числа случаев смерти от шистосомоза, поскольку по имеющимся данным этот показатель колеблется в диапазоне от 24 072 (1) до 200 000 (2) случаев в год во всем мире. По оценкам ВОЗ 2000 г., ежегодное число случаев смерти в мире составляло 200 000. Этот показатель должен был значительным образом снизиться в результате расширения масштабов крупномасштабных кампаний профилактической химиотерапии за последние 10 лет.
Диагностика
Шистосомоз диагностируется путем выявления яиц паразита в образцах кала или мочи. Антитела и/или антигены, выявляемые в образцах крови или мочи, также указывают на инфекцию.
Стандартной методикой для диагностирования мочеполового шистосомоза является методика фильтрации с использованием нейлоновых, бумажных или поликарбонатных фильтров. Дети с S. haematobium почти всегда имеют кровь в моче, видимую лишь в микроскоп, которую можно обнаружить с помощью полосок с химическими реактивами.
Для выявления яиц кишечного шистосомоза в образцах фекалий можно применять методику с использованием окрашенного метиленовой синью целлофана, замоченного в глицерине, или предметных стекол, известную как метод Като-Катца. В регионах с передачей S. mansoni может применяться тестирование на циркулирующий катодный антиген (CCA).
Для людей из неэндемичных районов или районов с низким уровнем передачи инфекции могут использоваться серологические и иммунологические тесты, которые могут выявить воздействие инфекции и указать на необходимость тщательного обследования, лечения и последующего наблюдения.
Профилактика и контроль
Основой борьбы с шистосомозом является массовое лечение представителей групп риска, обеспечение доступа к безопасному водоснабжению, улучшении санитарных условий, санитарное просвещение и борьба с пресноводными улитками.
Стратегия ВОЗ по борьбе с шистосомозом направлена на уменьшение заболеваемости с помощью периодической целенаправленной терапии с использованием празиквантела в рамках широкомасштабного лечения (профилактической химиотерапии) затронутых групп населения. Такая терапия подразумевает регулярное лечение всех групп риска. В ряде стран с низкими уровнями передачи инфекции следует стремиться к полному прерыванию передачи болезни.
Целевыми группами для лечения являются:
- дети дошкольного возраста;
- дети школьного возраста в эндемичных районах;
- взрослые из групп риска в эндемичных районах, люди, которые по своему роду деятельности контактируют с зараженной паразитами водой, такие как рыбаки, фермеры и ирригационные работники, а также женщины, контактирующие с зараженной паразитами водой во время домашней работы;
- целые общины, живущие в высокоэндемичных районах.
ВОЗ рекомендует проводить лечение детей дошкольного возраста. В настоящее время из-за отсутствия подходящей лекарственной формы празиквантела их нельзя включать в текущие масштабные терапевтические программы.
Идет работа по созданию детской лекарственной формы празиквантела, и когда появится детский празиквантел, дети дошкольного возраста тоже будут включены в кампании по массовому профилактическому лечению (профилактической химиотерапии).
Частота проведения лечения среди детей школьного возраста зависит от распространенности инфекции. В районах с высоким уровнем передачи инфекции может потребоваться ежегодное лечение на протяжении нескольких лет. Для определения эффекта мероприятий по контролю заболевания требуется мониторинг.
Целью является снижение заболеваемости и числа случаев заражения с тем, чтобы прийти к элиминации этого заболевания как проблемы общественного здравоохранения: периодическое лечение представителей групп риска позволит излечивать легкие симптомы и предотвращать переход болезни в тяжелую, хроническую фазу. Вместе с тем одним из основных препятствий для борьбы с шистосомозом является нехватка празиквантела, особенно для лечения взрослого населения. По данным за 2019 г., в глобальных масштабах лечением было охвачено 44,5% нуждающихся в нем людей, в частности 67,2% детей школьного возраста, кому была показана профилактическая химиотерапия.
Празиквантел рекомендуется для лечения всех форм шистосомоза. Это эффективное, безопасное и недорогое лекарство. Несмотря на то, что после лечения возможно повторное инфицирование, риск развития тяжелой болезни можно снизить и даже предотвратить, если начинать и повторять лечение в детстве.
На протяжении последних 40 лет борьба с шистосомозом успешно ведется в ряде стран, включая Бразилию, Камбоджу, Китай, Египет, Маврикий, Исламскую республику Иран, Оман, Иорданию, Саудовскую Аравию, Марокко, Тунис и другие страны. За несколько лет в Бурунди, Буркина-Фасо, Гане, Нигере, Руанде, Сьерра-Леоне, Того, Объединенной Республике Танзании, Йемене и Зимбабве масштабы лечения удалось расширить до национального уровня, что привело к снижению заболеваемости. В ряде стран необходимо провести анализ уровня заболеваемости.
За последние 10 лет в ряде стран к югу от Сахары, где население в наибольшей степени подвержено риску заражения, отмечается расширение масштабов кампаний по лечению шистосомоза.
Деятельность ВОЗ
Работа ВОЗ в области борьбы с шистосомозом реализуется в рамках комплексного подхода к борьбе с забытыми тропическими болезнями. Несмотря на разнообразие забытых тропических болезней с медицинской точки зрения, у них есть ряд общих характеристик, которые позволяют им сохраняться в условиях нищеты, где отдельные заболевания образуют кластеры и часто встречаются одновременно.
ВОЗ координирует стратегию профилактической химиотерапии, консультируясь с сотрудничающими центрами и партнерами среди учебных и научно-исследовательских институтов, частного сектора, неправительственных организаций, международных учреждений по вопросам развития и других учреждений в системе Организации Объединенных Наций. ВОЗ разрабатывает технические руководящие принципы и методики для использования национальными программами по борьбе с этой болезнью.
Работая с партнерами и частным сектором, ВОЗ проводит информационно-разъяснительную работу в отношении необходимости расширения доступа к празиквантелу и выделения ресурсов для осуществления мероприятий по борьбе с этой болезнью. Партнеры из частного сектора и учреждения по вопросам развития заявили о готовности предоставить празиквантел в количестве, достаточном для ежегодного лечения более 100 миллионов детей школьного возраста.
Шистосомоз. Информационный бюллетень N° 115. Май 2015 г.
Передача инфекции имеет место там, где люди, страдающие шистосомозом, загрязняют источники пресной воды фекалиями, содержащими яйца, из которых в воде выводятся паразиты.
Инфицирование людей происходит при проникновении личинок паразита, выделяемых пресноводными брюхоногими моллюсками, под кожу при контакте с инфицированной водой.
В организме личинки развиваются во взрослых щистосом. Взрослые черви живут в кровеносных сосудах, где самки откладывают яйца. Некоторые яйца выводятся из организма с фекалиями или мочой для продолжения жизненного цикла паразита. Другие остаются в тканях организма, вызывая иммунную реакцию и прогрессирующие поражения органов.
Эпидемиология
Шистосомоз распространен в тропических и субтропических районах, особенно в бедных общинах, не имеющих доступа к безопасной питьевой воде и надлежащей санитарии. По оценкам, по меньшей мере, 90% людей, нуждающихся в лечении шистосомоза, живут в Африке.
Существуют две основные формы шистосомоза — кишечный и мочеполовой, вызываемые пятью основными видами кровяного сосальщика (см. таблицу).
Таблица: Виды паразита и географическое распространение шистосомоза
| Виды | Географическое распространение | |
| Кишечный шистосомоз | Schistosoma mansoni | Африка, Ближний Восток, страны Карибского бассейна, Бразилия, Венесуэла, Суринам |
| Schistosoma japonicum | Индонезия, Китай, Филиппины | |
| Schistosoma mekongi | Некоторые районы Камбоджи и Лаосской Народно-Демократической Республики | |
| Schistosoma intercalatum и связанный с ним S. guineansis | Влажные лесные районы Центральной Африки | |
| Мочеполовой шистосомоз | Schistosoma haematobium | Африка, Ближний Восток |
Шистосомоз поражает, в основном, бедные и сельские сообщества, особенно людей, занимающихся сельским хозяйством и рыболовством. Женщины, использующие в домашней работе зараженную паразитами воду, например стирающие белье, также подвергаются риску. Из-за ненадлежащей гигиены и контактов с зараженной водой дети особенно подвержены инфекции.
Миграция населения в городские районы и перемещения беженцев способствуют проникновению болезни в новые районы. Рост численности населения и, соответственно, потребностей в энергии и воде часто приводит к таким схемам развития и изменениям в окружающей среде, которые также способствуют передаче инфекции.
По мере развития экотуризма и поездок в “неизбитые места” все большее число туристов заражается шистосомозом, иногда в форме тяжелой острой инфекции и с развитием необычных симптомов, включая паралич.
Мочеполовой шистосомоз считается также фактором риска ВИЧ-инфицирования, особенно среди женщин.
Симптомы
Кишечный шистосомоз может вызывать боли в области живота, диарею и появление крови в фекалиях. В запущенных случаях наблюдается увеличение печени, что часто связано с накоплением жидкости в брюшной полости и гипертензией абдоминальных кровяных сосудов. В таких случаях может также наблюдаться увеличение селезенки.
Классическим признаком мочеполового шистосомоза является гематурия (наличие крови в моче). В запущенных случаях часто развивается фиброз мочевого пузыря и мочеточников и поражаются почки. Еще одним возможным осложнением на поздних стадиях является рак мочевого пузыря. У женщин мочеполовой шистосомоз может приводить к поражениям гениталий, вагинальному кровотечению, боли во время полового акта и образованию узлов на наружных половых органах. У мужчин мочеполовой шистосомоз может приводить к развитию патологии семенных пузырьков, простаты и других органов. Эта болезнь может иметь и другие длительные необратимые последствия, включая бесплодие.
Шистосомоз оказывает значительное воздействие на экономику и здоровье. У детей шистосомоз может приводить к анемии, остановке в росте и пониженным способностям к обучению, хотя, как правило, при проведении лечения последствия болезни обратимы. Хронический шистосомоз может сказываться на способности людей работать, а в некоторых случаях приводить к смерти. Число случаев смерти в результате шистосомоза с трудом поддается оценке из-за таких скрытых патологий, как поражения печени и почек или рак мочевого пузыря. Поэтому оценки варьируются в широком диапазоне от 20 000 до 200 000 случаев смерти в год.
Диагностика
Шистосомоз диагностируется путем выявления яиц паразитов в образцах кала или мочи. Антигены, выявляемые в образцах крови и мочи, также указывают на инфекцию.
Для диагностирования мочеполового шистосомоза стандартной диагностической методикой является методика фильтрации с использованием нейлоновых, бумажных или поликарбонатных фильтров. Дети с S. haematobium почти всегда имеют кровь в моче, видимую лишь в микроскоп. Ее можно обнаружить с помощью полосок с химическими реактивами.
Для выявления яиц кишечного шистосомоза в образцах фекалий можно применять методику с использованием окрашенного метиленовой синью целлофана, пропитанного глицерином, или предметных стекол, известную как метод Като-Катца .
В отношении людей из неэндемичных районов или районов с низким уровнем передачи инфекции могут оказаться полезными серологические и иммунологические тесты, которые могут выявить воздействие инфекции и указать на необходимость тщательного обследования, лечения и последующего наблюдения.
Профилактика и борьба
Борьба с шистосомозом основана на широкомасштабном лечении всех групп риска, обеспечении доступа к безопасной воде, улучшении санитарии, санитарном просвещении и борьбе с брюхоногими моллюсками.
Стратегия ВОЗ по борьбе с шистосомозом направлена на уменьшение заболеваемости с помощью периодического, целенаправленного лечения празиквантелом. Такое лечение подразумевает регулярное лечение всех людей из групп риска. В ряде стран с низким уровнем передачи инфекции целью должна быть ликвидация болезни.
- дети школьного возраста в эндемичных районах;
- взрослые из групп риска в эндемичных районах, люди, по роду деятельности контактирующие с зараженной паразитами водой, такие как рыбаки, фермеры и ирригационные работники, а также женщины, контактирующие с зараженной паразитами водой во время домашней работы;
- целые общины, живущие в высокоэндемичных районах.
Целью является снижение заболеваемости: периодическое лечение людей из групп риска способствует излечению легких симптомов и предотвращению развития у инфицированных людей тяжелой, поздней стадии хронической болезни. Однако основным препятствием для борьбы с шистосомозом является ограниченный доступ к празиквантелу. По имеющимся данным, в 2013 году его получали 13,1% людей, нуждающихся в лечении.
Празиквантел рекомендуется для лечения всех форм шистосомоза. Это эффективное, безопасное и недорогое лекарство. Несмотря на то, что после лечения возможно повторное инфицирование, риск развития тяжелой болезни можно снизить и даже предотвратить, если начинать и повторять лечение в детстве.
На протяжении последних 40 лет борьба с шистосомозом успешно проводится в ряде стран, включая Бразилию, Египет, Камбоджу, Китай, Маврикий и Саудовскую Аравию. Есть данные, что передача шистосомоза прекращена в Марокко. В Буркина-Фасо, Йемене, Нигере и Сьерра-Леоне возможно расширение масштабов лечения до национального уровня, что через несколько лет окажет воздействие на заболеваемость. В ряде стран проводится оценка статуса передачи инфекции.
За последние 10 лет в ряде стран к югу от Сахары, где проживает большинство людей, подвергающихся риску, возросли масштабы проведения кампаний по лечению .
Деятельность ВОЗ
Работа ВОЗ в области шистосомоза является составной частью комплексного подхода к борьбе с забытыми тропическими болезнями. Несмотря на разнообразие забытых тропических болезней с медицинской точки зрения, у них есть общие свойства, которые позволяют им устойчиво присутствовать в условиях нищеты, где они образуют кластеры и часто встречаются одновременно.
ВОЗ координирует стратегию профилактической химиотерапии, консультируясь с сотрудничающими центрами и партнерами из учебных и научно-исследовательских институтов, частного сектора, неправительственных организаций, международных учреждений по вопросам развития и других учреждений в системе ООН. ВОЗ разрабатывает технические руководящие принципы и методики для использования национальными программами по борьбе с этой болезнью.
Работая с партнерами и частным сектором, ВОЗ проводит информационно-разъяснительную работу в отношении необходимости расширения доступа к празиквантелу и обеспечения ресурсов для осуществления. Партнеры из частного сектора и учреждения по вопросам развития заявили о готовности предоставить празиквантел в количестве, достаточном для ежегодного лечения более 100 миллионов детей школьного возраста.


