Ревмопробы
Обратите Внимание! На некоторые анализы может измениться! Актуальную цену уточняйте у администратора.
| Антистрептолізин-О (ASLO) | 55,00 грн |
| Ревматоїдний фактор (RF) | 55,00 грн |
| Ревматоїдний фактор (кількісний) | 69,00 грн |
| Cіалові кислоти | 59,00 грн |
| С-реактивний білок (CRP) | 59,00 грн |
| Пакет № 23 Ревмопроби АСЛО, РФ, СРБ, серомукоїди, сіалові кислоти | 287,00 грн |
Ревмопробы – это группа анализов крови, которые позволяют диагностировать системные заболевания соединительной ткани, наличие инфекционного воспалительного процесса в организме, онкологические заболевания и патологические изменения в работе иммунной системы.
Показатели, которые исследуются
Общий белок:
Характеризует общее содержание белков в сыворотке крови, которые поддерживают рН крови и в целом весь гемостаз. Является очень важным показателем для интерпретации врачу, так как является маркером многих заболеваний.
| Норма – 66,0 – 87,0 г/л (у взрослых) | |
|---|---|
| Снижение нормального уровня | Повышение нормального уровня |
| Анорексия | Миеломная болезнь |
| Отказ от белковой пищи | Саркоидоз, гранулематоз |
| Заболевание почек | Ревматоидный полиартрит |
| Гастроэнтероколит | Системная красная волчанка |
| Гипотиреоз | Травмы, ожоги |
| Беременность, период лактации | Тяжёлый физический труд |
| Оперативное лечение |
С-реактивный белок
Маркер острой фазы воспаления. В отличие от скорости оседания эритроцитов (СОЭ), является более чувствительным показателем активности воспаления, так как выявляет воспаление любого происхождения. СРБ появляется и исчезает раньше, чем изменяется СОЭ.
Нормой является отрицательный анализ на С-реактивный белок, при котором концентрация СРБ составляет менее 6 мг/мл (полу-количественный метод) и менее 3 мг/л (количественный метод). Положительный анализ, при котором концентрация белка в крови составляет более 6 мг/мл (или более 3 мг/л по количественному методу), указывает на одно из возможных заболеваний: ревматоидный артрит, системный васкулит, анкилозирующий спондилоартрит, вирусную (уровень СРБ не столь высок) или бактериальную инфекцию (уровень СРБ значительно выше), повреждение тканей вследствие травм, операций или некроза, злокачественные опухоли, миеломную болезнь, сепсис, туберкулез.
Ревматоидный фактор (РФ)
Это аутоимунные антитела, которые вырабатываются организмом человека и атакуют свои собственные ткани, принимая их за чужеродные. Их присутствие в крови способствует обострению и сохранению воспалительного процесса в суставе. Уровень РФ может увеличиваться за много лет, прежде чем появляются первые симптомы болезни, и могут остаться высокими достаточно долго после курса лечения.
В норме ревматоидного фактора в крови быть не должно, и он составляет менее 20 МЕ/мл (полуколичественный метод) и менее 25 U/ml (количественный метод). Положительный — более 20 МЕ/мл, наблюдается при различных заболеваниях: ревматоидном артрите, синдроме Шегрена, склеродермии, дерматомиозите, болезни Вальденстрема, саркоидозе, системной красной волчанке, хронических воспалительных заболеваниях.
Антистрептолизин-О
Это антитело, которое является маркером стрептококковой инфекции в организме. Измерение его концентрации является эффективным анализом для диагностики, оценки прогресса лечения и восстановления после заболеваний, вызванных стрептококком, таких как ревматическая лихорадка, острый гломерулонефрит, скарлатина и тонзиллиты.
В норме антистрептолизина-О не должно быть в крови здорового человека. Результат более 200 МЕ/мл (полуколичественный метод) говорит о степени его инфицирования.
Сиаловые кислоты
Это производные нейраминовой кислоты, которые присутствуют в небольшом количестве во всех тканях, слизистых оболочках и жидкостях организма человека. При ряде воспалительных заболеваний уровень сиаловых кислот увеличивается. Чаще всего анализ назначается с целью диагностики развития ревматоидного артрита.
Концентрация сиаловых кислот считается нормальной, если сохраняется в пределах 1,8-2,7 ммоль/л. Превышение этой концентрации, помимо ревматоидного артрита, возможно в случае: лейкоза, лимфоме Ходжкина, инфаркте миокарда, новообразованиях головного мозга, паренхиматозной желтухе, ангине, туберкулезе. Снижение наблюдается при циррозе печени, гемохроматозе и пернициозной анемии.
В каких случаях нужно выполнить анализ на Ревмопробы
- Наличие у родственников хронических заболеваний суставов, соединительной ткани (наследственный фактор);
- Боль в суставах, утренняя скованность, изменение их формы, появление отёков и изменение цвета кожи над ними, нарушение акта ходьбы;
- Постоянные инфекционные заболевания, чаще 2 раз в год, особенно ангины;
- Резкое увеличение лимфатических узлов;
- Плохое восприятие умеренной физической нагрузки, появление удушья, боли в сердце;
- Резкая сухость слизистых оболочек (глаз, ротовой полости, нарушение акта глотания. Эти признаки могут указывать на синдром Шегрена);
- Резкая потеря массы тела;
- Появление новообразований и сыпи на теле, которая не связана с аллергической реакцией;
- Длительное повышение температуры тела (более двух недель);
- Очень сильная головная боль, которая не купируется медикаментами;
- Контроль проведённого лечения и коррекция терапии врачом;
- Помощь в дифференциальной диагностике заключительного диагноза.
Почему именно в «Семейной лаборатории»
- Исследование проводится на современных тест-системах и европейском оборудовании;
- Достоверность результатов;
- Удобство (отделения лаборатории, которые охватывают все районы Харькова и области);
- Удобный график работы лаборатории — позволяет сдавать анализы ежедневно, даже в праздничные дни и выходные;
- Комфортные условия (не нужно долго ждать в очереди, современный манипуляционный кабинет);
- Опытные специалисты;
- Результат анализа можно получить дистанционно.
Подготовка к сдачи анализа на Ревмопробы
- Анализ сдается строго натощак;
- Между последним приёмом пищи и сдачей анализа должно пройти более 8 часов;
- Перед выполнением анализа не принимать лекарственных средств, в течение 2 недель. Если это сделать невозможно, то после пройдённого курса лечения или по рекомендациям врача выполнить анализ;
- За 24 часа до выполнения – избегать физической нагрузки, не употреблять алкогольных напитков, кофе, энергетических напитков, фастфуд, жаренную, жирную и острую пищу;
- После получения результатов анализа обратиться к врачу.
Берегите себя и родных! Будьте здоровы!
С уважением, коллектив «Семейной лаборатории»
Ревматоидный фактор: норма в анализе крови, причины повышенного уровня
При проведении биохимического анализа крови одним из важнейших показателей становится ревматоидный фактор. В медицине его принято обозначать аббревиатурой РФ. Такой фактор позволяет делать определенные выводы относительно общего состояния организма, выявлять возможные нарушения в работе различных органов и систем.
Чаще всего повышение уровня РФ рассматривается как негативный признак. Во многих случаях он возрастает на фоне серьезных заболеваний. Увеличение этого фактора способно привести к возникновению состояний, представляющих угрозу для жизни.
Чтобы точно определить, почему стал расти РФ, пациенту назначают комплексное обследование. После диагностики требуется обязательное лечение под контролем врача.

Что такое ревматоидный фактор?
Под ревматоидным фактором подразумевают особую группу аутоантител, вырабатываемых иммунной системой. Эти элементы реагируют на присутствие в крови частиц, попадающих в русло из пораженных суставов.
Ревматоидный фактор представляет собой аутоантитело, способное атаковать другие антитела. Основным представителем РФ является иммуноглобулин М. На начальном этапе заболевания он вырабатывается в затронутых патологией суставах. Позже иммуноглобулин М продуцируется и в других отделах организма (лимфоузлах, селезенке, красном костном мозге).
Нарушенный ревматоидный фактор в биохимическом анализе крови выступает показателем протекания воспалительных и аутоиммунных процессов. Исследование на РФ назначается при подозрении на многие патологии, затрагивающие опорно-двигательную систему или другие отделы организма. Этот анализ входит в число ревматоидных проб. Потребность в нем также возникает при наличии хронических воспалительных заболеваний неустановленной этиологии.
Норма и отклонение
Показатель активности ревматоидного фактора в крови одинаков для представителей обоих полов. Существуют следующие нормы уровня РФ:
Взрослые мужчины и женщины (старше 18 лет)
Пожилые люди (после 50 лет)
Любые отклонения от обозначенных в таблице цифр свидетельствуют о протекании в организме патологических процессов. Чем больше выход показателя за рамки нормы, тем выше степень выраженности заболевания.
Существуют три основные степени повышения РФ. Незначительная (минимальная) составляет 25-50 МЕ/мл, средняя – 50-100 МЕ/мл, максимальная – более 100 МЕ/мл.
Патологии, вызывающие рост ревматоидного фактора
К основным причинам, по которым отмечается подъем РФ в крови, принадлежат:
- Ревматоидный артрит (РА). Считается первостепенной причиной роста РФ в организме человека. Повышение такого фактора наблюдается у 70-90% пациентов, страдающих подобным нарушением.
- Синдром Шегрена. При этом аутоиммунном заболевании, протекающем с сухостью в глазах и ротовой полости, также имеет место высокий уровень РФ (от 75 до 95% случаев).
- Первичный билиарный цирроз. Болезнь аутоиммунного типа провоцирует разрушение желчных протоков. Росту ревматоидного фактора подвержены до 70 % больных.
- Разнообразные вирусные инфекции. Среди основных значатся грипп, гепатит, цитомегаловирус, Эпштейн-Барр, ВИЧ. Отклонение от нормы присутствует у 10-70 % заболевших людей.
- Патологии сердечно-сосудистого характера. Нарушение обнаруживается при перикардите, ревматическом миокардите, ревматических пороках сердечной мышцы.
- Онкологические заболевания. В основном ревматоидный фактор растет на фоне рака крови или костного мозга.
- Болезни кровеносной и лимфатической систем. Превышение нормы характерно для гиперглобулинемии, макроглобулинемии Вальденстрема, миеломы.
- Поражение гельминтами. Повышение РФ происходит независимо от того, к какому типу принадлежат паразиты.
Рост ревматоидного фактора также имеет место при гранулематозных заболеваниях (саркоидозе, пневмокониозе, болезни Вегенера), красной системной волчанке, воспалении внутренних органов, костно-мышечной или соединительной ткани, бактериальных инфекциях (туберкулезе, хламидиозе, сифилисе, сальмонеллезе, бруцеллезе).
Основными признаками того, что ревматоидный фактор выше нормы, становятся умеренные или интенсивные боли в области суставов, увеличение лимфоузлов, фебрильная лихорадка, снижение двигательной активности и работоспособности.
Другие провоцирующие факторы
В некоторых ситуациях повышение РФ не связано с конкретными заболеваниями. Подобное явление может происходить:
- под влиянием многолетнего активного курения;
- на фоне частого употребления крепкого кофе;
- при наличии затяжной алкогольной зависимости;
- вследствие терапии определенными медикаментами;
- в результате естественного старения организма.
Ненормированный ревматоидный фактор у детей не всегда обусловлен протеканием каких-либо болезней, поэтому при получении такого результата родители не должны сразу впадать в беспокойство. Подобное состояние может быть спровоцировано длительной иммуностимуляцией, которая предусмотрена во время лечения вирусных патологий, хронических инфекций, воспалительных процессов, глистных инвазий.
Ревматоидный фактор может быть не только повышенным, но и пониженным. Второй вариант способен развиваться в результате приема определенных лекарственных средств. Как правило, его не связывают с серьезными заболеваниями.
Диагностика и лечение
Чтобы определить уровень ревматоидного фактора, следует, в первую очередь, обратиться к терапевту. В случае необходимости, этот специалист оформит направление к другим врачам — ревматологу, инфекционисту, ортопеду, вертебрологу, онкологу.
Анализ, осуществляемый для определения ревматоидного фактора в крови, предусматривает взятие у пациента венозной крови. Чтобы исключить ошибочный результат, биоматериал берется строго натощак. За 12 часов до проведения исследования запрещается курить, употреблять спиртные напитки, подвергать организм интенсивным физическим нагрузкам.
Исследование крови на ревматоидный фактор осуществляется различными способами. К ним принадлежат латекс-тест, иммуноферментный анализ (ИФА), нефелометрический и турбидиметрический методы, реакция Ваалера-Розе.
При обнаружении высокого уровня РФ часто назначаются дополнительные диагностические процедуры:
- анализ крови на уровень мочевой кислоты;
- общий анализ урины;
- рентгенологическое исследование суставов;
- магнитно-резонансная томография;
- УЗИ суставов и сосудов;
- исследование синовиальной жидкости.
Чтобы добиться стабильного показателя РФ в крови, необходимо устранить причины, повлекшие за собой его повышение. Если такое состояние не связано с каким-либо заболеванием, рекомендуется отказаться от вредных привычек, минимизировать употребление кофе, сократить присутствие в рационе животной пищи.
Пациентам, у которых возрастание ревматоидного фактора обусловлено определенными патологиями, назначается соответствующий лечебный курс. Он может включать в себя медикаментозную терапию, малоинвазивные или полноценные вмешательства, физиотерапевтические процедуры.
Ревматоидный артрит: новые подходы к старой проблеме
Р. М. Балабанова, профессор, доктор медицинских наук, руководитель отдела изучения и коррекции аутоиммунных нарушений ГУ Института ревматологии РАМН
Е. В. Шекшина, кандидат медицинских наук, младший научный сотрудник
Хроническое системное иммуноопосредованное воспалительное заболевание с преимущественным поражением периферических (синовиальных) суставов по типу симметричного эрозивнодеструктивного полиартрита, сопровождающегося пролиферацией синовиоцитов и ангиогенезом (что сближает его с онкологическими заболеваниями), называют РЕВМАТОИДНЫМ АРТРИТОМ (РА).
Распространенность РА среди взрослого населения различных климато-географичеcких зон – в среднем 0,6–1,3%. Ежегодная заболеваемость за последние годы сохраняется на высоком уровне – 0,02%. Для РА характерен половой диморфизм: женщины болеют в 3–4 раза чаще, чем мужчины. Во время беременности нередко развивается ремиссия. У женщин пик заболеваемости РА приходится на 35–55 лет, у мужчин – на 40–60 лет.
Этиология и патогенез заболевания
До настоящего времени причина возникновения РА не уточнена. В его развитии равнозначна роль как генетических, так и внешнесредовых факторов, среди которых предполагается участие инфекции, иммунизации, питания, переливания крови, курения, УФО-облучения и др.
О генетической предрасположенности к заболеванию свидетельствует его высокая агрегация в семьях больных РА. Заболеваемость им в раннем возрастезначительно чаще встречается в семьях, где были родственники с РА. Роль генетической предрасположенности к этому заболеванию подтверждена и его более высокой частотой среди монозиготных близнецов (12–32%) по сравнению с дизиготными (3,5–9%).
Из эндогенных факторов в развитии РА определенную роль играют половые гормоны, что подтверждается большой частотой заболевания среди женщин, а также положительным влиянием беременности на течение РА и его обострением после родоразрешения или ее прерывания. У женщин, больных РА, выявлен дефицит андрогенов – тестостерона и дегидроэпиандростерона, у мужчин также низок уровень тестостерона.
Участие половых гормонов в развитии РА подтверждает влияние экзогенных эстрогенов (оральных контрацептивов), снижающих риск развития РА.
Среди внешнесредовых факторов возникновения этого заболевания в первую очередь предполагается роль инфекции. Классических эпидемиологических доказательств инфекционной этиологии РА нет, но это не исключает ее участия в генетически предрасположенном организме, о чем свидетельствуют результаты исследований на животных.
Специфический (инфекционный) триггер РА не установлен, но есть много претендентов: микоплазма, парвовирус В19, цитомегаловирус (ЦМВ), вирус простого герпеса 6-го типа, Эпстайна – Барр вирус (ЭБВ). Один из механизмов развития так называемых аутоиммунных заболеваний, к которым относится и РА, – “молекулярная мимикрия”. Микробы и вирусы могут содержать белковые структуры (аминокислотные последовательности), сходные с белками хозяина. Иммунный ответ на патоген с целью его элиминации может “изменить направление”, в результате чего возникает перекрестная реакция с собственными антигенами, структурно схожими с чужеродными.
В сыворотке больных РА содержатся в повышенных титрах антитела к латентному или репликативному антигену ЭБВ. Тлимфоциты периферической крови больных РА не способны контролировать ЭБВ-позитивные В-лимфобластоподобные линии, и это объясняет частоту ЭБВ-инфицированных периферических В-лимфоцитов при РА в сравнении с контролем. Длительная экспозиция одного или нескольких вирусов, что нередко имеет место при РА, может играть триггерную роль в инициации иммунного воспаления, так как антигены вируса не только перекрестно реагируют с антигенами хозяина, но и выполняют адъювантный эффект.
Патогенез
ЭФ РА(?) > Трансформация IgG в АутоАГ > IgM,A,G-ревматоидные факторы + АутоАГ = ЦИК > синовиальная ткань > повышение активности медиаторов воспаления, проницаемости микрососудов, хемотаксис лейкоцитов, фагоцитоз ЦИК > повреждение лизосом лейкоцитов и макрофагов > высвобождение лизосомальных ферментов > повреждение клеточных структур > образование новых АутоАГ > цепная реакция
Неизвестный этиологический фактор ревматоидного артрита вызывает первичную иммунную реакцию в виде образования антител в виде IgG. По неизвестной причине они трансформируются и превращаются в аутоантигены, которые в условиях иммунодефицита по Тсупрессорам инициируют выработку В-лимфоцитами антител групп Ig M, A, G (ревматоидные факторы). Они образуют с аутоантигеном циркулирующие иммунные комплексы (ЦИК), оседающие главным образом в синовиальной оболочке суставов и вызывающие повышение активности медиаторов воспаления, нарушение микроциркуляции, активацию хемотаксиса лейкоцитов.
В процессе фагоцитоза повреждаются лизосомы нейтрофилов и макрофагов, высвобождаются лизосомальные ферменты, повреждающие клеточные структуры. Образуются новые аутоантигены, новые аутоантитела, и патологический процесс приобретает характер цепной реакции. На какое-то время она может затихать, но затем вновь возобновляется под влиянием специфических и неспецифических факторов.
Исход воспалительного процесса характеризуется редукцией, а затем и прекращением миграции клеток в воспаленную ткань с последующим повышением апоптоза клеток и восстановлением тканей. Постоянная активация моноцитов и макрофагов приводит к неспособности их блокировать эти процессы, что способствует переходу острого воспаления в хроническое.
Важную роль в патогенезе РА играют простагландины.
Другой механизм, участвующий в воспалении и деструкции хряща, – усиление новообразования сосудов. Этот ангиогенез в синовии связывают с действием провоспалительных цитокинов, который приводит к усилению проникновения воспалительных клеток в ткани сустава, что обеспечивает поступление питательных веществ, необходимых для нормального функционирования воспалительных и пролиферирующих клеток. Важная роль отводится нейтрофилам, увеличение количества которых в синовиальной жидкости приводит к гиперпродукции хемоаттрактантов. Дегрануляция нейтрофилов сопровождается высвобождением протеиназ, реактивных форм кислорода, продуктов метаболизма арахидоновой кислоты.
Процессы, происходящие в синовии при РА, напоминают локальное злокачественное новообразование. Масса вновь образованных клеток и соединительной ткани во много раз превышает массу нормальной синовиальной оболочки. Образующийся при РА паннус обладает способностью к инвазии и деструкции хряща, субхондральной кости и связочного аппарата. Синовиоциты больных РА обладают фенотипическими свойствами трансформированных опухолевых клеток. В синовиальной жидкости и тканях обнаружено увеличение уровня факторов роста – тромбоцитарного и фибробластного. Сходство ревматоидного синовита и локализованного злокачественного новообразования проявляется и на молекулярном уровне. Ряд цитокинов обладает способностью вызвать длительно сохраняющиеся фенотипические изменения клеток.
Патологический процесс при РА в первую очередь развивается в суставах и околосуставных тканях и имеет свои особенности в зависимости от стадии заболевания.
Синовит выявляется рано, даже в клинически неизмененном суставе. Нарушения в синовиальной мембране обусловлены иммунологическими процессами. В начальных стадиях процесса строма скудно инфильтрирована лимфоцитами, плазматическими клетками, лаброцитами (тучными клетками) и макрофагами. Т-лимфоциты имеют морфологические и иммунологические характеристики антигензависимых клеток. В-лимфоциты как предшественники плазматических клеток и сами плазматические клетки синтезируют иммуноглобулины in situ.
На ранней стадии имеет место пролиферация кроющих синовиоцитов типа В, имеющих морфологическое сходство с фибробластами. Клетки формируют несколько слоев с очаговым “частоколом”. Встречаются капилляриты и продуктивные васкулиты. На этой стадии выявляется преобладание экссудативных и альтернативных процессов в синовиальной мембране – отек, полнокровие и очаги фибриноидных изменений.
Для развернутой стадии характерна картина хронического пролиферативного процесса. При этом отмечаются выраженная гиперплазия и гипертрофия ворсинок. Становится более очевидной пролиферация кроющих синовиоцитов с формированием нескольких слоев и наличием гигантских клеток.
В морфогенезе ревматоидного синовита важное место занимает поражение сосудов микроциркуляторного русла – васкулиты и ангиоматоз. В стенках сосудов выявляются отложения иммуноглобулинов. На этой стадии в синовиальной мембране могут формироваться ревматоидные узелки, а в случае присоединения амилоидоза – амилоидные массы.
Особенность позднего периода – выраженный ангиоматоз, сочетающийся с продуктивными васкулитами и тромбозами. Волнообразное течение болезни находит отражение и в морфологии синовиальной мембраны.
Под ней в перихондральной ее части формируется синовиальный паннус – сосудистая и фиброзная ткань. В процессе развития он врастает в хрящ, разрушая его.
Специфический морфологический признак при РА – ревматоидный узелок. Его можно увидеть в различных органах и тканях, но наиболее частая локализация – кожа и синовиальная мембрана. Узелок представлен очагом фибриноидного некроза, окруженного палисадообразно расположенными макрофагами, лимфоцитами и плазматическими клетками. Нередко в нем видны гигантские многоядерные клетки. С помощью моноклональных антител удалось подтвердить участие иммунопатологических реакций в развитии ревматоидных узелков.
Особое место в прогрессировании ревматоидного процесса занимают васкулиты, которые выявляютсяво всех органах, но не имеют специфических морфологических признаков. Исследование сосудов кожи у больных РА с признаками кожного васкулита показало, что изменения микроциркуляторного русла носят генерализованный характер.
При этом заболевании обнаруживают продуктивные, деструктивные и деструктивно-продуктивные васкулиты. Сосуды поражены генерализованно и полиморфно – от умеренной пролиферации эндотелия и инфильтрации наружной оболочки до некроза средней оболочки стенки сосуда. Преобладают поражения сосудов мелкого калибра – кожи, скелетной мускулатуры, внутренних органов. Наиболее типичны продуктивные васкулиты и тромбоваскулиты, реже встречается панваскулит типа узелкового полиартериита с очаговым или тотальным некрозом средней оболочки.
Изменения в сосудах крупного и среднего калибра могут быть обусловлены поражением vasa vasorum и развивающейся в связи с этим ишемией сосудистой стенки. Иногда наблюдается картина аортита с последующим склерозом и расширением устья аорты.
Поражение серозных оболочек проявляется чаще всего сухим плевритом с незначительным фибринозным выпотом, что ведет к образованию спаек. В легочной ткани процесс развивается по типу хронической межуточной пневмонии, очагового или диффузного пневмосклероза с образованием ревматоидных узелков.
Поражение почек обусловлено гломерулонефритом (мембранозным или мембранозно-пролиферативным), нефроангиосклерозом, хроническим интерстициальным нефритом, ангиитом. Часто нефропатия обусловлена отложением амилоидных масс. В латентной стадии амилоид обнаруживают периваскулярно в ткани пирамид и некоторых артериолах клубочков, в нефротической стадии в большинстве клубочков, стенках сосудов, пирамидах отложения амилоида массивные.
В желудочно-кишечном тракте выявляют признаки гастрита, энтерита, колита, которые достаточно часто обусловлены иммунокомплексным процессом, что подтверждается обнаружением в подслизистой основе иммуноглобулинов, фибрина. Наиболее тяжелые изменения желудочно-кишечного тракта связаны с отложением амилоидных масс в слизистой оболочке, стенке сосудов с развитием лимфоидно-плазмоцитарной инфильтрации, атрофией слизистой оболочки и подслизистой основы.
В биоптатах печени отмечают изменения в портальной соединительной ткани с продуктивными васкулитами, лимфоидно-гистиоцитарной или плазмоцитарной инфильтрацией, склеротические изменения, а также дистрофию, некроз гепатоцитов. При амилоидном поражении отложения амилоида наблюдают в ретикулярной строме долек печени по ходу внутридольковых капилляров, в стенке сосудов. Амилоид нередко замещает большую часть паренхимы.
В селезенке выявляют гиперплазию и плазматизацию лимфоидной ткани, пролиферацию эндотелия синусов, отложения белковых преципитатов.
При РА поражаются различные отделы нервной системы и ее элементы (сосуды, соединительная ткань, нервные волокна). Периферическая система в основном поражена за счет vasa nervorum. В соединительной ткани нервной системы выявляют фибриноидные изменения, лимфоидные и плазмоклеточные инфильтраты, а также отложения амилоида, микронекрозы.
Клиническая картина РА
Суставной синдром – ведущий в клинической картине РА. Начало заболевания чаще всего подострое (55–70%), как правило, спровоцированное перенесенной острой инфекцией или обострением хронической, охлаждением, травмой, стрессовой ситуацией.
Развитию артрита за несколько недель или месяцев предшествует продромальный период, признаки которого – усталость, похудание, периодически возникающая боль в суставах (часто на изменение атмосферного давления), снижение аппетита, повышенная потливость, субфебрильная температура, небольшая анемия, увеличение СОЭ.
По данным В. А. Насоновой и М. Г. Астапенко (1989), в продромальном периоде у 32% больных развивается утренняя скованность, особенно в суставах конечностей, которая при активном движении проходит. Среди причин возникновения этого симптома – нарушение нормального ритма выработки гормонов надпочечниками со смещением на более поздний период суток, а также аккумуляция цитокинов в отечной жидкости воспаленных суставов во время сна.
В начальном периоде РА у 1/3 больных отмечают артралгии, усиливающиеся при движении, у 2/3 – симметричный артрит мелких суставов кистей и стоп. Боль и скованность наибольшие в утренние часы, постепенно убывающие к вечеру. Интенсивность и длительность этих проявлений коррелирует с прогрессивностью болезни, сохраняясь при выраженной активности до обеда, а у отдельных больных проходит только к вечеру.
У 8–15% страдающих РА заболевание начинается остро в течение нескольких дней. При этом пациент может указать время и движение, спровоцировавшее боль. Артралгии могут сопровождаться такой же резкой болью в мышцах, длительной утренней скованностью, лихорадкой, что приводит больного к обездвиженности.
В 15–20% случаев РА начинается незаметно с медленным прогрессированием артрита без повышения температуры тела, ограничения движений.
Поражение суставов в ранней стадии РА может быть нестойким и самопроизвольно исчезать на несколько месяцев и даже лет. Стойкий полиартрит с прогрессированием воспалительного процесса отмечен у 70% больных. Первыми, как правило, при РА вовлекаются вторые-третьи пястно-фаланговые, проксимальные межфаланговые и суставы запястья, реже – плюсне-фаланговые. Затем по частоте поражения следуют коленные, локтевые, голеностопные. Позднее вовлечение крупных суставов некоторые авторы объясняют более высоким соотношением поверхности синовиальной мембраны к суставному хрящу. По нашим данным, у 87% заболевших все началось с поражения мелких суставов кистей, у 9,7% – крупных (коленные, плечевые). Стойкий прогрессирующий полиартрит имел место у 43%, у 57% больных он носил волнообразное течение с периодами ремиссии. У 20,4% пациентов развился ишемический некроз головок бедренных костей.
Некоторые суставы в дебюте болезни остаются интактными (“суставы исключения”) – дистальные межфаланговые, первый пястнофаланговый сустав большого пальца кисти, проксимальный межфаланговый мизинца.
Ранняя фаза РА характеризуется преобладанием экссудативных явлений симметрично пораженных суставов кистей с наличием выпота, определяемого по симптому флюктуации, воспалительному отеку периартикулярных тканей, резкой болезненности при пальпации, положительному симптому сжатиякисти.
Над мелкими суставами может быть слегка гиперемирована кожа, а над крупными – повышенная температура. Вследствие воспаления суставных тканей и рефлекторного спазма мышц резко ограничивается движение в пораженных суставах, что ведет к развитию мышечной атрофии. Артрит сопровождается воспалительным поражением влагалищ сухожилий, чаще разгибателей, реже – сгибателей кисти и стопы.
У 15–20% заболевших в первый год болезни может произойти спонтанное затухание симптомов артрита и развиться ремиссия болезни. Но у большей части больных процесс принимает прогрессирующий характер с переходом в экссудативно-пролиферативную фазу.
Наряду с общими симптомами (слабость, астения, похудание, ухудшение сна, аппетита, субфебрильная температура) прогрессирует суставной синдром. Преобладание пролиферативных процессов в суставных тканях приводит к их утолщению, стойкой плотной или пружинящей припухлости периартикулярных тканей, что вызывает изменение конфигурации суставов, в первую очередь мелких – кистей и стоп, запястья, лучезапястных, коленных, локтевых. Плечевые, тазобедренные суставы поражаются при РА редко, еще реже вовлекаются суставы позвоночника.
Классификация РА
Первая была предложена А. И. Нестеровым в 1961 году, после чего неоднократно уточнялась в связи с появлением новых данных о клинике и вариантах течения РА. Последний был одобрен на I Всероссийском конгрессе ревматологов в 2003 году.
Выделено 2 клинико-иммунологических варианта: серопозитивный и серонегативный РА. Полиартрит как основное проявление этого заболевания включает в себя оба варианта. Внесуставные проявления в основном отнесены к серопозитивному варианту и представлены лишь там, где ревматоидная принадлежность не вызывает сомнений. Сюда же отнесена особая форма РА – синдром Фелти. Серонегативный вариант РА имеет свои клинико-лабораторные особенности, к нему отнесен и синдром Стилла взрослых.
Характеризуя активность заболевания, выделяют 4 степени: 0 – ремиссия, 1 – низкая, 2 – средняя, 3 – высокая. Определение активности базируется на наиболее лабильных клинических и лабораторных признаках:
- выраженность боли по визуальной аналоговой шкале (ВАШ), где ее отсутствие приравнивается к нулевой отметке, а максимальное значение – к 10 см
- длительность утренней скованности в минутах
- показатели СОЭ и СРБ
Определение СРБ в нашей стране не стандартизировано, поэтому мы взяли за исходное значение норму, а далее – ее 2–3- и более кратное превышение.
Зарубежными ревматологами предложено для оценки активности РА применять DAS (счет активности болезни).
По МКБ Х принята такая классификация РА: Воспалительные полиартропатии
Ревматологическое обследование
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Эта акция – для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб, Яндекс.Дзене и Инстаграм! Если вы являетесь другом или подписчиком страницы.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Какие заболевания лечит ревматолог?
Подагра: диагностика и лечение
“Men’s Health”, медицинский блог (август 2016г.)
Если ваши суставы опухают и болят по ночам, врач-ревматолог предложит вам проверить ревматологический профиль. Это обследование поможет поставить точный диагноз, проследить динамику заболевания и назначить правильное лечение.
При подозрении на ревматическую болезнь используют следующие исследования:
- анализ крови на уровень мочевой кислоты;
- анализ крови на антинуклеарные антитела;
- исследование крови на ревматоидный фактор;
- исследование крови на АЦЦП (антитела к циклическому цитруллин-содержащему пептиду);
- анализ крови на С-реактивный белок.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.

Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые). Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
Антинуклеарные антитела (АНА)
С помощью АНА теста можно определить наличие в крови антинуклеарных антител (антител к ядерным антигенам).
АНА – это группа специфических аутоантител, которые производит иммунная система нашего организма в случае аутоиммунных нарушений. Антитела оказывают повреждающее действие на клетки организма. При этом человек испытывает различные болезненные симптомы, например боль в мышцах и суставах, общую слабость и др.
Обнаружение в сыворотке крови антител принадлежащих к группе АНА (например, антител к двуспиральной ДНК) помогает выявить аутоимунное заболевание, контролировать течение болезни и эффективность его лечения.
Исследование крови на АЦЦП

Анализ крови на С-реактивный белок

Исследование крови на АЦЦП
Когда необходим анализ крови на антинуклеарные антитела
Выявление антинуклеарных антител может быть признаком следующих аутоиммунных заболеваний:
-
; ; ;
- смешанное заболевание соединительной ткани; ; ; ;
- аутоиммунный гепатит
Как выполняется тест на антинуклеарные антитела
Кровь на антинуклеарные антитела берется из вены на локтевом сгибе, натощак. Перед исследованием можно не придерживаться никакой диеты.
В некоторых случаях, для того чтобы дифференцировать различные аутоиммунные заболевания, могут потребоваться дополнительные уточняющие тесты на аутоантитела из группы антинуклеарных антител, так называемый иммуноблот АНА.
Что обозначают данные теста
Антинуклеарные антитела (другое название – антинуклеарный фактор) указывают на наличие какого-то аутоиммунного нарушения, однако не указывают точно на болезнь, вызвавшую его, поскольку тест на АНА является скрининговым исследованием. Цель любого скрининга – выявить людей с повышенным риском того или иного заболевания.
У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения.
Нормальное значение АНА подразумевает титр антител, не превышающий значение 1: 160. Ниже этого значения анализ считается отрицательным.
Положительный анализ на антинуклеарные антитела (1:320 и более) указывает на повышение антинуклеарных антител, и наличие у человека заболевания аутоиммунной природы.
В настоящее время для выявления антинуклеарных антитела используются две методики: непрямую реакцию иммунофлюоресценции с использованием так называемой клеточной линии Нер2 и иммуноферментный анализ. Оба теста дополняют друг друга, в связи с чем их рекомендуют выполнять одновременно.
Можно выделить следующие виды антинуклеарных тел АНА в реакции непрямой иммунофлюоресненции:
- гомогенная окраска – может быть при любом аутоиммунном заболевании;
- пятнистая или крапчатая окраска может быть при системной красной волчанки, склеродермии, синдроме Шегрена, ревматоидном артрите, полимиозите и смешанном заболевании соединительной ткани;
- периферическая окраска – характерна для системной красной волчанки;
При положительном анализе на антинуклеарные антитела необходимо провести иммуноблот антинуклеарных антител для уточнения типа аутоиммунного заболевания и постановки диагноза.
Ревматоидный фактор
Исследование крови на ревматоидный фактор направлено на выявление специфических антител класса IgM к антителам класса IgG.
Лабораторный тест на ревматоидный фактор является скрининговым исследованием, направленным на выявление аутоиммунных нарушений. Главная задача исследования на ревматоидный фактор – выявление ревматоидного артрита, болезни и синдрома Шегрена и ряда других аутоиммунных болезней.
Анализ на ревматоидный фактор может потребоваться при следующих симптомах:
- боли и отечность в суставах;
- ограничение подвижности в суставах;
- чувство сухости в глазах и во рту;
- кожные высыпания по типу кровоизлияний;
- слабость, упадок сил.

Нормы ревматоидного фактора в крови
Теоретически в здоровом организме ревматоидного фактора быть не должно. Но все же в крови у некоторых даже здоровых людей этот фактор присутствует в небольшом титре. В зависимости от лаборатории верхняя граница нормы ревматодного фактора варьирует от 10 до 25 международных единиц (МЕ) на 1 миллилитр крови.
Ревматоидный фактор одинаковый у женщин и мужчин. У людей пожилого возраста показатель ревматоидного фактора будет несколько выше.
Ревматоидный фактор у ребенка должен составлять в норме 12,5 МЕ на миллилитр.
Анализ на ревматоидный фактор используется для диагностики следующих заболеваний:
-
;
- системные аутоиммунные заболевания;
- риоглобулинемия.
Другие причины повышения ревматоидного фактора
Дополнительные причины повышения ревматоидного фактора могут быть следующими:
- сифилис;
- краснуха;
- инфекционный мононуклеоз;
- малярия;
- туберкулез; ; ;
- лейкемия; ;
- сепсис
Если причина повышенного ревматоидного фактора – инфекционные заболевания, например, инфекционный мононуклеоз, то титр ревматоидного фактора обычно меньше, чем при ревматоидном артрите.
Тем не менее, анализ на ревматоидный фактор прежде всего помогает распознать ревматоидный артрит. Однако следует подчеркнуть, что ставить диагноз лишь на его основании нельзя. Поскольку ревматоидный фактор может быть повышенным при многих других патологических состояниях аутоиммунной и не аутоиммунной природы. Кроме этого, примерно у 30% больных ревматоидным артритом анализ крови на ревматоидный фактор может оказаться отрицательным (серонегативный вариант ревматоидного артрита).
Анализ крови на ревматоидный фактор проводят утром натощак (с последнего приема пищи должно пройти от 8 до 12 часов).
Анализ крови на АЦЦП заключается в определении титра антител к циклическому цитруллинированному пептиду и является одним из точных методов для подтверждения диагноза ревматоидного артрита. С его помощью болезнь можно обнаружить за несколько лет до возникновения симптомов.
Что показывает анализ АЦЦП
Цитруллин – это аминокислота, которая является продуктом биохимической трансформации другой аминокислоты – аргинина. У здорового человека цитруллин не принимает участия в синтезе белка и полностью выводится из организма.
Но при ревматоидном артрите цитруллин начинает встраиваться в аминокислотную пептидную цепочку белков синовиальной оболочки и хрящевой ткани суставов. «Новый» видоизмененный белок, имеющий в своем составе цитруллин, воспринимается иммунной системой как «чужой» и в организме начинают производиться антитела к цитруллин-содержащему пептиду (АЦЦП).
АЦЦП – это специфический маркер ревматоидного артрита, своеобразный предвестник заболевания на ранней стадии, обладающий высокой специфичностью.
Антитела к циклическому цитруллинированному пептиду обнаруживаются задолго до первых клинических признаков ревматоидного артрита и остаются в течение всей болезни.
Методика анализа и его значение
Для выявления АЦЦП используют иммунноферментный анализ. Анализ крови на АЦЦП проводят по принципу «инвитро» (в переводе с латинского – в пробирке), исследуется сыворотка из венозной крови. АЦЦП анализ крови может быть готов уже через сутки (зависит от вида лаборатории).
Выявление АЦЦП при ревматоидном артрите может указывать на более агрессивную, так называемую эрозивную форму заболевания, которая ассоциируется с более быстрым разрешением суставов и развитием характерных суставных деформаций.
Если результат анализа на АЦЦП оказывается положительным, то прогноз ревматоидного АЦЦП артрита считается менее благоприятным.
Анализ на ревматоидный фактор

Анализ на ревматоидный фактор (РФ) – это тест, который измеряет наличие и уровень специфического IgM против аномальных иммуноглобулинов IgG, продуцируемых лимфоцитами. Проводимое исследование дает возможность определить ревматоидный артрит (в 75% случаев) и синдром Шегрена (в 60-70% случаев), что особенно важно для пациентов с внесуставной симптоматикой и при быстром прогрессировании деструкции. Полученные результаты также позволяют определить и иные заболевания (хронические вирусные, бактериальные и паразитарные инфекции), а также некоторые разновидности рака. Также удается выявить нарушения со стороны почек, печени и легких.
Ревматоидный фактор представляет собой аутоантитела, иммуноглобулин IgM-типа, продуцируемый иммунной системой организма. Они атакуют собственные ткани, идентифицируя их как чужеродные структуры. Несмотря на то, что функция РФ точно не известна, ее присутствие полезно в качестве маркера воспалительной и аутоиммунной активности.
Если хотите сдать кровь на ревматоидный фактор, обращайтесь в проверенные клиники, чтобы получить достоверный результат. Медицинский центр «РебенОК» располагает современным оборудованием экспертного класса. У нас работают опытные специалисты, имеющие большой практический опыт.
Показания для назначения исследования
Лабораторный тест обнаруживает и измеряет наличие РФ в крови и может использоваться, наряду с другими исследованиями, для диагностики ревматоидного артрита (РА). Речь идет о системном и хроническом аутоиммунном заболевании, которое вызывает воспаление, боль, скованность суставов рук, ног и других частей тела. При отсутствии своевременного лечения наблюдается разрушение суставных структур.
В организме здоровых людей этот белок не вырабатывается, поэтому наличие ревматоидного фактора в крови может указывать на проявление аутоиммунного заболевания. Оно может появиться в любом возрасте, но чаще развивается в конце детородного возраста у женщин и в возрасте от 60 до 80 лет у мужчин.
Около 80% заболевших – женщины. Без лечения РА может ухудшить качество и снизить продолжительность жизни. Существует ряд методов лечения, которые уменьшают осложнения ревматоидного артрита, но необходимо поставить точный диагноз и начать терапию до начала развития серьезного повреждения суставов.
Анализ на ревматоидный фактор назначается для диагностики аутоиммунных нарушений (в качестве дополнительного метода):
- псориатический артрит;
- анкилозирующий спондилит;
- криоглобулинемия;
- полимиозит;
- ревматоидный артрит;
- синдром Шегрена.
Назначается при хронических воспалительных заболеваниях, имеющих неясную этиологию. Также лабораторное исследование крови необходимо для определения активности патологического процесса в организме и контроля медикаментозного лечения РА. С помощью полученных результатов удается определить прогноз заболевания.
РФ предоставляет ценную информацию для диагностики. Поскольку чувствительность и специфичность анализа не очень точная, он обычно запрашивается наряду с другими тестами. Около 80% людей, страдающих РА, имеют положительный результат для теста РФ. Также могут быть отрицательные показатели у людей с клиническими признаками.
Подготовка к процедуре
Для получения точного результата при заборе венозной крови на ревматоидный фактор рекомендуется:
- Не курить за 2-4 часа до посещения лаборатории.
- Исключить спиртные напитки перед исследованием.
- Ограничить физическую активность за 12 часов до визита в клинику.
За 15-20 минут до забора биологического материала рекомендуется отдохнуть в спокойной обстановке. Детей в возрасте до 5 лет нужно обильно напоить водой (до 200 мл) за полчаса до анализа.
Что может повлиять на результат
Количественное определение ревматоидного фактора в анализе крови не только позволяет диагностировать РА, но и способствует прогнозу заболевания и мониторингу терапевтических реакций. Высокие уровни ревматофактора в анализе крови связаны с более тяжелой формой заболевания.
РФ также обнаруживается при многих других ревматических заболеваниях. Данные патологические нарушения имеют общую хроническую антигенную стимуляцию. По полученным результатам врач не может поставить точный диагноз. Для определения имеющегося заболевания необходимо пройти дополнительную диагностику, сопоставить симптомы, результаты и анамнез болезни.
Анализ

Ревматоидный артрит является хроническим воспалительным заболеванием неизвестной этиологии. Диагноз основан на комбинированных клинических и рентгенографических анализах. Определение содержания ревматоидного фактора в крови методом агглютинации является наиболее часто используемым лабораторным тестом. Материалом исследования является сыворотка крови.
Основной целью исследования является получение объективной информации о наличии и особенностях течения иммунопатологических изменений у пациента. Такой подход позволяет диагностировать происходящие изменения на ранних стадиях прогрессирования, оценить активность заболевания, тяжесть его течения и прогнозировать болезнь. Своевременное выявление позволяет назначить эффективную терапию, исключив развитие необратимых процессов в организме.
- латекс-тест;
- ИФА;
- иммунонефелометрия.
Для скрининга могут быть использованы сухие тест-полоски. Тестирование IgM РФ дает возможность сделать прогноз эффективности лечения у больных. Если до начала лечения показатели данного маркера являются высокими, то это рассматривается как наличие возможности получения хорошего ответа на терапию при ревматоидной форме артрита.
Нормальные показатели
В норме ревматоидный фактор в анализе крови должен иметь показатели – до 10 Ед/мл (или 14 МЕ/мл). Данный показатель одинаковый как у женщин, так и у мужчин.
Повышенные показатели считаются нормой только у людей пожилого возраста и у пациентов, которые принимают лекарственные средства.
Расшифровка показателей
В остальных случаях повышенные показатели при расшифровке ревматоидного фактора в анализе крови свидетельствуют о наличии следующих заболеваний:
- при высоких титрах (более 60 МЕ/мл) можно судить о развитии артрита ревматоидного типа;
- умеренные показатели (от 30 до 60 МЕ/мл) указывают на синдром Шегрена (аутоиммунном системном поражении соединительной ткани);
- немного завышенные титры (от 15 до 30 МЕ/мл) свидетельствуют о васкулите (смешанной криоглобулинемии), системной красной волчанке, полимиозите.
Завышенный РФ также присутствует при заболеваниях инфекционной природы (бруцеллезе, сальмонеллезе, паразитарных инфекциях, туберкулезе, бактериальном эндокардите). При повышенных титрах врач может назначить дополнительные лабораторные исследования для диагностики цирроза печени, краснухи, эпидемического паротита, хронической формы гепатита, гриппа и сифилиса. Высокие показатели также могут свидетельствовать о наличии злокачественных новообразований (лейкемии, рака толстой кишки).
При оценке клинических показателей аутоантител учитывается выраженность и стойкость гиперпродукции. При инфекционных заболеваниях отмечается умеренное образование, при аутоиммунных нарушениях – стойкое. Достаточно редко можно встретить аутоантитела, которые являются специфичными только для ревматоидных заболеваний.
Основные диагностические маркеры ревматоидных заболеваний – АНА (антинуклеарные), РФ (ревматоидный фактор), АЦБ (к цитруллинированным белкам), АФЛ (антифосфолипидные) и АНЦА (цитоплазматические антинейтрофильные). Для постановки точного диагноза был разработан перечень тестов (скрининговых, подтверждающих и серологических).
Таблица – Стандартные профили аутоантител, разработанные для диагностики ревматоидных заболеваний
| Болезнь | Профиль |
| Воспалительные процессы в области кишечника (неспецифический язвенный колит, Болезнь Крона) | пАНЦА, атипичные АНЦА, ASCA |
| Гепатиты аутоиммунной формы | Антитела к микросомам почек и печени (1 тип), SMA и АНФ |
| Васкулиты системного типа | п- и цАНЦА, антитела к миелопероксидазе и протеиназе 3 |
| Системная склеродермия (ССД) – заболевание соединительной ткани | АЦА, aScl-70, антинуклеарные антитела |
| Антифосфолипидный синдром | волчаночный антикоагулянт – ВА, антитела к β2-гликопротеину I – аβ2-ГПI) |
Рекомендации
Ревматоидное воспаление при отсутствии своевременного лечения приводит к развитию серьезных осложнений – поражению сердца, сосудистых структур и легких. Продолжительность жизни таких пациентов сокращается на 5-10 лет. Заболевание может стать причиной инвалидности. Развиться РА может на фоне травмы, переохлаждения, стрессовых ситуаций, инфекционных процессов. Причиной также может стать банальная простуда, ангина или грипп. Никто из нас не застрахован от РА, поэтому даже при наличии малейшего подозрения на заболевание следует пройти комплексное обследование.
Сдать анализ крови на РФ в Москве можно в клинике «РебенОК» по лучшим ценам. В медицинском центре важной задачей стандартизации лабораторной диагностики является гармонизация и сопоставление иммунологических тестов с национальными и международными аттестованными образцами (референтными материалами). Мы используем проверенные методы исследований, учитываем базы данных и используем стандартные алгоритмы оценки полученных результатов.
Диагностика ревматоидного артрита

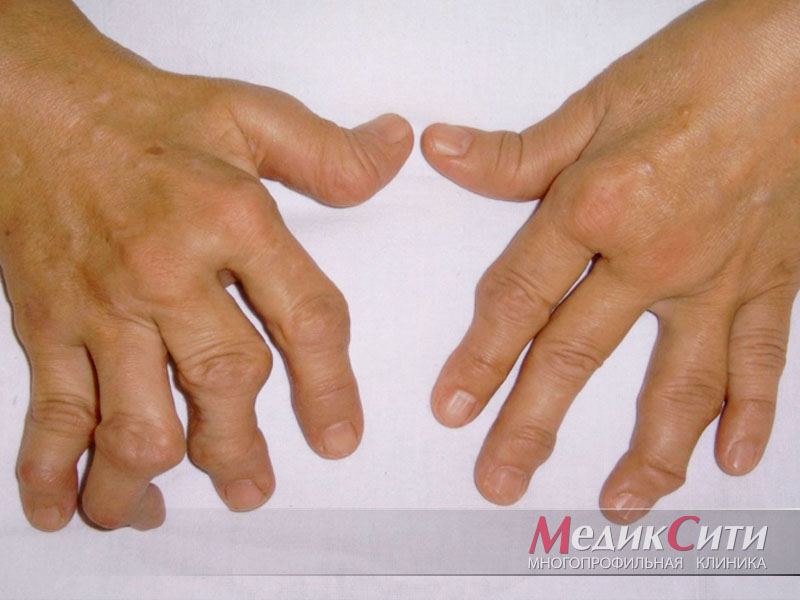
Ревматоидный артрит (РА) ― это системное аутоиммунное воспалительное заболевание соединительной ткани суставов. Патологические процессы приводят к развитию необратимых изменений. Может быть поражен один или несколько суставов. Как правило, поражаются мелкие суставы кистей и стоп, а также коленные, локтевые, челюстные, тазобедренные и суставы шейного отдела позвоночника.
В результате прогрессирования болезни суставы теряют свою подвижность, снижается качество жизни пациента. Усугубляет ситуацию то, что до сих пор не установлена причина заболевания. Остановить процесс пока невозможно. Всего в мире ревматоидному артриту подвержено до 1% населения, из них 3/4 женщины. Средний возраст начала заболевания ― 40 лет. Проявляется болезнь в период сильного эмоционального стресса, под воздействием неблагоприятных экологических условий, после травмы, перенесенной инфекции. РА характеризуется ранней инвалидностью, в 70% случаев. Среди основных причинам смерти ― инфекционные осложнения и почечная недостаточность.
Причины ревматоидного артрита
В настоящее время нет достоверных данных о причинах развития заболевания. Существует несколько наиболее вероятных версий, поддерживаемых большей частью медицинского сообщества. Наиболее популярная из них состоит в том, что РА вызывает сразу несколько факторов, присутствующих в анамнезе пациента одновременно.
Генетическая предрасположенность к аутоиммунным нарушениям.
Наличие антигена класса MHC II (отмечается у большинства больных).
Инфекционные агенты: парамиксовирусы, гепатовирусы, ретровирусы.
Наличие титров антител к вирусу Эпштейн-Барр (обнаруживают у 80% пациентов).
Таким образом, риск развития ревматоидного артрита выше у женщин в возрасте 35 – 40 лет и старше. Увеличивает шансы наличие близких родственников с аналогичным диагнозом, а также такие перенесенные болезни, как корь, гепатит В, лишай, герпес, паротит.
Активизировать патологический процесс способны любые изменения в иммунной системе, при котором начинается атака на собственную соединительную ткань. Среди пусковых факторов частые переохлаждения, гиперинсоляция (солнечные удары), длительная интоксикация, вирусные и бактериальные инфекции. Может повлиять прием медикаментов, нарушение работы эндокринных желез, длительное состояние стресса и депрессии.
Развитие ревматоидного артрита
При воздействии одного или нескольких факторов в организме запускается неадекватная реакция иммунной системы. Клетки-защитники — лимфоциты перестают диагностировать и уничтожать чужеродные микроорганизмы, их мишенью становятся собственные здоровые клетки. Вырабатываются вещества, вызывающие эрозивно-деструктивные повреждения синовиальной оболочки суставов.

РА движется по следующим стадиям:
Синовит. Клетки тканевого происхождения (синовиоциты) начинают выполнять функцию макрофагов, т. е. переваривать остатки погибших клеток и чужеродные частицы. В результате вырабатывается провоспалительные цитокины, вызывающие активацию Т-хелперов ― клеток стимулирующих усиленную работу иммунитета.
Остеопороз. Снижение плотности костей вызывают активированные макрофаги и моноциты путем производства провоспалительных цитокинов, среди которых ИЛ-1. Этот цитокин активирует остеокласты, растворяющие и разрушающие минеральные соединения и коллаген.
Изменяется состав крови и синовиальной жидкости. Повышается уровень плазматических клеток, вырабатывающих иммуноглобулины. Растет концентрация IgM и IgG к измененному Fc участку IgG (ревматоидные факторы).
Пролиферативная стадия. В это время патологические процессы вызывают повреждение хрящевой ткани и костей. Разрастаются капилляров синовиальной ткани. Синовиоциты приводят к формированию паннуса — агрессивной грануляционной ткани, склонной к опухолеподобному росту с внедрением в хрящ и суставную часть кости.
Последняя, пролиферативная стадия характеризуется образованием эрозий. Без лечения эти процессы могут наступить уже спустя несколько месяцев с начала заболевания. Усиление ангиогенеза способствует прорастанию сосудов в хрящи, проникновению вглубь хрящевой ткани бактерий.
Классификация
Согласно МКБ-10 заболевание систематизируется по следующим группам:
1. Серопозитивный РА:
РА с втягиванием других органов и систем.
2. Юношеский РА.
3. Другие РА:
Другие уточненные и неуточненные артриты.
По клиническим проявлениям болезнь делят на первичную стадию (с момента начала заболевания прошло менее 6 мес.), раннюю (от 6 мес. до года), развернутую (от 1 года) и позднюю (больше 2 лет). Различают ревматоидный артрит по степени потери функциональности, иммунологическим факторам, активности течения болезни, инструментальным характеристикам.

Для врачей наибольшее значение имеет иммунологическая характеристика. Наличие ревматоидного фактора в крови или наличие анти-ЦЦП (серопозитивные и серонегативные РА). Результаты анализов, выявляющих эти значения, позволяют грамотно спланировать терапию.
Симптомы
Начальная стадия заболевания практические не имеет явно выраженной симптоматики. С течением времени проявляется небольшая скованность в пораженных суставах. Как правило, она возникает к утру, поскольку снижается секреция глюкокортикоидов. Больному трудно двигаться, движения заторможены. Иногда, чтобы встать, требуется помощь. Но, уже через 30 минут ― час все приходит в норму. Клиника может развертываться в течение нескольких месяцев или даже лет, постепенно усиливаясь.
К первичным симптомам также стоит отнести:
периодические суставные боли;
Вторая стадия характеризуется стремительным делением клеток, уплотнением синовиальной оболочки. Отмечается симметричная отечность суставов, кожные покровы в пораженных областях имеют повышенную температуру. Также наблюдается внезапные боли, усиливающиеся при активном движении. Чтобы полностью пройти им необходимо такое же время покоя, которое было затрачено на движение.
Третья стадия ― активная фаза воспаления с вовлечением хрящей и костей. Пораженные суставы начинают деформироваться, что ведет к усилению боли и утрате двигательной функции.
Ревматоидный артрит часто имеет сопутствующие заболевания суставов, а смазанная симптоматика затрудняя дифференциальную диагностику. Среди сочетающихся полезней ревматизм, остеоартроз и иные системные патологии соединительной ткани. Единственным специфическим проявлением ревматоидного артрита можно назвать узелки, так называемые подкожные образования на разгибательной поверхности. Их можно обнаружить при пальпации.

Внесуставные проявления РА
Патологические процессы вызванные ревматоидным артритом, протекающие вне суставов встречаются у трети больных. Эти симптомы также усложняют диагностику, влияют на выбор тактики лечения. Среди них:
Кожные васкулиты (язвенно-некротические, ливедо-ангииты, инфаркты ногтевого ложа).
Синдром Шегрена (поражение слюнных и слезных желез).
Поражения глаз (склерит ― воспаление глубинного слоя глаза, эписклерит ― воспаление соединительной ткани глаза).
Интерстициальное заболевание легких (воспаление альвеол, легочных капилляров и других тканей).
В результате воспалений, сопровождающих ревматоидный артрит, могут возникнуть патологии со стороны сердечно-сосудистой, дыхательной, нервной систем. Самым серьезным осложнением считается АА-амилоидоз, вызывающий почечную недостаточность.
Отдельно стоит выделить различные ассоциированные заболевания, не вызванные напрямую, но связанные с РА. Это ишемическая болезнь сердца, тромбоэмболия, анемия, психоневрологические нарушения, среди которых внимания заслуживает депрессия. Как любое другое аутоиммунное заболевание с хроническим воспалением, ревматоидный артрит влияет на психологическое состояние. Пациенту рекомендовано прохождение психологических курсов и комплексное, всестороннее обследование.
Диагностика
В первую очередь врач изучает клинические критерии ревматоидного артрита. Заподозрить болезнь следует у пациентов с симметричным полиартритом. Важное значение имеет поражение лучезапястных, II и III пястно-фаланговых суставов. Необходимо исключить гепатит С. Обратить внимание на наличие или отсутствие изменений цвета кожи у воспаленных суставов, наличие деформации конечностей, тендосиновит сгибателей или разгибателей пальцев. Диагностика также включает результаты лабораторных и инструментальных.
Лабораторные исследования
В задачи лаборатории входит анализ крови на РФ, анти-ЦЦП, СОЭ, СРБ. Наиболее прогрессивным анализом является титр антител к АЦЦП, анти-ЦЦП, anti-CCP.
РФ ― анализ на антитела к человеческому гамма-глобулину обнаруживают 70% больных РА. Однако, показатель не критичный, поскольку титры могут быть выявлены при других вирусных заболеваниях и патологиях соединительной ткани. Анализ на РФ подтверждает ревматоидный артрит в сочетании с положительным тестом на АЦЦП.
АЦЦП – тест с высокой чувствительностью достигающей 86%. В сочетании с титром РФ свидетельствует об РА. Однако, необходимо исключить гепатит С, поскольку АЦЦП и титр РФ могут быть при этой вирусной инфекции.
К дополнительным анализам стоит отнести биохимическое исследование крови для определения активности воспаления. Общий анализ крови для выявления анемии, иммунологическое исследование для установки наличия ревматоидного фактора (антител IgM).
Инструментальная диагностика
Рентгенологическое исследование. В первые месяцы заболевания рентгенография способна показать только отек мягких тканей. Краевые эрозии, остеопороз, сужение суставной щели выявляют к концу первого года заболевания или позднее.
Магнитно-резонансная томография. Наиболее информативный метод исследования в настоящий момент. Она позволяет выявить ранние признаки воспаления, обнаруживает эрозии и поражения субхондральной кости.
Исследование синовиальной жидкости. Процедуру проводят при экссудативных изменениях суставов, для дифференции РА от артритов другой природы. Свидетельствует о развитии ревматоидного артрита помутнение, желтоватый цвет синовиальной жидкости. Содержание лейкоцитов увеличивается до 50 000/мкл.
Важное значение при постановке диагноза ― исключение схожих заболеваний: микрокристаллический артрит, саркоидоз, реактивный и псориатический артрит, системная красная волчанка, остеоартрит и иные болезни.

Лечение
Терапия направлена на сдерживание развития болезни, уменьшение воспаления и предупреждение деформаций суставов и потери их функциональности. Назначаются следующие медикаменты:
Нестероидные противовоспалительные вещества. Они в некоторой степени снижают боль, замедляют прогрессирование РА. Могут включать ингибиторы и блокаторы для ИЛ-1, ИЛ-6, ФНО-альфа. Они не блокируют развитие эрозии и болезни, потому используется как вспомогательные средства.
Глюкокортикоиды. Назначаются в сочетании с противовоспалительные препаратами. Позволяют контролировать развитие тяжелых моноартикулярных и олигоартикулярных симптомы. Не используются на постоянной основе, так как часто вызывают неприятные метаболические эффекты.
Базисные препараты. Основные лекарственные средства, способные существенно замедлить прогрессирование артрита. Курсы приема от нескольких недель до нескольких месяцев. Препараты отличаются по химическому составу и фармакологии. Они комбинируются между собой для подбора оптимального лечения с наибольшим эффектом. Согласно статистике ⅔ пациентов прошедших курс отпечают значительные улучшение, более половины из них достигают полной ремиссии. Однако, следует знать о токсичности этих препаратов. Врач и пациент должны взвесить все риски, проводить регулярных контроль за состояние больного.
Таким образом, основное лечение включает базисные препараты, в особенности метотрексат, биологические препараты-антагонисты, иммуномодулирующие лекарства. К другим методам вспомогательной терапии относятся физиотерапевтические процедуры, лечебная гимнастика, сбалансированное сочетание физической нагрузки и отдыха. Отказ от алкоголя и курения может продлить жизнь пациента. Исправить искривление суставов можно при помощи хирургической коррекции.
Прогноз
Ревматоидный артрит сокращает продолжительность жизни человека по ряду причин. В 2 раза увеличивается риск сердечных заболеваний. Это вызвано наличием хронического воспаления. Усугубить ситуацию могут сопутствующие патология, например, диабет, ожирение, алкоголизм.
При развитии АА-амилоидоза, несмотря на лечение, средняя продолжительность жизни пациента около 10 лет с момента начала болезни. Без терапии срок исчисляется несколькими годами. Частая причина смерти — почечная недостаточность. В среднем РА сокращает жизнь на 3 – 7 лет из-за высокого риска развития инфекций и желудочно-кишечных кровотечений.
Медикаментозная терапия также не совершенно. Может вызвать сопутствующие заболевания, стать одним из факторов развития злокачественных новообразований. К критериям неблагоприятного прогноза относят:
ранние (до 4 мес.) рентгенологические изменения суставов;
стойкое увеличение скорости оседания эритроцитов;
постоянное вовлечение новых суставов;
носительство антигенов HLA-DR4.
Около 10% больных обречены на тяжелую инвалидизацию с потерей навыков самообслуживания. Наиболее тяжело ревматоидный артрит протекает у женщин, курящих, представителей европеоидной расы.
Преимущества лабораторий АО “СЗЦДМ”
В лабораторных терминалах Северо-западного центра доказательной медицины можно сдать анализы позволяющие диагностировать ревматоидный артрит и другие аутоиммунные заболевания. Среди преимущества АО “СЗЦДМ”:
Новое современное оборудование,
Квалифицированный и доброжелательный персонал,
Быстрая готовность результатов и удобные способы их получения.
Лаборатории находятся в Пскове, Великом Новгороде, Калининграде, Санкт-Петербурге и других городах Ленинградской области. Вы можете сдать анализы в любой из них без привязки к проживанию и регистрации.


