Диета при панкреатите поджелудочной железы

Таблица продуктов поможет разобраться, что можно есть, а чего следует избегать. В качестве примера диетического питания при данном заболевании приводим меню на неделю.
Плюсы диеты при панкреатите
Панкреатит – серьезное заболевание поджелудочной железы, при котором воспаляются ткани органа секреции. Поджелудочная железа участвует в процессах пищеварения, вырабатывая панкреатический сок. Он нейтрализует кислую среды желудочного сока, способствует расщеплению пищи и процессам всасывания питательных веществ. При нарушении оттока панкреатического сока из органа или обратном забросе из двенадцатиперстной кишки, ферменты начинают переваривать окружающие ткани, вызывая воспаление протоков и самой поджелудочной железы.
Причины болезни самые различные, но в основном они связаны с нарушением питания: голодания, диеты, жирная и острая пища, отравления, употребление алкоголя, иные воспалительные заболевания – например, гастрит, цирроз печени. Иногда панкреатиту способствуют гормональные нарушения, инфекции, наследственность. Чаще всего заболевание возникает в среднем и пожилом возрасте, поэтому нужно особенно тщательно следить за своим питанием в это время и избежать болезни.
Люди в группе риска по данному заболеванию, а также заболевшие, вынуждены соблюдать целый ряд ограничений в питании. В противном случае неполноценно работающая, воспаленная железа не справляется с нагрузкой, происходит сужение протоков и застой сока, орган начинает переваривать сам себя.
Минусы диеты при панкреатите
Необходимость постоянно следить за своим рационом и запрет на множество продуктов может психологически угнетать больного. При ином типе питания у родственников, приходится готовить себе отдельно, а каждое нарушение запрета может вызвать обострение болезни, которое проявляется болями в животе, вздутием, отрыжкой, рвотой и диареей. При регулярном употреблении запрещенных продуктов, возможно развитие хронической формы панкреатита, вызывающей общее плохое самочувствие, проблемы с пищеварением, анемию, снижение веса.

Меню на неделю для диеты при панкреатите
Совет
Обязательным условием диеты при панкреатите является разделение общей суточной порции на маленькие равные части. Приемов пищи должно быть не менее 5-6 в сутки. Продукты можно менять местами и комбинировать, но лучше избегать одновременного приема двух типов белков, например мяса и сыра.
День 1

Завтрак: творожный пудинг со сметаной, чай
Перекус: запеченное яблоко, стакан простокваши
Обед: суп-пюре из картофеля и тыквы, заправленный сметаной
Полдник: омлет из белков 2 яиц с молоком, отвар шиповника
Ужин: салат из отварной свеклы, тилапия на пару
День 2

Завтрак: вермишель вареная, фрикадельки куриные на пару
Перекус: кисель фруктовый
Обед: картофельное пюре, отварная грудка индейки
Полдник: яблочное пюре, стакан ряженки
Ужин: творожный пудинг со сметаной, чай
День 3

Завтрак: рисовая каша на молоке разваренная, чай
Перекус: омлет из белков 2 яиц с молоком, отвар шиповника
Обед: мясной рулет из говядины, рагу из кабачков
Полдник: сухие галеты с нежирным сыром, отвар шиповника, кефир
Ужин: творожная запеканка
День 4

Завтрак: овсянка на разбавленном молоке, чай слабозаваренный без сахара
Перекус: тыквенная каша
Обед: вермишель вареная, фрикадельки куриные на пару
Полдник: кисель фруктовый
Ужин: омлет из белков 3 яиц с молоком, отвар шиповника
День 5

Завтрак: творожный пудинг со сметаной, чай
Перекус: желе фруктовое, отвар шиповника
Обед: суп-пюре из картофеля и тыквы, заправленный сметаной, отварная рыба или говядина
Полдник: запеченное яблоко, стакан кефира
Ужин: салат из отварной свеклы, тилапия на пару
День 6

Завтрак: сухие галеты с нежирным сыром, отвар шиповника
Перекус: творог нежирный 150 гр, чай
Обед: говяжьи фрикадельки на пару, тушенные кабачки с морковью
Полдник: фруктовый кисель
Ужин: суп-пюре тыквенно-морковный, треска на пару
День 7

Завтрак: куриная грудка на пару, отвар шиповника несладкий
Перекус: баночка овощного детского питания
Обед: рагу из кабачков и картофеля, отварная нежирная говядина, компот из сухофруктов
Полдник: стакан нежирного кефира
Ужин: омлет из белков 3 яиц с молоком, отвар шиповника
Результаты
Диета при панкреатите поджелудочной железы исключает продукты, усиливающие кислотообразование и снижает нагрузку на поджелудочную железу. При легкой форме болезни диету все равно соблюдают несколько месяцев, а общих рекомендаций придерживаются на протяжении всей жизни, чтобы избежать обострения заболевания.

Отзывы диетологов
— Диета необходима, для нормализации функции поджелудочной железы, создания щадящих условия для работы желудка и кишечника, снижения нагрузки на желчный пузырь, а также профилактики неалкогольной жировой болезни печени. Исключить из рациона следует жареные, горячие и очень холодные блюда, грубую клетчатку. При этом стоит обогатить рацион витаминами и липотропными веществами (веществами, предотвращающими избыточное накопление жиров в печени). Рекомендуется есть блюда, приготовленные на пару, сваренные на воде и запеченные, лучше в протертом или измельченном виде, — советует Дмитрий Бобунов.
Диета при панкреатите: особенности, что можно есть и что нельзя

Панкреатит – это тяжелое воспалительное поражение поджелудочной железы при котором происходит нарушение процесса пищеварения. Причины заболевания могут быть любые, и сама патология протекает в нескольких формах. Чтобы предупредить опасные последствия и купировать симптомы болезни, необходимо начать своевременную терапию, среди которой немаловажное место занимает лечебная диета.
Особенности диеты при панкреатите поджелудочной железы
Поджелудочная железа является главным помощником правильного пищеварения. Без нее невозможен процесс усвоения еды и полезных веществ. Орган вырабатывает особые ферменты, благодаря которым происходит расщепление продуктов на более простые вещества и их успешное всасывание. С такой задачей справляется только здоровая железа. При воспалительных поражениях прием жирной, острой и тяжелой пищи значительно увеличивает нагрузку на орган и переваривание пищи нарушается.
При возникновении панкреатита различной клинической формы важно не только есть разрешенные продукты, а также придерживаться определенных рекомендаций в диете:
Питаться следует маленькими порциями и часто до 5-6 раз. За один прием желательно съедать не более 300 г.
В процессе варки продуктов, их стоит подвергать химическому щажению. Поэтому из рациона больного полностью убирают все, что может вызвать раздражение органа. Пищу рекомендуется варить, выпекать или готовить на пару.
Важно соблюдать механическое щажение желудочно-кишечного тракта. С этой целью всю еду употребляют исключительно в измельченном виде или протирают через терку.
Необходимо контролировать потребление жиров. Их максимально разрешенное количество 50 г. Данный объем равномерно распределяется на все приемы пищи в течение дня. Различные жиры допустимы только в процессе варки, в чистом виде жирные продукты противопоказаны.
Суточная норма белка животного происхождения не выше 60% или приблизительно 200 г в день.
Важно убрать из рациона пищу, которая провоцирует развитие метеоризма.
Диета предполагает ограничение соли и соленых блюд. В сутки допустимо не более 3 г.
Не стоит налегать на сладости и сахар в чистом виде. Его количество в день не должно превышать 40 г. Общее количество углеводистой еды в рационе 350 г. Можно использовать сахарозаменители.
Что можно кушать при панкреатите
Согласно диете, при воспалительном поражении поджелудочной железы можно есть:
Каши, приготовленные исключительно на воде – гречневая, рисовая, манная и с овсяными хлопьями.
Супы – жидкие овощные и суп-пюре.
Обезжиренные молочные продукты – кефир, творог, сыр.
Диетическая рыба и мясо, сваренные на пару или запеченные.
Овощи – картофель, тыква, морковь, помидоры, огурцы, кабачки, капуста.
Фрукты предпочтительны не кислые и не сильно сладкие – яблоки, груши, сливы, банан.
Сладости – мед, галеты, пастила.
Растительное масло в процессе приготовления пищи.
Яйца, сваренные на пару без желтка.
Несвежий хлебобулочные изделия.
Домашние соки из овощей, минеральная вода, чай листовой слабой заварки.
Что нельзя есть при панкреатите
Запрещается при любой форме панкреатита употреблять:
Крупы – бобовые, кукуруза, ячка, являются тяжелыми для переваривания.
Наваристые жирные супы, с добавлением гороха, фасоли и мяса.
Овощи – перец, лук, баклажаны.
Острые и кислые соусы, майонез, кетчуп, хрен и горчица.
Жирные виды мяса и рыбы, копчения, колбаса.
Сладости – дрожжевые изделия, свежий хлеб, крем, шоколад.
Питье – кислые и сладкие соки, любой кофе, черный чай, алкогольные напитки.
Диета при остром панкреатите поджелудочной железы
При остром панкреатите, особенно в стадии обострения важно обеспечить больному полный покой. В этот период рекомендуют голод, чтобы снизить нагрузку с поджелудочной железы. Поэтому в первые 1-3 дня назначают внутривенные вливания для поддержания жизнедеятельности организма. Если отсутствует тошнота и рвота, дают воду Ессентуки, Боржоми или слабый теплый чай, отвар до 1-1,5 л в сутки. В зависимости от состояния, на 2-3 день пациенту разрешают привычно питаться, но небольшими порциями.
Диета при остром воспалении органа предполагает употребление овощных супов, постного мяса и рыбы, пюре из полусладких, некислых фруктов и овощей. Из напитков разрешаются кисели, компоты, отвар из ягод шиповника, чай слабой заварки. Следует исключить жиры и соль при приготовлении блюд.
Режим питания при хронической форме панкреатита
Диета при хронической форме воспаления железы должна соответствовать главным требованиям лечебного питания. Но в данном случае еду вовсе не обязательно измельчать или перетирать.
При таком состоянии важно придерживаться полноценного питания, которое позволит снизить воспаление и улучшит работу органа.
Пациенту запрещается употреблять жирное, острое, продукты, провоцирующие процесс брожения и раздражение железы. Также исключают эфирные масла, специи и приправы с яркими вкусами и экстракты.
Больным назначают диету 1 и 5. Разрешается употреблять здоровую пищу с низким содержанием жиров. Блюда следует готовить на пару, варить или запекать. Есть можно диетические сорта мяса, рыбы, яйца без желтка, некислые овощи – огурцы, помидоры, кабачки, картофель, свекла, свежий зеленый горошек.
Из ягод разрешается рябина, смородина, малина в виде напитков. Фрукты едят обязательно, это главный источник витаминов и микроэлементов. При хронической форме допустимо есть бананы, дыню, сливы, запеченные груши и яблоки без сахара.
Основная пища при воспалении поджелудочной железы – это каши. Их рекомендуется варить на воде, добавляя немного растительного масла и соли. Употреблять можно манную, рисовую, гречневую и овсяную крупу.
Супы должны быть овощными. Хлеб больным дают несвежий. В качестве питья станут полезными отвар шиповника, компот, кисель, минеральная вода.
Следует ограничить сладости, из молочных продуктов предпочтительны обезжиренный творог, сметана, кефир и йогурт без добавок.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Диета при панкреатите

Правильность организации повседневного питания имеет большое значение для людей, страдающих панкреатитом. Ведь при этом заболевании поражается поджелудочная железа. Она относится к органам пищеварительной системы и ответственна за секрецию комплекса ферментов, которые действуют в просвете двенадцатиперстной кишки. Поэтому воспаление этого органа сопровождается нарушением переваривания основных питательных веществ (нутриентов) и развитием вторичных кишечных расстройств, а это требует соблюдения некоторых пищевых ограничений.
В медицине система лечебно-профилактического питания при панкреатите называется стол №5п по Певзнеру. Он может иметь разную степень пищевых ограничений. Ведь меню на диете при панкреатите подбирается с учетом ряда факторов. Рацион зависит от стадии и формы болезни, выраженности основных симптомов и степени ферментной недостаточности. При сочетании панкреатита с холециститом обычно назначается диета 5а.
Зачем соблюдать диету
Лечение и питание при панкреатите – взаимосвязанные понятия. Правильно составленный повседневный рацион позволяет решать ряд важных задач:
- Исключение избыточной нагрузки на воспаленную поджелудочную железу, что обеспечивается дробным питанием и исключением тяжелых для переваривания блюд. При панкреатите это является первостепенной задачей.
- Обеспечение полноценного переваривания базовых нутриентов. Гармонично составленное меню при панкреатите обеспечивает поступление необходимого количества питательных веществ, а адекватное количество потребляемой пищи и сбалансированность блюд способствуют достаточному их перевариванию под действием ферментов поджелудочной железы.
- Предотвращение повторного обострения, ведь рецидив при этом заболевании в подавляющем большинстве случаев связан с погрешностями в питании. Поэтому при хроническом панкреатите диеты желательно придерживаться постоянно.
- Снижение риска развития сахарного диабета. Дело в том, что поджелудочная железа относится не только к пищеварительной системе, но и является эндокринным (гормонально активным) органом. Ее ткани содержат особые образования – островки Лангерганса. В них вырабатывается гормон инсулин, при его недостаточной продукции у человека формируется сахарный диабет. Хроническое или часто повторяющееся воспаление чревато постепенной гибелью функционально активных клеток, в том числе островков Лангерганса. Именно поэтому панкреатит рассматривают как один из основных факторов риска развития сахарного диабета, а погрешности в питании – как важный предрасполагающий фактор.
Диета при панкреатите направлена на создание условий, при которых пищеварение будет максимально полноценным.
Питание в острой стадии панкреатита

В острейшей стадии болезни с выраженным болевым синдромом и признаками значительного нарушения пищеварения может быть использовано непродолжительное лечебное голодание. Эта рекомендация озвучена еще врачами прошлых веков, которые при остром панкреатите назначали своим пациентам холод (на область воспаленного органа), голод и физический покой. В этот период допустимо нераздражающее витаминизированное и щелочное питье, при необходимости назначается парентеральное (внутривенное) питание. А вот применение ферментов в этот период нецелесообразно, ведь в кишечник попросту не поступает никакая нуждающаяся в переваривании пища.
Голодание при остром панкреатите обычно длится 2–3 дня. За это время симптоматика утихает, что дает возможность переходить на диетическое питание – поэтапно:
- Первые дни после голодания питание малокалорийное и максимально щадящее. Блюда пюре образные, полужидкие, протертые. Их готовят на пару или отваривают, при подаче охлаждают до температуры тела. Такое меню преимущественно углеводное и не предполагает использования многокомпонентных рецептов и специй.
- После уменьшения выраженности симптомов панкреатита питание становится более разнообразным и калорийным. При этом меню расширяют постепенно, ориентируясь на самочувствие и степень усвоения пищи. На 4–5 день вводят легко усваивающиеся белки (творог, вываренное нежирное мясо, яйца), затем небольшое количество сливочного масла. Растительные масла пока не используются. Блюда по-прежнему отварные и паровые. Их уже не протирают, а измельчают или подают в виде супов, суфле и запеканок.
- В последующие 8–12 месяцев питание при панкреатите остается щадящим и дробным, хотя и не столь строгим. В целом в этот период рацион напоминает меню при хроническом панкреатите. Вводятся растительные масла, блюда становятся более разнообразными.
Диету с первых дней после завершения голодания дополняют использованием ферментных препаратов. Для этого назначается, например, Микразим®. Это позволяет частично компенсировать недостаток собственных ферментов поджелудочной железы, избежать ее перегрузки. Это особенно важно при потреблении жиросодержащих продуктов.
Соблюдение диеты при панкреатите – важнейший лечебный момент в период обострения. Именно она способствует постепенной нормализации работы воспаленной поджелудочной железы и всего пищеварительного тракта. А назначаемые препараты помогают справиться с симптомами, частично снять нагрузку с пораженного органа и компенсировать относительную ферментную недостаточность.
Правила диеты при хроническом панкреатите
Важно понимать, что при панкреатите диета нужна не только в период обострения. Большую роль она играет и после стихания основных симптомов, особенно при переходе болезни в хроническую форму. Ведь погрешности в питании при панкреатите даже в этот период чреваты быстрым и значительным ухудшением самочувствия. В таком случае говорят о рецидиве или обострении заболевания, а используемая при этом лечебная тактика, сходна с терапией первичного острого приступа болезни.
Поэтому, диета при хроническом панкреатите имеет скорее поддерживающее и профилактическое значение. При ее соблюдении человек не страдает от физического дискомфорта и ощутимого ухудшения качества жизни. Хотя некоторым людям требуется достаточно много времени, чтобы привыкнуть к строгим запретам на употребление некоторых продуктов и блюд.
По рекомендации врача, такую диету часто комбинируют с поддерживающей медикаментозной терапией – приемом ферментных препаратов.
«Запретные» продукты: от чего при панкреатите следует отказаться
Диета при панкреатите подразумевает как отказ от некоторых продуктов, так и исключение некоторых способов приготовления пищи. Причем рекомендации направлены в первую очередь на ограничение потребления блюд, которые способны раздражать пищеварительную систему или провоцируют усиление секреции.
Особое внимание уделяется продуктам с высоким содержанием жира. Их переваривание требует повышенной секреции липазы (одного из ферментов поджелудочной железы), что может спровоцировать обострение заболевания. Но и самовольно полностью отказываться от жиров в рационе нельзя. Ведь они необходимы для синтеза гормонов и ферментов, для построения клеточных стенок и оболочек нервных волокон, поддержания нормального состояния кожи.
Стимулируют выработку всех пищеварительных ферментов, раздражающе действуют на слизистую оболочку всего желудочно-кишечного тракта.
Примерно в 25% случаев обострение панкреатита связано с употреблением алкоголя.

Свежий хлеб, сдоба, кондитерские изделия
Являются источником большого количества быстроусвояемых углеводов, которые провоцируют быстрый выброс значительного количества инсулина. А это сопровождается значительной стимуляцией поджелудочной железы.
Ее перегрузке способствует также сочетание большого количества углеводов и жиров в сдобе, кремах, выпечке.
Жарка продуктов с образованием характерной аппетитной корочки сопровождается образованием ряда потенциально вредоносных веществ. К ним относят нитрозамины, акролеин, акриламид и некоторые другие. Они обладают канцерогенным действием, раздражают слизистую оболочку пищеварительного тракта и провоцируют усиление выработки ферментов.
Жарка также сопровождается повышением жирности продукта. В результате на его переваривание требуется больше времени и ферментов, что не в состоянии обеспечить поджелудочная железа при панкреатите.
Нежелательны также сало, жирные сорта мяса, сало, кисломолочные продукты высокой жирности, обжаренные на масле овощи (для заправки супов и соусов). Можно ли при панкреатите употреблять другие продукты с достаточно высоким процентом жира, необходимо уточнять у лечащего врача или диетолога.
А что можно есть?
Получив от врача немаленький список нежелательных продуктов, многие задумываются, что же кушать при панкреатите? Ведь для людей с этим заболеванием диета – отнюдь не кратковременная мера. А питаться хочется вкусно и не однообразно.

Фрукты, ягоды
Преимущественно в запеченном виде или в составе компотов, киселей, желе, муссов, пастилы. Оптимально подходят яблоки, сухофрукты (в небольшом количестве).
Как построить рацион при панкреатите
Примерное меню при панкреатите обычно включает 3 основных приема пищи (завтрак, обед, ужин), 2 перекуса между ними и кисломолочное питье незадолго до сна.
На завтрак предпочтительно готовить вязкие каши на воде, в период стабильного улучшения для варки использую разведенное молоко. Вначале их перетирают или подают в виде суфле, в последующем достаточно хорошо разварить. Завтрак дополняется бутербродом из суточного подсушенного хлеба с небольшим количеством масла (не более 10 гр. в сутки). Можно съесть кусочек сыра нежирных сортов или нежирной ветчины.
Второй завтрак (перекус) может состоять из творожного или мясного суфле, запеченного яблока с творогом или медом, подслащенного творога, парового или запеченного омлета. Также подается компот или настой шиповника.
Обед состоит из различных супов, второго блюда и напитка. Супы варят на втором бульоне и иногда заправляют небольшим количеством сметаны. Второе блюдо обязательно включает белковое блюдо, которое можно дополнять овощным или крупяным гарниром.
На полдник выбор блюд примерно такой же, как для первого перекуса. Он может состоять также из киселя и галетного печенья, иногда из банана.
Ужин должен быть достаточно легким для переваривания, но с достаточным количеством белка и углеводов. Это могут быть суфле, запеканки, мясо-творожные кнели, мясные рулеты в омлете, отварное мясо/рыба, к ним добавляется гарнир.
На ночь – кефир или другие разрешенные нежирные кисломолочные продукты.
Соблюдение диеты при панкреатите позволяет быстро улучшить и надолго стабилизировать состояние. Ведь лечебный рацион на столе 5п сбалансирован, обеспечивает организм всеми необходимыми питательными веществами, максимально щадит пораженную поджелудочную железу и способствует нормализации ее функции.
При отсутствии погрешностей в питании, панкреатит долго остается компенсированным и не сопровождается дискомфортными симптомами, а дополнительное использование ферментных препаратов позволяет избежать недостаточного переваривания пищи.

Важно: перед применением ознакомьтесь с инструкцией или проконсультируйтесь с лечащим врачом.
Правильное питание при панкреатите
При лечении панкреатита особое внимание уделяется правильному режиму питания. Больному нужно подготовиться к исключению из рациона вредной пищи и обязательному употреблению некоторых видов продуктов, необходимых для поддержания работы ЖКТ и других жизненно важных органов. Программа здорового питания при панкреатите составляется индивидуально с учетом формы и характера протекания заболевания.

Виды диеты при панкреатите
При воспалении поджелудочной железы пациенту назначается диета «Стол №5». Программа здорового питания складывается из трех этапов:
- 1. При остром панкреатите и обострении хронической формы назначается голодание на протяжении 2-4 дней. Больного переводят на парентеральное питание.
- 2. Переход на щадящее питание.
- 3. Постепенное добавление в рацион новых продуктов с увеличением калорийности и объема блюд.
Существует два варианта программы питания: первый (острая форма) и второй (хроническая фаза).
Диета при остром панкреатите или обострении хронической формы направлена на устранение болевого синдрома. Она назначается после голодания. В ежедневное меню обязательно входят продукты, содержащие следующие вещества:
Второй вариант назначается при хронической форме. Пациент должен употреблять больше белка (130-140 г), содержание углеводов в продуктах остается прежним, разрешается включить в рацион жиры — не более 80 г. Энергетическая ценность рациона составляет 2440-2680 ккал в сутки.
Диета при хроническом панкреатите корректируется при плохом переваривании еды с содержанием белков. В этом случае концентрацию белковой пищи можно сократить и заместить углеводами. Дневная норма потребления соли составляет не более 8 грамм. Абсолютно противопоказаны экстрактивные вещества и грубая клетчатка.
Разрешенные и запрещенные продукты при диете №5
Ниже предлагаем Вашему вниманию список продуктов, которые запрещены и разрешены при соблюдении диеты.
Соки: тыквенные, шиповниковые, абрикосовые, морковные.
Другие напитки: чай, простая и минеральная негазированная вода
Диета при панкреатите: меню на каждый день
При воспалении поджелудочной железы диета предполагает 5-разовое дробное питание. Ежедневное меню можно составлять на основе следующих блюд:
- Завтрак: овсяная или рисовая каша на воде, чай (можно с медом), несоленый сыр или творог с вареньем;
- Второй завтрак: морковный сок, печеные яблоки или груши без кожуры, простокваша;
- Обед: овощной или куриный бульон, молочный суп с мясным пюре, суп с овощами и крупой, фруктовый кисель, рулет из говядины;
- Полдник: омлет из белка, некрепкий чай, фруктовый кисель, компот из сухофруктов, несдобное и галетное печенье, творожный пудинг;
- Ужин: овощной салат, овощное пюре, тушеный кролик, котлеты из судака, филе индейки, цветная капуста на пару, чай или компот из сухофруктов.
Непосредственно перед сном можно выпить стакан кефира или простокваши.
Врач-гастроэнтеролог расписывает индивидуальное меню при панкреатите с учетом характера протекания болезни, противопоказаний и вкусовых предпочтений пациента.
Общие правила лечебного питания
При воспалении поджелудочной железы нужно соблюдать следующие правила питания:
- Продукты должны быть только запеченными или отварными (рыбу можно готовить на пару), жареные блюда запрещены больным панкреатитом;
- Блюда имеют комнатную температуру — слишком холодная и горячая пища противопоказана при заболеваниях ЖКТ;
- Каши готовятся только на воде, супы — на овощных отварах;
- Овощи необходимо тщательно измельчать;
- Допускается употребление только черствого хлеба, чтобы не вызвать вздутие кишечника из-за содержания дрожжей в продукте.
Для консультации и составления диеты для лечения или профилактики заболеваний поджелудочной железы, обращайтесь за помощью в клинику «Консилиум Медикал».
Диета при панкреатите: что можно кушать при воспалении поджелудочной железы
Диета при панкреатите имеет ключевое значение в терапии этого состояния. Только правильное питание поможет привести к длительной ремиссии. В данном случае роль диеты ничуть не меньше роли медикаментозных препаратов. Как питаться при панкреатите — узнаем далее.

как питаться при панкреатите
Факторы появления и симптомы панкреатита
Для течения панкреатита характерны постоянные рецидивы, которые возникают из-за выделения недостаточного количества гормонов и ферментов. Дело даже не в постоянных рецидивах, а в том, что с каждым последующим состояние ухудшается. Ткани постепенно разрушаются, что в последствии грозит серьёзными проблемами со здоровьем.
Очень важно помнить о том, что воспаление поджелудочной может говорить о самостоятельности болезни, так и быть проявлением других патологий (цирроза печени, алкогольной интоксикации или атеросклероза).
Симптомы панкреатита
- Ощущение переполненности желудка после приема пищи.
- Боли в области пупка.
- Постоянная изжога, вздутие и метеоризм.
- Тошнота.
- Плохой запах изо рта.
- Отрыжка.
- Отеки лица (прочитайте полезную статью, как можно быстро избавиться от отеков на лице).
- Жирный стул.
- Сухость кожи.
- Покраснение кожи.
Кроме того, в организме накапливается большое количество токсинов, что способны отравлять организм.
Особенности специального рациона
Что можно кушать при воспалении поджелудочной железы? В рационе человека, который болеет панкреатитом, должно быть достаточное количество белка . А вот жир должен присутствовать в минимальных количествах. Это оптимизирует работу не только поджелудочной железы, но и желчного пузыря. Если и добавлять жир, то только растительного происхождения, да и то в небольших количествах. Белок послужит строительным материалом для восстановления структуры поджелудочной. Углеводы таким пациентам употреблять можно. Только если риск развития диабета повышен, то их количество также нужно умерить.

диета при панкреатите
К тому же, стоит намного ограничить уровень соли в рационе. Дело в том, что при панкреатите железа отекает, это вызывает болевые ощущения. Именно снижение уровня соли в рационе за три недели приведет к нормализации ее размеров. При серьёзном обострении патологии нужно употреблять только перетертую и щадящую еду. Вся еда при панкреатите должна быть теплой , чтобы не вызывать раздражения и лучше усваивалась. Вся еда должна быть пресной, никаких приправ и пряностей. Только свежие и качественные продукты.
Со временем нужно обогатить рацион мясом, рыбой, белком яиц и сухим хлебом. Но блюда при панкреатите должны быть маленькими, хотя и частыми. Оптимальным считается питание до шести раз в день .
Когда назначается диета при панкреатите?
Рацион нужно менять сразу, как только был поставлен диагноз панкреатит. Особое внимание стоит уделить питанию во время обострения заболевания. Главное, обеспечить пациенту три главных принципа: голод, холод и покой. В период обострения нужно употреблять минеральную негазированную воду, разные отвары и некрепкие чаи. После того, как самый острый период прошел, постепенно ввести в рацион овощной бульон и овсяный отвар.

как правильно питаться при воспалении поджелудочной железы
На последующий период стоит сохранять дробное щадящее питание. Лучше придерживаться его от 6 до 12 месяцев. Именно этого времени достаточно для восстановления органа. К тому же, пациент уже привыкнет к новому образу питания, да и к жизни вообще. Диетические ограничения вне периода обострения не являются слишком строгими. Их достаточно просто придерживаться, а результат превзойдет все ожидания. Правильно подобранное питание поможет не только уменьшить количество и время приема препаратов, но и исключить необходимость операций.
Очень важно! Все лечебные мероприятия, вне зависимости от пола, возраста и степени тяжести должны быть согласованы с врачом. Только врач может оптимально подобрать препараты и расписать корректную диету. Ведь только он имеет правильное представление о состоянии панкреатической железы пациента на основе дополнительных исследований.
Если вам пришлось сесть на диету при панкреатите, придерживайтесь правилам питания, чтобы в дальнейшем не столкнуться с осложнениями.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Диета при панкреатите

При панкреатите страдает важная часть ЖКТ — поджелудочная железа, которая вырабатывает инсулин и множество ферментов, занятых в пищеварении. Не удивительно, что большое значение в лечении и профилактике этой болезни играет соблюдение диеты. При панкреатите рацион не должен содержать алкоголь, большое количество жира и клетчатки.
Что такое панкреатит
Панкреатит — это острое или хроническое воспаление одного из главных органов эндокринной системы нашего организма — поджелудочной железы. От нормального функционирования этого органа зависит работа всего желудочно-кишечного тракта и процесс переваривания пищи.
Поджелудочная железа располагается в непосредственной близости к печени прямо за желудком.Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Ферменты и панкреатический сок начинают вырабатываться сразу после поступления любой пищи или напитков в желудок. Ферменты выполняют разные задачи:
- липаза — расщепляет жиры;
- лактаза, амилаза, мальтаза и инвертаза превращают углеводы в моносахара — глюкозу, галактозу и фруктозу;
- трипсин — обеспечивает усвоение организмом белков.
По сути, панкреатит — это самоотравление тканей поджелудочной железы продуцируемыми ею ферментами. Воспаление начинается при избыточной выработке некоторых ферментов в сочетании с повышенным давлением в протоках железы. Лишние ферменты попадают в общий кровоток, негативно влияя на работу мозга, почек и других внутренних органов.
Причины воспаления поджелудочной железы:
- Злоупотребление алкоголем. Более половины наблюдений (с.36-47) панкреатита связано с регулярным потреблением больших доз спиртного.
- Панкреатит часто развивается при желчнокаменной болезни, травмах живота, образовании кист в желчных протоках, злокачественных образованиях в железе.
- Заболевание может быть побочным эффектом приема некоторых лекарственных препаратов, например, диуретиков.
В группу риска входят диабетики, люди с другими эндокринными патологиями и гепатитом В или С. Иногда панкреатит развивается на фоне беременности или после пересадки почки.
Как алкоголь влияет на работу поджелудочной железы
Алкоголь в организме распадается с образованием ацетальдегидов, которые токсичны для человека. Клетки поджелудочной железы особенно восприимчивы к их губительному воздействию. Кроме того, употребление спиртных напитков может вызывать спазмы и сужение протоков поджелудочной, что приводит к скоплению в ней панкреатического сока. В результате пищеварительные ферменты начинают перерабатывать саму железу, вызывая воспаление. Со временем, если болезнь не лечить, клетки железы погибают (панкреонекроз) и заменяются рубцовой тканью, орган теряет способность функционировать, как раньше.
Важно понимать, что вид напитка и его качество в данном случае не имеют значения. Если напиток содержит алкоголь, он вреден. Особенно негативно на работе поджелудочной железы может сказываться употребление спиртного совместно с жирной пищей или пищей с высоким гликемическим индексом, так как эти продукты создают дополнительную нагрузку на орган.
Виды панкреатита
Самая общая классификация панкреатита опирается на характер течения заболевания: острый приступ или длительный хронический панкреатит с периодическими рецидивами. Эти две формы различаются по степени выраженности симптомов и требуют разных подходов к лечению.
Острый панкреатит
Воспалительный процесс при остром панкреатите развивается очень быстро и всегда сопровождается сильной болью. В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
Симптомы острого панкреатита:
- Сильная боль в левом подреберье, отдающая в другие органы. Болевой приступ длится примерно полчаса-час. Особенно сильно боль чувствуется в положении лежа на спине. Приступ усиливается после приема пищи, особенно жареной и острой, и любых спиртных напитков.
- Рвота, часто неукротимая с примесью желчи и горьким привкусом. Постоянная тошнота, не проходящая после рвоты.
- Субфебрильная или высокая температура.
- Иногда из-за нарушения оттока желчи наблюдается пожелтение глазных белков, очень редко — желтый оттенок кожи.
- В некоторых случаях болевой синдром сопровождается изжогой и вздутием живота.
При приступе острого панкреатита требуется незамедлительная медицинская помощь. Обезболивающие препараты приносят лишь временное облегчение, но не воздействуют на причину воспаления. При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
Острый панкреатит в тяжелой стадии может привести к шоку и полиорганной недостаточности.
Хронический панкреатит
Если после приступа острого панкреатита человек не соблюдает рекомендации врачей и продолжает употреблять спиртные напитки и неправильно питаться, болезнь с высокой долей вероятности переходит в хроническую стадию. Хронический панкреатит развивается при значительном характере повреждений поджелудочной железы во время первого эпизода болезни.
Заболевание характеризуется постепенными патологическими изменениями структуры клеток поджелудочной железы. Со временем она начинает терять свою основную функцию — выработку ферментов, необходимых для переваривания пищи. Внешнесекреторная недостаточность проявляется:
- диареей,
- вздутием живота,
- изменением характера каловых масс — они приобретают липкую консистенцию из-за большого количества жира в них и плохо смываются со стенок унитаза.
Хронический панкреатит может долгое время протекать бессимптомно: острая боль появляется, когда в поджелудочной железе уже произошли значительные патологические изменения. Во время приступа хронический панкреатит проявляется теми же симптомами, что и острый:
- сильная опоясывающая боль,
- тошнота,
- рвота,
- нарушения в работе кишечника.
Диагноз ставится на основании ультразвукового исследования, компьютерной или магнитно-резонансной томографии. В ходе исследования обычно обнаруживаются суженные протоки поджелудочной железы из-за образования в них камней — кальцинатов. Аппаратные методики позволяют также обнаружить кисты на месте атрофированной ткани. Лабораторные анализы крови при хроническом панкреатите мало информативны.
Недостаточность функции поджелудочной железы определяют по анализу каловых масс. При наличии в них специфического фермента — панкреатической эластазы — ставится диагноз «хронический панкреатит».
Важность ферментов при пищеварении
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
- обеспечивает антибактериальную защиту организма;
- стимулирует выработку гормонов поджелудочной железы;
- регулирует моторику желудка;
- расщепляет жиры и выполняет ряд других функций.
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
- желатиназа — растворитель коллагена, желатина и других белков соединительной ткани;
- липаза — фермент, расщепляющий некоторые молекулы жира до жирных кислот и моноглицеридов;
- химозин — запускает процесс переваривания белка молока.
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
- протеазы — расщепление белков до аминокислот;
- нуклеазы — воздействуют на нуклеиновые кислоты ДНК;
- амилаза — расщепляет крахмал на простые сахара;
- липазы — разлагают жиры на высшие жирные кислоты и глицерин.
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
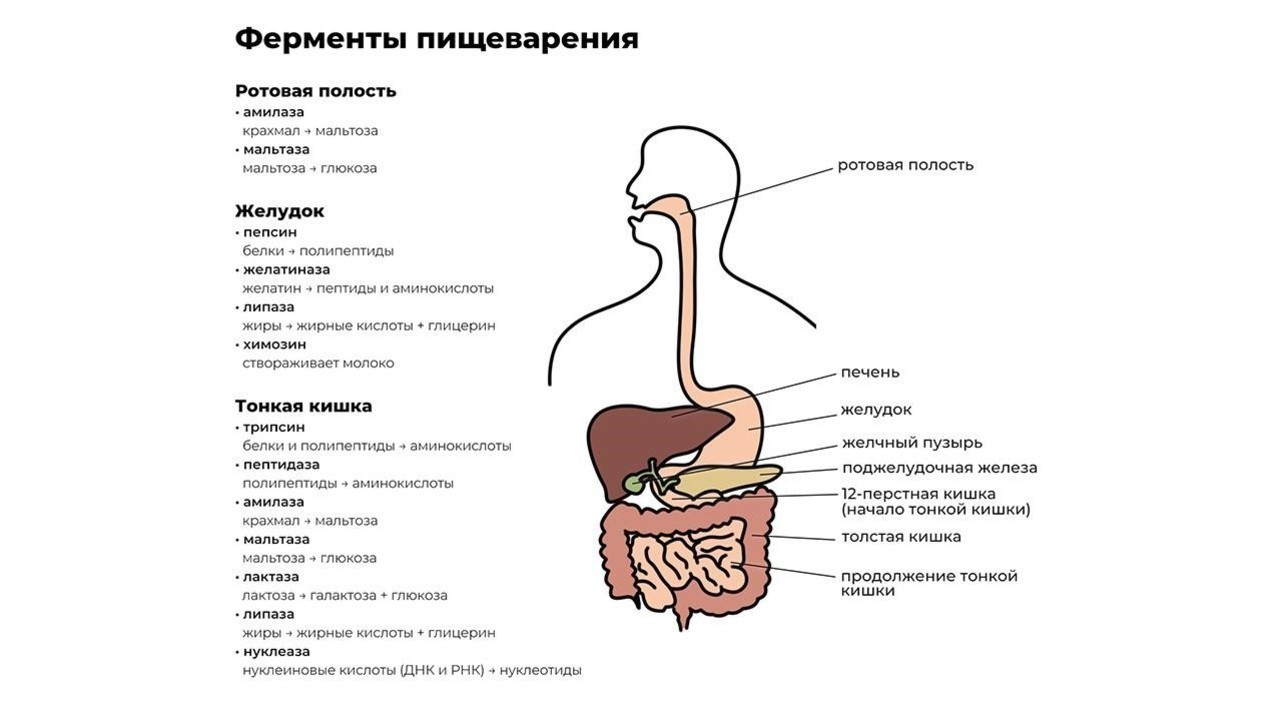
Рисунок 1. Некоторые важные ферменты пищеварения. Источник: Jason Northwest
При нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
Что принять во время еды при дефиците панкреатических ферментов
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
- тяжесть в животе после приема пищи,
- изжогу,
- отрыжку,
- приступы боли в области желудка.
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
Правила диеты № 5: что можно и что нельзя есть при панкреатите
Диета при панкреатите имеет много ограничений и по разрешенным продуктам, и по способу их приготовления. Специально для людей, испытывающих проблемы с поджелудочной железой, одним из основоположников отечественной диетологии и гастроэнтерологии профессором И.И. Певзнером был разработан диетический стол № 5.
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
- питаться нужно 5 раз в день небольшими порциями;
- исключить жареные и маринованные продукты;
- при острой стадии заболевания пищу нужно измельчать или протирать;
- в рационе должен преобладать животный белок;
- количество жиров в день не должно превышать 50 г;
- сахар также попадает под строгое ограничение — не больше 30 г в день;
- под запретом продукты, повышающие метеоризм, — сладкие газированные напитки, любые бобовые, сладкие яблоки и виноград, сладкая сдоба и некоторые другие;
- потребление соли сводится к минимуму — не больше трех-пяти граммов.
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать. В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5, которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
- суп из постного мяса, желательно варить бульон из телятины, индейки или куриной грудки, мясо из бульона следует пропустить через мясорубку или измельчить в блендере;
- омлет, приготовленный на пару или яйца всмятку;
- паровые котлеты из постного мяса или нежирной рыбы;
- творожные запеканки и суфле из творога с минимальной жирностью.
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.


