Нейродермит
Нейродермитом называется хроническое воспалительное заболевание кожи.
Патогенез (что происходит?) во время Нейродермита:
В основе нейродермита лежат эндогенные факторы, такие как: нарушение нормального функционирования нервной системы, внутренних органов, обмена веществ. Немалое значение имеет влияние вредных факторов окружающей среды. Ведущим симптомом нейродермита является постоянный и интенсивный зуд, который возникает на фоне различных невротических расстройств. Это повышенная или пониженная возбудимость, быстрая проницаемость, эмоциональная лабильность, астения, бессонница и др. Кроме того, у больных нейродермитом имеются нарушения вегетативной нервной системы, что проявляется в виде стойкого белого дермографизма, нарушений терморегуляции, отделения пота и кожного сала, ярко выраженного пиломо-торного рефлекса и т. д.
У некоторых больных нарушения функций центральной нервной системы носят вторичный характер из-за длительно существующего мучительного зуда и бессонницы. В этих случаях эти расстройства отягощают течение нейродермита и по сути являются патогенетическими факторами.
Таким образом, образуется своеобразный порочный круг, когда тяжелый нейродермит ухудшает расстройства нервной системы, а эти невротические расстройства утяжеляют нейродермит. У большинства больных нейродермитом имеются нарушения функционирования коры надпочечников, щитовидной железы, половых желез. Эмоциональная нестабильность, нервная возбудимость, нарушения сна, вызванные интенсивным и длительным зудом, являются стрессорными факторами для организма. Они нарушают функцию коры надпочечников, чаще снижая ее, а при длительном и тяжелом течении заболевания и истощают ее. Истощенные надпочечники реагируют выделением низкого количества кортикостероидных гормонов (кортизона и гидрокортизона). Так как кортикостероидные гормоны обладают противовоспалительными свойствами, а потребность в них у больных нейродермитом повышена, то уменьшение их выделения приводит к усилению воспалительной реакции. Все это вызывает обострение патологического процесса на коже, появление или усиление аллергических реакций. Этот механизм влияет на обострение процесса у больных нейродермитом после нервно-психических травм. У больных нейродермитом часто повышена функция щитовидной железы, а также нередко имеется дисфункция половых желез, т. е. ней-роэндокринные дисфункции и аллергические реакции играют ведущую роль в этиологии и патогенезе этого заболевания. Перенапряжение нервной системы в течение длительного времени и нарушение работы эндокринных желез создают фон для развития аллергических реакций и нейродермита, который является неврозом кожи. При нейродермите большую роль играет предрасположенность организма к аллергическим реакциям различного типа.
На это указывает множество факторов.
- Часто распространенным нейродермитом страдают люди, у которых в детском возрасте была экзема, возникшая на фоне диатеза. Помимо детской экземы и другие виды экземы при длительном течении переходят в нейродермит.
- На фоне очагового нейродермита аллергическая сыпь и зуд имеются на удаленных от главного очага участках кожи.
- Многие больные нейродермитом имеют повышенную чувствительность к лекарственным средствам, особенно к антибиотикам, а также к пищевым продуктам.
- Часто нейродермит встречается у больных с различными заболеваниями аллергического генеза (бронхиальная астма, крапивница, вазомоторный ринит и др.).
- У значительной части больных нейродермитом имеются резко положительные иммунологические реакции, которые указывают на наличие в организме аутоантител.
Причиной ограниченного нейродермита и местного зуда в области ануса является хроническое воспаление слизистой оболочки нижнего отдела толстой кишки. Это воспаление развивается на фоне хронического гастрита, энтероколита, колита, гастроэнтероколита, которые часто сопровождаются нарушениями стула. Запоры ведут к аутоинтоксикации организма вследствие проникновения токсических веществ из кишечника. При диарее присутствующая в кале слизь раздражает слизистую оболочку и кожу в области ануса, что приводит к возникновению или обострению нейродермита в этой области.
Создается фон для развития грибковых и дрожжевых поражений. Кроме того, анальный зуд может возникать при наличии трещины заднего прохода, геморроидальных узлов (наружных и внутренних), глистной инвазии (прежде всего остриц).
Механизмом ограниченного нейродермита наружных половых органов являются нервно-сексуальные нарушения, воспаление гениталий (острые и хронические), гормональные дисфункции половых желез.
Симптомы Нейродермита:
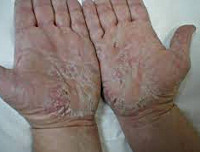
При диффузном нейродермите имеется инфильтрация с лихенизацией кожи, возникающая на фоне неостровоспалительного покраснения кожи. Очаги пораженной кожи расположены чаще на лице, шее, локтевых сгибах и в подколенных впадинах, а также на внутренних поверхностях бедер и в области половых органов. Очаги поражения представлены первичными морфологическими элементами в виде эпидермо-дермальных папул, имеющих обычный цвет кожи. Эти папулы в некоторых местах сливаются между собой и образуют участки сплошной папулезной инфильтрации. В очагах кожа сухая, с множеством экскориаций и мелкими отрубевидными чешуйками. В области кожных складок часто образуются трещины на фоне инфильтрации.
Типичная клиническая картина нейродермита представлена поражением кожи в виде сыпи, сильным зудом, невротическими нарушениями разной степени, белым дермографизмом, ярко выраженным пиломоторным рефлексом. Снижение функции надпочечников при нейродермите выражено гиперпигментацией (смуглостью) кожи, снижением веса, повышенной утомляемостью, слабостью, понижением артериального давления, низкой секрецией желудочного сока, гипогликемией (снижением глюкозы крови), уменьшением мочевыделения, аллергическими реакциями.
Характерна сезонность в течении нейродермита: летом наблюдается улучшение, а зимой процесс обостряется.
Ограниченный нейродермит
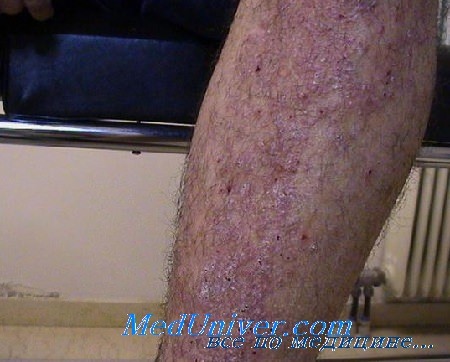
Ограниченный нейродермит, несмотря на поражение отдельных участков кожи, вызывает у больных мучительные страдания из-за резкого зуда в очагах поражения, который чаще возникает по вечерам или ночам. Характерными местами расположения ограниченного нейродермита являются задняя и боковая поверхности шеи, кожа вокруг анального отверстия и половых органов с вовлечением в процесс кожи внутренней поверхности бедер, межъягодичные складки, сгибательные поверхности в области крупных суставов. На начальных этапах процесса кожа в местах поражения внешне не изменена. С течением времени в результате зуда и расчесов появляются плотные папулы, местами с отру-бевидными чешуйками. Далее некоторые, чаще лихеноидные папулы сливаются между собой, в результате чего образуется сплошная папулезная инфильтрация плоской формы овальных или круглых очертаний от бледно-розового до буровато-красного цвета.
Со временем кожный рисунок подчеркивается, утрируется, т. е. развивается лихенификация. Формируется шагреневый вид кожи. При ограниченном нейродермите в типичных случаях различают три зоны: центральную, среднюю и периферическую.
Имеется эритема не островоспалительного характера, на фоне которой нередко наблюдаются экскориации или расчесы, свежие или покрытые геморрагическими (кровянистыми) корочками. При обострении процесса усиливается шелушение, эритема становится более яркой. Болезнь протекает длительно, нередко годами.
Лечение Нейродермита:
При диффузном процессе назначаются седативные (успокоительные) препараты, проводится психотерапия. При упорном течении болезни, изнуряющем зуде, при склонности к слиянию очагов поражения и в случаях, когда другие методы лечения низкоэффективны, применяют кор-тикостероидные гормоны в невысоких и постепенно снижающихся дозах.
Для нормализации деятельности центральной нервной системы назначаются транквилизаторы (седуксен, элениум, либриум и др.), ганглиоблокаторы (наноофин, аминазин, гексоний, гексаметоний и др.).
С целью снижения сенсибилизации организма применяют антигистаминные препараты, которые также обладают и противозудным действием: тавегил, супрастин, димедрол, дипразин и др. Целесообразны витамины группы В, PP, А. Больным пожилого возраста назначают метилтестостерон. Из физиотерапевтических средств рекомендуются радоновые и сероводородные ванны, облучения ультрафиолетовыми лучами. Хорошо помогают ванны с отваром череды, дубовой коры и ромашки.
После водных процедур сухую кожу необходимо смазывать жирными питательными маслами, предпочтительно оливковым. Также применяют мази с нафталаном, дегтем, серой, ихтиолом, которые обладают кератопластическим эффектом. На отдельные пораженные очаги накладывают мази с кортикостероидными препаратами (“Синалар”, “Локакортен”, “Флуценар”, “Фторокорт” и др.). Если имеется вторичная инфекция, то применяют анилиновые краски, мази “Оксикорт”, “Геокортон”, “Локакортен Н”, “Локакортен-виоформ”.
Больным необходима диета с ограничением острых и копченых продуктов, соли, спиртных напитков. Для профилактики рецидивов и удлинения ремиссий (улучшений) рекомендуется длительное пребывание больных летом на юге, желательно на Южном берегу Крыма, необходима санация очагов хронической инфекции, исключение лекарственных, бытовых и пищевых аллергенов.
К каким докторам следует обращаться если у Вас Нейродермит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Нейродермита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Нейродермит
Нейродермит – это кожное заболевание неврогенно-аллергического характера (нейроаллергодерматоз), имеющее хроническое рецидивирующее течение. Нейродермит характеризуется мокнущими кожными высыпаниями, приступами сильного зуда, расчесыванием с последующим образованием корочек, пигментации и утолщения кожи на пораженных участках. Нейродермит диагностируется на основании дерматологического осмотра, определения уровня IgE, кожно-аллергических проб, биопсии кожи. Лечение нейродермита включает гипоаллергенную диету, охранительный режим, прием антигистаминных, седативных, кортикостероидных препаратов, наружное применение мазей, бальнеотерапию, физиотерапию, курортолечение.
МКБ-10
Общие сведения
Нейродермит – хронический дерматоз нейроаллергического характера, протекающий с частыми обострениями. В настоящее время в клинической дерматологии для обозначения группы заболеваний, протекающих с кожными аллергическими проявлениями, принят термин «атопический дерматит». Это понятие объединило такие отдельные нозологические формы, как нейродермит, пруриго (почесуха), экзема, экссудативный диатез, пеленочный дерматит и др. Однако до сих пор отдельные диагнозы широко используются в клинической аллергологии, дерматологии, педиатрии, что диктует необходимость подробного рассмотрения к каждой из этих форм. По данным многочисленных исследований, нейродермит широко распространен в разных возрастных группах и встречается у 0,6–1,5% взрослых лиц. Заболеваемость нейродермитом выше среди женщин (65%) и жителей мегаполисов.

Причины нейродермита
Несмотря на многолетнее изучение проблемы нейродермита, в его этиологии и патогенезе до сих пор остается немало «белых пятен».
- Неврогенная теория происхождения нейродермита ведущую роль в генезе заболевания отводит нарушениям ВНД, что сопровождается дискоординацией нервных процессов, патологическим изменением их силы, уравновешенности и подвижности. У больных нейродермитом прослеживается прямая корреляция между тяжестью кожных проявлений и функциональных нарушений нервной системы. В пользу неврогенной теории говорит и тот факт, что провоцировать манифестацию нейродермита или его обострение могут стрессовые ситуации. Лицам, страдающим нейродермитом, присущи невротические черты личности: тревожность, эмоциональная лабильность, напряженность, подавленность, ипохондрия, депрессия и пр.
- Аллергическая теория генеза нейродермита во главу угла ставит гиперсенсибилизацию организма к тем или иным пищевым, лекарственным, химическим веществам. Последователи данной теории считают, что нейродермит является прямым продолжением экссудативно-катарального диатеза детского возраста. На близость нейродермита к аллергическим заболеваниям указывает частое сочетание аллергодерматоза с крапивницей, поллинозом, бронхиальной астмой, аллергическим конъюнктивитом.
- Наследственная теория рассматривает этиологию и патогенез нейродермита в русле генетической предрасположенности к атопии. Так, исследования показывают, что нейродермит развивается у 56-81% людей, чьи родители (соответственно один или оба) также страдали данным недугом. Учитывая выше сказанное, скорее всего, следует думать о неврогенно-аллергической природе нейродермита и его преимущественном развитии у лиц с наследственной предрасположенностью.
Толчком к началу и прогрессированию нейродермита могут послужить психогенные факторы, интоксикации, эндогенные и экзогенные раздражители (обострение хронических инфекций, пищевые, ингаляционные, контактные аллергены, инсоляция, вакцинация), эндокринные нарушения, беременность, лактация и пр. Значительная роль в развитии нейродермита отводится патологии ЖКТ (ферментопатиям, гастродуодениту, дисбактериозу кишечника, запорам, дискенезиям желчевыводящих путей, хроническому панкреатиту и т. д.) и ЛОР органов (гаймориту, этмоидиту, хроническому тонзиллиту и фарингиту), создающим условия для аутоаллергизации и аутоинтоксикации.
Патогенез
Основные патогенетические изменения при нейродермите касаются иммунных нарушений, избыточной продукции вазоактивных веществ и нарушений регуляции сосудистого тонуса. Так, у 80% пациентов с нейродермитом выявляется значительное увеличение уровня IgE и эозинофилов в крови. Повышенное высвобождение медиаторов воспаления, в частности гистамина, определяет характерные для нейродермита упорный зуд и чувствительность кожи. Следствием изменения тонуса сосудов кожи становится стойкий белый дермографизм, снижение температуры непораженных участков кожи. Нарушение липидного обмена, функции сальных и потовых желез приводит к сухости кожи. Патоморфологические изменения кожи при нейродермите представлены акантозом, межклеточным отеком (спонгиозом), гиперкератозом, наличием периваскулярных инфильтратов в дерме.
Классификация
В зависимости от распространенности поражения кожных покровов различают следующие формы нейродермита:
- ограниченную (лишай Видаля) – захватывает отдельные участки кожи
- диссеминированную – объединяет несколько очагов ограниченного нейродермита.
- диффузную – разлитое поражение кожных покровов.
Ряд авторов отождествляет с атопическим дерматитом именно диффузный нейродермит. По характеру изменений кожи в пораженных очагах выделяют следующие разновидности ограниченного нейродермита: псориазиформный (с очагами шелушения), белый (с очагами депигментации), декальвирующий (с поражением волосистой части головы и развитием алопеции), бородавчатый или гипертрофический (с опухолевидными изменениями кожи), линеарный (с кожными проявлениями в виде линейных полос), фолликулярный (с образованием остроконечных папул зоне волосяного покрова).
Симптомы нейродермита
При ограниченном варианте поражение кожи обычно представлено локальными зудящими бляшками величиной не более ладони в области задней или боковой поверхности шеи, пахово-бедренных складок, мошонки, половых губ, межъягодичной складки. Измененные участки кожи представляют собой зоны лихенификации, окруженные диссеминированными папулами по периферии. В позднем периоде нейродермита по краям очагов формируется гиперпигментация, на фоне которой, в местах расчесов, может образовываться вторичная лейкодерма – участки обесцвеченной кожи.
Формированию диффузного нейродермита, как правило, предшествует наличие экссудативного диатеза в грудном возрасте, затем детской экземы, и, наконец, собственно атопического дерматита (диффузного нейродермита). Типичная локализация поражения: лицо (лоб, щеки, красная кайма губ), шея, локтевые и коленные сгибы, грудная клетка, внутренняя поверхность бедер. Кожа в местах поражения сухая, гиперемированная, лихенизированнная с экскориациями, корочками, очагами экссудации; границы измененной кожи нерезкие. При вовлечении красной каймы губ развивается атопический хейлит.
Ведущий симптом нейродермита – мучительный кожный зуд, усиливающийся в ночное время. Интенсивный зуд доставляет пациенту эмоциональные и физические переживания, приводит к бессоннице, раздражительности, невротическим изменениям личности, депрессии. Расчесы кожи часто сопровождаются образованием длительно незаживающих ран, присоединением вторичной инфекции. Осложнения при нейродермите могут включать фолликулит, импетиго, фурункулез, стафилодермии, гидраденит, лимфаденит, лимфангит, грибковую инфекцию, вирусные поражения (контагиозный моллюск, простые и подошвенные бородавки, герпетиформную экзему Капоши) и др.
Среди других кожных симптомов при диффузном нейродермите встречаются темные круги под глазами, продольные суборбитальные складки (линии Денни-Моргана) под нижними веками, глубокие ладонные и подошвенные складки, фолликулярный кератоз. Для больных нейродермитом характерна слабость и быстрая утомляемость, снижение веса, артериальная гипотония, гипогликемия; иногда у них обнаруживается катаракта, кератоконус, экзема сосков, ихтиоз. Для диффузного нейродермита типичны обострения в осенне-зимний период и ремиссии в течение теплого времени года.
Диагностика
Диагноз нейродермита может быть выставлен специалистом-дерматологом или аллергологом-иммунологом уже на основании клинических признаков, поскольку специфические лабораторные и инструментальные маркеры данного заболевания отсутствуют. Критериями для диагностики нейродермита выступают: дерматит с типичной локализацией, сухость кожных покровов, интенсивный зуд и расчесы кожи, рецидивирующее хроническое течение. Большое диагностическое значение имеет наличие сопутствующих аллергических заболеваний (аллергического ринита, бронхиальной астмы и др.), наследственной отягощенности по атопическим заболеваниям, связь обострений с дополнительной аллергизацией организма и т. п.
В анализах крови при нейродермите отмечается эозинофилия, повышение уровня общего и аллергенспецифичных IgE. При проведении кожных аллергопроб (скарификационных, аппликационных) обнаруживается положительная реакция на те или иные аллергены. При проведении биопсии кожи выявляются характерная для нейродермитa морфологическая картина. Дифференциальная диагностика при нейродермите должна проводиться с дерматитами (себорейным, контактным), дерматофитией, розовый лишаем, чесоткой, псориазом, дисгидротической экземой и др.
Лечение нейродермита
Современная стратегия терапии нейродермита включает следующие направления: устранение причинно-значимых факторов (инфекционных, аллергенных, психогенных), приводящих к обострению аллергодермтоза; наружное местное (противовоспалительное, увлажняющее) лечение; системное лечение.
- Диетотерапия. Пациенту, страдающему нейродермитом, показана гипоаллергенная диета; соблюдение охранительного режима, включающего полноценный сон, отсутствие стрессов и т. п.; ношение белья и одежды из натуральных материалов; санация хронических очагов инфекции ЛОР-органов и зубо-челюстной системы.
- Местная терапиия нейродермита проводится с использованием кортикостероидных мазей, дегтярных мазей, нафталановой мази, лечебной косметики для ухода за кожей. Хороший эффект может давать криомассаж, физиотерапия (фонофорез с кортикостероидами, диадинамотерапия, магнитотерапия, индуктотермия, гальванизация, дарсонвализация, электросон), рефлексотерапия (электропунктура, лазеропунктура), обкалывание очагов ограниченного нейродермита бетаметазоном, гидрокортизоном.
- Системная фармакотерапия нейродермита проводится в различных направлениях. Ведущая роль в лечении отводится антигистаминным препаратам, седативным и иммуномодулирующим средствам, системным кортикостероидам, витаминам. Больным с тяжелыми формами диффузного нейродермита может быть показана иммуносупрессивная терапия, ПУВА-терапия и селективная фототерапия, УФО крови, гипербарическая оксигенация, плазмаферез.
Пациентам с нейродермитом рекомендуется курортолечение в условиях сухого морского климата, радоновые и сероводородные ванны, талассотерапия.
Прогноз и профилактика
Ограниченный нейродермит имеет более легкое течение, чем диффузная форма. Постоянный зуд и косметические дефекты вызывают фиксированность больных на своем состоянии, приводя к вторичным психическим наслоениям, ухудшают качество жизни, ограничивают работоспособность. Тем не менее, с возрастом (примерно к 25-30 годам) у многих больных даже при диффузном нейродермите может наблюдаться регресс симптомов до очаговых проявлений или даже спонтанное самоизлечение.
Профилактика нейродермита должна начинаться с раннего детства и включать грудное вскармливание, рациональное введение прикормов, соблюдение диетических рекомендаций по питанию детей, терапию сопутствующих заболеваний, исключение психотравмирующих факторов.
2. Лечение атопического дерматита у подростков и взрослых: проблемы и пути их решения/ Камашева Г.Р., Надеева Р.А., Амиров Н.Б.// Вестник современной клинической медицины. – 2016.
3. Дерматовенерология. Национальное руководство. Краткое издание/ под ред. Ю.С. Бутова, Ю.К. Скрипкина, О.Л. Иванова. — 2013.
4. Дерматовенерология: учебник для студентов ВУЗов/ В.В. Чеботарёв, О.Б. Тамразова, Н.В. Чеботарёва, А.В. Одинец. – 2013.
Нейродермит (атопический дерматит) — что это за болезнь и как ее лечить?
Нейродермит (атопический дерматит) — рецидивирующее аллергическое заболевание, основными симптомами которого являются воспаление кожи и сильный зуд. Это хроническая болезнь: появившись в раннем детстве, она может сопровождать человека на протяжении всей дальнейшей жизни. При этом людям с нейродермитом живется непросто, и основная задача лечения сводится к продлению периодов покоя кожи, уменьшению рецидивов и улучшению качества жизни пациентов.
Считается, что заболевание обусловлено генетической предрасположенностью, а также индивидуальными особенностями строения кожи. Также медицине известны факторы, способные спровоцировать появление болезни или ее обострение. Остановимся на этих моментах подробнее.
Характеристики и причины атопического дерматита у человека
Термин «атопия» впервые появился в 1923 году. Им обозначали повышенную (аномальную) реакцию иммунной системы организма на различные аллергены. Еще раньше — в конце XIX века — болезни присвоили наименование «нейродермит», что указывало на явную связь с нервной системой.
Это важно
Нейродермит и атопический дерматит — это синонимы. Можно встретить еще несколько определений, обозначающих это заболевание: атопическая экзема, синдром атопической экземы / дерматита, детская экзема, конституциональная экзема, а также сокращение АтД. Название может указывать на возраст пациента и подчеркивать главный фактор возникновения, но кардинального значения для выбора лечения не имеет.
Сегодня термин «нейродермит» используют для обозначения атопического дерматита у подростков старше 13 лет и взрослых. Несмотря на то что атопическим дерматитом мы привыкли называть то кожное заболевание, которое чаще всего возникает в детстве и в большинстве случаев диагностируется в возрасте от двух месяцев до семи лет, особенной разницы между терминами нет.
Симптомы нейродермита обычно ярко выражены. Это сильный зуд, шелушение, покраснение и поражение кожи в тех места, где она наиболее тонкая: на коленных и локтевых сгибах, в кожных складках, на шее. Если присоединяется инфекция, могут появляться гнойничковые высыпания. При расчесывании повреждений появляются мокрые ранки и корки. Происходит нарушение сна и дневной активности, а в случае значительного распространения воспаления имеют место признаки общей интоксикации — повышенная температура, озноб, увеличение периферических лимфатических узлов. Часто перечисленные признаки сочетаются с аллергическим ринитом, бронхиальной астмой, поллинозом [1] .
Что касается особенностей протекания заболевания, то у детей, наряду с генетикой, главным фактором, провоцирующим возникновение атопического дерматита, является аллергия — например, в случае неправильного рациона матери в период лактации или же при искусственном вскармливании. Современные исследования доказали, что толчком к развитию этого заболевания как у детей, так и у взрослых может послужить стресс или вирусная инфекция, биохимические перепады в окружающей среде, психоэмоциональное перенапряжение [2] .

Среди факторов, которые могут послужить триггером возникновения нейродермита или повлиять на его обострение, дискутируется роль следующих:
- постоянный контакт с аллергенами: домашней пылью, шерстью животных, растительной пыльцой, грибковой плесенью, пищевыми аллергенами;
- сильные эмоциональные потрясения, стрессы, интеллектуальные нагрузки;
- неправильный режим сна и бодрствования;
- сбои в работе гормональной системы;
- проблемы желудочно-кишечного тракта;
- вакцинация, выполненная без учета клинико-иммунологического статуса и предшествующей профилактики;
- неправильное или бесконтрольное использование медикаментов;
- несоблюдение правил гигиены, использование некачественной бытовой химии.
Важно
Атопический дерматит связан с наследственностью: в дерматологии его принято считать результатом наследственной предрасположенности к аллергии. Согласно исследованиям, он развивается у 60–80% детей, у которых больны оба родителя. У 45–55% детей — если заболевание присутствует у матери или отца. И у 10–20% детей, родители которых здоровы [3] .
Нейродермит можно разделить на ограниченно-локализованный, распространенный и диффузный.
В первом случае поражение сконцентрировано на ограниченном участке площадью менее 10% кожи — локтевые и/или подколенные складки, кожа кистей рук, кожа шеи и/или лица [4] .
При распространенном нейродермите поражено 10–50% кожи, помимо локтевых и подколенных складок в процесс вовлекаются плечи, предплечья, голени, бедра [5] .
Если очаги разбросаны по двум и более областям и занимают более 50% кожи — всего тела, в том числе и кожи волосистой части головы, — то говорят о диффузном характере болезни. Это наиболее тяжелая форма [6] .

Проявления нейродермита на различных стадиях
Дерматологи определяют три периода атопического дерматита в зависимости от возраста пациента [7] :
- младенческий — от двух месяцев;
- детский — от двух до 13 лет;
- подростковый и взрослый — старше 13 лет.
Клиническая картина в разных возрастных группах отличается, хотя и незначительно. Пациенты испытывают состояние кожного дискомфорта, а зуд, жжение, повышенная сухость кожи, шелушение, раздражение становятся их постоянными спутниками.
Начальные симптомы нейродермита (атопического дерматита) обычно появляются в первые месяцы жизни и представляют собой покраснения со склонностью к кожным выделениям и образованием везикул (микроскопических пузырьков) и очагов мокнутия. Также присутствуют легкий отек кожи, шелушения, приступообразный зуд на лице, ягодицах, конечностях. Вокруг родничка, за ушами и в области бровей могут образовываться светлые чешуйки, отделяемые при соскабливании. На щеках — желтовато-коричневые корочки, так называемый молочный струп. По мере роста ребенка поражения могут появиться на слизистых оболочках половых органов, глаз, носа. Когда папулы и везикулы покрываются коркой, а кожа становится грубой — приходится уже говорить о хроническом течении болезни.
Для подростковой и взрослой фаз нейродермита характерны высыпания светло-розового оттенка с уплотнением кожного покрова (лихенификацией) и узелковыми скоплениями — они расположены в основном на сгибательных поверхностях конечностей. Во взрослой стадии усиливается сухость кожи, которая может приобретать землистый оттенок.
Поражения кожи могут быть локализованными, распространенными и универсальными (эритродермия). Как правило, в осенне-зимний период происходят обострения, а летом состояние улучшается.
Обратите внимание!
При расчесывании на воспаленных участках кожи образуются мокрые ранки, в которые легко может попасть инфекция. Возникает угроза вторичного инфицирования, которое способно усугубить течение болезни. Поэтому первая помощь при атопическом дерматите заключается именно в купировании кожного зуда.
Во время ремиссии симптомы уменьшаются или полностью пропадают. Длительность периода ремиссии — от нескольких недель до пяти лет и более. В тяжелых случаях эта стадия отсутствует, и рецидивирующий атопический дерматит сопровождает больного постоянно.
Диагностика заболевания
Клиническая картина и симптоматика заболевания позволяют пациенту предположить у себя наличие нейродермита, однако для окончательного диагноза потребуется квалифицированная диагностика. В этом случае больному необходимо обратиться к дерматологу или аллергологу-иммунологу. Для постановки диагноза в медицинской практике применяют обязательные и дополнительные критерии. Врач заподозрит нейродермит, если у пациента присутствуют как минимум три критерия из основной группы и три — из дополнительной.
- кожный зуд;
- типичная локализация и вид кожных поражений;
- наследственный фактор;
- наличие рецидивов.
- обострение болезни при стрессе и пищевой аллергии;
- первый рецидив в раннем возрасте;
- частые инфекции кожных покровов (грибок, герпес, стафилококк);
- темные круги вокруг глаз;
- сезонность обострений;
- сухость кожи;
- появление дополнительных складок на нижних веках;
- белый дермографизм — изменение цвета кожи при механическом раздражении.
Собранный анамнез и изучение клинических проявлений позволят поставить предварительный диагноз. Для его подтверждения применяют лабораторную диагностику. Больному назначают общий и биохимический анализы крови, аллергопробы, а при необходимости ряд дополнительных анализов.
Лечение атопического дерматита: атака на всех фронтах
Вылечить нейродермит раз и навсегда современная медицина пока не в состоянии: природа атопического дерматита, как и причины, до конца не изучены, соответственно, нет и четкого понимания, возможно ли окончательное выздоровление. Как показывают многочисленные наблюдения, в период полового созревания атопический дерматит может отступить и в некоторых случаях больше не беспокоить больного, что связано с гормональной перестройкой организма [8] . Но если этого не случается, то высока вероятность, что рецидивы будут периодически повторяться на протяжении всей жизни уже взрослого человека в легкой, среднетяжелой или тяжелой форме.
Впрочем, единого мнения по этому поводу нет. На данный момент врачи прибегают к ступенчатому подходу в лечении нейродермита, который состоит в поочередном назначении различных методов в зависимости от степени тяжести — например, при присоединении вторичной инфекции в схему лечения добавляют антисептические и противомикробные средства, а при сенсибилизации к аллергенам проводится аллерген-специфическая иммунотерапия [9] .
Лечение комплексное ― от улучшения санитарно-бытовых условий до применения антигистаминных и гормональных препаратов. Оно направлено на устранение или уменьшение воспаления и кожного зуда, предупреждение вторичного инфицирования, увлажнение и смягчение кожи, восстановление гидролипидного барьера.
Элиминационные мероприятия общего характера
Учитывая, что дерматит почти всегда носит аллергический характер, необходимо максимально исключить контакт больного с потенциальными аллергенами.
- Рекомендована строгая диета без копченых и острых продуктов, цитрусовых, шоколада, яиц, цельного молока, какао и других продуктов, которые могут вызывать аллергическую реакцию.
- Обязательна ежедневная влажная уборка.
- Следует убрать из комнаты больного ковры, мягкие игрушки и перьевые подушки, исключить контакт с домашними животными.
- Уменьшить количество провоцирующих факторов — стресс, потливость, интеллектуальное напряжение, резкие колебания температуры окружающей среды, грубая одежда и так далее.
Для того чтобы снизить риск повторного инфицирования, важно провести санацию очагов хронического воспаления (гастрит, отит, тонзиллит и другие).
Наружная противовоспалительная терапия
Наружные средства для лечения атопического дерматита можно разделить на две группы: топические глюкокортикостероиды (ТГКС) и топические ингибиторы кальциневрина (ТИК). Также для местного лечения АтД целесообразно использовать эмолиенты (увлажняющие средства) [10] .
ТГКС, или гормональные средства , назначают, как правило, при хроническом, часто рецидивирующем течении атопического дерматита. К средствам на основе ТГКС относятся кремы и мази со следующими веществами в составе: метилпреднизолона ацепонат, мометазона фуроат, алклометазон, бетаметазон, флуметазон и другие. Многие из них показаны пациентам начиная с первого года жизни при легком течении заболевания. Однако использовать их нужно крайне осторожно и только по рекомендации и под контролем врача — даже при местном применении ТГКС имеют ряд серьезных противопоказаний и ограничений.
- ТГКС не рекомендуется использовать дольше четырех недель. А после достижения лечебного действия стоит перейти на ТИК, так как длительное применение может нарушить естественные обменные процессы в коже и вызвать атрофию.
- Нельзя использовать ТГКС под повязки, кроме тяжелых случаев АтД, при которых допускается применение влажных окклюзионных повязок с ТГКС в малых дозах в течение трех дней.
- Сильно галогенированный ТГКС (клобетазол, бетаметазона дипропионат) также нельзя наносить на чувствительные участки — лицо и шею — и большую поверхность поражения кожи. Следует чередовать участки воздействия, чтобы избежать системных побочных эффектов.
Другой современной разработкой в области наружных противовоспалительных препаратов стали топические ингибиторы кальциневрина , например такролимус и пимекролимус. Они предназначаются для купирования обострения АтД и для профилактики рецидивов, обладают локальной иммунотропной активностью и, как правило, не приводят к нежелательным эффектам, характерным для ТГКС. Поскольку это рецептурные препараты, выбор осуществляется лечащим врачом [11] .
Перед выбором любой терапии, вне зависимости от того, связана она с приемом гормональных средств или основана исключительно на народных рецептах, лучше предварительно проконсультироваться с врачом.
Местное лечение также подразумевает использование увлажняющих и смягчающих средств, которые наносят непосредственно на пораженный участок (мази, кремы, гели). К таковым относятся эмолиенты — жироподобные увлажняющие вещества, которые позволяют организовать рациональный уход за кожей на всех стадиях заболевания.
Именно эта группа веществ способна принести выраженное облегчение симптоматики атопического дерматита, уменьшить психоэмоциональный дискомфорт за счет снятия косметических дефектов. Эмолиенты уменьшают сухость кожи, увлажняют и смягчают эпидермис, восстанавливают функции эпидермального барьера. Они предотвращают потерю воды, блокируют прохождение жидкости через ороговевший слой кожи за счет скрепления роговых чешуек между собой. Перечень эмолиентов разнообразен: вазелин, парафин, воск, ланолин, а также глицерин, сорбит, гиалуроновая кислота, гель алоэ, гидроксилированные органические кислоты.
Это важно!
Кремы с эмолиентами обычно наносятся на кожу за 15 минут до нанесения наружных лекарственных средств, если их текстура более легкая (например, лекарственное средство имеет форму мази, а эмолиент — крема), или через 15 минут после, если эмолиент более жирный.
Поскольку воспаление и зуд, а также являющиеся их следствием расчесы при АтД нарушают защитные свойства кожи, зачастую к основной проблеме присоединяется бактериальная или грибковая инфекция, ухудшая течение и затрудняя лечение заболевания.
Системная фармакотерапия
Системную фармакотерапию — лечение фармакологическими агентами, принимаемыми внутрь или вводимыми инъекционно, — назначают в тяжелых случаях и проводят вместе с элиминационными мероприятиями и наружной терапией. На этом этапе применяют ряд лекарственных веществ: глюкокортикостероиды (ГКС), антибактериальные и противогрибковые препараты системного действия, седативные и другие психотропные средства, а также иммунотропные препараты . Если заболевание затронуло функции других органов, то врачи дополнительно назначают лекарства для нормализации их деятельности.
При неэффективности наружной терапии в случае длительного обострения заболевания врачи используют глюкокортикоиды, которые обладают теми же свойствами, что и гормоны коры надпочечников. Если замечено распространение бактериальной либо грибковой инфекции, прибегают к антибактериальным и противогрибковым препаратам. А иммунотропные лекарственные средства актуальны при неэффективности других видов терапии во время тяжелого упорного течения нейродермита.
Физиотерапевтические методы лечения
Физиотерапевтические методы лечения назначают пациентам старше 12 лет в комплексе с наружной терапией и фармакотерапией. Основное внимание уделяют ультрафиолетовому облучению в искусственной или природной среде, а также узкополосной фототерапии.
Во время реабилитации пациенты проходят санаторно-курортное лечение в санаториях дерматологического профиля [12] .
Профилактика нейродермита (атопического дерматита)
Мероприятия по профилактике нейродермита (атопического дерматита) необходимо проводить еще до рождения ребенка. Особенно при наличии аллергии у будущей матери. Беременная женщина должна полностью исключить контакты с пищевыми, профессиональными, бытовыми аллергенами. Также критически важно не злоупотреблять медикаментозным лечением.
В постнатальном периоде следует максимально продлить грудное вскармливание для поддержания естественного иммунитета новорожденного. При этом матери показана строгая диета.
В случае если атопический дерматит уже выявлен, следует максимально ограничить больного от различных раздражающих средств: бытовой химии, лаков, синтетической одежды, пищевых красителей… Чем выше риск развития атопического дерматита или тяжелее течение рецидивов, тем более жесткие превентивные меры необходимы. Так, в случае рецидива и занесения в очаг воспаления вторичной инфекции могут потребоваться специализированные препараты на основе кортикостероидов и антибиотических средств.
*** Материал не является публичной офертой. Информация о стоимости приведена для ознакомления и актуальна на декабрь 2020 года.

- 1,2 http://www.nrcii.ru/specialistam/klinrecommend/atopic_dermatitis_2020.pdf
- 3 https://ismu.baikal.ru/src/downloads/08517729_atopicheskiiy_dermatit.pdf
- 4,5,6 https://minzdrav.gov-murman.ru/documents/poryadki-okazaniya-meditsinskoy-pomoshchi/4.atopic_dermatitis.pdf
- 7,9,10,11,12 https://medi.ru/klinicheskie-rekomendatsii/atopicheskij-dermatit_13872/
- 8 https://sochi.upclinic.ru/department/dermatologiya/lechenie-atopicheskogo-dermatita/
- 13 https://www.rlsnet.ru/tn_index_id_6524.htm
- 14 https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=cdb3423d-615c-4ed2-83d3-170b94420ce2&t=
- 15 https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=995dfb06-336b-4471-895b-01415b5e7ecb&t=
Вся информация, касающаяся здоровья и медицины, представлена исключительно в ознакомительных целях и не является поводом для самодиагностики или самолечения.
Скорая помощь при нейродермите
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!


Принципиально важным при лечении является устранение
триггерных факторов (клещи домашней
пыли, плесени, нарушение диетического режима, использование синтетических
моющих средств, а также шампуней, мыла, лосьонов, табачный дым).
Необходимо постоянно, часто и в
больших количествах использовать увлажняющие и смягчающие средства (топикрем сос, липикар,ксерокальм,эмолиум,сенсадерм цераве,Авен) (не менее 3—4 раз в день) и после водных
процедур по принципу «намочить-намазать». Зайдите на сайт атопикскул, бесплатный сайт с информацией по атопическому дерматиту, гипоаллергенному быту.

Наружно можно Такролимус применяется в виде мази 0,1%, наносят тонким слоем на пораженную поверхность 2 раза в сутки, на 4-6 недель, затем при хорошем эффекте 2 раза в неделю (понедельник, четверг) на места бывших высыпаний, на срок до 12 месяцев, как противорецидивное лечение. Необходимо конечно наблюдаться у одного дерматолога, чтобы была возможность контролировать лечение. Так же возможно рассмотреть назначение системных препаратов.



Здравствуйте! Дипроспан – препарат не для регулярного применения, его введение должно быть согласовано с врачом.
Можно попробовать наружно мазь протопик( такропик) 0,1% 2 раза в день 6 недель, далее 2 раза в неделю до года.
Эффект через месяц применения.
И постоянное применение увлажняющих средств: Пантенол, атопик, липикар, Липобейз и т.д.до 10 раз в день.
Наталья, Большинство средств для увлажнения вызывают зуд. Например Пантенол, Липобейз. Видестим, Гистан и Малавит не помогают. Диеты не помогают. Препараты Мёбикар и Фенибут, назначенные психотерапевтом, не помогают.

Здравствуйте! Всё же я бы посоветовал Вашей дочери пройти обследования – терапевта, аллерголога, гастроэнтеролога, эндокринолога. Сдать анализы крови, мочи. Назначать лечение заочно в таком случае не очень правильно. Возможно, ей нужно лечение в стационаре, дневном стационаре. Пить какие-то препараты и делать инъекции бесконтрольно не рекомендую, это может не принести положительного эффекта, а даже навредить. Возможно ей нужна и помощь психолога, психотерапевта.
Игорь, Большинство средств для увлажнения вызывают зуд. Например Пантенол, Липобейз. Видестим, Гистан и Малавит не помогают. Диеты не помогают. Препараты Мёбикар и Фенибут, назначенные психотерапевтом, не помогают. Обследования она проходила. Назначения эндокринолога L-тироксина не дало эффекта. Обследование и лечение у аллерголога тоже не дало результата. Терапевт и гастроэнтеролог не нашли причину болезни кожи.


Аллерголог выявил аллергию на что-то? Есть ли вообще какие-то проявления аллергии типа ринита (насморка), обострения в период цветения растений, коньюнктивита, астмы?
Игорь, Выявили аллергию на кошек. Но когда приходит к кому-нибудь, у кого есть кошки, то проявлений аллергии нет. В остальном аллергии на что-либо не замечены

Здравствуйте! У вашей дочери атопический дерматит. Это хроническое заболевание и требует постоянного ухода за кожей. Постоянное использование эмолентов. Гистан, видестим не подходят, необходимы более плотные средства (lipicar, atoderm, topicrem, xeracalm). Очищение кожи из этих же линеек. На губы липостики. Если липобейз не подошёл, то попробуйте перечисленные. Это базовый уход за атопичной кожей. Она не вырабатывает вещества, которые ответственны за барьерную функцию кожи, поэтому мы их берём из эмолентов.
Вместо гормональных средств, можно такролимус.
Если жалоб нет со стороны других органов, то не имеет смысла сдавать анализы на гельминтов, у гастроэнтеролога. Там причину вы не найдёте.
Единственное, если эндокринолог выявил гипотериоз и назначил л-тироксин, то его отменять нельзя. Это отдельное заболевание, не связанное с нейродермитом, но требующее обязательного лечения. Причина депрессивных состояний может быть и в гипотериозе.
Также рассмотрите со своим дерматологом вариант лечения биологическими препаратами

Здравствуйте, тут распространнный атопический дерматит ( нейродермит ) . При нем генетически кожа сухая и лишена защитного слоя . И в связи с различными факторами ( в таком возрасте чаще стрессы ) появляются сыпи . Я бы решила вопрос о назначении таб Атаракс и наружно правильно подобранный эмолент
Скорая помощь при нейродермите
а) Лечение. Имеется несколько терапевтических рекомендаций, годных для каждого психогенного дерматоза. При любом из трех заболеваний можно сделать следующие назначения, при этом выбор опирается на мнение экспертов и данные нескольких исследований с небольшим количеством участников:
• Местные кортикостероиды – препараты со средней и высокой фармакологической активностью, исключается применение на участках тонкой кожи.
• Системные антигистаминные препараты – седативные Н1-блокаторы; для торпидных случаев рекомендуется также доксеиин (начиная с дозы 10-25 мг перорально каждый вечер перед сном и подбирая ее в зависимости от полученной реакции).
• Системные антибиотики назначаются при наличии вторичной инфекции.
• В одном небольшом исследовании трем пациентам с воспалительными кожными заболеваниями и сильным ночным зудом назначали миртазаиин (Remeron), который предположительно может стать эффективной альтернативой при лечении ночного зуда.
Необходимо собрать тщательный психосоциальный анамнез и рекомендовать пациенту по возможности избавиться от выявленных вами проблем. Ваши указания должны помочь ему осознать связь между психогенными очагами на коже и стрессовыми факторами. У одних пациентов выявляются тревожные расстройства или депрессия, у других – сильные психологические стрессовые факторы, такие как потеря работы, жилья или личное горе. Предложите им фармакотерапию (включая селективные ингибиторы обратного захвата серотонина— SSRI) и консультацию психиатра (при наличии показаний).
Нейродермит
Другие виды специфической терапии:
1. Простой хронический лишай – 5% крем доксепина назначался пациентам с простым хроническим лишаем, пумулярпой экземой и контактным дерматитом. Крем наносился четыре раза в день в течение семи дней. Степень эффективности для уменьшения зуда (не очагов) составила 84%.
2. Узловатое пруриго – трудное для лечения заболевание, в лучшем случае успех незначительный или умеренный. Ниже перечислены возможные варианты лечения:
• Введение стероидов внутрь очага – триамцинолон 5-10 мг/см 3 .
• Криотерапия воздействие на каждый узел для уплощения узлов и уменьшения зуда.
• Кальципотриол – через восемь недель приема кальципотриола уменьшение количества и размера очагов составило 49% и 56% соответственно по сравнению с 18% и 25% при приеме бетаметазона валерата.
• Ультрафиолетовое облучение (узкополосное УФВ-облучение) иногда помогает в случае распространенного заболевания.
• При этом сложном заболевании сообщалось также об успешном применении дапсона.
б) Консультирование врачом пациента. Помогите пациентам понять, что вред своей коже они непреднамеренно наносят сами. Больным следует свести к минимуму прикосновения к коже, стараясь не растирать и не расчесывать пораженные участки. Предложите пациентам осторожно наносить лекарственный препа рат на зудящие участки, вместо того, чтобы расчесывать их. Ободрите пациентов, продемонстрируйте рисунки с пациентами страдающими данным заболеванием, пытаясь убедить в том, что даже самые тяжелые случаи излечимы.
в) Наблюдение пациента врачом. Наблюдение имеет большое значение, поскольку данные заболевания протекают хронически и трудно поддаются лечению. Пациент должен быть уверен, что лечащий врач не оставит его один на один с болезнью, а продолжит вместе с ним искать пути к облегчению состояния. Это особенно важно, когда пациент испытывает тревогу, депрессию или страдает нарушениями психики.
г) Список использованной литературы:
1. Usatine RP, Saldana-Arregui МА. Excoriations and ulcers on the arms and legs. J Fam Pract. 2004;53:713-716.
2. Hogan, D. Lichen simplex chronicus. emedicine.com/DERM/topic236.htm. Updated June 12, 2020. Accessed December 26, 2020.
3. Hogan, D. Prurigo Nodularis, emedicine.com/ derm/topic350.htm. Updated May 17, 2006. Accessed December 26, 2020.
4. Hundley JL.Yosipovitch G. Mirtazapine for reducing nocturnal itch in patients with chronic pruritus: A pilot study. / Am Acad Dermatol. 2004;50:889-891.
5. Drake LA, Millikan LE.The antipruritic effect of 5% doxepin cream in patients with eczematous dermatitis. Doxepin Study Group. Arch Dermatol. 1995; 131:1403— 1408.
6. Wong SS, Goh CL. Double-blind, right/left comparison of calcipotriol ointment and betamethasone ointment in the treatment of prurigo nodularis. Arch Dermatol. 2000; 136:807-808.
Нейродермит — причины, симптомы, лечение у взрослых
Нейродермит — болезнь кожи неврогенной и аллергической природы, характеризующаяся хроническим течением и частым возникновением рецидивов. Основные симптомы заболевания включают мокнущую сыпь на коже и зуд. Расчесывание очагов нейродермита приводит к формированию корочек, отличающихся от здоровых участков кожи толщиной и гиперпигментацией. Для постановки диагноза аллерголог или дерматолог должен изучить результаты лабораторных исследований и провести осмотр кожи. Медикаментозное лечение помогает справляться с симптомами и достигать ремиссии, однако полностью патологию устранить невозможно.

Точная причина развития нейродермита не была выявлена. Заболевание может появиться у любого человека. К факторам риска относят хронический стресс и наличие других дерматологических патологий, вроде атопического дерматита и псориаза.
- Нарушение работы вегетативной нервной системы. Для нейродермита характерна зависимость тяжести симптоматики от выраженности неврологических нарушений. Появление первых симптомов болезни на фоне хронического стресса — аргумент в пользу неврогенной природы нейродермита. Больные часто подвержены тревоге, эмоциональной нестабильности и депрессии.
- Аллергия. Поражение кожного покрова может быть связано с повышенной чувствительностью организма к определенным веществам. Это может быть аллергия на лекарства или продукты питания. Склонные считать нейродермит преимущественно аллергическим заболеванием ученые указывают на наличие крапивной лихорадки, поллиноза и бронхиальной астмы у многих пациентов.
- Наследственность. Согласно результатам отдельных исследований, родители большинства больных нейродермитом страдают от такой же болезни.
Манифестация симптомов в большинстве случаев связана с повышенным стрессом, перенесенной инфекцией, возникновением аллергической реакции или недавно проведенной иммунизацией. Гормональные нарушения, вынашивание ребенка и кормление грудью — другие провокаторы появления первых симптомов.
Механизм развития болезни
Патогенез нейродермита характеризуется иммунопатологическими реакциями, повышенным высвобождением вазоактивных веществ и расстройством регуляции тонуса кровеносных сосудов. Почти у всех пациентов обнаруживается повышенный показатель иммуноглобулинов типа E, указывающий на аллергию. Также исследование крови показывает эозинофилию. Внешние проявления заболевания обусловлены выделением медиаторов воспалительной реакции — из-за гистамина кожный покров покрывается зудящей сыпью.
Повышенная пигментация в области очага воспалительной реакции возникает по причине изменения сосудистого тонуса. Постепенно нарушается работа сальных и потовых желез, из-за чего кожный покров становится сухим и чувствительным к внешним воздействиям. Возникает нарушение метаболизма липидов. Внешний вид поврежденной кожи связан с утолщением эпидермиса и отечностью межклеточного пространства.
При нераспространенном течении болезнь проявляется образованием нескольких очагов поражения кожи небольшого размера. Утолщение эпидермиса, гиперпигментация и другие признаки часто появляются в области шеи, наружных половых органов или паховых складок. Длительное расчесывание воспаленного кожного покрова приводит к возникновению лишенных пигментации участков, называемых лейкодермой. Распространенный нейродермит чаще всего возникает у людей, страдающих от атопического дерматита. В этом случае очаги воспаления затрагивают кожный покров нескольких частей тела.
Главный симптом патологии — сильный зуд, обостряющийся ночью. Болезненность кожного покрова негативно влияет на качество жизни человека из-за нарушения сна, постоянного напряжения и снижения настроения. Пациенты с таким диагнозом часто вынуждены обращаться к психотерапевту из-за тревожности, депрессии и других расстройств невротического спектра. Усиление симптомов чаще всего приходится на холодные времена года.
Возникающая при нейродермите воспалительная реакция нарушает барьерную функцию кожи, а дополнительное расчесывание еще сильнее повышает риск возникновения инфекционных осложнений.
Возможные негативные последствия:
- присоединение бактериальной инфекции;
- заражение контагиозным моллюском;
- экзема Капоши;
- заражение кожи грибковыми микроорганизмами.
Пациенты страдают от хронической усталости и слабости.
При обнаружении характерных симптомов следует обратиться к дерматологу или аллергологу. Врач во время приема осматривает кожный покров и обнаруживает характерные для нейродермита изменения. Дифференциальная диагностика, направленная на исключение кожных заболеваний с похожей симптоматикой, также проводится по результатам осмотра. Специалист обращает внимание на локализацию очагов воспаления, сухость и выраженную болезненность. Участки поражения кожи при нейродермите отличаются от таковых при псориазе и атопическом дерматите.
Изучение анамнестических сведений помогает обнаружить факторы риска: другие дерматологические патологии иммунопатологической природы, бронхиальную астму, поллиноз, наличие кожных заболеваний у родителей, недавно перенесенную инфекцию или аллергическую реакцию.
Уточняющие лабораторные исследования:
- анализ крови на иммуноглобулины типа E и клеточный состав крови (для обнаружения повышенного количества эозинофилов)
- забор участка кожного покрова с последующей микроскопией полученного образца.
Диагностика может быть затруднена наличием симптомов других дерматологических нарушений, но после получения результатов биопсии врач подтвердит или опровергнет присутствие болезни.
Лечение нейродермита у взрослых
Консервативная терапия направлена на борьбу с зудом и предотвращение развития осложнений, связанных с изменением кожного покрова и дальнейшим его повреждением при расчесывании.
Основные методы лечения:
- Топические медикаменты на основе кортикостероидов, нестероидных противовоспалительных средств или ингибиторов кальциневрина. Эти препараты эффективно облегчают зуд и уменьшают выраженность воспаления.
- Инъекционное введение кортикостероидов для достижения более выраженного противовоспалительного эффекта.
- Антигистаминные препараты для облегчения зуда и устранения аллергической реакции.
- Противотревожные и седативные медикаменты для устранения боли, улучшения сна и борьбы со стрессом.
- Лечение с помощью ультрафиолетового воздействия. Это современный способ вспомогательной терапии разных видов дерматита.
Причины возникновения болезни не исчезают под воздействием медикаментов, но при грамотном консервативном лечении достигается длительная ремиссия. У многих пациентов нейродермит разрешается спонтанно с возрастом. При длительном обострении болезни врачи рекомендуют дополнительно заниматься психотерапией для борьбы с хроническим стрессом.


