Перелом типичном месте сустав
а) Терминология:
1. Синонимы:
• Перелом Коллиса, перелом Смита, перелом Бартона, обратный перелом Бартона, перелом водителя, перелом Хатчинсона
2. Определения:
• Перелом Коллиса: поперечный перелом через метафиз с тыльным угловым отклонением и смещением
• Перелом Смита: (обратный перелом Коллиса): поперечный перелом через метафиз с ладонным угловым отклонением и смещением
• Перелом Бартона: тыльный краевой внутрисуставной перелом
• Обратный перелом Бартона: ладонный краевой внутрисуставной перелом
• Перелом водителя (Хатчинсона): косой внутрисуставной перелом шиловидного отростка лучевой кости
• Полулунный нагрузочный перелом вдавленный перелом полулунной ямки
• Сложный внутрисуставной перелом: обычно три внутрисуставных отломка, часто с угловым отклонением
• Травматический остеолиз: неравномерный лизис дистального метафиза, прилежащего к ростковой пластинке
(Слева) На рисунке показан классический перелом Бартона с внутрисуставным тыльным краевым переломом дистального эпиметафиза лучевой кости. Обратите внимание, что запястные кости смещаются дорсально и проксимально с отломком перелома и больше не совпадают с осью диафиза лучевой кости.
(Справа) На боковой рентгенограмме у женщины 63 лет определяется перелом Бартона. Сдвигающее повреждение приводит к тыльному смещению дистального отломка, причем кости запястья сохраняют анатомическое взаимоотношение с отломком перелома. Это открытый перелом с воздухом в мягких тканях. (Слева) На рисунке определяется обратный перелом Бартона (ладонного края). Внутрисуставной перелом располагается на ладонной стороне, а отломок смещен в ладонную и проксимальную сторону. Кости запястья перемещаются вместе с отломком, что характерно для перелома Бартона.
(Справа) На боковой рентгенограмме виден внутрисуставной обратный перелом Бартона с ладонным смещением краевого отломка . Этот оскольчатый перелом слегка смещен вниз. Кости запястья сопоставлены с отломком перелома. (Слева) На заднепередней рентгенограмме определяется перелом Хатчинсона (перелом водителя) у пациента 37 лет. Края перелома несколько нечеткие, поскольку это подострый перелом. Кроме того, имеется едва заметный отрыв шиловидного отростка локтевой костив.
(Справа) На фронтальной МРТ Т1В И виден косой внутрисуставной перелом Хатчинсона (водителя), пересекающий основание шиловидного отростка лучевой кости. Сопутствующее повреждение ладьевидно-полулунной связки приводит к увеличению ладьевидно-полулунного промежутка.
б) Визуализация:
1. Рентгенография при переломе луча в типичном месте:
• Перелом Коллиса:
о Поперечный перелом дистального метафиза лучевой кости
о Тыльное угловое отклонение крупного дистального отломка (возврат к нормальному ладонному наклону дистального конца лучевой кости)
о Сочетается с диффузным остеопорозом
• Перелом Смита (обратный перелом Коллиса):
о Поперечный перелом дистального метафиза лучевой кости
о Ладонное угловое отклонение крупного дистального отломка (увеличение нормального ладонного наклона)
о Плотность костей обычно нормальная
• Перелом Бартона:
о Внутрисуставной перелом края лучевой кости
о Может быть тыльным или ладонным (обратный перелом Бартона)
о Фрагмент лучевой кости и кости запястья смещаются вместе как одно целое
о Нестабильный перелом
• Перелом водителя (Хатчинсона):
о Косой внутрисуставной перелом шиловидного отростка лучевой кости
о Отломок часто сочетается со смещением запястья; проверяют запястные дуги
о Может сочетаться с отрывом/повреждением лучезапястной связки
• Полулунный нагрузочный перелом:
о Оскольчатый внутрисуставной перелом дистального эпиметафиза лучевой кости:
– Возникает в результате прямого давления запястья на дистальный эпиметафиз лучевой кости
о Легкий разрыв первой и второй запястных дуг
• Перелом Салтера-Харриса: о II тип самый частый:
– В заднепередней проекции часто не находят изменений, поскольку ростковая пластинка смещена, но не повреждена
– В латеральной проекции видно смещение эпифиза, а также ассоциированный отломок метафиза
• Симптом жировой подушки квадратного пронатора:
о Смещение/уменьшение жировой клетчатки между пронатором и сгибателем пальцев кпереди
о Ненадежный показатель наличия или отсутствия перелома
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография запястья в 3 проекциях: заднепередняя, боковая, пронированная косая
о КТ, если требуется дальнейшее определение смещения/углового отклонения перелома
о МРТ, если требуется оценка мягких тканей
(Слева) На заднепередней рентгенограмме определяется подострый внутрисуставной перелом дистального эпиметафиза лучевой кости со значительным западением полулунной ямки. Этот полулунный нагрузочный перелом возникает в результате осевой нагрузки с ударением полулунной кости о дистальный эпиметафиз лучевой кости в полулунной ямке. Укорочение лучевой кости и возможный разрыв ладьевидно-полулунной связки являются показателями плохого прогноза.
(Справа) На сагиттальной КТ с реформатированием видно значительное раздробление и за падение на 3 мм суставной поверхности полулунной ямки в результате сдавливания полулунной костью (нагрузочный полулунный перелом). (Слева) На фронтальном рисунке показан внутрисуставной переход нагрузочного полулунного перелома дистального эпиметафиза лучевой кости в лучезапястный сустав, разделяющий ладьевидную ямку от полулунной ямки.
(Справа) На фронтальной MPT Т2 ВИ виден нагрузочный полулунный поперечный перелом дистального метафиза лучевой кости с внутрисуставным продолжением в лучезапястный и дистальный лучелоктевой суставы. Отломки не опустились, а суставные поверхности ладьевидной и полулунной ямок интактны. (Слева) На заднепередней рентгенограмме определяется резорбция дистальною метафиза лучевой кости у гимнаста подросткового возраста. Рентгенологическая картина свидетельствует о рахите, но на этом снимке также можно видеть хроническое повреждение Салтера-Харриса I, связанное со значительным многократным давлением.
(Справа) На боковой рентгенограмме определяется перелом Салтера-Харриса II типа у девятилетнего мальчика, упавшею с игровою комплекса. Перелом проходит через зону роста, выходя через метафиз. Благодаря этому эпифиз, связанный с крупным отломком метафиза, остается интактным.
в) Патология:
1. Общая характеристика:
• Этиология:
о Падение на вытянутую руку может привести к различным видам переломов и переломовывихов о Наиболее частый вид повреждения при падении на вытянутую руку связан с возрастом пациента:
– 4-10 лет: перелом дистального метафиза лучевой кости и поперечный перелом дистального метафиза локтевой кости, часто неполный
– 11-16 лет: дистальный конец лучевой кости, обычно II тип Салтера-Харриса
– 17-40 лет: ладьевидная кость ± трехгранная кость
– >40 лет: перелом Коллиса
о Типы переломов дистального эпиметафиза лучевой кости представляют собой разнообразные повреждения в зависимости от:
– Направления 3D нагрузки
– Величины и продолжительности силы
– Положения кисти и запястья при травме
– Биомеханических свойств пораженных связок/костей
о Перелом Коллиса:
– Из-за остеопороза кость становится восприимчивой к перелому
– Низкоэнергетическое падение на вытянутую руку в положении тыльного сгибания кисти
– Механизм сгиба:
Разрыв при растяжении губчатой метафизарной кости на ладонной стороне и разрушение при сжатии на тыльной стороне
– Отрыв шиловидного отростка локтевой кости треугольным фиброзно-хрящевым комплексом у 60% пациентов
о Перелом Смита:
– Редкий в связи с необычным механизмом, который приводит к перелому: падение на заднюю поверхность согнутого запястья
о Перелом Бартона/обратный перелом Бартона:
– Механизм сдвига
– Низкоэнергетическое повреждение
о Перелом водителя (Хатчинсона):
– Механизм прямого удара
– Низко- или высокоэнергетическое повреждение
о Полулунный нагрузочный перелом:
– Компрессионный механизм
– Низко- или высокоэнергетическое повреждение
о Сложный перелом дистального эпиметафиза лучевой кости:
– Механизм высокоэнергетической осевой компрессии
– Сила передается через полулунную (или ладьевидную) кость на суставную поверхность дистального эпиметафиза лучевой кости
– Могут быть ассоциированные повреждения мягких тканей и разрыв дистального лучелоктевого сустава
• Сопутствующие патологические изменения:
о Перелом Коллиса: сочетается с переломами шейки плечевой и бедренной костей
2. Стадирование, градации и классификация перелома луча в типичном месте:
• Авторы многих опубликованных классификаций:
о Признают сильные и слабые стороны каждой системы
• Классификации переломов:
о Узнают по ссылкам на хирургов
г) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Деформация после падения на вытянутую руку
о Боль и припухлость
2. Демография:
• Возраст:
о Перелом Коллиса: >40 лет
о Переломы Салтера-Харриса: 11-16 лет
• Пол:
о Перелом Коллиса: М• Эпидемиология:
о Перелом дистального эпиметафиза лучевой кости относится к самым частым переломам (15-18% от всех переломов, которые встречаются в острых случаях)
о Переломы Коллиса особенно часто встречаются у пожилых женщин с остеопорозом
о 44% переломов Салтера-Харриса встречаются в дистальном эпиметафизе лучевой кости
3. Течение и прогноз:
• Исход зависит от анатомического сопоставления
• Неанатомическое сопоставление может привести к:
о Уменьшению силы хвата кисти
о Уменьшению объема движений
о Укорочению лучевой кости, которое создает относительное положительное локтевое отклонение, сочетается со сдавливанием костей запястья
о Вторичному остеоартриту
• Может осложниться комплексным локальным болевым синдромом
4. Лечение:
• Основная цель: восстановить околоанатомическое сопоставление:
о Локтевое отклонение: лучевая кость в норме на 0-2 мм длиннее, чем локтевая кость
о Лучевое отклонение: лучевая суставная поверхность в норме находится под углом 20-25° по отношению к локтевой кости
о Ладонный наклон: лучевая суставная поверхность в норме наклонена на 10-12° по направлению к ладони
о Полулунная кость должна соединяться концентрически с лучевой суставной поверхностью
• Репонируют и иммобилизуют с помощью лонгеты:
о Делают повторный снимок через 1 -2 недели для подтверждения стабильности репозиции
• Если репозиция не анатомическая, рассматривают открытую репозицию с внутренней фиксацией:
о Уменьшение длины лучевой кости относительно локтевой кости (>3 мм)
о Суставной диастаз отломков перелома (>2 мм сочетается с остеоартритом)
о Уменьшение приемлемого ладонного наклона или лучевого отклонения
(Слева) На заднепередней рентгенограмме у мужчины 37 лет после ДТП на мотоцикле определяется раздробление дистального эпиметафиза лучевой кости с образованием четырех отдельных отломков: диафиз лучевой кости, шиловидный отросток лучевой кости, ладонная полулунная ямка и тыльная полулунная ямка. Этот перелом переходит на лучезапястный сустав, но не затрагивает дистальный лучелоктевой сустав.
(Справа) На боковой рентгенограмме у этого же пациента определяется уменьшение нормального ладонного наклона и незначительное расширение между ладонными и тыльными участками перелома полулунной ямки. (Слева) На заднепередней рентгенограмме у мужчины 34 лет определяется оскольчатый перелом дистального эпиметафиза лучевой кости с укорочением дистального эпиметафиза лучевой кости и уменьшением нормального лучевого угла, которые ведут к образованию локтевого положительного отклонения. Перелом переходит как на лучезапястный, так и дистальный лучелоктевой суставы с переломом основания шиловидного отростка.
(Справа) На боковой рентгенограмме у этого же пациента определяется тыльное угловое отклонение и смещение тыльного отломка полулунной ямки. Кости запястья остаются на одной оси с тыльным отломком, аналогично перелому Бартона. (Слева) На заднепередней рентгенограмме у этого же пациента определяется первичная послеоперационная рентгенологическая картина после закрытой репозиции с помощью подкожной фиксации спицами. Четыре спицы Киршнера пересекают шиловидный отросток и диафиз лучевой кости, восстанавливая высоту и угловое отклонение лучевой кости. Стекловолоконная лонгета на месте.
(Справа) На заднепередней рентгенограмме у этого же пациента через шесть недель определяется повторное смещение отломков перелома с миграцией спиц . Имеется западение лучевой суставной поверхности на 4 мм и возвращение исходного локтевого положительного отклонения.
д) Диагностическая памятка:
1. Следует учесть:
• Перелом Коллиса является только первым подтипом перелома дистального эпиметафиза лучевой кости; не описывает точно весь класс повреждений
2. Советы по интерпретации изображений:
• Все переломы дистального эпиметафиза лучевой кости следует специально исследовать для выявления:
о Уменьшения ладонного наклона, лучевого отклонения, высоты лучевой кости, внутрисуставного расширения, разрыва запястной дуги, перелома шиловидного отростка локтевой кости о Сопутствующих повреждений
3. Рекомендации по отчетности:
• Описывают смещение, внутрисуставное расширение, наличие/тяжести раздробления, ассоциированных повреждений
• Знакомятся с системой степеней, которой пользуется направляющий клиницист
е) Список использованной литературы:
1. Porrino JA Jr et al: Fracture of the distal radius: epidemiology and premanagement radiographic characterization. AJR Am J Roentgenol. 203(3):551-9, 2014
2. Fallahi F et al: Explorative study of the sensitivity and specificity of the pronator quadratus fat pad sign as a predictor of subtle wrist fractures. Skeletal Radiol. 42(2):249-53, 2013
3. Randsborg PH et al: Fractures in children: epidemiology and activity-specific fracture rates. J Bone Joint Surg Am. 95(7):e421-7, 2013
4. Belloti JC et al: Are distal radius fracture classifications reproducible? Intra and interobserver agreement. Sao Paulo Med J. 126(3): 180-5, 2008
«Типичный» луч?
Переломы дистального метафиза лучевой кости являются одной из наиболее распространённых травм в практике травматолога ортопеда. И как это часто бывает с часто встречающейся травмой, многие аспекты, как самого повреждения, так и методов лечения, остаются скрыты не только от пациентов, но и от практикующих врачей. По этой причине хочется отдельно рассмотреть эту проблему и разобрать её на реальных клинических примерах из нашей практики.
Этиология переломов луча в типичном месте.
В большинстве случаев это падение с опорой на выпрямленную руку, в случае молодых пациентов чаще встречается высокоэнергетическая травма, падение во время занятий спортом, с велосипедов или других катящихся девайсов, дорожно-транспортные происшествия. В случае пациентов старше 50 лет, особенно женщин, переломы дистального отдела луча чаще носят низкоэнергетический характер и происходят на фоне остеопороза. Низко-энергетические переломы дистального метаэпифиза лучевой кости являются показанием к проведению денситометрии и последующей консультации эндокринолога и значимо увеличивают риск последующих остеопоротических переломов.
Сопутствующие повреждения.
50% этих переломов являются внутрисуставными, могут сопровождаться повреждением дистального радиоульнарного сочленения, в 40 % случаев встречается повреждение триангулярного хряща, в 30% повреждение ладьевидно-полулунной связки, в 15% случаев полулунно-трёхгранной связки.
Классификация переломов луча в типичном месте.
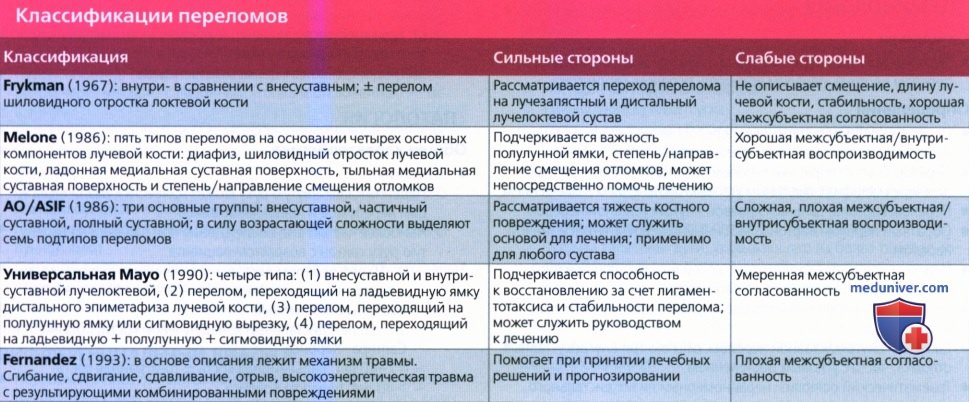
Классификация Фернандеса (Fernandez)
Тип перелома в зависимости от механизма повреждения
Стабильность (риск вторичного смещения в гипсе)
1 тип – простой разгибательный
Стабильный, риск вторичного смещения небольшой.
1)Без смещения 2)дорсальное смещение (перелом Коллиса) 3)Ладонное смещение (перелом смита)
2) чрезкожная фиксация спицами
3) Внешний фиксатор
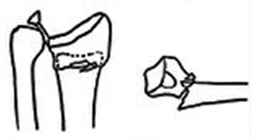
2 тип, срезающий суставную поверхность
Нестабильный, всегда происходит вторичное смещение
1) открытая репозиция. Внутренняя фиксация
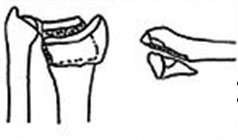
3 тип с компрессией суставной поверхности
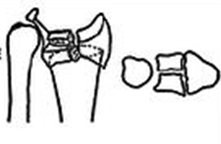
Может быть как стабильным так и нестабильным в зависимости от качества кости и количества фрагментов
При отсутсвии значительного смещения может быть консервативным.
Открытая репозиция и Остеосинтез.
Альтернативно – пины или
4 тип – отрыв связочных структур с вывихом лучезапястного сустава
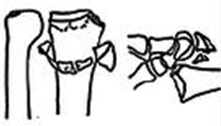
Закрытое или открытое устранение. Внешний фиксатор. Фиксация костных фрагментов пинамивинтами
5 тип – комбинированный, высокоэнергетическая травма
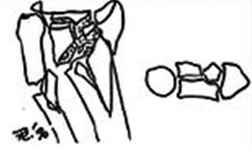
Комбинированные закрытыйоткрытый метод 0000,
Ну и конечно же любимая всеми нами классификация АО.
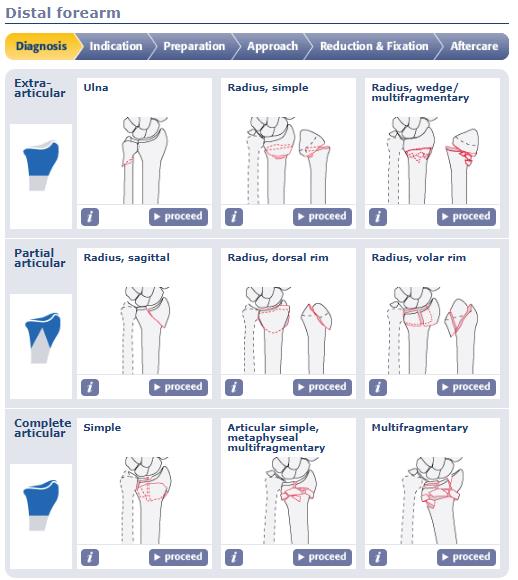
Классификация АО очень подробная, внутри каждой группы, как правило, есть ещё 3 подгруппы, и в конечном счёте она охватывает практически всё возможное разнообразие переломов данной анатомической области.
Врачи амбулаторного звена часто склонны упрощать подход к лечению и зачастую даже не информируют пациентов о возможных осложнениях и функциональном результате. По этой причине первично крайне нестабильные переломы могут лечиться консервативно и срастаются в заведомо неправильном положении, что может послужить причиной развития артроза и стойкого ограничения функции конечности. Когда речь идёт о пожилом пациенте с низкими функциональными запросами это может быть приемлемо и даже желаемо, чтобы не подвергать человека ненужным операционным рискам ради получения результата который не сильно нужен в этой категории больных. Но когда речь идёт о молодых пациентах, которым предстоит долгая трудовая жизнь, занятия спортом и многое другое, то выбор тактики для получения оптимального результата становится принципиально важен.
Хорошие результаты лечения зависят от многих факторов: 1) восстановление суставной поверхности 2) восстановление нормальных анатомических взаимоотношений 3) ранние движения в суставах кисти и лучезапястном суставе.
Соблюдения этих принципов можно достичь как консервативно, так и оперативно, но консервативное лечение имеет целый ряд ограничений.
Показаниями для консервативного лечения являются экстраартикулярные (внесуставные) переломы, с укорочением не более 5 мм и угловой деформацией не более 20 градусов. Такие переломы можно стабилизировать в гипсовой повязке и для них не характерно вторичное смещение. Все остальные типы переломов (а их большинство) склонны к вторичному смещению в гипсе, и множественные перегипсовки не исправят положения. Конечно если пациент твёрдо решил отказаться от операции несмотря на возможные осложнения, то лечение проводится методом гипсовой иммобилизации.
Хирургические методы включают 1)закрытую репозицию и чрезкожную фиксацию спицами, 2) закрытуюминимально открытую репозицию и остеосинтез с использованием внешних фиксаторов 3) открытая репозиция и накостный остеосинтез с использованием пластин и винтов.
Показаниями для хирургического лечения являются противопоказания для консервативного: укорочение более 5 мм, угловая деформация более 20 градусов, внутрисуставные переломы, многооскольчатые переломы с дефектами ладонной или тыльной кортикальной пластинок.
Консервативное лечение переломов луча в типичном месте.
Гипсовая иммобилизация на срок от 4 до 6 недель в зависимости от морфологии перелома, возраста пациента, наличияотсутсвия остеопороза. При простых переломах дистального отдела лучевой кости когда гипсовая иммобилизаия обеспечивает адекватную стабильность уже через 4 недели можно приступить к разработке активных движений в лучезапястном суставе. Когда гипсовая иммобилизация используется для лечения оскольчатых, нестабильных, внутрисуставных переломов как вынужденная мера, например при отказе от операции, иммобилизация должна быть более длительной, так как имеется риск несращения перелома и формирования ложного сустава.
В случае если при первой репозиции не удалось добиться нормального положения отломков такой перелом скорее всего сместится в последующем.
К возможным осложнениям гипсовой иммобилизации стоит отнести острый синдром карпального тоннеля, комплексный регионарный болевой синдром (когда гипсовая иммобилизация накладывается на фоне выраженного отёка).
Хирургическое лечение переломов луча в типичном месте.
Закрытая репозиция и чрескожная фиксация спицами.
Может удерживать репозицию в саггитальном плане и по длине при сохранной кортикальной пластинке по ладонной поверхности. При оскольчатом переломе и смятии кости по ладонному кортексу репозицию удержать не может.
Используется техника Капанджи (Kapandji) и техника Рейхак (Rayhack) при которой репозиция производится под артроскопическим контролем.
82-90 % отличных результатов когда используется по показаниям.
Наружная фиксация.
Если используется только наружный фиксатор невозможно восстановить нормальную ладонную ангуляцию суставной поверхности.
По этой причине часто используется в комбинации с пинами, спицами и в ряде случаев с пластинами.
Внешний фиксатор использует для стабилизации перелома лигаментотаксис. Ставить пины внешнего фиксатора на лучевой кости лучше под прямым контролем зрения чтобы избежать повреждения поверхностной ветви лучевого нерва. При создании дистракции не следует «перерастягивать» сустав, суставная щель не должна быть более 5 мм. Также не стоит избыточно отводить кисть в локтевую и ладонную сторону так как при оскольчатом повреждении ладонного кортекса это всё равно не позволит поставить суставную поверхность под правильным углом.
Время иммобилизации не должно превышать 8 недель и наружный фиксатор не должен мешать ранним движениям всеми пальцами.
Осложнения внешнего фиксатора: 1) возможно несращение преелома из-за недостаточной стабильности, 2) тугоподвижность лучезапястного сустава и снижение силы хвата 3) инфекция в месте введения пинов 4) рефлекторная симпатическая дистрофия 5) ятрогенное повреждение поверхностного лучевого нерва 6) нейропатия срединного нерва
Открытое лечение перелома с внутренней фиксацией.
Смещение суставной поверхности более 2 мм, переломы типа Бартона (Barton) Смятие кортекса по ладонной поверхности, «вдавленные» переломы суставной поверхности.
Хирургическая техника.
В настоящее время предпочтение отдаётся волярным пластинам. Современные пластины имеют малую толщину, предизогнуты согласно нормальной анатомии, блокируемые винты позволяют добиться стабильной фиксации даже в тяжёлых случаях, когда имеется дефект кости в метафизарной зоне и эпифиз представлен тонкой полоской кости.
Для профилактики КРБС (комплексного регионарного болевого синдрома) в настоящее время рекомендуется использовать Витамин С по 200 мг ежедневно на протяжении 45 дней после травмы.
Клинический пример лечения перелома дистального метафиза лучевой кости при помощи открытой репозиции и остеосинтеза пластиной.
Пример 1.
Пациентка М 65 лет, травма в результате падения на улице с опорой на кисть. В анамнезе множественные переломы, миеломная болезнь в стадии ремиссии (7 лет). После падения обратилась в РТП где ей была наложена гипсовая повязка. По какой то причине репозиция не производилась. После обращения в нашу клинику госпитализирована для оперативного лечения.
Внешний вид конечности после снятия гипсовой повязки. Рентгенограммы выполненные при помощи ЭОП на операционном столе выявили полное смещение всего дистального метафиза лучевой кости к тылу на целый поперечник.
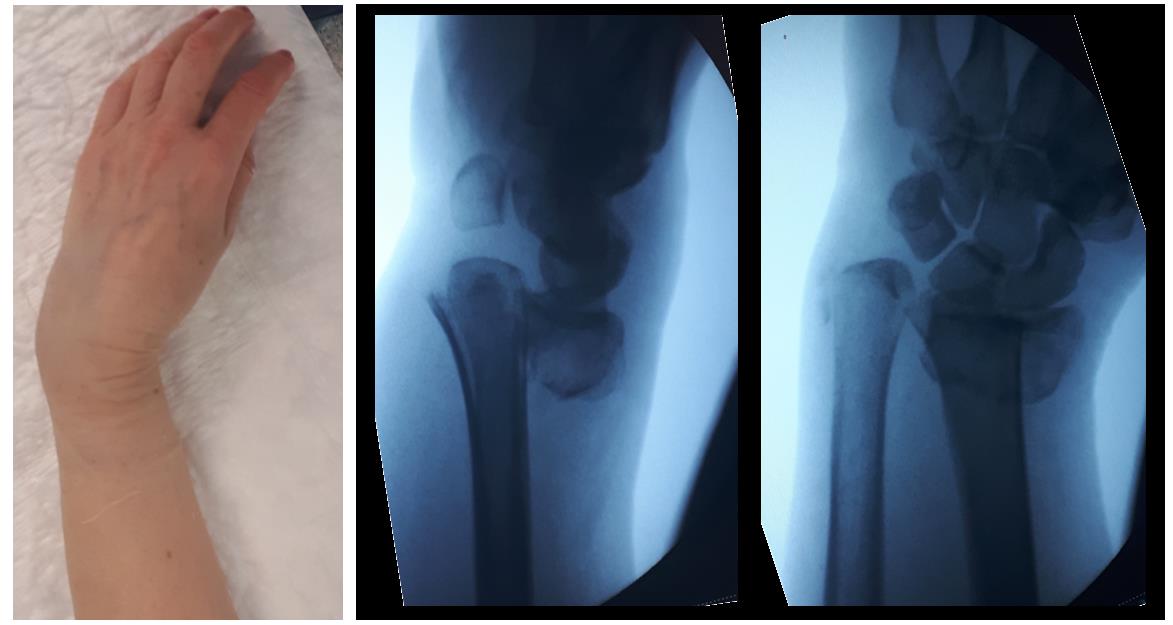
Когда имеешь дело с таким переломом на фоне остеопороза становится ясно, что в метафизарной зоне будет «каша» из множества мелких отломков, и что суставная поверхность будет расколота минимум на 3 части.
В такой ситуации требуется надёжная фиксация при помощи пластины с угловой стабильностью, так как риск вторичного смещения в гипсовой повязке крайне высокий. При отказе от операции возможно лечение методом гипсовой иммобилизации, при этом перелом срастётся с небольшим смещением, но в функциональном плане рука будет работать удовлетворительно. По этой причине у пожилых пациентов с низкими функциональными запросами лечение может проводится методом гипсовой иммобилизации.
Но наша пациентка хотела максимального восстановления функции, силы хвата, амплитуды движений и нормальных анатомических взаимоотношений своей конечности, по этой причине было принято решение о выполнении операции.
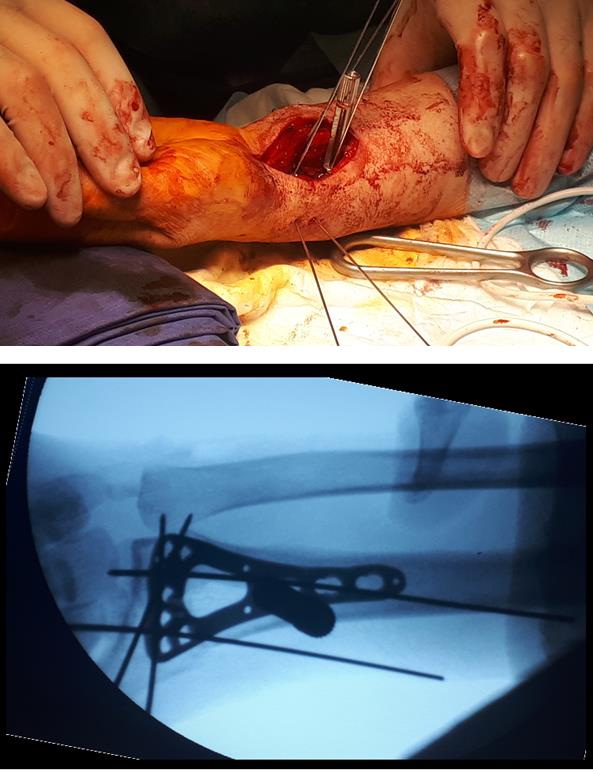
Интраоперационно под контролем ЭОП произведена закрытая репозиция перелома.
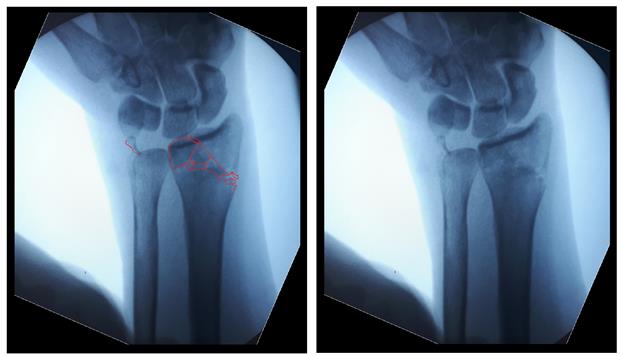
После репозиции на рентгенограммах отчётливо виден многоооскольчатый, нестабильный характер перелома.
Произведён доступ к месту перелома по ладонной поверхности предплечья. При ревизии выявлено множество мелких осколков в метафизарной области по волярному кортексу. Произведена открытая репозиция перелома, временная фиксация спицами. Накостно уложена пластина VA-LCP™ Two-Column Distal Radius Plate
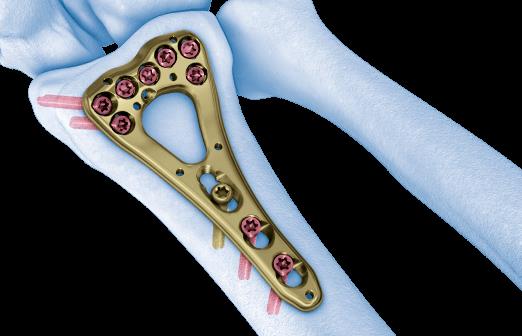
После рентгенконтроля производится введение блокируемых винтов диаметром 2,4 или 2,7 мм.
Данная пластина отлично подходит для фиксации оскольчатых переломов дистального метаэпифиза лучевой кости, однако в ряде случаев, когда перелом располагается более дистально, предпочтительнее использовать пластину другой конструкции (Volar rim).
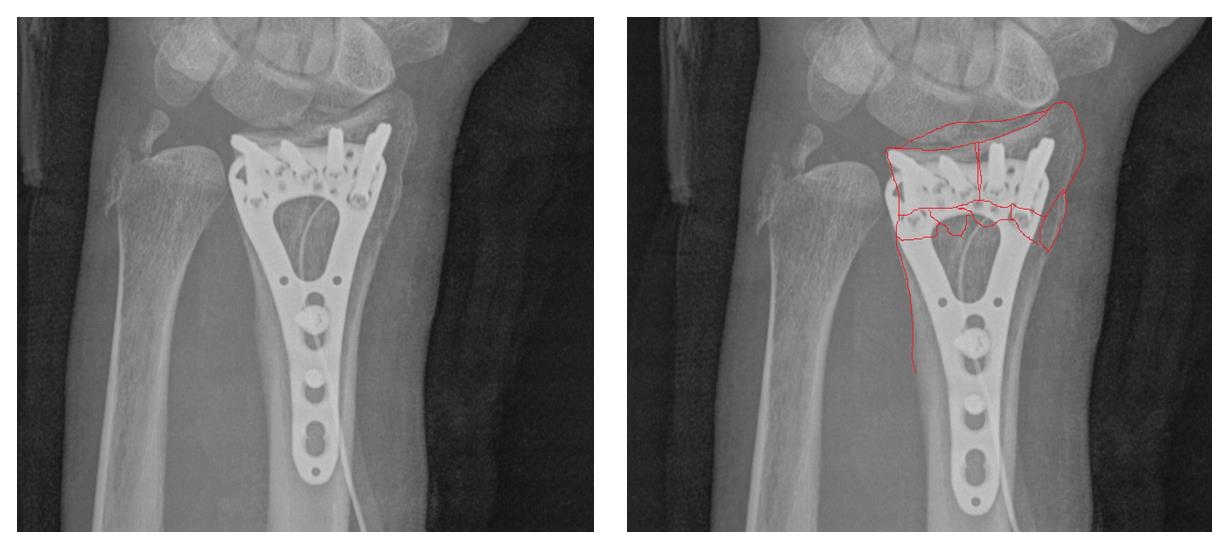
Окончательный остеосинтез после проведения всех винтов выглядит на рентгенограмме примерно так. На левой части рисунка схематично отображено расположение фрагментов кости, фиксированных пластиной.
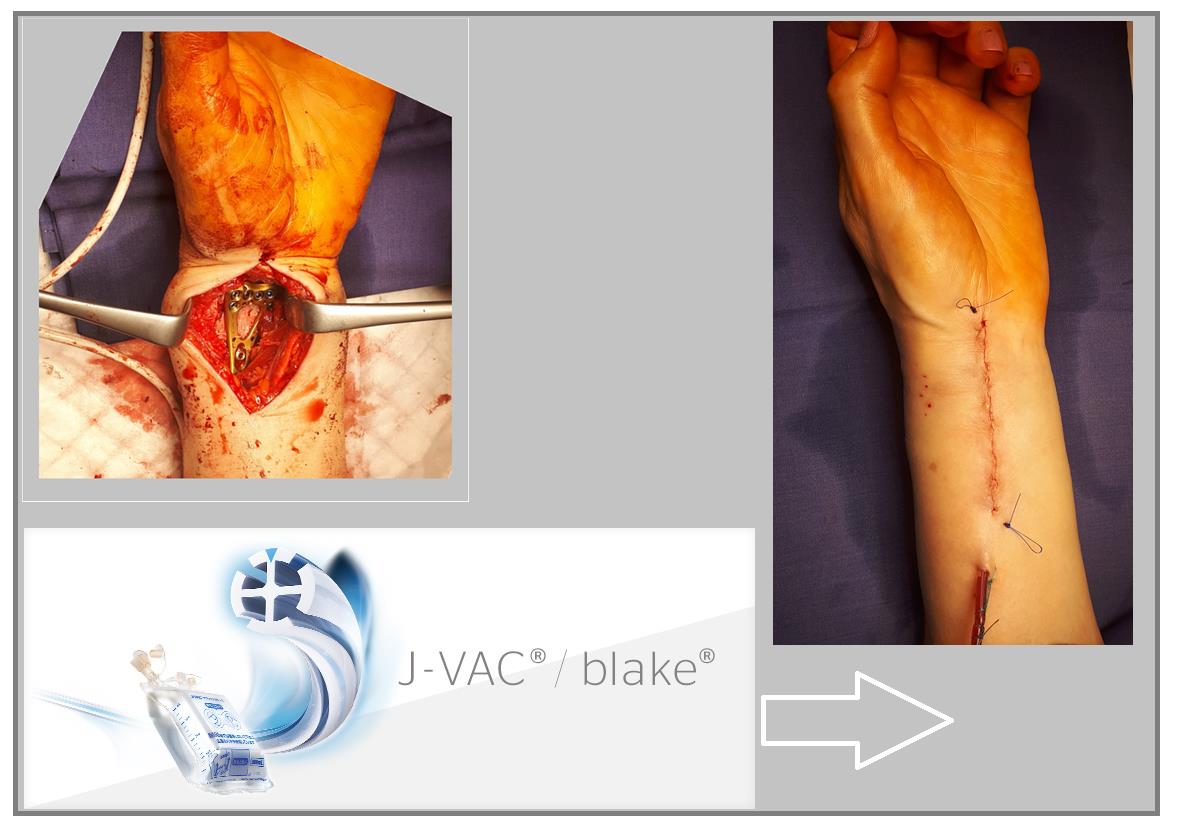
В случаях оскольчатых переломов дистального метафиза лучевой кости со значительным смещением рекомендуется использовать активный вакуумный дренаж. Это позволяет снизить давление в сгибательном компартменте, уменьшает отёк и пропитывание тканей кровью, и предотвращает развитие КРБС (комплексного регионарного болевого синдрома). Также для профилактики КРБС рекомендуется использование витамина С в дозе 200 мгсут до 45 дней после травмы. Локальная криотерапия, хивамат, магнит, возвышенное положение конечности, способствуют уменьшению отёка и позволяют раньше приступить к реабилитационным мероприятиям.
Функция конечности через 3 недели после остеосинтеза.
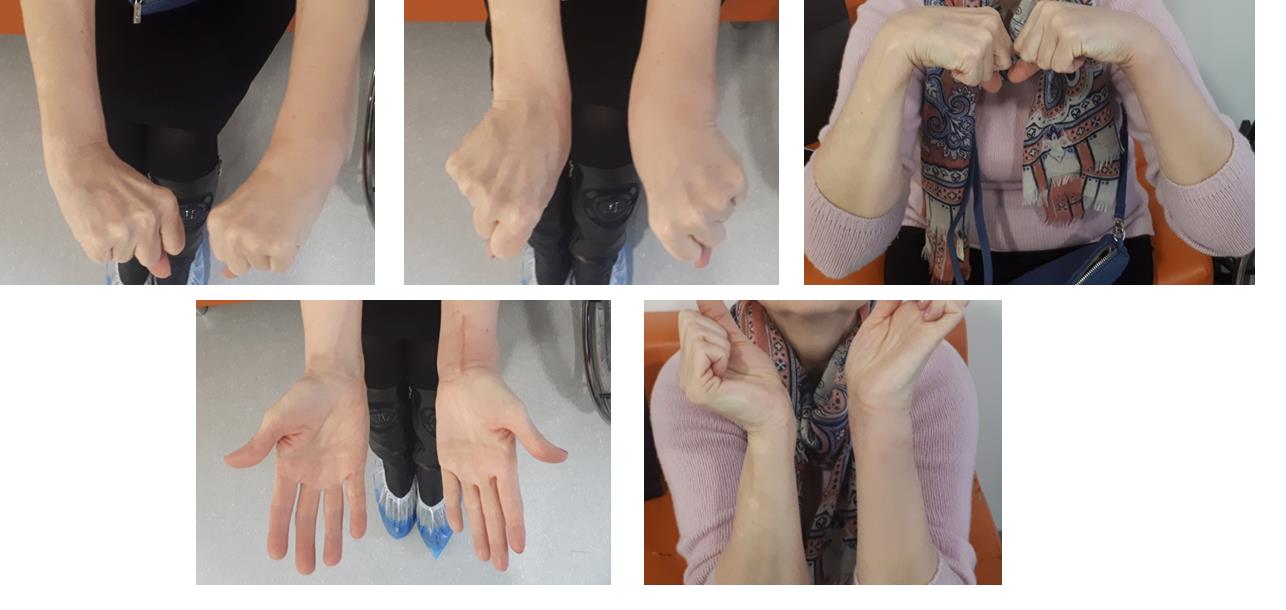
В более простых случаях, когда суставная поверхность представлена одним большим фрагментом кости, фиксация LCP пластиной настолько надежная и стабильная, что позволяет начать активную разработку движений уже на следующий день после операции, и использовать руку для бытовых нужд уже через 2 недели после операции.
Например у Пациентки А, 24 лет, операция выполнена по поводу относительно простого перелома дистального метаэпифиза лучевой кости с угловым смещением к тылу на 30 градусов и укорочением лучевой кости на 7 мм. Учитывая молодой возраст и высокие функциональные запросы принято решение о выполнении остеосинтеза. Учитывая сохранность волярного кортекса использована пластина меньшего размера, которая установлена более проксимально, с целью максимального сохранения кровоснабжения эпифиза лучевой кости.
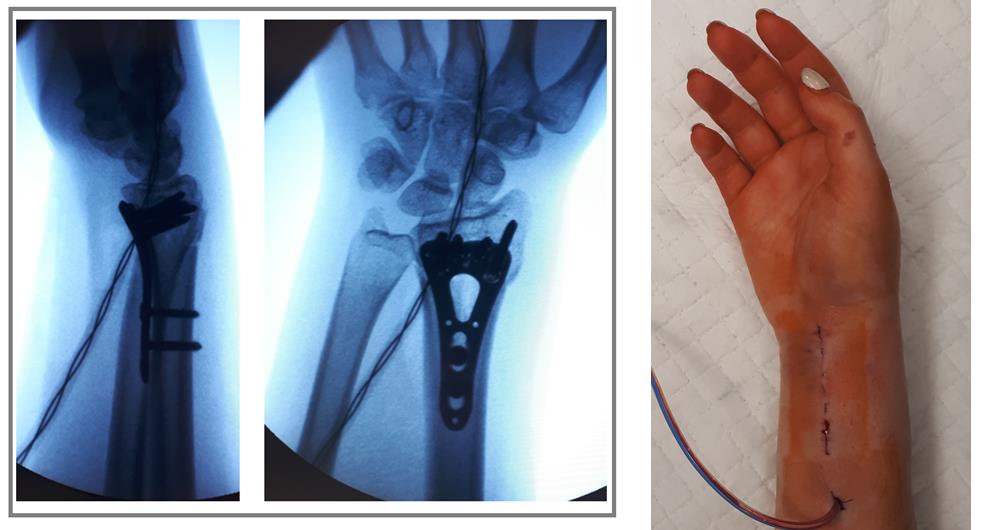
Через 6 недель наблюдается рентгенологическое сращение перелома. Функция конечности к этому времени уже практически полностью восстановлена.
В случае дистальных переломов, расположенных ближе к лучезапястному суставу, может возникнуть необходимость расположить пластинку ближе к суставной поверхности. Для этого лучше использовать специальную пластинку VA-LCP™ Volar Rim Distal Radius Plate.
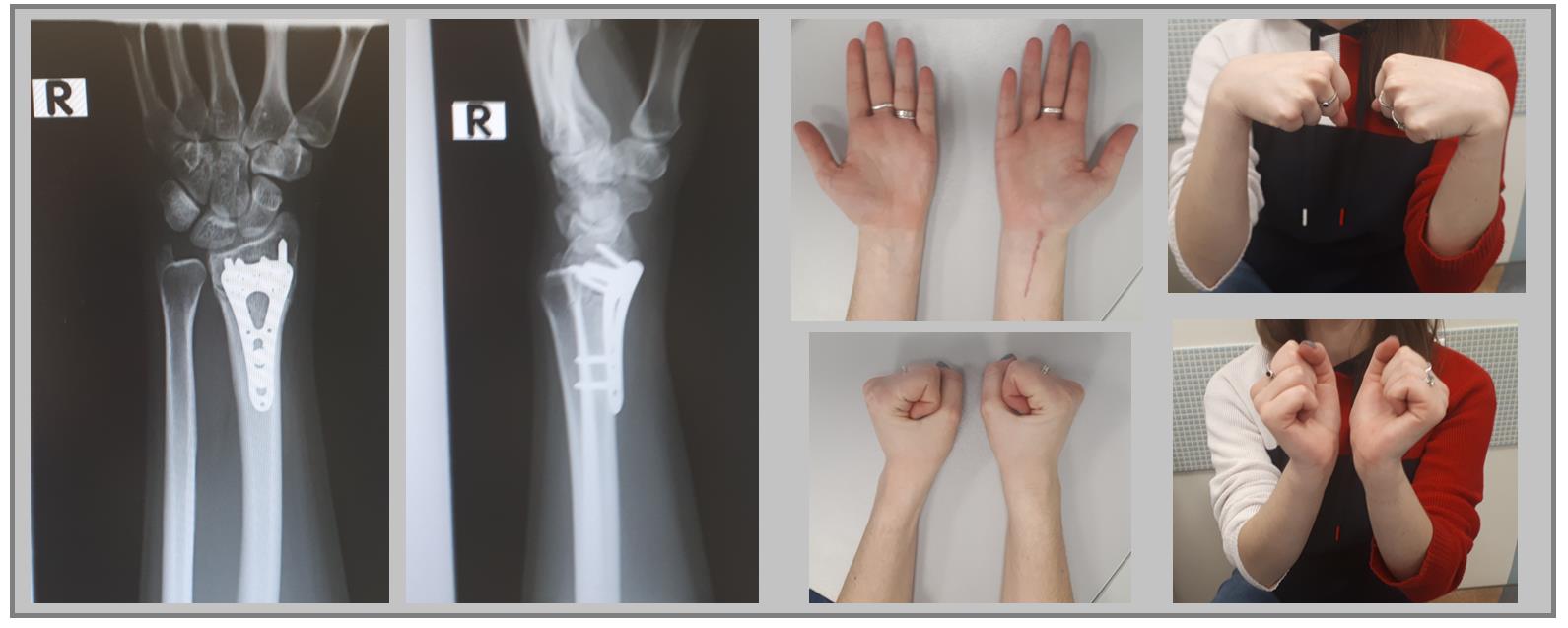
Клинический пример. Пациентка С. 36 лет, травма при падении во время матча по большому тенису, получила закрытый оскольчатый перелом дистального метаэпифиза лучевой кости с большим количеством мелких фрагментов в метафизарной зоне.
На 7 сутки после получения травмы пациентка обратилась в Клинику К+31, учитывая нестабильный характер перелома предложено оперативное вмешательство. Для остеосинтеза использована пластина VA-LCP™ Volar Rim Distal Radius Plate.
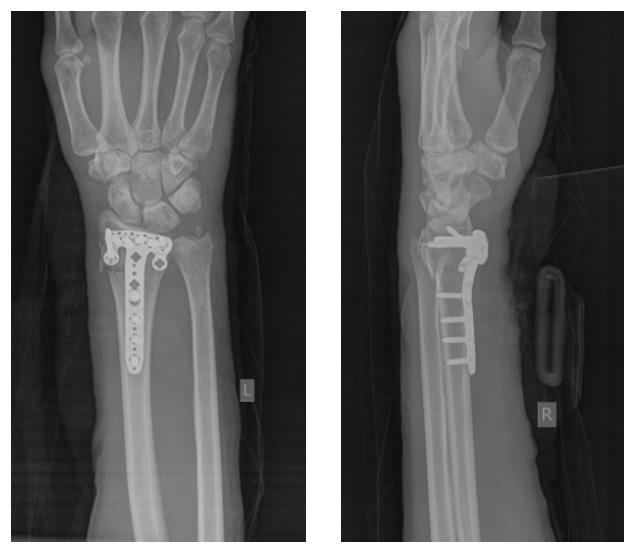
Такая фиксация даже при таких тяжёлых дистальных переломах позволяет начать раннюю активизацию, занятия лечебной физкультурой в кратчайшие сроки после операции. Для профилактики КРБС при тяжёлых оскольчатых переломах рекомендуется использование витамина С в дозе 200 мг в сутки до 45 дней после травмы, возвышенное положение конечности в покое, хивамат, гипербарическая оксигенация, использование таких препаратов как актовегин и трентал.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Перелом лучевой кости
Перелом лучевой кости – это нарушение целостности лучевой кости в результате травматического воздействия. Может возникать на любом уровне: в области головки и шейки луча, в нижней и средней трети. Наиболее распространенными являются переломы луча чуть выше запястья (в типичном месте). Проявляются отеком, болью, деформацией и ограничением движений. Для уточнения диагноза используется рентгенография, реже КТ. Лечение консервативное, при невозможности адекватной репозиции и тяжелых многооскольчатых переломах показана операция.
МКБ-10


Общие сведения
Перелом лучевой кости – одно из самых распространенных повреждений опорно-двигательного аппарата. Обычно возникает при падении на руку. Может выявляться у лиц любого возраста и пола, однако, повреждения верхней части лучевой кости и переломы диафиза чаще обнаруживаются у детей, пациентов среднего и молодого возраста, а переломы луча в типичном месте – у пожилых. Такая разница обусловлена некоторыми различиями в механизме травмы, разным уровнем и характером двигательной активности, а также возрастными особенностями костно-мышечной системы.
Переломы лучевой кости могут быть изолированными или сочетаться с другими повреждениями. В травматологии и ортопедии чаще встречается сочетание переломов лучевой и локтевой кости. При нетипичном механизме травмы (автодорожных происшествиях, несчастных случаях на производстве, падениях с высоты) возможны сочетания с переломами других костей конечностей, переломами ребер, переломами позвоночника, переломами таза, ЧМТ, повреждением почки, повреждением грудной клетки, повреждением мочевого пузыря и тупой травмой живота. Лечение переломов луча осуществляют врачи-травматологи.

Патанатомия
Лучевая кость – одна из двух костей предплечья. Она находится со стороны I пальца и проходит практически параллельно локтевой кости, расположенной со стороны мизинца. В верхней части лучевая кость истончается, переходит в шейку и заканчивается небольшой головкой, которая «торцом» сочленяется с плечевой костью, а боковой поверхностью – с локтевой. В области диафиза лучевая кость расширяется, а локтевая сужается, и их диаметр становится практически одинаковым. В нижней части лучевая кость становится еще шире и занимает большую часть лучезапястного сустава, соединяясь с тонкой дистальной частью локтевой кости и костями запястья.
Классификация
С учетом вышеперечисленных анатомических особенностей выделяют несколько видов изолированных переломов луча и более сложных повреждений, при которых страдают как лучевая, так и локтевая кости. К числу изолированных травм относятся переломы шейки и головки луча, изолированные переломы диафиза и переломы дистальной части (переломы в типичном месте). Одновременное повреждение лучевой и локтевой кости наблюдается при переломе диафизов обеих костей предплечья и при повреждении Галеацци, которое представляет собой сочетание перелома луча в нижней или средней части диафиза с вывихом дистального конца локтевой кости в лучезапястном суставе.
Виды переломов луча
Переломы головки и шейки
Перелом лучевой кости в области головки обычно возникает в результате падения на вытянутую и немного отведенную руку. Составляет около 20% от общего числа травм локтевого сустава. В 50% случаев сочетается с повреждением других анатомических структур, в 10% случаев – с вывихом костей предплечья. Проявляется болью и припухлостью в области локтя. Боль усиливается при пальпации, попытке повернуть или согнуть руку. Крепитация не определяется. Для уточнения диагноза назначают рентгенографию локтевого сустава. Лечение обычно консервативное. При повреждениях без смещения накладывают гипс, при наличии смещения выполняют закрытую репозицию, а затем назначают контрольные снимки.
При неудовлетворительном результате контрольной рентгенографии осуществляют повторную репозицию с фиксацией головки спицей. Затем накладывают гипс, спицу удаляют через 2-3 нед., иммобилизацию продолжают 4-5 нед. При многооскольчатых повреждениях и значительном разрушении головки показано хирургическое вмешательство – резекция головки или эндопротезирование головки с использованием силиконового протеза. Последний способ обычно применяется при лечении молодых пациентов.
Изолированные переломы диафиза
Перелом лучевой кости в зоне диафиза возникает в результате удара по лучевой стороне предплечья и наблюдается достаточно редко. Симптоматика обычно стертая. В области повреждения возникает припухлость, пациенты жалуются на боль, усиливающуюся при ощупывании и движениях, особенно ротационных. Крепитация и патологическая подвижность, как правило, отсутствуют, поскольку отломки лучевой кости удерживаются целой локтевой костью и межкостной мембраной. Диагноз уточняют при помощи рентгенографии костей предплечья.
При повреждениях без смещения накладывают гипс сроком на 8-10 нед. При наличии смещения показана закрытая репозиция с последующей иммобилизацией в течение 8-12 нед. Если отломки не удается сопоставить (обычно бывает при внедрении мягких тканей между костными фрагментами), необходимо хирургическое вмешательство – остеосинтез лучевой кости пластиной или штифтом.

Повреждение Галеацци
Описано итальянским хирургом Галеацци в первой половине двадцатого века. Представляет собой сочетание перелома лучевой кости и вывиха локтевой кости в лучезапястном суставе. Подобные повреждения составляют около 7% от общего количества переломов костей предплечья и образуются при падении на пронированную кисть. Сопровождаются болью в нижней и средней трети предплечья, выраженной припухлостью и образованием подкожных гематом. Движения в лучезапястном суставе ограничены.
Отличительными особенностями данной травмы являются частые сопутствующие повреждения нервов, развитие компартмент-синдрома (сдавления нервов, вен и артерий отечными мягкими тканями) и необходимость хирургического вмешательства для восстановления нормальных анатомических соотношений костей предплечья. Признаками, позволяющими заподозрить повреждение нервов, являются выпадение чувствительности и движений в области кисти. Усиливающееся напряжение мягких тканей, мучительная нарастающая боль и усиление боли при тяге за пальцы указывают на наличие компартмент-синдрома.
Диагноз выставляется на основании рентгенографии предплечья с захватом лучезапястного сустава. В сомнительных случаях выполняют сравнительные рентгенограммы обеих предплечий или назначают КТ кости. При подозрении на травму нервов и повреждение сосудов назначают консультации сосудистого хирурга и невролога. При компартмент-синдроме необходима немедленная фасциотомия. Лечение оперативное – открытая репозиция и остеосинтез лучевой кости пластиной. При необходимости дополнительно осуществляется фиксация головки локтевой кости спицей. Иммобилизацию продолжают 6-8 нед., затем назначают реабилитационные мероприятия, включающие в себя ЛФК, массаж и физиотерапию. При застарелых повреждениях накладывают дистракционные аппараты.
Перелом в типичном месте
Переломы лучевой кости в типичном месте (чуть выше лучезапястного сустава) – самые распространенные переломы костей предплечья. Нередко наблюдаются у детей и у молодых людей, однако, чаще всего встречаются у лиц пожилого возраста, что обусловлено остеопорозом. Как правило, возникают при падении с опорой на вытянутую руку, могут сопровождаться или не сопровождаться смещением фрагментов. С учетом характера смещения выделяют две разновидности таких повреждений – переломы Коллеса и переломы Смита. При переломе Коллеса дистальный отломок смещается к тылу, при переломе Смита – к ладони. Кроме того, такие переломы могут быть внутрисуставными или внесуставными, открытыми или закрытыми.
Повреждение сопровождается резкой болью, отеком и кровоизлияниями. Возможна крепитация и патологическая подвижность. При смещении выявляется видимая деформация чуть выше сустава или в его проекции. Движения и пальпация резко болезненны. Диагноз подтверждают по результатам рентгенографии лучезапястного сустава. При сложных переломах и в ходе предоперационной подготовки может потребоваться проведение КТ лучезапястного сустава и МРТ. Лечение в подавляющем большинстве случаев консервативное.

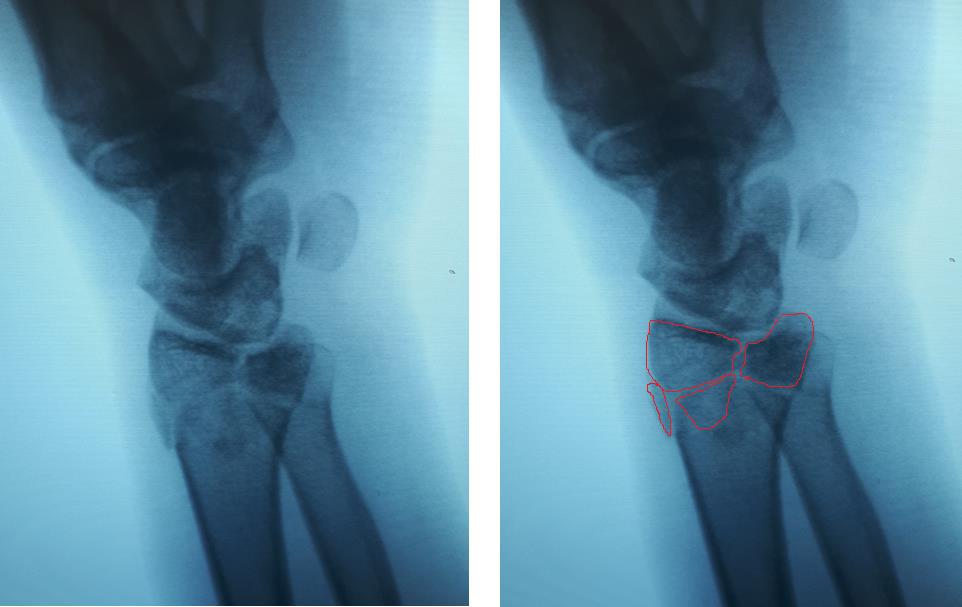
Рентгенография лучезапястного сустава. Перелом дистального метаэпифиза лучевой кости со смещением отломков.
При переломах лучевой кости без смещения накладывают гипс, при смещении после выполнения блокады проводят закрытую репозицию с последующим наложением простой или пластиковой гипсовой повязки. При необходимости для лучшего удержания отломков используют чрезкожную фиксацию спицами. Затем больного направляют на контрольную рентгенографию. При удовлетворительном стоянии отломков гипс сохраняют 4-5 нед. При неудаче репозиции осуществляют попытку повторного вправления. Если фрагменты не удалось сопоставить, показана операция.
Хирургическое вмешательство проводят в условиях стационара. Возможен остеосинтез дистального метаэпифиза лучевой кости пластиной или винтами. При сложных открытых переломах наложение металлоконструкций в области раны противопоказано, поэтому в таких случаях используют аппараты внешней фиксации. В послеоперационном периоде назначают УВЧ, обезболивающие и антибиотики. Срок начала реабилитационных мероприятий зависит от вида остеосинтеза. Стабильная фиксация пластиной позволяет начать ЛФК уже через неделю после операции, при других способах лечения разработку сустава откладывают на более поздние сроки.
3. Выбор тактики лечения переломов лучевой кости в типичном месте/ Каракулько Н.А., Рузанов В.И., Чибриков А.Г., Хачатрян А.Г.// Здоровье и образование в XXI веке – 2009 – Т.1, №1
Внутрисуставный перелом
Внутрисуставные переломы относятся к тяжелым травмам, при которых нарушается целостность кости (полностью или частично), находящейся в суставной полости.
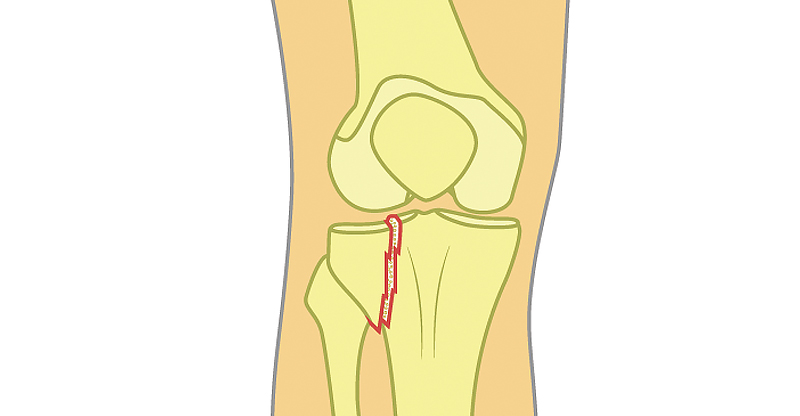
Что такое сустав и его перелом?
Суставы – сложные структуры опорно-двигательной системы, состоящие из:
сочленовных поверхностей, покрытых гиалиновым хрящем;
Каждый сустав окружен мышцами, сухожилиями, связками, сосудами, нервами, которые чувствительны к любым внешним и внутренним воздействиям. При внутрисуставных переломах патологические процессы наблюдаются во всех вышеперечисленных структурах. Так, разрыв кровеносных сосудов и кровоизлияние в полость сустава в момент повреждения приводят к гемартрозу. Возможен разрыв воспаленной капсулы и связок. Костные обломки склонны к смещению.
Сложности диагностики и лечения
Из-за анатомического своеобразия суставов возникают следующие трудности с диагностикой лечением:
выявление внутрисуставных переломов более сложное, по сравнению с обычными;
лечебные мероприятия должны быть своевременными, тщательными и точными;
восстановительный период после внутрисуставного перелома занимает достаточного много времени, так как сустав – функционально активный орган.
При неадекватном или несвоевременном лечении внутрисуставных переломов развиваются осложнения в виде хронического болевого синдрома, ограничения подвижности.
Особенно опасно, если от перелома страдает шейка или головка бедра. Они плохо восстанавливаются из-за затрудненного кровоснабжения. Нарушение питания поврежденной области вызывает риск асептического некроза и коксартроза.
Коленный и голеностопный суставы имеют сложную конфигурацию, что затрудняет их полное функциональное восстановление. Плечевой и лучезапястный суставы легче всего поддаются лечению, при отсутствии значительного смещения и большого количества отломков.
Переломы, берущие начало в суставе и распространяющиеся за его границы, также считаются внутрисуставными, т.к. затрагивают кость сустава.
Причины внутрисуставных переломов
Описываемые травмы являются результатом бытовых и производственных падений, дорожно-транспортных происшествий и др.
У детей по время падения обычно страдают лучезапястные суставы, у стариков – тазобедренный. У спортсменов чаще всего встречается внутрисуставный перелом большеберцовой кости.
К внутрисуставным переломам могут привести и незначительные травмы: подвернутая при ходьбе нога или легкий удар по суставу. Повреждение не всегда обусловлено прямым механическим воздействием. Чтобы волна деформации достигла сустава, достаточно упасть на выпрямленные конечности без группировки.
Внутрисуставные переломы (патологические) – частые спутники некоторых хронических заболеваний, которые не являются непосредственной причиной повреждений, а лишь провоцируют их.
Гиперпаратиреоза – болезни паращитовидных желез, приводящей к повышению выработки паратиреоидного гормона и увеличению содержания кальция в организме.
Остеопороза, при котором снижается плотность и прочность костей. Это опасно обычными и внутрисуставными переломами, даже при резком движении, незначительных травмах или поднятии груза порядка 10 кг. Заболеванию чаще подвержены люди пожилого возраста.
Синдрома мальабсорбции, влекущем нарушение всасывания питательных веществ в тонкой кишке.
Хронической почечной недостаточности – постепенного ухудшения функций почек, что приводит к изменению минерального метаболизма костной ткани и опасно внутрисуставными переломами костей.
Остеомаляции – недостаточной минерализации костей при дефиците витамина D.
Сахарного диабета из-за угнетения процесса образования костной ткани.
К внутрисуставным переломам может привести длительный прием некоторых лекарственных средств:
с содержанием гормонов или гормоноидов, влияющих на кальциевый метаболизм;
противоэпилептических средств, которые ускоряют вывод из организма кальция. В результате появляется опасность внутрисуставного перелома в период эпилептических припадков и сильных судорог;
препаратов от повышенного холестерина – статинов.
При проведении диагностики внутрисуставного перелома возможно обнаружение костных метастазов, которые длительное время не проявляют себя, но приводят к постепенному разрушению костной ткани.
Виды переломов
Выделяют следующие виды внутрисуставных переломов.
Открытые. Повреждается не только сустав, но и нарушается целостность кожных покровов и близлежащих мягких тканей. Опасны нагноением раны, развитием остеомиелита, гангрены, тромбоза.
Закрытые. Перелом не влечет повреждения кожных покровов и мягких тканей.
Суставные повреждения также подразделяются на:
осложненные – сопровождаются травмированием близрасположенных органов;
не осложненные – без их повреждения.
Существует классификация внутрисуставных переломов по линиям излома. Они бывают:
оскольчатыми – образуются два и более обломка;
поперечными – перелом располагается перпендикулярно к кости;
продольными – перелом параллелен кости;
спиральными (крутильными) – накладываются по оси кости при скручивающем усилии;
вдавленными (компрессионными) – появляются при одновременном сдавливании и сжатии.
Если причиной внутрисуставного перелома является заболевание (эндокринное, онкологическое), то он считается патологическим. Если повреждение вызвано травмой, его относят к травматическим.
Симптомы внутрисуставного перелома
Полноценная двигательная активность поврежденного сустава невозможна, что связано с сильным болевым синдромом, отечностью и нарушенной конфигурацией. Определить внутрисуставный перелом можно по ряду достоверных симптомов: патологической подвижности, крепитации, деформации. Все остальные проявления считаются относительными, требующими диагностического подтверждения.
- Первый симптом внутрисуставных переломов – острые болевые ощущения, возникающие мгновенно после получения травмы и не прекращающиеся после приема обезболивающих препаратов. Постепенно они становятся невыносимыми и распирающими, т.к. в суставе постепенно скапливается кровь. Одновременно с болью начитает появляться отечность, которая нарастает несколько часов. Наблюдается расширение мелких сосудов, усиление местного кровообращения, повышение температуры в пораженной области.
- К достоверному симптому внутрисуставных переломов относят крепитацию – наличие костного хруста и щелчков в поврежденном участке. Ее вызывает трение костных обломков в процессе пальпации или при попытке совершить какие-либо движения.
- Внутрисуставные переломы приводят к паталогической подвижности суставов не характерной для этого участка. В некоторых случаях наблюдается деформация суставов, они теряют свое очертание, что становится заметным при визуальном осмотре или пальпации.
- В тяжелых случаях возможно развитие травматического шока, сопровождающегося различными симптомами, в зависимости от фазы, вплоть до побледнения, потери сознания, критического снижения артериального давления, летального исхода.
Незначительные симптомы внутрисуставного перелома возможны при небольшой травмировавшей силе, минимальном смещении или отсутствии отломков. Но и в этих случаях высока вероятность кровоизлияния в суставную полость – гемартроза. Растяжение капсулы провоцирует сильнейший болевой синдром, кожные покровы в зоне повреждения приобретают синюшно-красный оттенок и специфический блеск. Самостоятельное исчезновение крови из сустава невозможно. Она постепенно сворачивается и становится сгустком, а в дальнейшем и грубой соединительной тканью в виде плотного рубца, препятствующего двигательной активности.
Также при внутрисуставном переломе возможно развитие жировой или тромботической эмболии, при которой происходит закупорка кровеносного сосуда частицами жировой ткани или тромбом. Данная патология опасна нарушением кровоснабжения, кислородным голоданием тканей и постепенным их отмиранием. При несвоевременном лечении не исключен летальный исход.
Очень критично смещение отломков, при которых происходит неравномерная нагрузка на сустав. Это оказывает разрушающее воздействие на гиалиновый хрящ с дальнейшим развитием посттравматического артроза – дегенеративно-дистрофических изменений в суставных структурах.
Диагностика
Любое подозрение на внутрисуставный перелом костей требует незамедлительной транспортировки пациента в больницу или травм пункт. Важно обеспечить неподвижность поврежденного сустава, используя шину из любых подручных средств: досок, лыж, палок, прутьев, зонта. Болевой синдром устраняется при помощи наркотических и ненаркотических анальгетиков.
Открытые переломы требуют остановки кровотечения (при необходимости) путем наложения давящей повязки или жгута. Во избежание инфицирования, кожные покровы вокруг раны обрабатываются антисептическими препаратами.
Диагностические мероприятия для выявления внутрисуставных переломов проводятся врачом-травматологом. Первоначально в задачу специалиста входит оценка жалоб, сбор анамнеза, проведение осмотра и пальпации поврежденного участка.
Далее пациент направляется на прохождение следующих исследований.
-
Рентгенографии в 2-х проекциях (прямой, боковой). Относится к наиболее распространенным диагностическим методам. Позволяет определить патологические изменения в суставах связанных с травматическим повреждением.
МРТ (магнитно-резонансной томографии), КТ (компьютерной томографии). Более точные методы, по сравнению с рентгенографией. С их помощью становится доступной информация о мягких тканях, внутрисуставных повреждениях, наличии кровоизлияний, гноя. Важное преимущество компьютерной томографии – возможность получения трехмерного изображения для оценки пространственного соотношения отломков.
УЗИ (ультразвукового исследования) в качестве дополнительного обследования.
Артроскопии. Она необходима для детального осмотра через незначительные проколы всех отделов сустава с использованием специального прибора – артроскопа, оснащенного камерой и осветителем. Процедура относится к минимально инвазивной хирургической манипуляции, проводится под местной анестезией.
Проведение внутрисуставной пункции при внутрисуставных переломах необходимо для получения синовии. В дальнейшем она подвергается анализу для выявления крови, гноя, воспалительного транссудата, экссудата.
Лечение внутрисуставных переломов
Целью лечения внутрисуставного перелома является полное восстановление анатомической структуры и подвижности сустава. Оно может быть консервативным или оперативным.
Оперативное лечение
При отсутствии смещений целесообразно наложение гипсовой повязки для обездвиживания пораженного участка, уменьшения болей и скорейшего сращения перелома.
При внутрисуставных переломах со смещением лечение проводится посредством следующих методов.
Скелетного вытяжения. Позволяет зафиксировать поврежденный сустав и удерживать отломки в одном положении. Как только образуется первичная мозоль, заменяется на гипсовую или пластиковую повязку.
Оперативного вмешательства (остеосинтеза). Операция предусматривает сопоставление отломков и их фиксацию при помощи пластин, винтов, спиц.
При сильных повреждениях или бесперспективности вышеописанных лечебных мероприятий прибегают к эндопротезированию – замещению поврежденного сустава искусственным. Так поступают обычно при внутрисуставном переломе большеберцовой кости.
Медикаментозная терапия
Она основана на назначении и комплексном применении следующих препаратов:
обезболивающих средств: наркотических, нестероидных противовоспалительных;
антикоагулянтов, антиагрегантов для предупреждения образования тромбов;
антибактериальных средств (при открытых переломах) с целью предотвращения инфекционных осложнений;
хондропротекторов – препаратов, необходимых для скорейшего восстановления костной ткани, гиалинового хряща и предупреждения осложнений. Они отличаются высокой эффективностью при отсутствии противопоказаний и побочных воздействий.
Выраженным восстанавливающим действием обладает Артракам – препарат с хондопротекторным действием на основе глюкозамина. Он восстанавливает поврежденные хрящевые и суставные ткани, блокируя и предотвращая воспаление, мягко усваивается, не вызывая выраженных побочных эффектов. Его прием способствует ускоренному восстановлению деформированных суставов.
Физиотерапия
Физиотерапия снижает травматический отек и болевой сидром в период острой стадии. В восстановительный период – улучшает кровообращение, способствует формированию костной мозоли и регенерации. Пациенту рекомендуются сеансы магнито- и криотерапии, ультразвуковой и лазеротерапии.
Лечебный массаж и физкультура
Лечебный массаж назначают для стимуляции регенеративных процессов, кровообращения, а также уменьшения отечности, болевого синдрома, мышечных спазмов. В реабилитационный период он предупреждает слабость и атрофию мышц, восстанавливает нормальную подвижность поврежденного участка.
Лечебная физкультура при переломах стимулирует восстановительные процессы в поврежденных тканях, улучшает их трофику, кровообращение, повышает общий тонус организма, предотвращает ригидность и мышечную атрофию, восстанавливает двигательную активность. Комплекс упражнений подбирается в индивидуальном порядке с учетом локализации и специфики перелома, состояния здоровья человека.
Профилактика
Профилактические меры направлены на предотвращение внутрисуставных переломов костей и предусматривают своевременное лечение провоцирующих их заболеваний, нормализацию веса, предупреждение бытовых, уличных, производственных, спортивных травм.
Важно повышать прочность костей и суставов. Для этого необходимо полноценно питаться и включить в рацион молочные продукты, злаковые, рыбу, растительные масла. Также требуется поддерживать физическую активность, снизить потребление кофе и соли.
Для укрепления суставов и предупреждения их заболеваний рекомендуется профилактический прием хондропротекторов. Курс Артракама 1-2 раза в год позволит поддержать суставные, хрящевые и костные ткани в здоровом состоянии, избежать их истончения, хрупкости и ломкости.
Внутрисуставные переломы требуют длительного и сложного лечения, вплоть до оперативного вмешательства. При любых травмах, сопровождающихся даже незначительными симптомами повреждения суставов, необходимо безотлагательно обратиться за профессиональной медицинской помощью.
Перелом дистального метаэпифиза лучевой кости (перелом лучевой кости «в типичном месте»)

Перелом дистального метаэпифиза лучевой кости («луч в типичном месте»)
Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку. Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть поджаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
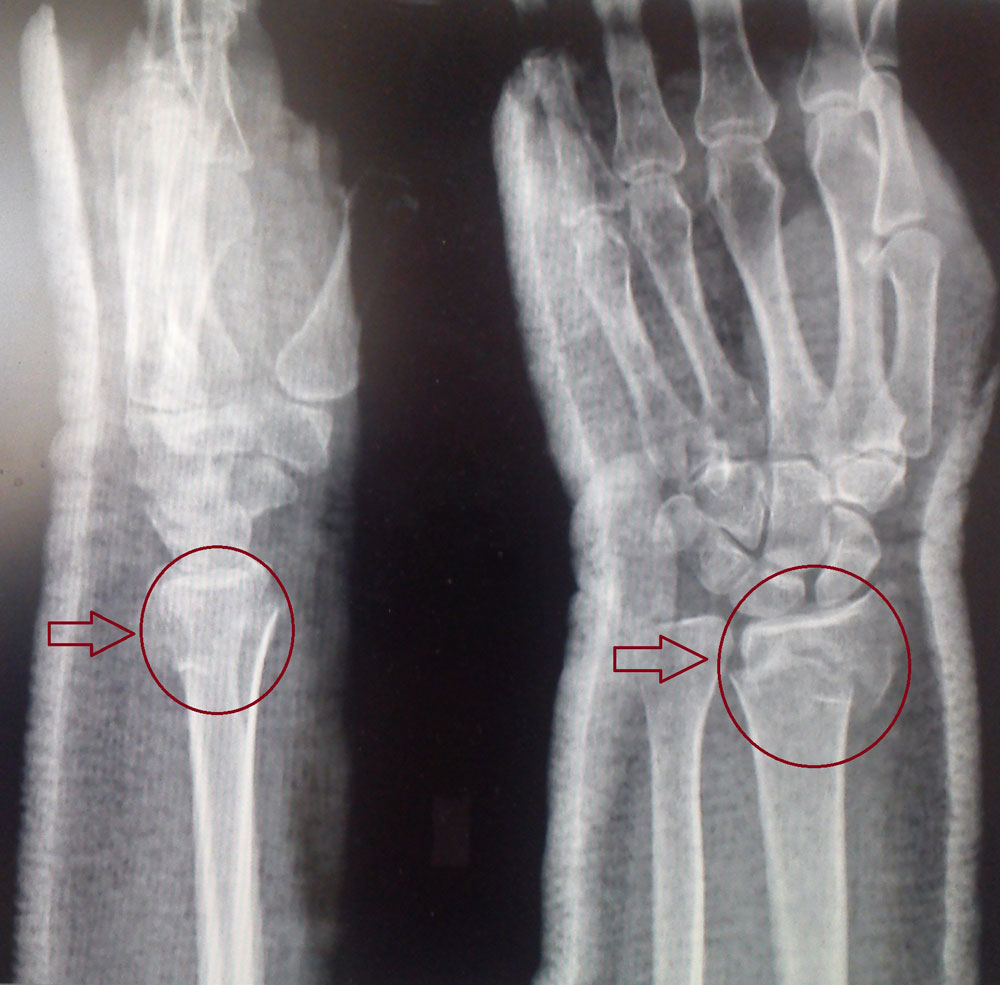
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили консервативно, т. е. в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности – рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть увеличен.
Консервативное лечение перелома лучевой кости в типичном месте (гипсовая повязка)
При переломах без смещения можно предложить консервативное лечение – в гипсовой повязке. Средний срок пребывания в гипсе – 6-8 недель. Это редко проходит для конечности бесследно – после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением в гипсе может произойти вторичное смещение отломков.

Оперативное лечение перелома лучевой кости в типичном месте (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости – остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость полностью срастается примерно за 6-8 недель. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже спустя 1-2 недели после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации – пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами; спицами.
В ряде случаев при выраженном отеке накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально изготовленной для данного сегмента. После сопоставления отломков пластина фиксируется винтами к поврежденной кости. После установки пластины накладываются на кожу накладываются швы на 2 недели, а также гипсовая лонгета примерно на тот же срок. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для более быстрого срастания костей, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в амбулаторном режиме спустя 2 недели. Рука носится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины нет.

Аппарат внешней фиксации
В ряде случаев – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы, однако за аппаратом нужно следить – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в лонгете, потом пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после рентген-контроля, в условиях стационара. Операция снятия аппарата внешней фиксации не занимает много времени и достаточно легко переносится пациентом. Средний срок госпитализации 5-7 дней, длительность больничного листа – около 1,5 месяцев. Перевязки надо делать через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами, или винтами
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. Примерно на 2 недели накладывается гипсовая лонгета, затем человек начинает разрабатывать руку. Спустя 6-8 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантов, удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, этот дефект заполняется либо собственной костью человека (трансплантат берется, как правило, из гребня подвздошной кости), либо искусственной костью, которая за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное и восстановительное лечение при застарелых и неправильно сросшихся переломах дистального метаэпифиза лучевой кости аналогичны описанным выше. Однако, учитывая застарелый характер повреждения, может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия – раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые иннервируют всю верхнюю конечность (отвечают за ее чувствительность и движения), и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции.
Перелом лучевой кости в типичном месте

Лучевой называется кость в составе предплечья руки. Она начинается у локтя и продолжается до запястья. Нижняя ее часть, которая соединяется с кистью — более тонкая. Этот участок получил название «типичное место», поскольку около 16% всех травм скелета человека приходится на него. Как правило, повреждения в этой области являются результатом падения.
Большая часть людей — правши. При потере равновесия они рефлексивно вытягивают правую руку в поиске опоры. Соответственно, перелом луча в типичном месте чаще встречается с правой стороны.
Виды повреждений
Классификация переломов лучевой кости довольно обширная. Они бывают закрытые и открытые, патологические и травматические, внутрисуставного и внесуставного характера, со смещением и без него.
Перелом Смита
Fracture Smith’s — это сгибательный перелом лучевой кости. Случается при падении человека с упором на тыльную часть кисти, согнутую на себя, или при ударе рукой, когда сила приходится на эту часть согнутой кисти. При таком воздействии дистальный элемент кости смещается к наружной поверхности.
повреждение поверхности ладони;
смещение лучевого отломка в ладонную сторону;
одновременное смещение костей запястья;
небольшой наружный изгиб кисти.
Перелом Коллеса
Перелом Коллеса, а точнее Путо-Коллеса (Fracture Pouteau — Colles), аналогичен предыдущему типу, но при нем происходит разгибательный перелом лучевой кости. Он наблюдается при падении на руку, упирающуюся на внешнюю часть раскрытой ладони, чрезмерном изгибе лучезапястного сустава под собственным весом или при сильном ударе, аналогичной направленности.
Место слома в этом случае находится выше, чем при переломе Смита, на 2–3 см. Основные признаки: смещение отломка лучевой кости в тыльном направлении, что приводит к специфической деформации лучезапястного сустава; нередко такой вид травмы сопровождается переломом шиловидного отростка локтевой кости. У пожилых людей часто обнаруживается раздробление дистального лучевого элемента и заход линии излома на кистевую суставную поверхность.
Перелом луча со смещением и без смещения
По клинической картине переломы лучевой кости подразделяются на 2 типа:
Со смещением. В этом случае сломанные костные элементы смещаются относительно друг друга. Направление смещения может быть различно. Наиболее часто фиксируется поперечное и продольное смещение. Как правило, на рентгенограмме сразу после перелома можно увидеть поперечную или косую линию перелома лучевой кости. Затем, мышцы, которые крепятся к этим отломкам, при сокращении смещают их. Значительно реже наблюдается вколоченный перелом, когда одна сломанная часть входит в другую часть кости. Перелом со смещением характеризуется заметным изменением формы кисти в виде типичной деформации.
Без смещения или неполный. При нем мышечной силы недостаточно для смещения костных фрагментов. Типичный вариант — трещина в кости. Основные признаки — отек места повреждения и сильные боли, деформация и нарушение функции травмированной конечности.
Важно! Даже путем внешнего осмотра, чаще всего, удается классифицировать перелом. Более точный диагноз ставится после проведения рентгенографии.
Открытый и закрытый перелом
По повреждению тканей и кожных покровов выделяются такие разновидности переломов:
Закрытый тип. Не нарушается целостность кожных покровов, и костные отломки не выходят наружу. Для пострадавшего этот тип травмы наиболее благоприятный, т. к. исключается инфицирование и загрязнение, снижается вероятность опасных осложнений.
Открытый тип. Сломанная кость, смещаясь, повреждает мягкие ткани и кожные покровы. Возникает прямой контакт поврежденного участка с внешней средой. В этом случае вместе с грязью в открытую рану попадают патогенные микроорганизмы, существенно повышается риск инфицирования.
Внутрисуставный перелом луча
Перелом лучевой кости в типичном месте нуждается в лечении. Игнорирование симптомов может привести к усугублению положения — неправильному сращению костей, плохому функционированию конечности или потере трудоспособности. Поэтому при получении любого вида травмы нужно незамедлительно обратиться за медицинской помощью.
Диагностика
Большинство переломов сопровождается выраженной симптоматикой — болью, отеком, смещением костного отломка, наличием гематомы. Однако для подтверждения вида травмы всегда назначается рентгенография. Этот способ диагностики считается наиболее доступным и распространенным.
В тяжелых случаях травматологи могут направить пациента на компьютерную или магнитно-резонансную томографию. В основном такие методы используются для оценки сочетанных повреждений, а также перед и после хирургического вмешательства.
Срок лечения при переломе лучевой кости
Методика лечения зависит от характера и степени повреждения, возраста и индивидуальных особенностей организма пациента. Продолжительность иммобилизации составляет 4–6 недель. В процессе лечения проводится контрольная рентгенография на 10, 21 и 30 день.
Как лечат переломы лучевой кости
Для правильного сращения костей врач должен в точности свести отломки по линии излома. Важно добиться полного их соприкосновения, чтобы не было зазора.
Следующее обязательное условие успешной реабилитации — полная обездвиженность поврежденного участка (иммобилизация). Для этого используются различные фиксирующие конструкции: гипсовые повязки, ортезы.
Чтобы убедиться, что сопоставление отломков выполнено верно, делается повторно рентгеновский снимок. Восстановление целостности лучевой кости в типичном месте чаще всего происходит без операции. Исключение составляют сложные случаи, когда произошло сильное повреждение костей и близлежащих тканей. Пациент направляется для госпитализации в травматологическое отделение.
Для профилактики осложнений необходимо соблюдать рекомендации врача. Если показана медикаментозная терапия, следует принимать лекарственные препараты в соответствии с планом лечения. Это поможет снять воспаление и ускорит процесс выздоровления.
Не стоит забывать о диете. Питание должно быть сбалансированным, с высоким содержанием кальция и витамина Д. Здоровый образ жизни и соблюдение правил безопасности — лучший способ предотвращения травматизма.
Реабилитация после перелома лучевой кости
Для восстановления всех функций кисти и исключения осложнений важно правильно осуществить восстановительный процесс. После снятия повязки реабилитационный период может занять до 1,5–2 месяцев. В этот период необходимо разрабатывать кисть с использованием специальных упражнений. Существенная роль отводится физиотерапевтическим методам восстановления: электромагнитное поле ультравысокой частоты и, наоборот, низкой; ультрафиолетовое воздействие, электрофорез кальция; тепловые ванны.
Лечение с помощью ортезов
Ортезы ORDEKT разработаны специально для комфортного восстановления после повреждений связок, сухожилий, мышечной ткани, переломов костей, реабилитации после оперативного лечения. Узнать обо всех преимуществах изделий ORDEKT из низкотемпературного пластика можно у нас на сайте. Если возникнут вопросы, напишите нам сообщение в форме обратной связи или позвоните по телефону 8 800 500 8333. Наши специалисты помогут подобрать идеальную для вас модель.
Почти каждый шестой перелом костей в человеческом организме приходится на перелом лучевой кости в типичном месте. Методика лечения и реабилитации таких травм достаточно отработана. Важно своевременно и правильно поставить диагноз с дифференцированием вида повреждения, и срочно приступить к лечению.

Статью проверил Страхов Максим Алексеевич – кандидат медицинских наук, доцент кафедры травматологии-ортопедии и военно-полевой хирургии ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, доцент кафедры травматологии и ортопедии ФГБУ ФНКЦ ФМБА России (г. Москва).


