Боль в паху
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в паху: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Пах, или паховая область – это часть нижнего края брюшной области, примыкающая к бедру. В проекции паховой области находится паховый канал, через который проходит семенной канатик у мужчин, идущий в мошонку, и круглая связка матки у женщин.
При ослаблении стенок пахового канала через него могут выходить петли кишечника, образуя паховую грыжу.
Рядом расположены крупные сосуды – бедренная артерия и большая подкожная вена ноги, паховые лимфатические узлы, собирающие лимфу от органов малого таза.
Анатомическая близость паховой области с различными органами и системами обусловливает огромное множество состояний, при которых может возникнуть боль в паху.
Разновидности боли в паху
Боль в паху может быть односторонней или двусторонней. Она может развиваться быстро и интенсивно (острое течение) или медленно и постепенно (подострое течение). Быть кратковременной или хронической. Часто боль в паховой области является отраженной, то есть отдающей из какого-то органа.
Возможные причины боли в паху
Боль в паховой области может быть как тревожным симптомом, свидетельствующим о развитии заболевания, так и наблюдаться при некоторых физиологических состояниях.
К основным причинам, вызывающим боль в паху, врачи относят:
- болезненные менструации;
- желтое тело беременных (временная железа, которая вырабатывает прогестерон, необходимый для сохранения беременности, и эстроген – иногда желтое тело имеет увеличенные размеры, что может привести к появлению болевого синдрома);
- травмы паховой области;
- инфекционно-воспалительные заболевания органов малого таза, в том числе при инфекциях, передающихся половым путем;
- растяжение и ослабление мышц и связочного аппарата может возникать на поздних сроках беременности, при паховой грыже, проптозе живота, растяжении приводящей мышцы бедра у спортсменов;
- онкологические заболевания органов малого таза;
- увеличение паховых лимфатических узлов при воспалительных и онкологических заболеваниях органов малого таза, лимфомах.
1) половой системы:
- у женщин: воспаление яичников, маточных труб, киста яичника, разрыв кисты яичника, воспаление слизистой влагалища, бактериальный вагиноз, патологическое разрастание эндометрия (эндометриоз), воспаление эндометрия, внематочная беременность, опухоли матки, опухоли яичников и т.д.;
- у мужчин: перекрут яичка, перекрут гидатиды яичка, воспаление яичка и его придатка, расширение вен мошонки, водянка яичка, киста семенного канатика, воспаление простаты, онкологические заболевания яичка, онкологические заболевания простаты и т.д.;
3) кишечника: воспаление аномально расположенного аппендикса, воспаление прямой кишки, дивертикулит, колики, онкологические заболевания прямой кишки т.д.;
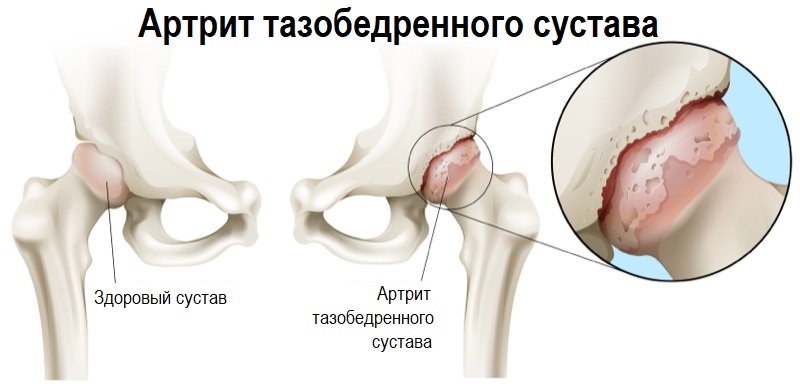
4) костно-мышечной системы: грыжи позвоночных дисков с компрессией корешков спинного мозга, артроз или артрит тазобедренного сустава, асептический некроз головки бедренной кости и др.
К каким врачам обращаться при боли в паху
Сначала можно обратиться к врачу общей практики, терапевту или педиатру. После установления предположительной причины боли пациента, если необходимо, направляют к узким специалистам: хирургу, гинекологу, нефрологу, урологу, неврологу, ортопеду, проктологу.
Диагностика и обследования при боли в паху
До выбора метода лечения врач должен выяснить характер, время и скорость нарастания боли, является ли боль одно- или двусторонней, уточнить, сопровождается ли боль повышением температуры, выделениями из влагалища, полового члена, расстройствами мочеиспускания (задержкой, болезненностью, неприятными ощущениями), есть ли кровь в моче, была ли тошнота и/или рвота. Врач обращает внимание на походку пациента и объем движений в тазобедренном суставе. Выясняет, болит ли где-то еще, например, в мошонке, животе, над лобком, в подвздошной области, в пояснице, бедре. Важно знать, предшествовала ли боли травма, усиленная физическая нагрузка, поднятие тяжести, сексуальный контакт. Специалист проводит осмотр паха, промежности, мошонки, проверяет, нет ли в мошонке патологических образований, оценивает состояние мышц передней брюшной стенки, наружного пахового кольца.
В целях дифференциальной диагностики пациентам рекомендуется проведение общего анализа крови, общего анализа мочи, ультразвукового исследования органов малого таза, органов мошонки, органов мочевыделительной системы, предстательной железы, паховых лимфатических узлов, необходимо исследовать посев мочи, мазок на флору из влагалища, осуществить поиск инфекций, передаваемых половым путем (прицельно, например, гонококка и хламидии или в составе комплексного исследования).
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Боли в области малого таза на раннем сроке беременности
Боли в области малого таза в начале беременности бывают у многих женщин. Причины болей в животе во время беременности обычно не связаны с самой беременностью. Боли в области малого таза отличаются от болей в брюшной полости, которые возникают выше, в области желудка и кишечника.
Однако иногда женщинам трудно понять, где именно болит — в области живота или таза. Как правило, временные боли в области малого таза не являются причиной для беспокойства. Обычно они возникают в связи с тем, что кости и связки раздвигаются и растягиваются, чтобы предоставить место плоду.
Внематочная беременность
Признаки: Боль в области брюшной полости или малого таза, которая часто внезапна и постоянна (не спастическая), возникает в определенном месте, может сопровождаться или не сопровождается вагинальным кровотечением. Если внематочная беременность прерывается, возможен обморок, головокружение или учащенное сердцебиение.
Выкидыш (угроза выкидыша либо самопроизвольный аборт в ходу)
Признаки: Спастические боли в области малого таза, часто отдающие в брюшную полость. Часто вагинальное кровотечение, иногда с выходом фрагментами тканей плода.
Септический аборт (инфицирование содержимого матки до, во время или после выкидыша)
Признаки: Как правило, у женщин, которые уже делали аборт (обычно проведенный неопытным врачом или самими женщинами). Лихорадка и озноб, постоянные боли в области брюшной полости или малого таза, а также выделения из влагалища, содержащие гной.
Нормальные изменения во время беременности (включают растяжение и рост матки на раннем сроке беременности)
Признаки: Ощущение спазмов или жжения в нижней части живота, в малом тазу и/или в нижней части спины.
Дегенерация фибромы матки
Признаки: Боль в области малого таза, которая начинается внезапно, как правило, сопровождается тошнотой, рвотой и лихорадкой. Иногда вагинальное кровотечение.
Перекрут (скручивание) придатков яичника
Признаки: Боль в области малого таза, которая начинается внезапно, может быть с коликами, которые нередко слабо выражены, если яичник раскручивается самостоятельно, часто с тошнотой или рвотой.
Разрыв кисты желтого тела (формируется в яичнике, из которого выходит яйцеклетка после овуляции)
Признаки: Боль в области брюшной полости или малого таза, которая возникает в определенном месте, иногда напоминает боль вследствие перекрута яичника;
как правило, возникает внезапно. Вагинальное кровотечение.
Воспалительное заболевание органов малого таза
Признаки: Боль в области малого таза, которая продолжается длительное время, обычно развивается постепенно, как правило, ощущается с двух сторон.
Влагалищные выделения, содержащие гной. Иногда лихорадка или озноб. Чаще встречается у женщин, имеющих половые сношения с новыми партнерами и не пользующихся презервативами или диафрагмами.
Аппендицит
Признаки: Как правило, продолжительная боль и болезненность в нижней части живота справа. Возможна боль в другом месте (выше в животе) или другой характер боли (более слабая и спастическая) по сравнению с небеременными женщинами.
Инфекции мочевыводящих путей
Признаки: Дискомфорт, который ощущается чуть выше лобковой кости. Часто жжение во время мочеиспускания, частые позывы к мочеиспусканию, а также необходимость немедленного мочеиспускания. Иногда кровь в моче.
Воспалительные заболевания кишечника (болезнь Крона,язвенный колит)
Признаки: Боль, которая может быть спастической или непрерывной, может возникать в разных местах. Часто диарея, иногда со слизью или кровью. Как правило, у женщин, которым уже диагностировали это заболевание.
Закупорка кишечника (непроходимость кишечника)
Признаки: Спастическая боль, которая периодически повторяется, рвота. Отсутствие дефекации или газы (метеоризм), вздутие живота. Как правило, у женщин, перенесших хирургическое вмешательство в области брюшной полости.
Гастроэнтерит
Признаки: Как правило, рвота и диарея.
Настораживающие признаки (причина для беспокойства):
- обморок, головокружение или учащенное сердцебиение (симптомы, предполагающие очень низкое артериальное давление);
- лихорадка и озноб, особенно если они сопровождаются выделениями из влагалища, которые содержат гной;
- вагинальное кровотечение;
- сильные боли, которые усугубляются при движении.
Когда обратиться к врачу?
- Женщины, у которых наблюдаются настораживающие признаки, должны немедленно обратиться к врачу.
- Женщинам, у которых отсутствуют настораживающие признаки, следует обратиться к врачу в течение одного дня, если у них появились боли или жжение при мочеиспускании, а также боли, которые мешают в повседневной деятельности.
- Женщинам, которые испытывают только легкий дискомфорт и не имеют других симптомов, следует обратиться к врачу в удобное время.
Опрос и осмотр
Чтобы определить, необходимо ли экстренное хирургическое вмешательство, врач сначала проверит артериальное давление и температуру, а также расспросит об основных симптомах, затем о других симптомах и медицинском анамнезе:
- начинается ли боль внезапно или постепенно;
- возникает ли она в определенном месте или более обширна;
- усиливается ли боль при движении или изменении положения;
- носит ли она спастический характер, постоянна она или периодична;
- имеется ли вагинальное кровотечение;
- есть ли выделения из влагалища;
- имеются ли позывы к частому или немедленному мочеиспусканию;
- есть ли рвота, диарея и запор;
- данные об акушерском анамнезе, включая прошлые беременности, выкидыши и искусственные прерывания беременности.
Результаты сбора анамнеза и проведения физикального обследования часто позволяют предположить причину боли и определить, какие анализы могут потребоваться
Обследование
С учетом полученной информации, полученной при сборе анамнеза и медицинского осмотра, врач может назначить следующие виды обследования:
- анализ мочи на беременность;
- ультразвуковое исследование органов малого таза;
- общий анализ крови с подсчетом форменных элементов;
- анализ крови на группу и резус-фактор;
- анализ крови для измерения уровня гормона, вырабатываемого плацентой в начале беременности (хорионический гонадотропин человека);
- анализы крови на свертываемость;
- посев образцов крови, мочи или выделений из влагалища;
- общий анализ мочи;
- ультразвуковое исследование органов брюшной полости;
- компьютерную томографию (КТ) органов малого таза (при необходимости);
- лапароскопию или лапаротомию (при необходимости).
Лечение
Специфические заболевания лечат. При боли вследствие нормальных изменений во время беременности врач может назначить:
Расхождение костей таза при беременности: какие сроки и что делать?
Беременные женщины в определенный период вынашивания ребенка начинают испытывать болезненные и дискомфортные ощущения в передней части таза, в месте, где расположена лобковая кость. Нередко эти странные боли пугают будущих мам, заставляя их обращаться к врачу.

- Почему расходятся кости таза при беременности?
- Сильные боли тазовых костей при беременности
- Факторы, способствующие проявлению симфизиопатии
- Что делать, когда во время беременности расходятся кости в тазу?
Беременные женщины в определенный период вынашивания ребенка начинают испытывать болезненные и дискомфортные ощущения в передней части таза, в месте, где расположена лобковая кость. Нередко эти странные боли пугают будущих мам, заставляя их обращаться к врачу. Причина их заключается в расхождении тазовых костей при беременности и это является нормальным изменением в организме женщины, находящейся в положении. Нужно ли беспокоиться при возникновении этих ощущений, несут ли они угрозу здоровью ребенка или самой матери?
Почему расходятся кости таза при беременности?
Чтобы ответить на этот вопрос, необходимо понимать строение женского скелета и сам механизм деторождения. Лобковая кость, в которой и возникают дискомфортные ощущения, состоит из верхних ветвей двух лонных костей, подвижно соединенных между собой хрящевой связкой (симфизом). Образуемое лонными костями кольцо “обхватывает” родовые пути, поддерживая органы малого таза в нормальном положении и предотвращая их опускание (пролапс) под собственным весом. Именно через это отверстие проходит плод во время рождения.
Если у Вас есть вопросы к нашим специалистам, оставьте заявку на бесплатную консультацию через форму:
Из-за эволюционных особенностей человеческого организма (а именно прямохождения) свободное прохождение ребенка естественным путем у женщин затруднено по сравнению с родами у животных. Мудрая природа нашла компромисс – при беременности кости таза расходятся, увеличивая размер родового канала на 5-6 мм. Одновременно и у ребенка во время родов подвижно соединенные кости черепа сдвигаются, делая его головку более узкой и способствуя его прохождению через родовые пути.
Расхождению тазовых костей способствует размягчение связки-симфиза под воздействием вещества релаксина и женских половых гормонов. При этом хрящевая ткань становится более рыхлой и эластичной (при сохранении прежней прочности), в ней появляются полости, заполненные жидкостью, увеличивается местная капиллярная сеть.
Ввиду того, что этот процесс предназначен для облегчения родов, в норме он наблюдается после 20 недели или ближе к концу беременности. Точное время может разниться в зависимости от индивидуальных характеристик женщины.
Таким образом, расхождение тазовых костей при беременности является естественным процессом, облегчающим роды. Оно избавляет женщину от еще большей боли, а малыша защищает от застревания в родовых путях и черепно-мозговых травм.
Сильные боли тазовых костей при беременности
Несмотря на то, что расширение тазовых костей при беременности является естественным, в некоторых случаях данный процесс может принимать патологическую форму, выраженную в чрезмерном (более 20 мм) расширении родового канала и выраженной подвижности лонных костей. Это обычно сопровождается чувством дискомфорта или сильной болью, особенно обостряющейся при движении (ходьбе, беге) или смены положения тела. Такой патологический процесс называется симфизиопатией или симфизитом. В зависимости от степени расхождения костей выделяется 3 стадии этого состояния:
- I степень – расхождение на 5–9 мм;
- II степень – на 10–20 мм;
- III степень – более 20 мм.
Помимо непосредственных симптомов симфизиопатии у женщины могут наблюдаться сопутствующие нарушения, связанные, прежде всего, с недостатком кальция в организме:
- разрушение зубной эмали, ломкость ногтей, повышенная утомляемость;
- парестезии онемение или покалывание в коже, ослабление конечностей;
- непроизвольные сокращения (тик) отдельных мышц;
- судорожные движения в икроножной мускулатуре в ночное время.
Симфизиопатия может проявляться небольшой или сильно выраженной, подчас нестерпимой болью. В большинстве случаев это ограничивает подвижность беременной женщины, мешает ей совершать привычные бытовые действия, гулять, заниматься спортом. Помимо этого, повышенная подвижность тазовых костей и ослабленность хрящевой связки может привести к травматическому поражению матери во время родов – разрыву симфиза. Такие повреждения тазовых костей не просто вызывают сильнейшие боли, но способны привести к дисфункции опорно-двигательного аппарата или репродуктивной системы.
Факторы, способствующие проявлению симфизиопатии
Основным фактором, провоцирующим данную патологию, является недостаток кальция и витамина D, участвующих в формировании хрящевой и костной ткани. Другими причинами аномального расширения тазовых костей являются:
- Чрезмерные физические нагрузки во время беременности – поднятие тяжестей, резкие движения, быстрый бег и т. д.;
- Инфекционные заболевания мочевыводящих и половых органов (цистит, уретриты и т. д.);
- Аутоиммунные патологии, сопровождающиеся повреждением суставов и связок;
- Нарушение гормонального фона, сопровождающееся нарушением снабжения хрящевой ткани микро- и макроэлементами.
Эти причины могут привести к появлению симфизиопатии как по отдельности, так и в комплексе. Важной задачей лечащего врача является выявление факторов риска и своевременное их устранение или уменьшение влияния на организм.
Что делать, когда во время беременности расходятся кости в тазу?
Проявление несильных болезненных ощущений или дискомфорта в области лонного сочленения является нормой и не рассматривается профессиональными врачами как ситуация, требующая неотложного медицинского вмешательства. Однако, при аномальной симфизиопатии показано применение следующих мер, направленных на уменьшение болевых ощущений и сохранение целостности лонного сочленения:
- Ношение поддерживающего бандажа, частично снимающего нагрузку с костей таза;
- Ограничение физических нагрузок, назначающееся при проявлении болезненных ощущений любой природы;
- Ограничение подвижности, в том числе долгой ходьбы, женщинам также рекомендуется принимать лежачее и полулежачее положение;
- В тяжелых случаях, сопровождающихся сильной болью и угрозой разрыва симфиза, может назначаться строгий постельный режим;
- Прием витаминных комплексов, содержащих кальций, магний, цинк, марганец, витамин D и другие компоненты, необходимые для формирования прочной и эластичной соединительной ткани;
- Физиотерапевтические процедуры, направленные на уменьшение болезненных ощущений (массаж, иглоукалывание и т. д.);
- Коррекция режима питания, направленная на улучшение всасываемости кальция, употребление в пищу продуктов, содержащих этот элемент;
- Прием противовоспалительных препаратов, препятствующих развитию воспаления и сопутствующей ему склеротизации хрящевой ткани.
В том случае, когда тяжесть заболевания серьезно повышает риск полного разрыва симфиза, женщине может быть назначено кесарево сечение. Такая мера оправдана тем, что при нарушении целостности этой связки пациентка может потерять возможность ходить. Даже с учетом того, что симфиз можно восстановить естественным или хирургическим путем, реабилитационный период займет длительное время.
Эти меры применяются в том случае, если тазовые кости беременной разошлись до аномального состояния. Но можно ли вообще предотвратить такую патологию? Для этого предусмотрены следующие профилактические меры:
- Употребление поливитаминных комплексов для беременности и пищевых продуктов, содержащих указанные выше элементы и соединения, необходимые для поддержания нормального состояния костей и связок;
- Применение дородового бондажа может как помочь с уже имеющейся проблемой, так и предотвратить ее появление;
- Также высокую эффективность демонстрируют занятия йогой и пилатесом, положительно влияющие на прочность и эластичность связок.
Важное значение для предупреждения симфизиопатии и полного разрыва лонного сочленения является своевременная диагностика этого состояния. При выраженных болевых ощущениях в лонном сочленении женщине назначается осмотр для выявления сопутствующих признаков:
- Нарушения подвижности и чувствительности ног;
- Общего или локального повышения температуры;
- Отека и покраснения в лобковой области.
Для уточнения диагноза и определения степени тяжести заболевания проводятся ультразвуковое обследование или рентгенография. Беременная женщина с подозрением на аномальное растяжение лобковой связки должна регулярно наблюдаться у лечащего врача для своевременного купирования болевых ощущений и предотвращения дальнейшего развития патологии.
В любом случае, перед каким-либо вмешательством или при наличии проблем, описанных выше, проконсультируйтесь с нашими специалистами, оставив заявку на звонок через форму ниже
Симфизит при беременности: причины, лечение
Симфизит — воспаление хрящевого диска (симфиза), вызванное чрезмерным расхождением костей. Эта патология ассоциирована с беременностью, исчезает после родов.
Симфиз соединяет лонные кости и замыкает таз спереди. За ним расположен мочевой пузырь, снизу — наружные половые органы. Внутри симфиза присутствует щелевидная полость, заполненная жидкостью.
В диск врастают связки, удерживающие кости.
Причиной симфизита считается сочетание физиологического и патологического факторов.
Физиологический. В норме симфиз шириной 2 мм, прочно удерживает лобковые кости. При беременности хрящи и связки размягчаются, становятся более эластичными, чтобы пропустить ребенка через родовые пути. Процесс происходит под действием гормона релаксина, который вырабатывается плацентой с 10 недели.
Релаксин необходим для изменения тканей матки, молочных желез, “подстройку” их под беременность и лактацию.
Кроме того, гормон воздействует на связочный аппарат и кости.
Максимальная концентрация релаксина фиксируется в середине вынашивания. Этот период совпадает с появлением симфизита. В третьем триместре выработка релаксина снижается. Однако, имеет значение увеличивающийся вес плода, давящий на органы и кости таза. Слишком ослабленный симфиз испытывает повышенные нагрузки.
Патологический. У женщин с нарушениями минерального обмена, дефицитом кальция, магния, витамина Д изменения протекают тяжелее. Потребность в кальции особенно велика во второй половине беременности.

Заболевание возникает не у всех беременных. Вероятность развития симфизита выше у женщин из групп риска:
● Заболевания опорно-двигательного аппарата — наследственные патологии, приобретенные болезни, характеризующиеся недостатком коллагена, повышенной ломкостью костей, дисплазией соединительной ткани.
● Травмы таза в анамнезе.
● Повторные беременности. У женщин с 2 и более родами в анамнезе, выше нестабильность симфиза. Чем меньше срок между зачатием (менее 3 лет), тем выше риски.
● Перенесенный ранее симфизит. Если в предыдущей беременности патология была диагностирована, вероятность рецидива очень велика.
● Малоподвижный образ жизни до и во время беременности. Мышечная слабость из-за отсутствия регулярной нагрузки приводит к неспособности мышц удерживать расходящиеся лобковые кости. Будущей маме необходимы пешие прогулки, гимнастика, если нет иных противопоказаний.
● Болезни почек. Например, при пиелонефрите с мочой выделяется избыточное количество белка и минералов. Ткани испытывают дефицит питания, симфиз избыточно размягчается.
● Крупный плод с предполагаемым весом при рождении более 4 кг.
● Избыточный вес самой женщины.
Попадание в группу риска не означает непременного возникновения заболевания при беременности. Нужно совпадение нескольких факторов. Но следует помнить, что регулярные наблюдения и профилактика обязательны.
Риски для беременной и ребенка
Из-за симфизита в период протекания беременности смещение матки относительно нормального физиологического положения, несет опасность разрыва в родах. Восстановление после данного осложнения занимает продолжительное время.
Симптомы
Основные симптомы — боли в области таза и отечность лобка. Иногда болевые ощущения могут быть вызваны другими заболеваниями. Важно правильно их диагностировать.
Боли в спине, пояснице (люмбаго). Причинами данных симптомов при беременности являются заболевания позвоночника (остеохондроз, грыжа) или смещение суставных поверхностей крестцово-подвздошного сочленения. Болезненность иррадиирует в пах, живот, конечности.
Воспаление седалищного нерва (ишиалгия). Болевые ощущения распространяются от паха и копчика вниз по бедру до голени.
Скрученный таз. При этом диагнозе спазмированы и воспалены несколько групп мышц. Больные испытывают боли одновременно в бедре, тазу, паху и пояснице.
Цистит. Симфизит при беременности сопровождается болями, резями, жжением в области паха.

Во время беременности женщины часто испытывают неприятные ощущения и тянущие боли внизу живота, области лобка пояснице.
Они могут быть связаны с гипертонусом матки, естественным расхождение симфиза на допустимую ширину, сдвигами внутренних органов из-за растущей матки.
Первоначальную диагностику проводит врач-гинеколог. Учитываются симптомы и жалобы пациентки. Кроме болей, симфизит сопровождается потерей подвижности. Боли присутствуют постоянно, даже в покое, в положении лежа. Беременная испытывает трудности с тем, чтобы перевернуться с боку на бок, самостоятельно встать с кровати, наклониться. Симфизит вызывает болевые ощущения при каждом шаге, поэтому походка становится переваливающейся, женщина мелко семенит. Ощущаются хруст, щелчки. Значительный дискомфорт вызывает подъем по лестнице, попытки сесть в автомобиль. Лежа на спине, женщина не может поднять или отвести в сторону ногу.
Симфизит определяется при пальпации (отечность лобка), измерении ширины таза (расхождение костей). Окончательный диагноз с степень заболевания устанавливается после ультразвукового исследования.
Степени симфизиопатии
Физиологическое расхождение лонного сочленения при беременности 4-5 мм.
При этом ребенок благополучно проходит родовые пути. После родов кости принимают свое первоначальное положение, хрящи и связки уплотняются.
Если на УЗИ есть увеличении симфиза до 9 мм и изменение структуры хрящевого диска более чем на 50%, вопрос о способе родоразрешения обсуждают с лечащим врачом, акушером-гинекологом.
При этом учитываются не только изменения симфиза, но и сопутствующие патологии беременной и состояние плода.
Если показатель выше нормы, это свидетельствует о возникновении симфизита различной степени:
● Первая — 5-9 мм, естественные роды допустимы.
● Вторая — 10-20 мм, роды допустимы, но беременная попадает в группу риска, возможно окончательное решение в пользу кесарева сечения.
● Третья — более 20 мм, родоразрешение проводят только оперативным способом.
Степень болезни не всегда соответствует интенсивности боли. Поэтому УЗ-диагностика — обязательное исследование, помогающее вовремя начать лечение, выбрать оптимальный способ родоразрешения, не допустить прогрессирования, осложнений, разрыва симфиза.
Послеродовое восстановление при разрыве симфиза
Разрыв симфиза не угрожает жизни, но требует длительного лечения.
Расхождение костей более, чем на 3 см считается переломом. В таком случае проводится операция. Соединяют разошедшиеся лонные кости, скрепляют их хирургической спицей.
Назначают антибиотики для снятия воспаления поврежденных тканей и предотвращения сепсиса. Это является ограничением для грудного вскармливания.
Обязательно пребывание в стационаре, постельный режим, бедренный бандаж.
Лечение и профилактика
Если симптомы уже появились, задачей врача становится облегчение состояния, устранение болевого синдрома, предотвращение прогрессирования заболевания.
Прием НВПС и спазмолитиков, применение местных противовоспалительных средств на лобковую область.
Ограничение нагрузок на костно-мышечную систему. Рекомендовано плавание в бассейне, использование трости или ходунков, сокращение длительных прогулок, исключение подъемов по лестнице, постельный режим.

Ношение бандажа, уменьшающего давление плода на лонное сочленение.
Для уменьшения неприятных ощущений, нормализации сна следует подкладывать небольшую подушку между ног в положении лежа на боку. Если беременная спит на спине, под бедра можно положить невысокий валик.
К профилактическим мерам относятся диета, прием поливитаминов, массаж, лечебная физкультура.
● Добавьте в рацион продукты, кальцием, витамином Д, магнием: творог, сыры, грецкий, миндальный орехи, фисташки, рыбу, чернослив, овсянку.
● Принимайте специальные комплексы витаминов для беременных или дополнительно препараты кальция. Однако, помните, что его переизбыток может нанести вред и матери, и ребенку, особенно во третьем триместре. Слишком крепкие кости таза не разойдутся при родах, хрящи черепа ребенка потеряют эластичность и не смогут “подстраиваться” под форму родовых путей.
● Необходимую дозировку и длительность приема препарата врач определяет индивидуально, исходя из анамнеза и состояния пациентки.
● Чаще меняйте положение тела.
● Избегайте долгого сидения сгорбившись перед монитором, закинув ногу на ногу. Эти позы блокируют кровообращение в малом тазу.
● Следите, чтобы при сидении колени не находились выше уровня таза. Например, в креслах-мешках, или глубоких креслах-качалках.
● Избегайте асимметрии тела, не опирайтесь только на одну ногу, не облокачивайтесь на одну руку.
● Ходите медленно, плавно, мелкими шагами.
● Правильно ложитесь и вставайте с кровати. Сначала сядьте, наклонитесь в сторону, уложите голову, плечи и торс, поднимите плотно прижатые друг к другу ноги. Вставайте в обратном порядке.
● Переворачиваясь с боку на бок, держите ноги вместе.
● Старайтесь спать на ортопедическом матрасе или выберите не слишком мягкую и не слишком твердую поверхность.
● Контролируйте массу тела. Это облегчит нагрузку на суставы, в том числе на симфиз.
● Выполняйте комплекс упражнений, укрепляющих мышцы таза, поясницы, бедер.
● Мануальные способы лечения в некоторых случаях являются приоритетными. Например, если беременная испытывает дискомфорт на занятиях ЛФК, не в состоянии выполнять упражнения укрепляющей гимнастики.
Остеопатическая помощь
С точки зрения остеопатии мягче и подвижнее должно стать все тазовое кольцо: лонное сочленение и два крестцово-подвздошных сустава. Тазовая чаша должна раскрываться равномерно, как «цветок».
При наличии у женщины блокировки крестца, тугоподвижности крестцово-подвздошных суставов, которые возникают при травмах в детстве, перенесенных операциях, сидячей работы, расширение таза берет на себя лонное сочленение.
Оно расширяется больше необходимого. Это выражается следующими симптомами: болезненность в области лонных костей, усиливающаяся при надавливании. По мере прогрессирования заболевания женщинам становится тяжело ходить.

В отличие от массажа, работа врача-остеопата охватывает весь организм беременной. При этом уделяется особое внимание костям и мышцам таза. Врач подстраивает тело под растущую матку, увеличивает подвижность крестцово-подвздошных сочленений, укрепляет связочный аппарат лобковых костей.
Работа с мышцами направлена на устранение спазмов, натяжений от рубцов и спаек.
Восстановление нормальной геометрии скелета заключается в исправлении положения копчика, крестца, лонного сочленения.
Нормализация кровообращения, лимфотока, увеличение объема грудной клетки устраняет отеки, предотвращает гипоксию плода и всех органов матери.
После родов помощь врача в устранении симфизита заключается в восстановлении связки таза, устранении боли. При наличии признаков повреждений связочно-мышечного аппарата, следует начать лечение в первые 1-2 месяца, пока связки сохраняют эластичность. В это время достаточно будет 1-3 сеансов.
Показания для обращения за остеопатической помощью:
● постоянные, интенсивные, усиливающиеся боли;
● полостные/лапароскопические операции;
● травмы, переломы, вывихи;
● падения на копчик;
● сложные роды.
Прогрессирование симптомов симфизита приводит к решению гинекологов о единственно возможном способе родоразрешения — кесаревом сечении. Своевременное обращение за остеопатической помощью предотвращает оперативное вмешательство.
Если женщина находится в группе риска, ей рекомендовано 4 посещения врача в течение беременности, чтобы предупредить возможные осложнения симфизита, вовремя скорректировать начинающуюся симфизиопатию.
Первое в 12 недель. Выявляются проблемы, связанные с нарушением положения тела в пространстве, патологиями крестца, травмами копчика, напряжениями мышечных фасций в области малого таза.
Второе в 24-26 недель. За это время матка значительно увеличилась в размерах, усилилось давление на симфиз, органы грудной и брюшной полости сместились. Восстановление нормального кровообращения и дыхания приведет трофику тканей матери и ребенка в норму. Питательные вещества, минералы и витамины, которые принимает беременная, будут доставляться в клетки организма активнее.
Третье в 32-34 недели. Врач проводит полную диагностику, направленную на подготовку к родам.
Четвертое за 2 недели до предполагаемых родов. Подготовка матки, диафрагмы, крестца, лобкового сочленения к родам путем повышения эластичности тканей родовых путей.
Упражнения при симфизиопатии
Исходное положение: сидя на фитболе. Между коленями необходимо сжать кубик для йоги или полотенце. На вдохе фитбол откатывается назад, при этом формируется небольшой прогиб в пояснице. На выдохе выполняется наклон таза, выводя таз в нейтральное положение. Количество повторов упражнений – 3-5 раз по 4-5 дыханий.
Подъемы таза из положения лежа на спине. Ноги согните в коленях, поставьте их так, чтобы было удобно и устойчиво. Приподнимите таз, опираясь на лопатки и стопы на несколько сантиметров от коврика. Задержитесь на 30 секунд. Плавно вернитесь в ИП. Количество повторов упражнений — 10-15. Данный комплекс не подходит женщинам, у которых имеется синдром полой вены.
Поза кошки. Находясь в коленно-локтевом положении, округлите спину, одновременно опустите голову и копчик вниз. Вернитесь в ИП. 4-10 повторов.
Упражнения Кегеля. В положении лежа на спине напрягите мышцы таза, будто задерживаете мочеиспускание. Сохраняйте напряжение несколько секунд, расслабьте мышцы. Повторы 10-20 раз.
Желательно выполнять гимнастику несколько раз в день. При сильной боли упражнения помогают ее уменьшить.
Симфизит — довольно частое явление, развивается стремительно к концу беременности. Поэтому особенно важное значение приобретает подготовка к зачатию и соблюдение мер профилактики.
Беременность и дискомфорт в интимной зоне
Беременность – один из важных и ответственных этапов в жизни женщины. В большинстве случаев это 9 месяцев трепетного ожидания встречи со своим малышом. Однако, во время беременности организм женщины претерпевает серьезные изменения гормонального фона и приятные эмоции могут идти рука об руку с болезненными и дискомфортными ощущениями в разных областях тела. В том числе неприятные симптомы могут появляться в интимной зоне.
Дискомфорт во влагалище часто проявляется в виде зуда, жжения, раздражения и отечности. Главное, при появлении этих симптомов, понимать, что необходимо в кратчайшие сроки установить их причину и устранить ее, ведь существуют риски навредить здоровью плода.
Повлиять на появление дискомфорта в промежности могут различные половые инфекции. К сожалению, во время беременности женщина подвержена различным инфекционным заболеваниям. Как уже говорилось выше, вынашивание малыша вызывает перестройку гормонального фона в организме женщины: повышается уровень гормона прогестерона и естественным образом снижается активность иммунной системы, что создает благоприятные условия для обострения хронических инфекций и появления новых.
Насколько опасно развитие инфекционных заболеваний влагалища и вульвы во время вынашивания малыша? В норме во время беременности плод защищают от различных инфекций и бактерий амниотические пузырь и воды, а также слизистая пробка шейки матки, таким образом ваш будущий малыш находит в безопасности.
Наличие в организме женщины в интересном положении заболевания инфекционного характера и отсутствие необходимой терапии может негативно повлиять на течение беременности. К примеру, нелеченная инфекция может привести к поражению плодных оболочек, жидкости, в которой находится еще неродившийся ребенок и самого плода.
Также высока вероятность физического контакта ребенка с инфекцией во время прохождения по родовым путям. Поэтому в случае любого дискомфорта в интимной зоне во время беременности следует обратиться к специалисту.
Заподозрить появление инфекции влагалища и вульвы можно по череде симптомов: рези, зуд, жжение. Нередко половые инфекции провоцируют кольпит – воспаление слизистой оболочки влагалища и влагалищной части шейки матки. Сам по себе кольпит нередко становится причиной дискомфортных ощущений в паху беременных женщин. Спровоцировать его появление могут не только половые инфекции, но и эндокринные или хронические заболевания, стресс, недостаток гигиены.
Стать причиной дискомфорта может и бактериальный вагиноз. Эта патология, вызванная снижением количества лактобактерий во влагалище, в результате их место занимают другие микроорганизмы, которые всегда есть во влагалище, но при избыточном количестве приводят к развитию дисбиоза. Бактериальный вагиноз может протекать без симптомов, но иногда он протекает с клиническими проявлениями. Обычно он сопровождается дискомфортом, а также влагалищными выделениями белого, серого цвета либо желто-зеленого цвета с неприятным “рыбным” запахом.
Бактериальный вагиноз также неблагоприятно влияет на течение беременности, может спровоцировать воспаления органов малого таза, преждевременные роды, хориоамнионит – воспаление амниотических оболочек и инфицирование околоплодных вод.
Зуд в интимной области во время беременности может появляться при кандидозном вульвовагините – инфицировании дрожжеподобным грибами рода Candida слизистых вульвы и влагалища. Стоит отметить, что первый эпизод заболеваемости кандидозным вульвовагинитом отмечается именно в период беременности. Это обусловлено изменением гормонального фона, пониженным иммунитетом. Данному заболеванию помимо дискомфорта в области паха, зуда и жжения, характерны: умеренная гиперемия, белые и густые как творог выделения, кислый запах из влагалища, болезненности при половом контакте и мочеиспускании.
Однако, зуд и жжение не всегда являются симптомами серьезных патологий. Иногда, дискомфорт может появится на фоне использования неудачно подобранного нижнего белья или мыла с агрессивным pH .
Почувствовав дискомфорт в паху необходимо проконсультироваться со специалистом. Специалист может провести осмотр, собрать анамнез и назначить, при необходимости, лабораторные и/или другие диагностические исследования. Все это поможет установить диагноз и подобрать индивидуальную схему лечения.
Чтобы предотвратить появления неприятных ощущений в интимной зоне и не портить приятное время ожидания прибавления необходимо соблюдать профилактические рекомендации.
- Необходимо проводить наружную гигиену интимной зоны. В норме 2 раза в день -ни больше и ни меньше. Частое мытье может приводить к “пересушиванию” кожи и слизистой интимной зоны, а недостаток гигиены – к развитию различных воспалений. Не следует самостоятельно спринцеваться или промывать влагалище, если это не рекомендовано специалистом в Вашем конкретном случае.
- Выбирайте качественное средство для подмывания. В идеале это должно быть гипоаллергенное средство, которое дерматологически протестировано, содержащее в составе молочную кислоту и ухаживающие за кожей половых органов компоненты. Гель Эпиген Интим идеально подходит для ежедневной гигиены паховой зоны в период беременности и после родов. Гель Эпиген Интим содержит активированную глицирризиновую и молочную кислоты в своем составе. Его pH слабокислый, что соответствует нормальному кислотно-щелочному балансу кожи интимной зоны. Средство способствует устранению дискомфорта ( раздражения) вследствие ношения ежедневных прокладок или не очень удобного белья.. Он обладает очень приятным ароматом и способствует нейтрализации неприятных запахов в интимной зоне при постоянном применении.
- Отказаться от синтетического нижнего белья в пользу натуральных тканей. Трусики из хлопка не создают «парникового эффекта», особенно в жару.
Лечение дискомфорта в интимной области будет разным. Влиять на выбор терапии будет диагностированное заболевание. Спрей Эпиген Интим может быть включен в состав комплексного лечения заболеваний, сопровождающихся дискомфортом – неспецифический кольпит (вагинит), бактериальный вагиноз, молочница, герпес .
Спрей Эпиген Интим

Спрей Эпиген Интим
Препарат обладает противозудным и противовоспалительным действием. Благодаря активному компоненту – активированной глицирризиновой кислоте, спрей Эпиген Интим способствует устранению зуда и раздражения. Он также способствует устранению воспаления, отека и покраснения тканей. Лекарство также способно повысить местный иммунитет влагалища, за счет стимуляции выработки собственных интерферонов. Спрей Эпиген Интим способствует заживлению и восстановлению целостности поврежденной слизистой, благодаря чему будет восстанавливаться защитная функция слизистой и увеличиваться количество лактобактерий.
Препарат успешно применяется для лечения вирусных инфекций (вызванных вирусом папилломы человека, генитального герпеса), заболеваний, связанных со снижением местного иммунитета (неспецифический вагинит, молочница, бактериальный вагиноз) и др. Его можно использовать как для лечения обострения совместно с противовирусными, противогрибковыми и противомикробными препаратами, так и для профилактики этих вагинальных инфекций.
К слову, во время вынашивания малыша применение многих препаратов, продающихся в аптеке, ограничено или запрещено.
Но спрей Эпиген Интим разрешен к применению у беременных и кормящих женщин и отпускается без рецепта врача. Препарат наносят и наружно, и интравагинально в зависимости от заболевания.
При наличии зуда, жжения , раздражения и отека в области паха женщина чувствует себя максимально некомфортно. Особенно много переживаний интимный дискомфорт может приносить женщинам во время беременности. Чтобы минимизировать риски возникновения дискомфорта старайтесь соблюдать простые правила, указанные в статье. При появлении дискомфорта в промежности правильнее всего – посетить специалиста и не заниматься самолечением, так как теперь вы в ответе не только за себя, но и за будущего малыша.
19 причин тазовых болей у женщин

Тазовыми называются боли, которые локализуются ниже пупка и выше начала бедер. Они могут быть связаны с разными состояниями. Иногда тазовые боли не представляют никакой опасности и проходят через некоторое время самостоятельно, иногда они свидетельствуют о некоторых заболеваниях, а в отдельных случаях сигнализируют о том, что вам нужно срочно ехать в больницу.
Острый аппендицит
Боль в нижней части живота, повышение температуры тела и рвота могут быть признаками острого аппендицита. В этом случае лучше сразу вызвать врача. Воспаленный червеобразный отросток должен быть как можно скорее удален, в противном случае он может лопнуть и вызвать воспаление в брюшной полости — перитонит.
Синдром раздраженного кишечника
Если вас постоянно беспокоят боли и вздутие в живота, спазмы, запоры или диарея, это может быть связано с состоянием, известным как синдром раздраженного кишечника. Посетите врача и пройдите обследование. До конца не известно, почему возникает эта патология, её лечат при помощи медикаментозных препаратов, диеты, борьбы со стрессами.
Овуляторный синдром
У некоторых женщин в середине месячного цикла возникают боли в низу живота справа или слева, связанные с овуляцией — выходом созревшей яйцеклетки из яичника. Такие боли не представляют опасности и, как правило, проходят в течение нескольких часов.
ПМС и менструальные спазмы
Боли, связанные с предменструальным синдромом и маточными спазмам, возникают во время месячных и обычно длятся от 1 до 3 дней. Их причиной являются сокращения матки, стремящейся избавиться от отторгшейся слизистой оболочки и крови. С такими болями можно справиться в домашних условиях. Если они очень сильны, и вам не удается облегчить их самостоятельно, обратитесь к врачу.
Внематочная беременность
Это состояние возникает, когда оплодотворенная яйцеклетка закрепляется не в матке, а в другом месте, как правило, в маточной трубе. Возникает острая тазовая боль, кровотечение из влагалища, головокружение, тошнота. Эти симптомы должны заставить женщину сразу обратиться к врачу. Внематочная беременность — опасное для жизни состояние.
Венерические инфекции
Характерные признаки инфекций, передающихся половым путем (ИППП): боль во время мочеиспускания, выделения из влагалища, вагинальные кровотечения в промежутках между месячными. Наиболее распространенными видами ИППП являются гонорея и хламидиоз. Окончательный диагноз сможет установить врач после лабораторных анализов. Если у вас обнаружено венерическое заболевание, вашему партнеру также нужно пройти обследование.
Воспалительные заболевания матки, маточных труб, яичников
Эти патологии могут возникать самостоятельно или в качестве осложнений венерических инфекций. Они являются причиной № 1 женского бесплодия, так как способны приводить к необратимым повреждениям органов женской репродуктивной системы. Для лечения этих заболеваний применяют антибиотики, иногда необходима госпитализация в стационар.
Киста яичника
В яичниках находятся фолликулы — пузырьки, в которых созревают яйцеклетки. Созревший фолликул разрывается во время овуляции и выпускает яйцеклетку. Если этого не произойдет, он превращается в кисту. Такие кисты яичников, как правило, безвредны и могут проходить самостоятельно, но они могут стать причиной болей, увеличения живота. При перекруте кисты возникает угрожающее состояние — сильные острые боли должны заставить немедленно обратиться к врачу. Кисты яичников выявляют во время гинекологического осмотра, УЗИ.
Миома матки
Обычно миоматозные узлы возникают после 30–40 лет, они являются доброкачественными образованиями. По мере увеличения в размерах, миома приводит к возникновению болей в низу живота и в пояснице, болезненным месячным, болям во время половых контактов, проблемам с наступлением беременности. Сегодня существуют такие малоинвазивные методы лечения миомы, как эмболизация маточных артерий (ЭМА).
Эндометриоз
При эндометриозе слизистая оболочка матки растет в нехарактерных местах, например, в брюшной полости. Во время месячных она отторгается и начинает кровоточить, но отторгнутая ткань и сгустки крови не могут покинуть тело женщины через влагалище. Сам по себе эндометриоз редко представляет опасность, но он приводит к болям и возникновению спаек, которые могут привести к проблемам с зачатием ребенка.
Цистит
Воспаление мочевого пузыря проявляется в виде частых позывов к мочеиспусканию, болями, резями. Инфекция может распространяться вверх, в мочеточники и почки, приводя к серьезным осложнениям. Если у вас диагностирован цистит, нужно сразу обратиться к врачу и приступать к лечению.
Мочекаменная болезнь
Камни в почках и мочеточниках способны приводить к почечным коликам — приступам сильной боли в пояснице, которая распространяется вниз, по ходу мочеточника. Мочевые камни бывают разных размеров. Некоторые из них выходят сами, другие требуют лечения.
Интерстициальный цистит
Хроническое заболевание, причины которого до конца не установлены, чаще всего возникает у женщин старше 30–40 лет. Беспокоят постоянные боли, которые усиливаются во время мочеиспускания и половых актов, женщина может посещать туалет по несколько раз в час.
Опущение тазовых органов
С возрастом или на фоне беременности и родов может произойти ослабление мышц тазового дна, при этом матка, влагалище и мочевой пузырь опускаются вниз. Это не опасное состояние, но оно приводит к чувству дискомфорта, делает половые контакты болезненными. Укрепить мышцы тазового дна помогают специальные упражнения Кегеля.
Варикозное расширение тазовых вен
Варикоз может возникать не только на ногах. Расширение вен таза приводит к болезненности, которая усиливается, когда женщина сидит или стоит. В положении лежа симптомы уменьшаются или исчезают. Варикозное расширение тазовых вен лечится хирургическим путем.
Спайки в полости таза
Спайки — сращения из рубцовой ткани — образуются после перенесенной операции или инфекции в малом тазу. Они соединяют внутренние органы друг с другом или со стенками тазовой полости. Это может приводить к болям, бесплодию. Существуют консервативные и хирургические методы лечения тазовых спаек.
Вульводиния
Этим термином обозначают хроническую боль в области вульвы. Она часто возникает во время езды на велосипеде и половых актов, сопровождается жжением, чувством, напоминающим укусы насекомых. Вульводиния не является инфекцией, её лечат при помощи медикаментозных препаратов и физиотерапии.
Проблемы со стороны нервной системы
Иногда тазовые боли бывают связаны с неврологическими проблемами, такими как неврит (воспалительный процесс в нерве), плексит (воспалительный процесс в крестцовом, копчиковом нервном сплетении), остеохондроз, межпозвонковая грыжа в поясничном отделе. Распознать причину таких болей иногда бывает непросто даже врачу — зачастую в первую очередь подозрение падает на заболевания внутренних органов.
Миофасциальный болевой синдром (МФС)
Довольно часто источником тазовых болей являются мышцы и связки. Это состояние называется миофасциальным болевым синдромом, оно имеет следующие причины:
- растяжения мышц и связок;
- ушибы;
- частые небольшие травмы мышц, например, во время тяжелой физической работы, занятий спортом;
- перенапряжение мышц таза, когда приходится долго поддерживать неудобную позу;
- иногда причиной становятся переохлаждения и частые стрессы.
Причин тазовых болей может быть много. Иногда врачу сложно без дополнительных обследований определить причину такого состояния. Если вас беспокоят тазовые боли — запишитесь к гинекологу в «ПрофМедЛаб», наш телефон: +7 (495) 120-08-07.
Нужно больше интересных статей:

13 поводов сдать анализ на гормоны 08.02.2017
Работа в ночные смены повышает риск развития рака груди 08.07.2019

Почему полезно плакать? 19.05.2017

Чего боится миома? 09.08.2017


