Одышка (диспноэ)
Иногда вам может быть тяжело дышать и у вас может появляться ощущение того, что вы запыхались. Это состояние называется одышкой или диспноэ. Одышка может быть вызвана:
- повреждениями легких в результате рака или его лечения;
- сгустками крови в легких (эмболией легких);
- жидкостью вокруг сердца или легких;
- воспалением легких (пневмонией);
- астмой или эмфиземой;
- повреждением сердца (хронической сердечной недостаточностью);
- анемией (низким уровнем красных кровяных телец в организме).
В зависимости от причины возникновения одышка может быть преходящей или постоянной.
Облегчение одышки
Лучший способ облегчения одышки — это лечение ее причины. Но это не всегда возможно. Врач и медсестра/медбрат будут работать с вами, чтобы определить лучшие способы улучшения вашего дыхания. Ниже приведены другие способы облегчения симптомов.
Общие советы
- Попробуйте использовать небольшой ручной вентилятор, чтобы обдувать лицо, когда вы запыхаетесь. Это способ немедленного облегчения одышки.
- Выполняя повседневные дела, ограничьте активность так, чтобы не испытывать дискомфорт. Если вы запыхались, остановитесь и отдохните, пока дыхание не станет таким же, как в начале вашей активности. После этого вернитесь к своему делу, если можете.
Кислород
Каждая клетка вашего организма нуждается в кислороде. При низком содержании кислорода в крови у вас может появиться одышка. Ваш врач или медсестра/медбрат может измерить уровень кислорода в крови с помощью небольшого надеваемого на палец устройства, называемого оксигемометром.
Если в вашей крови недостаточно кислорода, вдыхание дополнительного кислорода может помочь улучшить ваше самочувствие. Вы можете получить дополнительный кислород двумя способами:
- С помощью концентратора. Концентратор — это небольшой аппарат, который берет кислород из воздуха и подает его вам через тонкую гибкую трубку, расположенную под носом.
- Из портативного заправленного кислородом баллона. Вы можете взять такой баллон с собой куда угодно. Если кислород в баллоне закончится, его можно заново заправить. Компании, предоставляющие дыхательные аппараты или услуги по уходу на дому, могут при необходимости доставить кислород вам домой.
Лекарства
Ваш врач может также назначить лекарства от одышки в зависимости от ее причины. Вы можете принимать эти лекарства путем вдыхания, перорально (через рот) или внутривенно (через вену).
- Если у вас астма, эмфизема или хронический бронхит, ваш врач может назначить вам небулайзер или ингалятор. Оба устройства распыляют лекарство в виде мельчайших капелек, которые вы вдыхаете. Медсестра/медбрат научит вас пользоваться небулайзером или ингалятором.
- Если у вас сгусток крови в легком, ваш врач может назначить лекарство для разжижения крови (антикоагулянт). Это лекарство может приниматься в виде таблетки или инъекции (укола). Ваш врач назначит вам анализы крови и объяснит, какие меры предосторожности нужно соблюдать при приеме этих лекарств.
- Если у вас пневмония, ваш врач может назначить антибиотики для ее лечения.
- Если у вас слишком много жидкости вокруг сердца или в легких, ваш врач может назначить такие лекарства, как диуретики (мочегонные таблетки) или мочегонные инъекции, чтобы избавиться от жидкости.
Другие лекарства, которые могут помочь облегчить дыхание, включают:
- кортикостероиды, например prednisone (Deltasone ® ) или methylprednisolone (Medrol ® );
- обезболивающие лекарства, например morphine sulfate (Avinza ® или Kadian ® ).
Ваш врач обсудит с вами, какие из этих лекарств лучше подойдут вам.
Дыхательная гимнастика
Медсестра/медбрат может показать вам, как делать медленные глубокие вдохи, чтобы помочь облегчить одышку. Вы можете совершать их диафрагмой — мышцей, отделяющей грудную полость от брюшной (см. рисунок 1). Этот вид дыхания называется диафрагмальным дыханием.
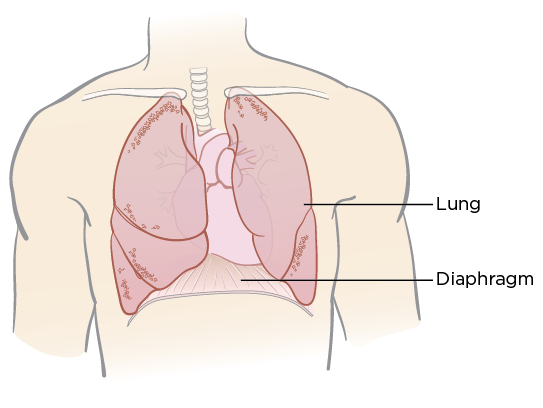
Рисунок 1. Диафрагма
Постарайтесь расслабиться при выполнении дыхательной гимнастики. Снимите напряжение в мышцах. Это позволит расшириться брюшной полости (животу), грудной клетке и легким.
Здесь приведены некоторые дыхательные упражнения, которые помогут облегчить одышку.
Глубокое дыхание 4-8-8
Это упражнение улучшает движение воздуха в легких. Это помогает увеличить уровень кислорода во всем организме.
- Вдохните через нос, считая до 4.
- Задержите дыхание и сосчитайте до 8.
- Выдохните через сложенные в трубочку губы (как будто вы свистите), считая до 8.
- Повторите 4 раза.
Растяжение стенки грудной клетки
Это упражнение поможет мышцам грудной клетки стать более эластичными.
- Вдохните через нос, считая до 4. Во время вдоха вытяните руки перед собой и поднимите их над головой.
- Выдохните через сложенные трубочкой губы. На выдохе разверните ладони и опустите руки вниз к вашим бокам.
- Повторите 4 раза.
Быстрое дыхание носом
Это упражнение может помочь укрепить диафрагму.
- Закройте рот.
- Быстро вдыхайте и выдыхайте через нос в течение 15–30 секунд.
- Потренируйтесь выполнять это упражнение несколько раз, пока не сможете делать его в течение 60 секунд.
Ходьба и дыхание
Эти советы помогут вам облегчить дыхание при ходьбе пешком.
- При ходьбе по ровной поверхности вдыхайте и выдыхайте через нос, не открывая рот.
- На наклонных поверхностях (на склонах) вдыхайте через нос и выдыхайте через сложенные трубочкой губы.
- При подъеме по лестнице выдыхайте на каждой ступеньке через сложенные трубочкой губы.
Восстановление после приступа одышки (от кашля или физической нагрузки)
- Прижмите подбородок к груди.
- Сделайте 10 коротких и резких выдохов через рот. При необходимости делайте между ними короткие вдохи.
- Когда мышцы шеи немного расслабятся, вдохните через нос.
- Выдохните 3 раза через сложенные трубочкой губы. Вдыхайте между выдохами.
- Вдохните через нос, считая до 4.
- Выдохните через открытый рот, считая до 8 и произнося звук «ах».
- Повторите 3 раза.
Другие способы улучшить дыхание
Иглоукалывание и точечный массаж помогают некоторым людям уменьшить одышку. Медсестра/медбрат может направить вас в нашу Службу интегративной медицины (Integrative Medicine Service) для получения этих видов лечения.
Если вы принимаете лекарства или кислород, продолжайте их прием при прохождении иглоукалывания. Не прекращайте прием каких-либо назначенных лекарств, не обсудив это заранее с вашим врачом.
Избавление от чувства тревоги
Одышка может вызвать чувство страха. Некоторые люди говорят, что испытывают тревогу, когда у них начинается одышка. Однако тревога может еще сильнее затруднить дыхание.
Дыхательные упражнения из этого материала могут помочь вам расслабиться. Возможно, вы также захотите узнать и другие способы, помогающие избавиться от чувства тревоги. Поговорите с вашим врачом о возникающей у вас тревоге. Он может назначить успокаивающие лекарства, например alprazolam (Xanax ® ) или lorazepam (Ativan ® ), чтобы помочь вам.
Наша Служба интегративной медицины (Integrative Medicine Service) также предлагает расслабляющие программы, которые могут быть полезны для вас.
Сердечная одышка: симптомы и лечение
Одышка — грозный симптом, часто возникающий при заболеваниях сердца. Что указывает на сердечную патологию, какие меры нужно принимать и как уберечь себя от одышки при хронических заболеваниях — рассказываем в нашей статье.
Одышка при сердечной недостаточности
Одышка признана одним из первых симптомов сердечной недостаточности. При этом состоянии сердце теряет способность перекачивать кровь с нужной силой. Кровь застаивается в легких, эластичность легочной ткани уменьшается, а участвующая в газообмене поверхность — сокращается. Органы и ткани ощущают нехватку кислорода, и дыхательный центр «отдает команду» дышать глубже и чаще.
Самое важное при сердечной недостаточности — найти причину и принять меры, чтобы вылечить это заболевание.
О чем говорят боли в сердце и одышка
У сердечной недостаточности всегда есть объективная причина. Чаще всего это заболевания сердца, при которых нарушается функция левого желудочка. Кроме того, сердечная недостаточность развивается из-за нарушения сердечного ритма, нарушения нормальной работы клапанного аппарата, развития воспалительных процессов околосердечной сумки (перикарда) или внутренней оболочки сердца (эндокарда).

Сердечная одышка — один из ключевых признаков, указывающих на застойное заболевание сердца
Чем серьезнее проблемы с сердцем, тем заметнее будет одышка. Она становится сильнее при физических нагрузках, причем не только при фитнесе или спринтерском беге, но и во время подъема в гору или по лестнице.
Важно учитывать субъективные ощущения в моменты приступов: в грудной клетке может возникать ощущение тесноты и нехватки воздуха. Нередко появляются боли в области сердца. Одышка может ослабевать в сидячем положении и усиливаться в горизонтальном. Это тоже указывает на сердечную недостаточность.
При постепенном развитии заболевания одышка может случаться эпизодически — например, только при быстрой ходьбе в гору. Если недуг прогрессирует, ощущение нехватки кислорода нарастает. На последних стадиях декомпенсации дыхание остается учащенным при спокойном отдыхе и даже во сне.
Главные симптомы сердечной недостаточности:
- появление одышки во время привычной физической нагрузки: полгода назад вы могли подняться на четвертый этаж без сбоев дыхания, а сейчас уже на втором этаже нужно остановиться, чтобы отдышаться;
- трудно сделать вдох — это характерно именно для одышки при сердечной недостаточности;
- ортопноэ, то есть одышка в горизонтальном положении с низко опущенным изголовьем; она прекращается, если поднять изголовье, сесть или приподняться полулежа;
- одышка и сердцебиение (тахикардия);
- боли в сердце и грудной клетке, нарастающие при физических усилиях, давящие, мешающие дышать;
- отеки;
- сочетание симптомов — одышка, головокружение и слабость.
Любое из этих состояний — объективный повод обратиться ко врачу!
При обследовании в сердце может прослушиваться III тон, означающий часто меняющийся сердечный ритм — врачи называют его «ритм галопа». Есть и другие второстепенные признаки. Они проявляются не у каждого больного, но в сочетании с одышкой должны насторожить врача:
- хрипы в легких;
- свистящее дыхание;
- ночной кашель, одышка и боли в грудной клетке — как одновременно, так и по отдельности;
- обмороки;
- неритмичный пульс;
- сердечные шумы.
Красные флаги при одышке
При усилении одышки в области сердца могут появиться режущие боли. Для подобных симптомов в медицине есть понятие «красные флаги» — тревожные признаки, когда решающими могут оказаться часы и даже минуты.
Что относится к «красным флагам» при одышке:
- цианоз — посинение ногтей, губ, носогубного треугольника всегда указывает на серьезную патологию сердца или легких;
- резкое снижение или, наоборот, повышение давления;
- дыхание с участием вспомогательной мускулатуры — кожа между ребрами западает на вдохе, живот при дыхании движется вверх-вниз;
- стридор — свистящий шум на вдохе, возникающий при ощутимом сужении гортани или трахеи;
- частота дыхательных движений свыше 24 в минуту.
Дыхательным движением считается полный цикл — вдох и выдох. Норма для взрослого человека — 16 дыхательных движений в минуту. При нехватке кислорода частота дыхания растет. 24-25 дыхательных движений в минуту считаются критическим показателем, 30-32 говорят о катастрофической нехватке кислорода (гипоксии);
В любом из этих случаев следует сразу обратиться к врачу. Они указывают на развитие острых состояний — инфаркт, закупорка крупных сосудов, поражение клапанов сердца.

При появлении «красных флагов» ожидание «до вечера» или «до завтра» может стоить жизни
Сердечная одышка — лечение
Гарантированный способ справиться с одышкой — лечение основного заболевания. Чем раньше поставлен диагноз и выбрана тактика, тем быстрее пройдут одышка, боли и другие неприятные симптомы.
Когда сердечная недостаточность будет компенсирована и нарушенные функции сердца восстановятся, самочувствие постепенно придет в норму. У организма не будет необходимости учащать дыхание, чтобы насытить кровь кислородом.
Если лечение сердечной недостаточности уже начато, но одышка еще сохраняется, повышайте спортивные нагрузки постепенно, под контролем врача. Не стоит пытаться сразу одолеть марафонскую дистанцию.
Обязательно контролируйте состояние сердца и сосудов. Помните: чем больше в вашей жизни факторов риска, тем выше вероятность повторных сердечно-сосудистых заболеваний.
Грудная трава при одышке
Одышка – это затруднение дыхания, сопровождающиеся комплексом неприятных ощущений в виде мучительного чувства удушья и стеснения в груди. При несвоевременном оказании помощи приступы одышки могут привести к потемнению в глазах, шуму в ушах, обильному потоотделению, слабости, головокружению и падению в обморок.
Вызвать одышку могут разные причины, но чаще всего это болезни:
– легких: хронический обструктивный бронхит, бронхиальная астма, туберкулез, рак легких, плевриты и т.д.
– грудного отдела позвоночника: кифоз, сколиоз, метеоризм, грудной остеохондроз и радикулит.
– сердечно-сосудистой системы: порок сердца, анемия, сердечная недостаточность, полицитемия, тромбоэмболия легочной артерии и т.д.
– эндокринной системы: нарушение работы щитовидной железы, ожирение и истощение.
– нервной системы: истерические нервозы, опухоли мозга, инсульты и другие психические заболевания.
Как видно из вышеперечисленного списка, вылечить одышку в большинстве случаях невозможно, если она вызвана болезнью, длящейся на всю жизнь. Например, астмой, грудным сколиозом или другой патологией легких и сердца, не поддающихся лечению. Конечно, это не значит, что не нужно бороться с одышкой. Любое проявление одышки требуют обследования у врача и лечения, чтобы предотвратить прогрессирования болезни и учащения приступов. Например, при болезнях сердца врач для снятия одышки назначает принимать лекарства, улучшающие питание сердечной мышцы кислородом и улучшения кровообращения, при анемии необходимо принимать препараты железа, повышающие уровень гемоглобина – главного переносчика кислорода.
Лечение одышки для каждого больного индивидуальное, универсального лекарства от одышки для всех нет и не может быть. Однако всех людей, страдающих одышкой, объединяет одно, это боязнь начала приступов удушья при контакте с аллергенами, ходьбе или других видах физической нагрузки. Поэтому как “средство скорой помощи” для предотвращения приступов одышки рекомендуется всегда иметь с собой ингалятор с препаратом, который назначает врач.

Ингалятор – карманное устройство, с помощью которого удобно и быстро вводится лекарство, расширяющее просветы в бронхах. Наиболее популярны дозированные ингаляторы, представляющие собой небольшой аэрозольный флакон с насадкой-ингалятором. В отличие от лекарств, которые нужно принимать перорально или внутривенно, препараты аэрозольных ингаляторов попадают прямо в легкие через рот, после нажатия на насадку и вдыхании. Это помогает предотвратить развитие одышки быстрее и с меньшими побочными эффектами.
Тем, у кого одышка появляется при ходьбе или выполнении физических упражнений, надо использовать ингалятор за 20 минут до начала прогулки или занятий. Отказываться от мысли, прогуляться на свежем воздухе или делать утреннюю гимнастику, из-за боязни начала приступа одышки – крайне неправильно. Сделав пару вдохов через ингалятор с бронхорасширяющим препаратом, можно совершать прогулки на дальние расстояния и делать физические упражнения в течение 20-30 минут.
В ингаляторах, применяемых для устранения спазма бронхов и их расширения, могут содержаться следующие группы лекарств:
1. Препараты быстрого действия. По длительности действия лекарства от одышки могут быть быстрого и длительного действия. К препаратам быстрого действия относятся: сальбутомол, вентолин, тербуталин, фенотерол и беротек. В дозированных аэрозолях в одной дозе содержится 0,1-0,25 мг лекарства. Препараты быстрого действия применяются для быстрого снятия признаков удушья и предотвращения их начала. Ингаляторы с препаратами быстрого действия не рекомендуется применять чаще 4-х раз в сутки. Потребность в частом применении препарата свидетельствует об ухудшении течения заболевания.
2. Препараты длительного действия. Эти препараты чаще всего назначаются при необходимости постоянного контроля над приступами одышки, например, при хронических формах астмы. Они помогают не только предотвратить развитие бронхостеноза, но и не допустить дальнейшего развития воспалительных процессов в дыхательных путях. Препараты длительного действия надо применять ежедневно в течение периода, который назначает врач. К ним относятся сальтос, вольмакс, форматерол, оксис, форадил, клебутерол и сальметерол. В дозированных ингаляторах в одной дозе содержится 0,02- 0,09 мг лекарства, но некоторые препараты длительного действия выпускается только в виде таблеток.
3. Комбинированные препараты. В дозированных аэрозолях могут использоваться одновременно противовоспалительные препараты и лекарства, вызывающие расслабление мышц бронхов. Их называют комбинированными ингаляторами. Наиболее популярные среди них беродуал и дитек. Эти препараты в своем составе содержат препараты, предотвращающие бронхоспазмы и блокирующие выработку воспалительной слизи. За счет такого действия достигается эффективность препарата на более длительный срок, а назначаются они в основном для лечения одышки при обструктивном бронхите и астме.
Как отличить сердечную одышку от легочной

«Не могу надышаться» – так чаще всего люди характеризует нехватку воздуха, спровоцированную одышкой. Медики называют затрудненное дыхание диспноэ, при котором нарушается частота дыхательных движений (ЧДД). При этом выделяют два состояния: тахипноэ и брадипноэ.
При тахипноэ человек дышит поверхностно, но очень часто, совершая более 20 дыхательных движений в минуту. Такое «дыхание загнанного зверя» наблюдается при болезнях крови, анемии лихорадке, истерии. Брадипноэ, наоборот, характеризуется глубоким, но редкими вдохами-выдохами (менее 12 дыхательных движений (ДД) в минуту) и возникает на фоне ацидоза, долгой гипоксии, поражениях мозга.
Кроме нарушенного дыхания диспноэ проявляется характерными симптомами: удушье, сдавливание и стеснение в грудной клетке, звуки шума при попытке сделать вдох, затрудненность выдоха.
Причины, виды и классификация диспноэ
Такое состояние возникает, когда понижается уровень кислорода в организме (гипоксия) или в крови (гипоксемия). Это приводит к раздражению дыхательного центра в мозге, в результате чего происходит непроизвольное учащение дыхания, и возникает чувство нехватки воздуха.
- Интоксикации организма и патологии сердца, легких, нервной системы
- Внелегочные заболевания или состояния, при которых ограничена подвижность грудной клетки, например, ожирение, беременность, физические нагрузки
Поэтому выделяют два типа: физиологическую и патологическую. Первая – кратковременное явление, связанное с тяжелым трудом или спортивными нагрузками. Вторая носит системный или хронический характер, появляется в спокойном состоянии или при минимальных физических нагрузках. Патологическая форма свидетельствует о болезненном поражении определенных систем.
- Легочная – заболевание бронхов и легких, дыхательная недостаточность.
- Сердечная – при сердечной недостаточности, связанная с пороком сердца, кардиомиопатиями, миокардитом, инфарктом миокарда;
- Центральная – патологии ЦНС, неврозы и воздействии нейротропных ядов.
- Гематогенная – печеночная недостаточность, отравления, декомпенсированный сахарный диабет, анемия.
Чаще остальных диагностируют сердечную и легочную одышку, которые важно отличать между собой, чтобы назначить адекватное лечение и оказать эффективную помощь.
Как отличить сердечную одышку от легочной
- Острым – развивается в течение нескольких минут
- Подострым – развивается в течение нескольких часов или дней
- Хроническим – сохраняется в течение нескольких недель или месяцев
В таблицах приведены провоцирующие заболевания и их признаки, а также рекомендации по оказанию медицинской помощи. Это поможет определить вид одышки и принять соответствующие меры.
| Заболевание | Симптомы | Медицинская помощь |
| Астма | Хрипы, которые начинаются спонтанно, сопровождаются и вызваны воздействием провоцирующих факторов (инфекции верхних дыхательных путей, аллергены, холодный воздух, физ.нагрузки) | Обследование у врача с целью выяснить ЧДД и функциональность дыхательных путей |
| Пневмоторакс | Внезапно нарушается ЧДД и появляется острая боль в груди. Нередко возникает спонтанно, а также после травм и у людей с ХОБЛ | Рентген грудной клетки |
| Тромбоэмболия легочной артерии | Спонтанная боль в груди, которая усиливается при вдохе, учащенное сердцебиение и дыхание | Обследование с помощью КТ и ангиографии |
| Легочная гипертензия | Постепенно нарастающая интенсивность одышки, кашель, слабость, отечность ног | Эхокардиография, катетеризация сердца |
| Рестриктивные заболевания | Затруднение дыхания появляется на фоне профессиональной деятельности, связанной с продолжительным вдыханием раздражителей | Рентген грудной клетки, исследование функции легких |
| Обострение ХОБЛ (хронической обструктивной болезни легких | Продуктивный или непродуктивный кашель (с мокротой или без), вдох-выдох сквозь поджатые губы, хрипы со свистом | Обследование врачом, рентген грудной клетки |
| Пневмония | Резкая боль в груди при вдохе, повышение температуры тела, кашель, слабость, необычные шумы в легких | Обследование у врача, рентген грудной клетки |
| Обструктивная болезнь легких | Нарушение ЧДД провоцирует интенсивное курение, наличие в анамнезе эмфизематозной грудной клетки | Рентген грудной клетки, исследований функций внешнего дыхания |
- При острой форме — одышка усиливается, лежа на спине или начинается ночью через 1-2 часа после засыпания. Состояние сопровождается отеком ног, появлением пенистой розовой мокроты, шумами в легких.
- При подострой или хронической — ощущение сдавленности в груди, с болями, которые могут отдавать в руку или челюсть.
- Прослушивание стетоскопом, анализ крови на измерение мозгового натрийуретического пептида (BNP), эхокардиография, рентген грудной клетки.
- Электрокардиография, нагрузочная проба, катетеризация сердца.
Электрокардиография, катетеризация сердца, анализы крови
Все три формы одышки требует консультации кардиолога, пульмонолога, эндокринолога или других специалистов, которые назначат соответствующее обследование и подберут корректные методы лечения.
Омикрон – симптомы и признаки заболевания
Все новое вызывает вопросы и тревогу, и если о коронавирусе COVID-19 в целом (тоже новом микроорганизме в масштабах эволюции) все так или иначе составили хотя бы общее представление, то его новый вариант омикрон окружен ореолом неопределенности.
Давайте разберемся в противоречивой информации, сопровождающей омикрон и ответим на самые животрепещущие вопросы о нем.
Что такое омикрон?
Омикрон (В.1.1.529) – это вариант SARS-CoV-2, вызывающий обеспокоенность (ВОЗ).
Новый вариант коронавируса характеризуется менее агрессивным течением, но более высокой контагиозностью (заразностью).
По последним данным, носитель омикрона заражает до 12 человек (при дельте это число едва ли достигало 6). После попадания в организм вирус размножается в носоглотке и ротоглотке, главных бронхах в 70 раз быстрее, чем дельта-вариант, то есть гораздо раньше достигает числа, достаточного для клинических проявлений и дальнейшей передачи инфекции. При этом омикрон легче проникает в верхние дыхательные пути и гораздо реже поражает легкие.
По одной версии омикрон развился в организме человека с резко ослабленным иммунитетом, по другой – стал результатом массовой вакцинации. Так или иначе, несмотря на повышенную контагиозность, более легкое течение инфекции позволяет эпидемиологам считать появление омикрона переломным моментом пандемии, следствием того, что вакцина придала ей контролируемый характер.

Омикрон: эпидемиология
Инфекция передается воздушно-капельным, воздушно-пылевым и контактным путем. Заразиться омикроном можно при разговоре, в непроветренном помещении, при употреблении термически не обработанных продуктов, с которыми взаимодействовал заболевший.
Эксперты подчеркивают, что для заражения омикроном достаточно сухих частиц вируса, а не только микрокапель, выделяемых при чихании и кашле. Это говорит о возрастающей необходимости антисептической обработки рабочих поверхностей.
Инкубационный период (время, прошедшее от контакта с носителем инфекции до появления первых симптомов заболевания) может отличаться в зависимости от возраста, сопутствующих заболеваний, уровня иммунитета, количества вирусных частиц, проникших в организм, но в среднем составляет от 1 до 3 дней (против 5 – 7 дней при дельте).
Симптомы и признаки омикрона
Одним из наиболее частых и при этом наименее информативных симптомов заражения омикроном является боль в горле. На нее жалуются до 80% заболевших. Боль часто сопровождается першением, кашлем. Патогномоничные признаки (показательные симптомы, на основании которых можно сразу поставить диагноз) такие как потеря обоняния и вкусовых ощущений, для омикрона не характерны.
Распространенными жалобами при омикроне являются головная боль и боль в глазных яблоках, боль в мышцах, насморк, чихание, заложенность носа и потеря аппетита.
Подъем температуры при омикроне варьирует, у многих привитых заболевание протекает на фоне нормальной температуры, у ряда пациентов отмечается температура до 38 0 С и выше, при этом температура обычно спадает после приема жаропонижающих средств (в отличие от дельта-варианта, который зачастую вызывал так называемую резистентную гипертермию, устойчивую к стандартным жаропонижающим препаратам). Высыпания чаще отмечаются у детей.

Что касается нарушений со стороны желудочно-кишечного тракта, врачи призывают быть бдительными. В условиях эпидемии все мысли так или иначе вращаются вокруг коронавируса, однако отсутствие аппетита, боли в животе разной локализации в сочетании с повышенной температурой, тошнотой, жидким стулом и общим недомоганием могут свидетельствовать как о пищевом отравлении, так и о воспалительном процессе (например, аппендиците), требующем хирургического вмешательства. Если Вы не отмечаете у себя характерных для омикрона боли в горле и в глазных яблоках, но страдаете от подъема температуры и болей в животе, не занимайтесь самодиагностикой, обратитесь к специалисту.
Симптомы омикрона у мужчин и женщин не имеют достоверных различий, более информативно деление на возрастные группы. К группам риска относятся дети и младенцы, пожилые люди, а также лица с хроническими заболеваниями.
Педиатры обращают внимание на опасные признаки дыхательной и сердечной недостаточности, выраженной интоксикации организма. Так, если у ребенка отмечается одышка, учащенное дыхание, посинение ногтей и носогубного треугольника или он предъявляет жалобы на дискомфорт в межреберьях или подреберьях, следует незамедлительно обратиться к врачу. Детям и подросткам как не вакцинированной прослойке населения следует особенно беречься, избегать контактов с потенциальными носителями, отказаться от пребывания в местах массового скопления людей, при необходимости находиться там в масках или респираторах.
Течение омикрона
Инфекция локализуется в носоглотке, ротоглотке и бронхах, омикрон крайне редко поражает легкие. Заболевание может протекать на фоне нормальной или повышенной температуры, напоминать грипп или простуду. Риск тяжелого течения для взрослого человека на 34% ниже, чем при дельте. Наиболее яркие клинические проявления отмечаются у детей до 3-х лет. Если заболел ребенок, рекомендуется консультация педиатра.
Осложнения омикрона
Зараженным вариантом омикрон реже, чем зараженным другими вариантами, требуется специализированная медицинская помощь реанимационной бригады, впрочем, нельзя утверждать, обусловлено ли это легким течением инфекции у вакцинированных или меньшей опасностью варианта омикрон как таковой. Также эксперты сообщают, что при омикроне гораздо реже отмечаются нарушения со стороны свертывающей системы крови. При омикроне выше вероятность бронхита и бронхиолита (воспаления бронхиол), чем пневмонита, бронхит и бронхиолит протекают легче.
Диагностика омикрона

Как выявляют омикрон? При диагностике омикрона важно помнить, что это вариант коронавируса, значит, выявляется он точно так же, как и остальные варианты: ПЦР-тестом. Берется мазок из носоглотки и ротоглотки, над биоматериалом проводится полимеразная цепная реакция. Тест дает положительный результат уже в конце инкубационного периода.
Лечение омикрона
В разные периоды пандемии рекомендации по лечению коронавирусной инфекции претерпевали ряд изменений. Схема лечения омикрона отличается в зависимости от возрастной группы и общего состояния здоровья пациента, тяжести патологического процесса, риска осложнений. В глобальном смысле предполагается снижение числа госпитализаций и, как следствие, смещение основной нагрузки со стационаров на амбулаторное звено.
Пациентам следует помнить, что категорически нельзя заниматься самолечением: принимать антибиотики и тромболитические препараты. Вирусы невосприимчивы к антибиотикам, бесконтрольный приём этих препаратов приведёт к дисбалансу микрофлоры, снижению защитных резервов организма и прогрессированию заболевания. Даже при более агрессивных вариантах решение о назначении антибиотиков принимает врач, исключительно в случае доказанных бактериальных осложнений и с учетом чувствительности бактериальной флоры. Противосвертывающие же препараты могут вызвать или усугубить имеющиеся анемию и тромбоцитопению, привести к сердцебиению и внутреннему кровотечению, поэтому тоже могут приниматься только по назначению врача и при мониторировании коагулограммы (исследование, оценивающее состояние свёртывающей системы крови).
Чем же тогда лечиться?
Пациенту доступны традиционные методы лечения: обильное питье, прием витаминов С, D, витаминов группы В и магния, симптоматическая терапия: прием ибупрофена или парацетамола при температуре 38 0 С. Часто терапевтами рекомендуются противовирусные препараты (например, гриппферон). Если температура 38 0 С и выше держится более трех дней, необходимо проконсультироваться с врачом.

Омикрон и вакцинация
Защищает ли спутник V от омикрона?
Способность антител, вырабатываемых после полной вакцинации спутником V, к нейтрализации омикрона несколько ниже, чем к нейтрализации других вариантов. Однако полного ускользания от антител не происходит, что позволяет говорить о том, что вакцинация спутником V обеспечивает иммунитет разной степени эффективности против всех известных на данный момент вариантов коронавируса. Следует помнить, что, говоря об эффективности вакцин, имеется в виду не отсутствие клинических проявлений болезни, а уменьшение тяжести течения заболевания и сокращение числа наиболее опасных осложнений и проявлений постковидного синдрома.
Ряд ученых полагает, что наилучший иммунитет против омикрона сформирован у привитых лиц и пациентов, недавно переболевших коронавирусной инфекцией, вызываемой другими вариантами. Вакцинация формирует антитела к поверхности вируса, в случае же перенесенного заболевания в иммунитете задействуются обширные клеточные звенья, активные против вирусных частиц и зараженных клеток. Немаловажную роль играет то, как скоро после выздоровления происходит заражение омикроном, в зависимости от этого также отличаются сила и форма иммунного ответа.
Эффективен ли спутник Лайт?
По последним данным, если спутник Лайт используется в качестве бустерной вакцины, он обеспечивает 100% появление антител, эффективных против омикрона (после двух доз спутника V появление таких антител составляет 75%).

Что важно помнить о вакцинах?
Прежде всего то, что вакцина не делает людей неуязвимыми и не отменяет необходимость использования средств индивидуальной защиты.
На прививку надейся, а маску не снимай!
Для наглядности можно обратиться к арифметике. Представим себе сознательного гражданина, прошедшего вакцинацию спутником V. У него в организме n антител, среди которых 0,7n эффективны против омикрона.
Если он по наивности будет ходить без маски и столкнется с носителем инфекции, который тоже почему-то без маски, гражданин может получить 2n вирусных частиц и получить яркую симптоматику коронавируса несмотря на свою вакцинированность.
Если нашему гражданину повезет, и заболевший, с которым он столкнется, будет в маске, он получит n вирусных частиц и через пару дней ощутит легкое недомогание, проигнорирует его, как ни в чем не бывало пойдет на работу, заразит по пути 12 человек и продолжит радоваться жизни.
И только если оба человека будут в масках, гражданин получит 0,5n вирусных частиц, с которыми справятся его антитела. Только так он защитит родных, близких и случайных прохожих.

Профилактика омикрона
Как защититься от омикрона?
Меры профилактики не только не теряют своего значения, но становятся как никогда актуальными, так как омикрон наиболее контагиозный (заразный) вариант коронавируса.
К специфическим мерам профилактики омикрона относятся вакцинация и ревакцинация
Общие рекомендации: ревакцинироваться каждые полгода), в настоящий момент специалисты рекомендуют ориентироваться на даты в календаре, а не на уровень антител.
К неспецифической профилактике омикрона относится ряд простых, но важных и эффективных мер:
- Ношение масок или респираторов (класса N95) в общественных местах. Специалисты подчеркивают, что ношение масок эффективно при их своевременной замене: менять маски необходимо каждые 2 – 3 часа;
- Мытьё рук. Особое внимание следует уделять подушечкам пальцев и межпальцевым промежуткам. По возможности лучше воздержаться от ношения колец, браслетов, наручных часов, так как их обеззараживание может повредить изделие;
- Использование антисептиков и дезинфицирующих средств, обработка не только рук, но и рабочих поверхностей;
- Избегание мест массового скопления людей и тесных социальных контактов, соблюдение социальной дистанции;
- Периодическое проветривание и влажная уборка помещений.
Нельзя также недооценивать значение мер по укреплению иммунитета.
Прежде всего это борьба со стрессом. Психические перегрузки, физическое переутомление истощают иммунную систему, делают организм уязвимым перед инфекционными и неинфекционными агрессорами. Берегите себя, сохраняйте позитивный настрой и не забывайте придерживаться рекомендаций по здоровому образу жизни, наиболее важными из которых являются:
Восстановление легких после пневмонии и коронавирусной инфекции
Все уже давно знают, что коронавирусная инфекция может приводить к развитию пневмонии или воспаления легких. Подобное происходит не всегда, но требует особенного внимания, поскольку после перенесения столь серьезного воспалительного процесса, организму требуется грамотная реабилитация для полноценного восстановления. Ведь нарушения в работе органов дыхания приводят к дефициту кислорода в организме, что отрицательно сказывается на работе всех органов. Но даже перенесение COVID-19 в легкой форме не проходит для легких бесследно, поэтому реабилитация требуется абсолютно всем пациентам, перенесшим эту чуму XХI века.

Изменения в легких при коронавирусе
Инфицирование новым штаммом вируса SARS-CoV-2 вызывает в органах дыхания острый воспалительный процесс. Изначально вирус поражает верхние дыхательные пути, а затем может проникать в легкие и провоцировать развитие вирусной пневмонии. Она в свою очередь может осложняться присоединением вторичной бактериальной инфекции, что приведет к вирусно-бактериальному воспалению легких, которое лечится уже серьезнее, дольше и хуже переносится организмом.
При коронавирусной инфекции больше всего страдают альвеолы, являющиеся мельчайшими легочными структурами. Они имеют форму пузырьков и отвечают за осуществление газообменных процессов, т. е. поглощение кровью кислорода и ее очищение от углекислого газа. Коронавирус разрушает стенки альвеол, что приводит к нарушению этих процессов, а также накоплению в альвеолах воспалительного экссудата.

Это может приводить к замене пораженных участков плотной соединительной тканью, не способной к растяжению, что и называют фиброзом легких. В таких ситуациях они не смогут полноценно выполнять дыхательную функцию, а их жизненный объем уменьшится, что при обширном замещении нормальной ткани легких даже может стать причиной инвалидности.
Возникающая в результате нарушения газообмена гипоксия, т. е. кислородное голодание, отрицательно сказывается на работе всего организма, поскольку все органы страдают от нехватки кислорода. На КТ или рентгеновских снимках в таких ситуациях становятся заметными белые пятна, что еще называют эффектом матового стекла. Впоследствии при развитии фиброза на снимках могут визуализироваться особые затемнения, указывающие на пневмофиброз. Хотя подобные изменения характерны не только для коронавирусной инфекции, но и для других тяжелых бактериальных и вирусных пневмоний.
Развитие пневмофиброза приводит к возникновению одышки, особенно после физической нагрузки, снижению работоспособности вплоть до инвалидности, приступам головокружения, сухому кашлю, болям в груди. В тяжелых случаях человек может не только терять способность к труду, но и к самообслуживанию. Именно для того, чтобы избежать подобных нежелательных последствий и требуется проведение восстановительных мероприятий или реабилитации после пневмонии и коронавируса.

Когда можно приступать к реабилитации
Многие, кто на себе почувствовал, что такое коронавирус, жалуются на одышку, быструю утомляемость, приступы головокружения и других подобные нарушения. Их наличие указывает на сохранение изменений в состоянии и функционировании легких. Именно на их устранение и направлена в большей степени программа реабилитации.
Начинают работать над восстановлением организма после коронавирусной инфекции и тем более пневмонии можно с разрешения врача после окончательного купирования острого воспалительного процесса и нормализации температуры тела. Важно при этом исключить наличие нарушений работы сердечно-сосудистой системы и почек, поскольку в таких ситуациях восстановление будет проводиться по другой, особой программе.
Реабилитацию стоит начинать как можно раньше, так как это обеспечит получение наилучшего эффекта, но и слишком спешить не стоит, чтобы не спровоцировать ухудшение самочувствия. Оптимальным вариантом станет получение разрешения лечащего врача, которое большинству больных предоставляется на 20—25 день после начала лечения.

Важно подходить к каждому пациенту индивидуально и разрабатывать программу в комплексе, чтобы максимально быстро и эффективно достичь необходимых результатов.


