Кольпит
Диагноз “кольпит” в гинекологии ставят тогда, когда врач видит у женщины воспаление во влагалище – визуально или на основании результатов анализов (повышены лейкоциты в мазке от 30-40 и до 100 и больше). Он бывает бактериального или грибкового происхождения. Если инфекция локализуется в области половых губ и клитора – женщинам ставится диагноз вульвит. Воспаление слизистой оболочки влагалища и наружных половых органов называют вульвовагинитом.
Если Вас беспокоят признаки воспаления во влагалище, врач гинеколог нашей клиники поможет решить эту деликатную проблему. После сдачи анализов и подтверждения диагноза, специалист посоветует эффективную схему лечения кольпита лучшими препаратами. Они подбираются с учетом его причин и наличия сопутствующих гинекологических заболеваний.
Общая информация
Вагиниты, вульвовагиниты и кольпиты встречаются у взрослых женщин, живущих половой жизнью, девственниц, подростков и детей, а также в климактерическом и пожилом возрасте. И вообще женщине иметь красивое и чистое влагалище не так просто. Давайте будем честными. Оно требует намного больше средств, чем большинство других органов. К сожалению, некоторые из благонамеренных усилий, которые мы вкладываем, чтобы сделать его хорошо выглядящим и здоровым, как то восковая эпиляция глубокого бикини, бритье промежности, “мойка мылом душистым” и т.д. в конечном итоге только все усугубляет и вызывает кольпит. Причины, воздействуя по-одиночке или совместно, приводят к тому, что появляются нехорошие, порой гнойные выделения из влагалища, значительное раздражение, сыпь, ужасный зуд.
Иногда возникает вопрос “бывает ли кольпит у мужчин и что это такое?”. Данная формулировка неверна – у мужчины нет влагалища, соответственно, и его воспаления тоже быть не может. Поэтому, если на эту страницу из поиска попадают представители сильного пола, то это явно происходит по ошибке – ничего относящегося к здоровью (нездоровью) мужских гениталий здесь нет и быть не может!
Причины кольпита
Воспаляться влагалища у девушек могут по таким наиболее частым причинам:
- ЗППП (трихомониаз, молочница, гонорея, мико- уреаплазмоз и др.)
- Эндокринные нарушения (болезни яичников, ожирение, сахарный диабет).
- Гормональные сдвиги в период полового созревания, беременности, менопаузы.
- Неконтролируемое или длительное употребление антибиотиков.
- Плохая интимная гигиена.
- Ослабление иммунитета.
- Травмы слизистой оболочки влагалища.
- Аллергические реакции на что-либо.
- Сосудистые патологии, ухудшающие питание слизистой оболочки.
- Старческая атрофия слизистой вагины.
Следствием этих причин является нарушение естественной микрофлоры – дисбактериоз влагалища, с дальнейшим его заселением нетипичными микроорганизмами, которые и вызывают воспалительную реакцию в половых путях.
Как развивается воспаление
Проблемы неизбежны, если количество болезнетворных микроорганизмов, попавших в половые пути слишком велико. Воспаление во влагалище могут вызывать кишечные палочки, стафилококки, гарднереллы, стрептококки. Нарушение состава нормальной микрофлоры влагалища может произойти вследствие вышеперечисленных причин, а также чрезмерной половой активности.
В зависимости от расположения первичного очага инфекции выделяют:
- первичный кольпит – он сразу развивается во влагалище, и
- вторичные кольпиты:
• восходящие – инфекция попадает из наружных половых органов, уретры, заднего прохода;
• и нисходящие – при переходе воспаления из полости матки.
В последнее время все чаще встречаются специфические кольпиты, вызванные микоплазмами и хламидиями, которые могут протекать в смешанных формах, нередко – у девушек-девственниц. Если бактериальный вагинит не лечить, возникают осложнения. Воспаление может распространиться на канал шейки матки, полости и придатки. Следствием восходящей инфекции могут быть эрозия шейки матки, цервицит, эндометрит, в запущенных случаях – спаечный процесс и бесплодие. Вероятность восхождения инфекции увеличивается при половых сношениях во время менструации.
Симптомы кольпита
Признаки заболевания у женщин зависят от причины, вызвавшей воспаление во влагалище. Течение кольпитов может быть острым, подострым, вялотекущим, хроническим, латентным и бессимптомным. Для всех его форм характерен один важный симптом – это воспалительный характер вагинальных выделений, т.н. “бели”. Их характер обусловлен происхождением (трубные, маточные и влагалищные бели жидкие, шеечные – слизистые). Примесь гноя в выделениях обычно указывает на воспалительный процесс, крови – часто на развитие опухоли.
Острый кольпит
В острой стадии заболевания резко увеличивается количество белей. Они могут иметь необычную консистенцию, цвет, резкий запах, нередко сопровождаются жжением и зудом в интимном месте, болями во время полового сношения. По характеру выделений можно предположить наиболее вероятную причину воспаления. Часто к симптомам кольпита присоединяются расстройства мочеиспускания в виде цистита и боли в нижней части живота или спине.
Температура обычно при остром кольпите неспецифической природы не повышается, либо незначительно при глубоком поражением стенок влагалища. Как правило, высокая температура характерна для клиники кольпита гонорейного или трихомонадного происхождения. Очень часто он сопровождается обильными, дурно пахнущими выделениями, в которых содержится гной или даже кровь. Стекая по внутренней поверхности бедер, в запущенных случаях такие выделения вызывают сильное раздражение кожи, из-за чего бывает сложно ходить. Женщина испытывает жжение и мучительный зуд во влагалище, в области наружных половых органов.
Когда воспалительный процесс переходит в хроническую форму, признаки становятся слабо выраженными. Но самым стабильным симптомом является зуд в области гениталий, который не прекращается даже при снижении количества выделений.
Хронический кольпит
В этой стадии основными являются жалобы на выделения из половых путей, реже беспокоят зуд и неприятные ощущения в области влагалища. Заболевание характеризуется длительным течением и склонностью к рецидивам.
При хроническом кольпите симптомы стертые, отечность и гиперемия невыраженная, могут быть множественные или очаговые расширения кровеносных сосудов. Эпителий влагалища со значительными структурными изменениями может исчезать на том или ином участке. Кажется, что гной выделяется непосредственно из стенок влагалища, которые становятся уплотненными и шероховатыми.
Хроническая форма кольпита имеет такие симптомы:
- Жжение и зуд во влагалище;
- Боли при половом контакте;
- Тяжесть внизу живота;
- Кровянистые выделения из половых путей;
- Гнойные выделения, часто с неприятным запахом;
- Покраснение слизистой оболочки влагалища.
Атрофический кольпит
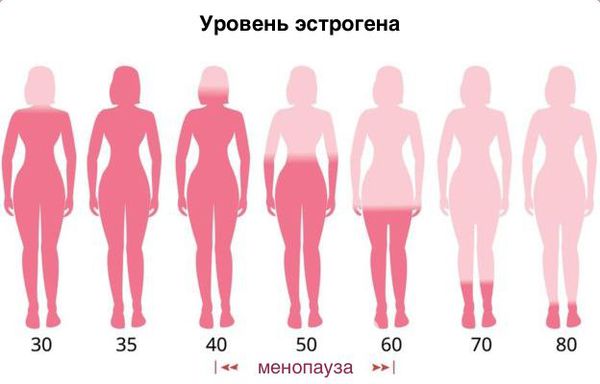
В период климакса и менопаузы при неизбежном сокращении количества вырабатываемого яичниками эстрогена у женщин может развиваться возрастной кольпит. Из-за снижения в менопаузальном периоде количества лактобактерий, выполняющих защитную функцию, во влагалище активно размножаются условно-патогенные микроорганизмы, которые провоцируют местные воспалительные реакции и усиление выделений.
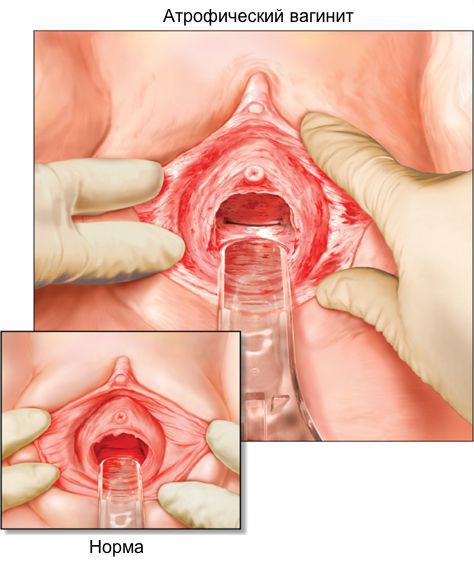
При старческом (сенильном) кольпите слизистая оболочка атрофичная, имеет бледно-желтый цвет, на ее поверхности располагаются геморрагические пятна и гранулирующие дефекты ткани. Возникает сморщивание подслизистой ткани. Это приводит к сужению просвета и атрофии влагалища или даже сращению его стенок. Это ведет к активизации патогенной микрофлоры влагалища, а также созданию благоприятных условий для проникновения болезнетворных бактерий извне.
При атрофическом кольпите симптомы у возрастных женщин практически отсутствуют. Заболевание течет вяло, пациентки могут не иметь жалоб. Чаще всего отмечаются жжение и зуд, чувство «стянутости» во влагалище и его сухость. Интимная близость болезненна, после неё идут выделения с кровью или даже отмечается незначительное кровотечение. При осмотре в зеркалах выявляется бледно-розовая истонченная слизистая с множеством точечных кровоизлияний. Часто из-за сухости влагалища при атрофическом кольпите введение гинекологических зеркал бывает затруднено.
Омоложение вагины
Процедуры для красоты и здоровья
Анализы при кольпите
Диагностика кольпита у женщин основывается на данных анамнеза, жалоб больной, клинической картины и результатов обследования. При гинекологическом осмотре с помощью вагинального зеркала видна отечность слизистой оболочки стенок влагалища. В зависимости от природы и выраженности воспалительного процесса может наблюдаться кровоточивость и гнойный налет. Чтобы определить возбудителя врач гинеколог берет анализы с поверхности шейки матки, стенок влагалища, отверстия уретры.
Бактериологический (посев) и бактериоскопический (мазки на флору) анализы позволяют уточнить специфический или неспецифический характер кольпита. При посеве на питательные среды можно определить чувствительность микрофлоры к антибиотикам.
Количество лейкоцитов в анализе мазка часто находится в пределах нормы или незначительно повышено, особенно при наличии “скрытых инфекций” вроде хламидиоза, уреаплазмоза и т.п. Число эпителиальных клеток в одном поле зрения под микроскопом превышает число лейкоцитов. При трихомонозе определяется более значительное количество лейкоцитов. При бактериальном кольпите выявляются «ключевые» клетки, которые представляют собой клетки ороговевшего, чешуйчатого эпителия, покрытые коккобациллами. Наиболее перспективен для диагностики причины кольпита в гинекологии – это анализы ПЦР.

Диагностика кольпита
Какие надо сдать анализы на кольпит
| Список исследований | Цены |
|---|---|
| Мазок на степень чистоты | 500 |
| Микроскопия мазка по Граму | 1 750 |
| Посев на флору и а/ч | 1 750 |
| Анализы ПЦР | 450 |
| Флороценоз, от | 2 000 |
| НАСБА | 1 300 |
| Взятие материала | 450 |
Лечение кольпита у женщин
Непосредственно лечение воспаления влагалища слагается из местного и общего с учетом причины его возникновения и результатов анализов. В схеме используются препараты – антибиотики, разные лекарственные препараты, физиотерапия, травяные отвары, ванночки с кислой средой, мазевые аппликации. При гипофункции яичников необходимо провести коррекцию их деятельности, направленную на восполнение дефицита их гормонов в организме.
Следующим обязательным моментом, который необходимо строго соблюдать при лечении кольпита, является полное прекращение интимной жизни, то есть нужен половой покой две недели, если болезнь не запущена. Если она протекает с осложнениями, то период воздержания необходимо продлить.

Медикаментозная терапия
Подбор лекарственных препаратов и сопутствующих средств при лечении острого и хронического кольпитов проводится индивидуально, с учетом свойств выявленного возбудителя, стадии и формы заболевания. Соответственно подбирается и антибиотик, который уничтожает патогенного микроба. Для этого предварительно проводят посев выделений из влагалища с определение антибиотикочувствительности.
При выраженных симптомах кольпита или в случае хронизации процесса назначаются средства для лечения, применяемые внутрь или внутримышечно. В случае специфического гонококкового кольпита показано внутримышечное введение антибиотиков цефалоспоринового ряда в рекомендованной дозировке. При трихомонадной кольпите эффективны нитроимидазолы. Осложненное течение неспецифического кольпита требует назначения антибиотиков широкого спектра действия. В лечении кандидозного процесса используются препараты и свечи антимикотической направленности.
Средства для местного лечения
Локальная терапия заключается в назначении сидячих теплых ванн с настоем трав, спринцеваний, противомикробных свечей и мазей. Но эти средства, в том числе и народные, применяются строго по назначению врача-гинеколога. Ведь даже ромашка, всеобщая любимица россиянок, способна навредить.
Курс лечения кольпита полезно завершать спринцеванием слабокислым раствором. Для этого может быть использован лимонный сок (одна столовая ложка на литр теплой кипяченой воды) или 6 – 9 процентный уксус (две столовые ложки столового уксуса на 1 л воды). Таким образом женщина поможет палочке Дедерлейна набрать силу для защиты слизистой, а уж потом та сама, самостоятельно, будет бороться с щелочной средой и непрошеными гостями извне.
Одновременно применяются общеукрепляющие средства – витаминно-минеральные комплексы, физиотерапия, фитотерапия, иммуномодуляторы. В случае недостаточной эффективности, склонности кольпитов к рецидивам и при выраженной гипофункции яичников рекомендуется местное применение эстрогенных гормонов в виде эмульсий. После окончания курса сдать контрольные анализы следует через 7-10 дней.
Как лечить атрофический кольпит
В случае старческого вагинита часто назначается заместительная гормонотерапия. Развитие этой патологии связано с тем, что с наступлением климакса уровень половых гормонов в организме снижается, соответственно деятельность яичников становится все менее активной. Поскольку эту форму заболевания вызывают подобные возрастные изменения гормонального фона, то лечение атрофического кольпита в менопаузе и у пожилых женщин будет направлено прежде всего на выравнивание уровня того или иного гормона. Терапия назначается гинекологом и может быть как местной, так и системной. Для местной терапии в этом возрасте используются препараты эстрогенов в виде вагинальных свечей или мазей.

Профилактика
При своевременном и правильном лечении болезнь не представляет серьезной угрозы. Для поддержания женского здоровья важно не только предупредить кольпит, но и устранить факторы риска развития и обострения воспалительного процесса во влагалище. Поэтому полезно следовать советам гинеколога и выполнять определённые профилактические мероприятия:
- Регулярно посещать своего врача, в т.ч. для профосмотров;
- Соблюдать правила интимной гигиены;
- Антибиотики и препараты – только по рецепту врача;
- Использовать средства барьерной контрацепции;
- При первых признаков кольпита срочно посетить гинеколога;
- Поддерживать иммунитет, отказаться от вредных привычек.
Прививка от инфекций
Существует современное средство для терапии и профилактики ряда инфекций, восстановления и поддержания микрофлоры влагалища – вакцина Солкотриховак. Сейчас в РФ она не поставляется, её аналог «Гинатрен» (ФРГ).
Атрофический кольпит – симптомы и лечение
Что такое атрофический кольпит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лантухова Э. С., гинеколога со стажем в 17 лет.
Над статьей доктора Лантухова Э. С. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
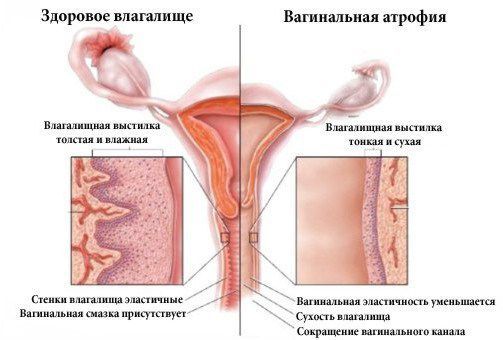
Атрофический кольпит (вагинальная атрофия, генитоуринарный синдром) — это состояние влагалища, которое характеризуется атрофическими изменениями (истончением слизистой, сухостью, нарушением защитных функций тканей), и связано с дефицитом воздействия эстрогенов и других гормонов на слизистые. Чаще всего возникает в менопаузе.
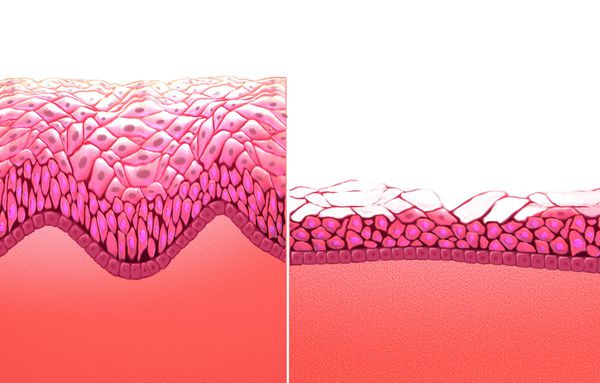
Согласно МКБ-10 имеет код N95.2. Однако в настоящее время термин “атрофический кольпит” считается устаревшим: во-первых, атрофия не всегда сопровождается воспалением (кольпит), хотя оно и является предрасполагающим фактором [1] . Во-вторых, атрофические изменения происходят не только изолированно во влагалище, но и в мочеиспускательном канале, мочевом пузыре, мышцах и связках тазового дна. Это связано с общим эмбриональным происхождением органов полового тракта и мочевых путей, из-за чего на них воздействуют одни и те же гормоны [2] .
В 2014 году Международное общество по изучению сексуального здоровья женщин и Североамериканское общество по менопаузе рекомендовали заменить термин “вульвовагинальная атрофия” на термин “менопаузальный генитоуринарный синдром” (genitourinary syndrome of menopause) или “урогенитальный синдром”, поскольку он характеризует комплексные изменения в половом и мочевом трактах, вызванные снижением уровня эстрогенов в постменопаузе [3] .
Основная причина развития генитоуринарного синдрома — возрастное снижение эстрогенов в пре- и постменопаузе. Схожие симптомы могут испытывать женщины репродуктивного возраста по следующим причинам:
- приём препаратов для подавления синтеза гормонов (тамоксифен) при лечении миомы матки и эндометриоза;
- химиолучевая терапия;
- хирургическая менопауза;
- операция на шейке матки;
- преждевременная недостаточность яичников;
- гипогонадотропная аменорея;
- длительный приём глюкокортикоидов при системных заболеваниях соединительной ткани (системная красная волчанка, ревматоидный артрит) и синдроме Шегрена (аутоиммунные процессы в эпителии);
- аллергические реакции на контрацептивы или средства интимной гигиены с высоким щелочным значением pH;
- послеродовый период и лактационная аменорея [4][12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы атрофического кольпита
Самый ранний симптом недостаточности эстрогенов — снижение увлажнённости влагалища, замечаемое при половом акте. Другие частые симптомы атрофического кольпита (вагинальной атрофии):
- сухость, зуд и жжение во влагалище;
- диспареуния (болезненные ощущения во время полового контакта);
- рецидивирующие вагинальные выделения (обильные, с неприятным запахом);
- кровянистые выделения во время полового акта;
- опущение стенок влагалища.
Симптомами атрофического цистоуретрита (эстрогендефицитных атрофических изменений в уретре и мочевом пузыре) являются:
- поллакиурия — учащение позывов к мочеиспусканию в течение дня (более 6-8 эпизодов) с уменьшением количества мочи;
- цисталгия — учащённое, болезненное мочеиспускание, сопровождающееся чувством жжения во влагалище в течение дня, боли в области мочевого пузыря и рези в уретре при мочеиспускании;
- никтурия — учащение позывов к мочеиспусканию в ночное время.
Симптомы атрофического цистоуретрита могут быть изолированными или сочетаться с недержанием мочи при напряжении.
Признаки вагинальной атрофии наблюдаются у 15 % женщин в перименопаузе и у 40-75 % в постменопаузе. Частота различных симптомов неодинакова: сухость влагалища встречается у 55 % женщин; жжение и зуд — у 18 %; диспареуния — у 41 %; у 6-8 % женщин наблюдается повышенная восприимчивость к инфекционным заболеваниям органов малого таза [12] .
На первый взгляд вышеуказанные симптомы не представляют существенной угрозы, однако значительно снижают качество жизни. При этом только каждая третья женщина знает о том, что эти жалобы обратимы, и только 25 % женщин получают медицинскую помощь [12] .
Патогенез атрофического кольпита
В основе развития атрофических изменений при данном заболевании лежит изменение гормонального фона.
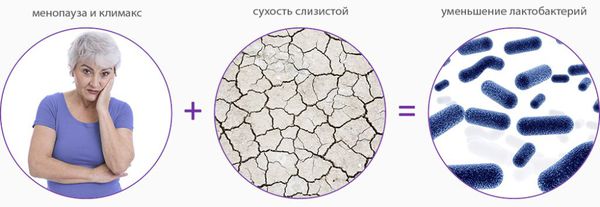
Дефицит эстрогенов блокирует деление эпителиальных клеток стенки влагалища, в результате чего угнетается клеточная пролиферация (увеличение числа клеток и рост ткани) и образование гликогена — питательной среды для лактобактерий. Это приводит к почти полному исчезновению этих бактерий и нарушениям влагалищного микробиома, так как именно кисломолочные бактерии поддерживают оптимальный уровень pH и подавляют рост патогенной и условно-патогенной флоры. В дальнейшем изменение баланса микроорганизмов ведёт к развитию воспалительных процессов.
Поскольку рецепторы к эстрогенам содержатся в эндотелии сосудов (сосудистой стенке) и нервных клетках, при заболевании снижается кровообращение, развивается ишемия тканей, появляются симптомы жжения, зуда и боли.
В связи с единым эмбриональным происхождением мочеполовой системы данные изменения затрагивают не только влагалище, но и уретру, мочевой пузырь, мышцы и связки тазового дна.
В патогенезе также играет роль уменьшение количества альфа- и бета-адренорецепторов в мочеиспускательном канале, шейке и дне мочевого пузыря (адренорецеторы контролируют процесс наполнения мочевого пузыря); изменение чувствительности мускариновых рецепторов к ацетилхолину (М-холинорецепторы отвечают за сокращение гладкой мускулатуры мочевого пузыря), снижение чувствительности миофибрилл к норадреналину (миофибриллы обеспечивают сокращение мышечных волокон) [4] [16] .
Классификация и стадии развития атрофического кольпита
Урогенитальные расстройства вместе с изменениями кожи и её придатков (морщины, ломкость ногтей, выпадение волос, появление пигментных пятен) относятся к средневременным проявлениям климакса в возрасте 55-60 лет и обычно возникают после ранних симптомов климакса (приливов, потливости, головокружений, сердцебиения). Но возможны и индивидуальные колебания по времени их появления и степени выраженности [6] .
Различают три степени тяжести урогенитальных расстройств:
- лёгкая степень — сочетание симптомов атрофического вагинита и “сенсорных” симптомов атрофического цистоуретрита без нарушения контроля мочеиспускания: сухость, зуд, чувство жжения во влагалище, неприятные выделения, диспареуния, поллакиурия, никтурия, цисталгия;
- средняя тяжесть — сочетание симптомов атрофического хронического вагинита, цистоуретрита и недержания мочи при напряжении;
- тяжёлая степень — симптомы атрофического вагинита и цистоуретрита в сочетании с недержанием мочи при напряжении и эпизодами неудержания мочи при переполнении мочевого пузыря (периодическая невозможность контролировать выделение мочи).
Осложнения атрофического кольпита
При отсутствии лечения генитоуринального синдрома возможно развитие выраженных изменений. К осложнениям заболевания относятся:
- воспалительные процессы во влагалище (вагинит);
- воспаления органов малого таза — матки, маточных труб и яичников;
- уретрит; (воспаление мочевого пузыря); (воспаление в почках, развивается по восходящему пути);
- появление изъязвлений, пролежней, свищей в урогенитальной области;
- сращение слизистой влагалища;
- пролапс (опущение влагалища) с полным выпадением стенок и матки;
- нарушения мочеиспускания и дефекации [12] .
Диагностика атрофического кольпита
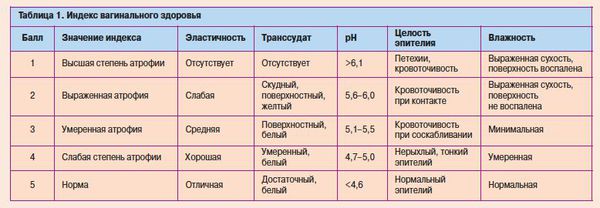
Диагностика урогенитальных расстройств основывается на данных анамнеза, осмотра и интерпретации симптомов. При осмотре легко заметна истончённая, ранимая слизистая; бледно-розовый, сухой, гладкий, без складок эпителий, при воспалении — локальные участки покраснений, кровоизлияний, выделения [12] . Для постановки диагноза используется индекс вагинального здоровья (VHI — vaginal heaith index, Bachmann, 1994) [7] [12] :
К объективной диагностике атрофического вагинита относятся:
- определение pH вагинального содержимого;
- микробиологическое исследование (посев);
- микроскопическое исследование (мазок на флору);
- исключение инфекций методом ПЦР (полимеразной цепной реакции);
- цитологическое исследование;
- расширенная кольпоскопия.
При выявлении атипичных клеток у женщин с атрофией необходимо проведение терапии локальными эстрогенами в течение семи дней и повторное цитологическое исследование — для исключения или подтверждения онкологических процессов [12] . Атрофические изменения иногда могут имитировать онкологические изменения при проведении цитологии и показывать ложные негативные результаты. После проведения лечебного курса местными эстрогенами происходит улучшение трофики тканей и подобные изменения проходят, если не являлись злокачественными. Тем не менее, такие обследования необходимо повторять регулярно, так как риск появления онкологических заболеваний с возрастом увеличивается.
При урологических симптомах проводят общий анализ мочи, посевы мочи, УЗИ почек и мочевого пузыря, КУДИ (комплексное уродинамическое исследование), консультацию уролога. Для исключения кожных заболеваний при необходимости требуется консультация дерматолога.
Лечение атрофического кольпита
При наличии воспаления на фоне атрофии первым этапом проводится санация (устранение возбудителя инфекции), а затем — мероприятия по восстановлению микрофлоры и слизистой.
Лечение симптомов атрофии должно быть дифференцированным и индивидуальным.
При лёгких формах возможно местное применение негормональных лубрикантов. Положительным действием обладает половая жизнь на регулярной основе [13] . При отсутствии эффекта и более выраженных симптомах назначают терапию эстрогенами.
Согласно рекомендациям Международного общества по менопаузе, тренировка мочевого пузыря (поведенческая терапия, направленная на выработку головным мозгом контроля над мочеиспускательным рефлексом) эффективна при гиперактивном мочевом пузыре. Вагинальное применение эстрогенов более эффективно в отношении недержания, тогда как преимущества системной терапии эстрогенами при данном симптоме неочевидны [13] [15] [16] .
Урогенитальные расстройства являются независимым показанием к назначению гормональной терапии. Лучше всего атрофические изменения нивелируют эстрогены для местного применения (эстриол). Препараты эстриола для местного применения имеют минимальную системную абсорбцию (концентрация в плазме не превышает 20 пг/мл), а положительный эффект наступает быстро — через 2-3 недели. При этом у гормональной терапии не выявлено негативного влияния на эндометрий при длительном наблюдении (от 6 до 24 месяцев).
В случае местного применения низкой дозы эстрогенов дополнительное использование прогестерона не требуется. Применение локальных эстрогенов у женщин с онкологическими заболеваниями требует особой осторожности и необходимости консультации онколога [12] .
Эстрогены способствуют улучшению кровоснабжения влагалищной стенки, восстановлению функции слизистых оболочек урогенитального тракта, увеличивают количество лактобацилл и гликогена, поддерживают оптимальное количество коллагена, обеспечивающего достаточную толщину и эластичность эпителия, а также стимулируют секрецию иммуноглобулинов и повышают локальный иммунитет, препятствующий развитию рецидивирующей инфекции [12] . В настоящее время в России существуют препараты, содержащие только эстроген (свечи и крем, в составе которого присутствует антисептик хлоргексидин), эстроген-гестагеносодержащие капсулы с лактобактериями, а также вагинальные таблетки с эстриолом и лактобактериями.
К новым методам лечения умеренной и тяжёлой диспареунии относится одобренный FDA селективный модулятор эстрогеновых рецепторов — оспемифен для приема внутрь, но он имеет ряд противопоказаний и побочных действий.
Комплексное лечение различных расстройств мочеиспускания, помимо гормонотерапии, включает консультацию уролога и применение препаратов, оказывающих селективное действие на определённые рецепторы мочевого тракта (М-холинорецепторы, альфа-адренорецепторы, бета-3-адренорецеторы) [4] .
С целью лечения недержания мочи могут быть использованы инъекции препаратов на основе гиалуроновой кислоты. Востребована и биоревитализация гиалуроной кислотой, в результате которой происходит увлажнение слизистой оболочки, повышение тонуса мышц, усиление либидо. Данные методики имеют временный эффект, так как с течением времени происходит расщепление гиалуроновой кислоты ферментом нашего организма.
Эффективно применение собственной плазмы крови человека, то есть тромбоцитарной аутологичной плазмы — биологического стимулятора процессов регенерации.
Особой популярностью в настоящее время в профилактике и лечении вагинальной атрофии, недержании мочи и опущения стенок влагалища пользуются лазерные технологии (интимный лазерный фототермолиз).
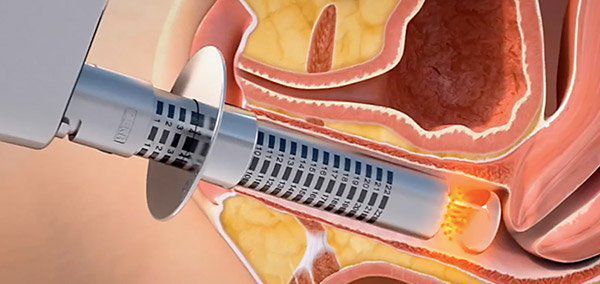
Методика безопасна, безболезненна, имеет короткий курс реабилитации, проводится амбулаторно. В результате происходит улучшение состояния кожи и тонуса мышц, слизистая оболочка восстанавливает эластичность и натуральную лубрикацию, увеличивается её толщина и мягкость за счёт процессов неоколлагенеза и новой васкуляризации.
Прогноз. Профилактика
При своевременной диагностике и лечении прогноз благоприятный — уменьшается выраженность генитоуринарного синдрома у 85 % женщин [4] .
При выраженных нарушениях (III-IV степени выпадения половых органов, когда опущение выходит за пределы половой щели, появлении изъязвлений, пролежней, свищей, сращений слизистой, а также при отсутствии желаемого результата от консервативной терапии) проводится хирургическое лечение, однако оно в некоторых случаях может быть не полностью эффективным, иметь рецидивы и осложнения. Для улучшения прогноза на этапах подготовки к оперативным вмешательствам и после операции проводится консервативная гормональная терапия.
Профилактика развития генитоуринарного синдрома основывается на систематических осмотрах и своевременном назначении гормональной заместительной терапии после наступления менопаузы.
Лечение атрофического кольпита
Атрофический кольпит выражается в истощении тканей и раздражении слизистой женских половых органов вследствие нехватки гормона эстрогена. Заболевание вызывает дискомфорт интимной зоны, психологический стресс, опасно распространением воспалительного процесса на другие органы репродуктивной системы. Предотвратить осложнения и восстановить качество сексуальной жизни поможет своевременное лечение атрофического кольпита, поддерживающая терапия и профилактика.
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Определение и особенности атрофического кольпита
Атрофический кольпит в некоторых случаях называют атрофический кольпит матки, что неправильно. Само определение colpos переводится с греческого как влагалище. Именно поэтому заболевание относится к разряду физиологических патологий влагалищного пространства. Патологические процессы захватывают эпителиальный слой оболочки, в результате осложнений могут распространиться на шейку матки, вызывать воспаление в ней самой и в ее придатках.
Особенность атрофического кольпита состоит в природе его возникновения. Естественная микрофлора влагалища защищена от микробов и травмирования эпителиальным слоем. В репродуктивном возрасте организм здоровой женщины регулярно обновляется с каждым менструальным циклом. Происходит отмирание старых клеток, очищение от патогенной среды, восстановление баланса лактобактерий. Если же обновление приостанавливается, внутренняя флора перестает самоочищаться, замедляются важные обменные функции.
Для поддержания здоровья микрофлоры необходима кислая рН среда, предотвращающая размножение патогенных микроорганизмов. Гормон эстроген направлен на стимуляцию слущивания отмирающих частичек эпителия, которые питают молочнокислую среду. Главным источником эстрогена является фолликулярный аппарат женских яичников. В результате дисфункции этого органа уровень гормона падает, а за ним снижается активность секреции влагалища, наступает гипоэстрогения, атрофия клеток.
Гипоэстрогения у женщин развивается постепенно, вызывая погибание естественной микрофлоры, истощение защитного слоя слизистой влагалища. В результате нарушения питания возникает атрофия тканей, часто осложненная травмами, воспалением.
В условиях дефицита питания ослабевает иммунная защита, размножается патогенная флора. Наблюдается истощение тканей вульвы и влагалища, тонкая сухая оболочка легко трескается, раздражение осложняется воспалительным процессом. Наиболее часто развивается атрофический кольпит у женщин после 50 лет, спустя некоторое время после наступления менопаузы.
Причины атрофического кольпита
Сенильный или атрофированный кольпит возникает на фоне физиологических перемен в женском организме. К ним относится климакс, снижение иммунитета, нарушение функции яичников. По статистике заболеванию подвержено больше половины женщин зрелого возраста, когда детородный период подходит к концу. Также атрофический кольпит вызывают иные причины, влияющие на гормональный баланс. К факторам, провоцирующим атрофический кольпит у женщин репродуктивного возраста, относятся:
- прекращение менструаций, ранний климакс
- эндокринные нарушения в работе щитовидной железы
- сильные стрессы
- послеродовой период
- сахарный диабет
- облучение тазовых органов при лечении онкологических заболеваний
- удаление или травма яичников, искусственное подавление их функции
Риск развития атрофического кольпита возрастает при плохой гигиене, хронических заболеваниях, аллергических реакциях на средства контрацепции. Неправильное питание влияет на общий гормональный фон, качество метаболизма. Таким образом, заболевание возникает при сочетании нескольких факторов, влияющих на здоровый обмен.
Когда начинать лечение, показания и ограничения?
Дистрофические стенки влагалища при атрофическом кольпите ранимы и чувствительны. Механическое воздействие или рост бактерий легко провоцируют распространение инфекции вглубь эпителия. Если организм женщины не в состоянии справиться с защитой оболочки от повреждения, нужны дополнительные меры. Показанием для обращения к гинекологу служат следующие симптомы:
- ощущение сухости, раздражения вульвы
- недостаточность смазки даже во время полового акта, боль
- недержание мочи, болезненность во время мочеиспускания
- появление трудносмываемого белого налета
- выделения с примесью крови
Лечение атрофического кольпита назначается на любой стадии болезни. Но, ввиду гормональной специфики, существуют ограничения в терапии для женщин с онкологией, почечной недостаточностью тяжелой формы, заболеваниях печени, проблемой свертываемости крови.
Диагностика атрофического кольпита
Кольпит с атрофическим действием (атрофирующий кольпит) диагностируется по внешним признакам и внутренним клеточным изменениям. В некоторых случаях к атрофии присоединяются инфекции, провоцирующие вторичные воспаления. При посещении врача первый осмотр проводится в кресле после сбора полного анамнеза. Учитывается возраст пациента, активность сексуальной жизни, наличие менструаций, заболевания половых органов. Для уточнения диагноза, выявления патогенного характера применяются дополнительные методы исследования:
- Мазок, цитологическая проба – определяет уровень кислотности микрофлоры, соотношение разных слоев клеток эпителия, распространение бактериальной инфекции.
- ПЦР-исследование на уточнение возбудителя, источника воспаления, выявление онкологической предрасположенности клеток.
- Колькоскопия стенок влагалища – изучение структурных изменений под многократным увеличением, выявление дисплазии, степени атрофического истощения.
Атрофический кольпит у женщин после 60 лет имеет свои особенности. Природа воспаления в этом возрасте редко связана с бактериями, поэтому диагностика направлена на изучение физиологических отклонений. При помощи несложных и безболезненных манипуляций гинеколог определяет степень недостаточности гормонов и нужную программу лечения.
Перед посещением гинеколога вспомните, какие препараты вы принимали за последнее время, были ли случаи аллергии на лекарства, перенесенные заболевания. Для точного заключения и выбора препаратов врач должен обладать достоверной и полной информацией. В нашей клинике вы получите подробную консультацию обо всех методах исследования и профессиональное лечение. Для диагностики атрофических изменений используются высокоточные технологии и современное оборудование. Запись на прием ведется по телефону или с помощью формы обратной связи.
Принципы лечения атрофического кольпита
Лечение атрофического кольпита у женщин менопаузального периода основано на программе восстановления уровня эстрагенов. Искусственное замещение потерянного объема гормонов позволяет активировать секрецию слизистой, увеличить уровень увлажнения, ускорить обменные реакции. Общий комплекс лечения включает следующие средства:
- Препараты гормонозаместители (терапия ЗГТ) – применяются местно для действия непосредственно на очаг атрофии, а также системно в виде инъекций или таблеток. ЗГТ работает по принципу замещения естественной выработки эстрогена на синтезированное вещество. Попадая в кровь, искусственные гормоны стимулируют секрецию слизистой влагалища, обновление эпителиальных клеток, увлажнение.
- Фитоэстрогены – негормональные препараты, используемые для лечения в случае противопоказания введения гормонов. Фитоэстрогены растительного происхождения, поэтому их влияние не оказывает побочного действия, но эффективность уступает синтетическим компонентам.
- Растворы для спринцевания – способствуют очищению влагалища, снятию зуда, воспаления.
В случае присоединения инфекции, терапию дополняют антибактериальными препаратами в виде таблеток, вагинальных свечей. Это способствует уничтожению патогенных бактерий, снятию воспаления.
Общий курс лечения зависит от каждого клинического случая атрофического кольпита и может достигать 3 лет. Первое улучшение наблюдается через 3-4 месяца непрерывной терапии. Правильное комплексное лечение способно вернуть не только комфорт в сексуальной жизни, но и улучшить защитную секрецию слизистой от бактерий и повреждения.
Лечение кольпита нельзя прерывать. Снятие первичных симптомов означает только начало выздоровления. Прекращение гормональной поддержки приведет к повторному снижению эстрогена, еще большему истощению и развитию атрофии на новых участках.
Атрофический вагинит

Врач акушер-гинеколог. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 12+ лет. Принимает в Университетской клинике. Стоимость приема 1400 руб.
- Запись опубликована: 26.03.2020
- Время чтения: 1 mins read
В ходе атрофических изменений влагалища его эпителий становится чрезвычайно тонким. Причина атрофии – низкий уровень эстрогена, что наблюдается в период наступления менопаузы, кормления грудью и при дефиците гормонов в организме.
К симптомам заболевания относятся: сухость влагалища, зуд и жжение в области половых органов, болевые ощущения в течение полового акта. Для лечения применяют эстрогены и увлажняющие средства (вагинальные суппозитории, гели или кремы).
Что такое атрофический вагинит
Атрофический вагинит – это процесс, заключающийся в уменьшении толщины эпителия. Эти изменения происходят в результате уменьшения концентрации стероидных гормонов – эстрогенов в крови. Чаще всего атрофические изменения влагалища возникают после прихода менопаузы, но могут развиваться и в период грудного вскармливания или при гормональных нарушениях, связанных со снижением секреции эстрогенов.
Причины заболевания
Основная причина развития атрофических изменений влагалища – дефицит выработки эстрогенов. Снижение содержания женских половых гормонов в организме приводит к тому, что ткани влагалища истончаются, становятся более хрупкими, сухими, нежными и чувствительными к механическим повреждениям.
Уменьшение концентрации эстрогенов происходит в следующих случаях:
- пременопауза;
- постменопауза;
- грудное вскармливание;
- удаление обоих яичников;
- состояние после лучевой и химиотерапии органов малого таза;
- как побочные эффекты гормональной терапии рака молочной железы.
Как правило, изменения эндометрия влагалища начинаются за несколько лет до начала менопаузы, но иногда появляются после наступления этого периода. Атрофия вульвы также развивается непосредственно в период самой менопаузы.
Другая причина атрофии слизистой оболочки влагалища – отсутствие детей. Установлено, что женщины, которые никогда не рожали, более склонны к развитию атрофического воспаления влагалища, по сравнению с теми, которые хотя бы раз в жизни проходили через роды.
Существуют факторы, повышающие риск развития атрофии влагалища. К ним относится курение. Никотин нарушает кровообращение, к тканям влагалища и других органов поступает меньше кислорода. Снижение циркуляции крови и доставки питательных веществ приводит к атрофическим изменениям.
Никотин уменьшает воздействие естественных эстрогенов на ткани. Кроме того, у курящих женщин менопауза начинается раньше и наблюдается пониженная реакция организма на терапию эстрогенами.
Симптомы атрофического вагинита
Атрофический вагинит может иметь серьезные последствия, связанные не только с дискомфортом в области влагалища. Хрупкость и повышенная чувствительность эстрогензависимых тканей может привести к нарушениям статики репродуктивного органа и осложнениям со стороны мочевыводящей системы.

Симптомы вагинита
В зависимости от степени тяжести заболевания наблюдаются следующие симптомы атрофического вагинита:
- сухость влагалища;
- жжение в области уретры во время мочеиспускания;
- внезапные позывы к мочеиспусканию;
- недержание мочи;
- небольшое кровотечение после полового акта;
- дискомфорт и боль во время секса;
- зуд половых органов;
- укорочение и сужение канала, влагалища.
Диагностика атрофического вагинита
Для диагностики атрофического вагинита проводятся: гинекологический осмотр, УЗИ, цитологическое исследование, клинический анализ мочи, анализ крови на гормоны.
- Гинекологический осмотр. Во время гинекологического осмотра врач проводит визуальную оценку состояния наружных половых органов, влагалища и шейки матки. При атрофическом вагините видны измененные участки, отек и покраснение слизистой оболочки влагалища.
- Ультразвуковая диагностика. При проведении УЗИ врач изучает состояние органов малого таза, матки, яичников. Во время этого исследования гинеколог также проверяет наличие признаков пролапса органов малого таза и растяжения тканей, поддерживающих матку.
- Цитологическое исследование. Гинеколог берет мазок из влагалища и шейки матки, затем проводится микроскопический анализ. Изучается строение и функции клеток. При атрофическом вагините обнаруживают большое количество отмерших клеток эпителия. Также цитология необходима для исключения злокачественных новообразований шейки матки и влгалища.
- Бактериологическое исследование . Проводится анализ мазка уретры, влагалища и шейки матки для определения флоры и наличия патогенных микроорганизмов. Определяется кислотность среды. При дефиците эстрогенов происходит сдвиг pH в щелочную сторону.
- Клинический анализ мочи. При наличии симптомов со стороны мочевыделительной системы проводится общий анализ мочи для оценки физико-химического состава и наличия микроорганизмов в моче.
- Определение уровня гормонов в крови. При атрофическом вагините наблюдается снижение уровня эстрогенов в крови. Определение содержания гормонов необходимо для подбора препаратов для заместительной гормональной терапии.
Лечение атрофического вагинита
Для терапии атрофического вагинита применяется заместительная гормональная терапия, местное лечение эстрогенсодержащими препаратами, гинекологические пробиотики, фитоэстрогены.
Заместительная гормональная терапия (ЗГТ). Признаки и симптомы дефицита эстрогенов можно вылечить, при помощи ЗГТ. ЗГТ заключается в приеме препаратов эстрогенов для восполнения их дефицита. Врач принимает решение о применении гормонотерапии совместно с пациенткой. Важно применять эстроген вместе с прогестероном одновременно, что защищает от развития гиперплазии тканей, например, эндометрия.
Гиперплазия эндометрия может привести к возникновению рака. Первые результаты лечения эстрогенами могут быть заметны через несколько недель после начала терапии. Некоторые симптомы атрофии влагалища при обширной форме поражения могут сохраняться в течение длительного времени. Рекомендуется длительное применение ЗГТ, в течение нескольких лет.
Местное лечение эстрогенсодержащими препаратами. В том случае, когда симптомы, беспокоящие женщину, причиняют выраженный дискомфорт, назначается местное применение препаратов, которые содержат эстрогены. Они устраняют сухость и зуда влагалища, а также повышают эластичность тканей.
Используются кремы, мази, гели, вагинальные кольца. Доказана высокая эффективность местных эстрогенсодержащих препаратов. Такая терапия позволяет ограничить влияние организма на действие гормона и наоборот. Эстрогены при местном применении могут попадать в кровь, но в минимальном количестве. Такая форма гормонов оказывает прямое действие на слизистую влагалища и приводит к ослаблению симптомов атрофического вагинита.
Гормональная терапия атрофического вагинита при раке молочной железы . При наличии рака молочной железы, в том числе перенесенном, пероральная терапия эстрогенами не рекомендуется, поскольку эти гормоны могут стимулировать повторный рост раковых клеток, особенно при гормонозависимом раке молочной железы.
Применение эстрогенов вагинально у женщин, которые в прошлом болели раком молочной железы, вызывает много споров среди врачей. Не до конца известно, может ли даже небольшое повышение уровня эстрогена в крови увеличить риск рецидива рака. Чтобы свести эту угрозу к минимуму, препараты, содержащие синтетические и естественные эстрогены не применяются.
Вместо них рекомендуется применение средств, способствующих увлажнению влагалища (смазки, гели), препаратов, улучшающих трофику тканей, суппозиториев, которые улучшают регенерацию поврежденных тканей влагалища.
Применение гинекологических пробиотиков. При атрофическом вагините гинеколог назначает местные эубиотики. К ним относятся препараты (суппозитории, вагинальные капсулы) которые содержат молочнокислые или ацидофильные бактерии. Гинекологические пробиотики восстанавливают естественную полезную микрофлору влагалища и стимулируют местный иммунитет.
Фитоэстрогены. Для лечения атрофического вагинита используются препараты, содержащие растительные фитоэстрогены. Фитоэстрогены – это растительные нестероидные вещества, сходные по строению и химической структуре с эстрогенами.
Назначаются не только в период пре- и менопаузы, но и в период позднего репродуктивного возраста. Используются в качестве вспомогательного лечения для нормализации гормонального фона женщины. Препараты также назначаются гинекологом, поскольку имеют противопоказания, например, хронические заболевания печени и опухоли.
Атрофический вагинит и интимные отношения
Атрофический вагинит – это не просто недомогание с неприятными симптомами. Наибольшее беспокойство он причиняет женщинам, которые ведут активную половую жизнь. Зуд в области половых органов причиняет дискомфорт. Истончение влагалища при атрофическом вагините способствует механическим повреждениям и микротравмам слизистой оболочки. Сухость влагалища вызывает болевые ощущения, которые усиливаются во время полового акта. Дефицит гормонов, физический и психологический дискомфорт вызывает не только нежелание сексуальных отношений, но и отсутствие естественной разрядки в конце полового акта.
Кроме препаратов, которые назначает гинеколог для нормализации гормонального фона и восстановления слизистой оболочки половых органов при атрофическом вагините, женщина самостоятельно может использовать увлажняющие гели и смазки на водной основе. Они уменьшают дискомфорт во время полового акта и оказывают стимулирующее, возбуждающее действие.
Необходимо избегать применения вазелина и косметических кремов, поскольку они могут привести к повреждению презерватива, если партнеры используют этот метод контрацепции.
Как уменьшить симптомы атрофического вагинита
Чтобы уменьшить симптомы атрофического вагинита, можно использовать:
- Увлажняющие средства, кремы, которые при постоянном применении помогают восстановить увлажнение влагалища. Такие средства следует применять 2-3 раза в день. Эффекты развиваются при длительном постоянном применении.
- Специальную смазку именно для женщин на водной основе. Она снижает чувство дискомфорта во время полового акта. Такие лубриканты имеют pH близкий к естественному. Есть интимные смазки, содержащие лактобактерии.
- Специальные увлажняющие вагинальные суппозитории с гиалуроновой кислотой. Эти средства восстанавливают эпителий, увлажняют влагалище и помогают поддерживать ее естественный pH. Они рекомендованы к применению в период менопаузы, в случае боли во время полового акта, отеках, при таких симптомах как: зуд, покраснение, ощущение дискомфорта во влагалище при атрофическом вагините.
Способы местного лечения атрофического воспаления влагалища
Лечение эстрогеном, используемым непосредственно во влагалище возможно при использовании различных видов препаратов.
- Крем с эстрогеном для влагалища. Крем используется непосредственно во влагалище с помощью специального аппликатора, как правило, перед сном. В течение первых нескольких недель лечения рекомендуется применять крем каждый день, а затем 2 или 3 раза в неделю. По сравнению с другими продуктами, крем обеспечивает более быстрое облегчение симптомов атрофического вагинита.
- Вагинальное кольцо с эстрогеном . Это мягкое, гибкое кольцо, которое вставляется в верхнюю часть вагины. Кольцо выпускает постоянную дозу эстрогена. Его необходимо менять каждые 3 месяца. Такая форма лечения наиболее удобна для женщины.
- Вагинальные таблетки с эстрогеном. С помощью одноразового аппликатора таблетка с эстрогеном помещается внутри влагалища. Как правило, в течение первых 2 недель вагинальные таблетки применяются каждый день, а потом 2 раза в неделю.
- Комбинированные препараты. Если симптомы атрофического вагинита возникают совместно с другими симптомами менопаузы, такими как умеренные и нарастающие приливы, врач назначает терапию с применением таблеток, пластырей, геля или введения во влагалище кольца с более высокой дозой эстрогена и синтетического прогестерона.
Осложнения атрофического вагинита
В случае атрофического воспаления влагалища риск развития других инфекций во влагалище увеличивается. Происходят изменения кислотно-щелочного баланса во влагалище, а, следовательно, оно становится более уязвимым к инфекции бактериями, грибами или другими организмами.
Атрофические изменения во влагалище связаны с изменениями, происходящими в мочевыделительных путях. Мочеиспускание учащается и сопровождается жжением.
У некоторых женщин могут возникнуть инфекции мочевыводящих путей или недержание мочи. Несмотря на то что недержание мочи, вызванное стрессом, довольно часто развивается среди женщин во время менопаузы, эта проблема непосредственно не вызывается атрофическим вагинитом. Связь между дефицитом эстрогенов и заболеваниями мочевыводящих путей еще до конца изучена. Однако, однозначно доказано, что правильное функционирование половых органов тесно связано со здоровьем мочевыводящих путей.
Приблизительно половина женщин после наступления менопаузы страдает от атрофического вагинита, но только небольшой процент из их числа обращается за помощью к гинекологу, чтобы устранить эту патологию. Многие женщины стесняются рассказать о проблеме во время визита к доктору и не получают лечение.
В результате заболевание прогрессирует, у женщины развивается сильная боль во время полового акта (диспареуния). Она не исчезает после применения специальных увлажняющих средств или других смазок на водной основе.
При отсутствии лечения атрофического вагинита развиваются кровотечения не только во время полового акта. Появляется периодическое или постоянное подкравливание. Это может привести к развитию анемии.
В настоящее время существуют методы эффективного лечения атрофического вагинита. Поэтому женщине не нужно терпеть физический и психологический дискомфорт, который возникает при развитии атрофического вагинита. Не откладывайте визит к врачу!
Атрофический вагинит — болезнь женщин “за 50», которая лечится интимом

Вагинальная атрофия (атрофический вагинит) — это истончение, высыхание и воспаление стенок влагалища из-за того, что в организме вырабатывается меньше женского гормона — эстрогена. Вагинальная атрофия возникает чаще всего после менопаузы.

| Прием гинеколога с высшей категорией | 1000 руб. |
| Консультативный прием врача по результатам анализов, по результатам УЗИ | 500 руб. |
| Расширенная кольпоскопия | 1500 руб. |
| Амино-тест на бактериальный вагиноз | 300 руб. |
| Медикаментозный аборт (все включено) | 4500 |
| Запись по телефону: 8-800-707-15-60 (бесплатный звонок) |
| *Клиника имеет лицензию на удаление новообразований |
Для многих женщин вагинальная атрофия не только делает половой акт болезненным, но также приводит к расстройству мочеиспускания. Из-за взаимосвязанной природы вагинальных и мочеполовых симптомов этого состояния, эксперты сходятся во мнении, что более точный термин для вагинальной атрофии и сопровождающих ее симптомов — «мочеполовой синдром менопаузы».
Простые, эффективные методы лечения мочеполового синдрома менопаузы — вагинальной атрофии и ее мочевых симптомов — доступны. Снижение уровня эстрогена приводит к изменениям в организме, но это не означает, что женщина должна жить с дискомфортом.
Симптомы вагинальной атрофии
При умеренном или тяжелом мочеполовом синдроме менопаузы наблюдаются следующие признаки и симптомы:
- сухость влагалища;
- вагинальное жжение;
- выделения из влагалища;
- генитальный зуд;
- жжение при мочеиспускании;
- инфекции мочевыводящих путей;
- недержание мочи;
- легкое кровотечение после полового акта;
- дискомфорт при половом акте;
- снижение количества вагинальной смазки во время полового акта;
- укорочение и стягивание влагалищного канала.
Когда обратиться к врачу
По некоторым оценкам, почти половина женщин в постменопаузе испытывает мочеполовой синдром менопаузы, хотя обращаются за лечением немногие. Женщины смиряются с симптомами или стесняются обсуждать их с гинекологом. А зря! Эта патология устраняется без хирургического вмешательства.
Запишитесь на прием к специалисту, если вы испытываете болезненные симптомы при половом акте, которые не разрешаются с помощью вагинального увлажнителя или смазки на водной основе. Также вам нужен гинеколог, если присутствуют вагинальные симптомы, такие как необычное кровотечение, выделения, жжение или болезненность.
Причины атрофического вагинита
Мочеполовой синдром менопаузы вызван снижением производства эстрогена. Уменьшение эстрогена делает влагалищные ткани более тонкими, сухими, менее эластичными и более хрупкими.
Упадок уровня эстрогена происходит:
- после менопаузы;
- в течение нескольких лет, предшествующих менопаузе (перименопаузе);
- после хирургического удаления обоих яичников (хирургическая менопауза);
- после тазовой лучевой терапии рака;
- после химиотерапии по поводу рака;
- в качестве побочного эффекта гормонального лечения рака молочной железы.
Признаки и симптомы мочеполового синдрома менопаузы могут начать беспокоить в течение многих лет, предшествующих менопаузе, или могут не стать проблемой, пока не наступит менопауза.
Хотя это частое заболевание, не все женщины в период менопаузы испытывают мочеполовой синдром менопаузы. Некоторым помогают сохранить здоровые ткани влагалища регулярные сексуальные отношения с партнером.
Факторы риска
Определенные факторы могут способствовать возникновению мочеполового синдрома менопаузы. В этот круг входит:
- Курение . Курение сигарет влияет на кровообращение, в результате чего влагалище и другие ткани не получают достаточного количества кислорода. Курение также уменьшает воздействие естественных эстрогенов в организме. Кроме того, курящие женщины обычно испытывают более раннюю менопаузу.
- Отсутствие вагинальных родов. Исследователи отмечают, что женщины, которые никогда не рожали естественным путем, более склонны к развитию мочеполового синдрома менопаузы, чем женщины, у которых были вагинальные роды.
- Отсутствие сексуальной активности. Сексуальная активность с партнером увеличивает кровоток и делает влагалищные ткани более эластичными.
Осложнения
Увеличивают риски развития следующих проблем со здоровьем:
- Вагинальные инфекции. Изменения кислотного баланса влагалища делают развитие вагинитов более вероятным событием.
- Мочевые проблемы . Изменения в мочеиспускании, связанные с менопаузой, способствовуют увеличению частоты или срочности мочеиспускания, появлению жжения при мочеиспускании, также чаще возникают инфекции мочевыводящих путей или недержание мочи.
Профилактика
Помогут предотвратить мочеполовой синдром менопаузы регулярные половые контакты с партнером. Сексуальная активность увеличивает приток крови к влагалищу, что помогает поддерживать здоровье тканей органа.
Диагностика
Диагностика атрофического вагинита может включать в себя:
- Пальпация органов малого таза. Гинеколог прощупывает и визуально исследует наружные половые органы, влагалище и шейку матки. Во время осмотра врач также проверяет наличие признаков выпадения тазовых органов, о чем свидетельствуют выпуклости в стенках влагалища от органов малого таза: мочевого пузыря, прямой кишки, или растяжение опорных тканей матки.
- Анализ мочи , который включает сбор и анализ мочи, если присутствуют симптомы проблем с мочеиспусканием.
- Тест на кислотный баланс . Включает в себя взятие образца вагинальной жидкости или размещение бумажной индикаторной полоски во влагалище для проверки ее кислотного баланса.
- Анализ на эстрогены . Гинеколог должен видеть, каков уровень гормонов ворганизме и только после этого назначить лечение.
Лечение
Для лечения мочеполового синдрома менопаузы с легкими симптомами гинеколог может сначала дать рекомендации:
- Попробовать вагинальный увлажнитель , чтобы восстановить влажность в вагинальной области. Возможно, придется применять увлажняющий крем каждые два-три дня. Действие увлажняющего средства обычно длится немного дольше, чем действие смазки.
- Использовать смазку на водной основе , чтобы уменьшить дискомфорт во время полового акта. Выбирайте средства, которые не содержат глицерин, потому что женщины, чувствительные к этому химическому веществу, могут испытывать жжение и раздражение. Избегайте вазелина или других продуктов на основе нефти для смазывания, если вы также используете презервативы. Нефть может портить латексные презервативы при контакте.
Беспокоящие симптомы, которые не улучшаются при безрецептурном лечении лечатся следующими методами:
- Актуальные (вагинальные) эстрогены . Вагинальный эстроген обладает тем преимуществом, что он эффективен в более низких дозах и ограничивает общее воздействие эстрогена, потому что меньше попадает в кровь. Он может обеспечить лучшее прямое облегчение симптомов, чем оральный эстроген.
- Оральный эстроген. Эстроген, принятый через рот, проникает в весь организм. Важно попросить гинеколога объяснить риски и преимущества перорального эстрогена.
Актуальные эстрогены
Вагинальная эстрогенная терапия бывает в нескольких формах. Поскольку все они работают одинаково хорошо, лечащий врач может решить, какой из них лучше.
- Вагинальный эстрогенный крем . Вводится непосредственно во влагалище с помощью аппликатора, обычно перед сном. Гинеколог, получив результаты анализов, сообщает, сколько крема использовать и как часто его наносить. Обычно женщины используют его ежедневно в течение одной-трех недель, а затем один-три раза в неделю. Хотя кремы могут предложить более быстрое облегчение, чем другие формы влагалищного эстрогена, они могут содержать в составе лишние нежелательные элементы.
- Вагинальное эстрогенное кольцо. Лечащий врач вставляет мягкое, гибкое кольцо в верхнюю часть влагалища. Кольцо высвобождает постоянную дозу эстрогена на месте и требует замены каждые три месяца. Многим женщинам нравится удобство, которое это предлагает. Другое кольцо с более высокой дозой считается системным, а не местным лечением.
- Вагинальные таблетки с эстрогеном . Используется одноразовый аппликатор, чтобы поместить вагинальную таблетку эстрогена во влагалище. Гинеколог сообщит, как часто нужно вставлять аппликатор. Например, можно использовать его ежедневно в течение первых двух недель, а затем два раза в неделю.
Системная терапия эстрогенами
Если сухость влагалища связана с другими симптомами менопаузы, такими как умеренные или сильные приливы, гинеколог предложить таблетки эстрогена, пластыри или гель, или эстрогенное кольцо с более высокой дозой.
Вместе с эстрогеном, если не удалена матка (гистерэктомия), назначается прогестин. Часто предпочтительным является оральный прогестерон, который химически идентичен гормону, который вырабатывает организм (биоидентичный). Также неплохо работают комбинации с эстроген-прогестиновыми пластырями.
Если отсутствует матка, можно использовать только эстроген. Поговорите с гинекологом, чтобы решить, является ли гормональное лечение подходящим, принимая во внимание любые медицинские проблемы и семейную историю болезни.
Другие методы лечения
Ученые работают над разработкой других методов лечения мочеполового синдрома менопаузы из-за опасений по поводу долгосрочного потенциала даже небольших доз эстрогена для увеличения риска рака молочной железы и эндометрии.
Если ранее был рак молочной железы
Если в анамнезе присутствует рак молочной железы, важно сообщить об этом лечащему врачу и рассмотреть следующие вопросы:
- Негормональное лечение. Попробуйте увлажнители и смазки в качестве первого выбора.
- Вагинальный эстроген. В консультации со специалистом по раку (онкологом) врач может порекомендовать низкие дозы вагинального эстрогена, если негормональное лечение не помогает. Тем не менее, есть некоторые опасения, что вагинальный эстроген может увеличить риск возникновения рака, особенно если рак молочной железы был гормонально чувствительным.
- Системная терапия эстрогенами . Системное лечение эстрогенами обычно не рекомендуется, особенно если рак молочной железы был гормонально чувствительным.
Образ жизни и домашние средства
Если женщина испытывает сухость или раздражение влагалища, она может почувствовать облегчение, если:
- Попробует увлажняющий крем. Это может восстановить некоторое количество влаги в вагинальной области.
- Использует безрецептурную смазку на водной основе. Это может уменьшить дискомфорт во время полового акта.
- Во время полового акта также может потребоваться больше времени. Влагалищная смазка, возникающая в результате сексуального возбуждения, может помочь уменьшить симптомы сухости или жжения.
Альтернативная медицина
Некоторые альтернативные лекарства используются для лечения сухости и раздражения влагалища, связанных с менопаузой, но лишь немногие подходы подтверждаются данными клинических испытаний.
Интерес к комплементарной и альтернативной медицине растет, и ученые работают, чтобы определить преимущества и риски различных альтернативных методов лечения атрофического вагинита. Но прежде чем принимать какие-либо травяные или диетические добавки для симптомов перименопаузы или менопаузы, необходимо обязательно посоветоваться с гинекологом.
Вы должны понимать, что Управление по контролю за продуктами и лекарствами не регулирует продажу растительных добавок, и некоторые из них могут быть опасными или взаимодействовать с другими лекарствами, которые принимались ранее, подвергая риску здоровье.
Подготовка к встрече с гинекологом
Что нужно сделать, чтобы как следует подготовиться к консультации:
- Составить список признаков и симптомов , которые вы испытываете. Включите даже те, которые могут показаться не связанными с гинекологией.
- Записать ключевую личную информацию. Включить любые серьезные стрессы или недавние изменения в жизни.
- Составить список всех лекарств, которые принимаете . Нужно включить рецептурные и безрецептурные препараты, витамины и добавки и записать дозы. Многие препараты запрещены при гормональном лечении.
Вот некоторые основные вопросы, которые можно задать лечащему врачу:
- Какова вероятная причина неприятных симптомов?
- Каковы другие возможные причины этих симптомов?
- Какие анализы нужно сдать обязательно?
- Это неприятное состояние временное или хроническое?
- Какой лучший курс действий выбрать?
- Какие альтернативы первичному (безрецептурному) подходу рекомендуются?
- У меня есть другие проблемы со здоровьем. Как совместить лечение?
- Есть ли какие-то ограничения, которым я должна следовать?
- Нужно ли обратиться ещё к какому-то специалисту?
Что можно ожидать от врача?
Лечащий врач задаст вопросы о ваших симптомах и сможет оценить гормональный статус. Вопросы, которые может задать врач, включают следующий перечень:
- Какие вагинальные симптомы вы испытываете?
- Как долго вы испытывали эти симптомы?
- У вас продолжаются менструации?
- Какое беспокойство вызывают ваши симптомы?
- Вы сексуально активны?
- Ограничивает ли это состояние вашу сексуальную активность?
- Вы лечились от рака?
- Вы используете ароматизированное мыло или ванну с пеной?
- Вы принимаете душ или используете спрей для женской гигиены?
- Какие лекарства, витамины или другие добавки принимаете?
- Вы пробовали какие-либо продаваемые без рецепта увлажняющие средства или смазки?
После беседы с гинекологом и сдачи анализов нужно строго выполнять все рекомендации врача, и тогда вагинальная атрофия обязательно отступит.
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Причины и лечение атрофического кольпита у женщин
Атрофический кольпит – это появление воспалительных атрофических процессов во влагалище из-за дефицита эстрогена. Заболевание обычно поражает женщин после наступления менопаузы или незадолго до ее начала. К счастью, избавиться от патологии вполне реально.
О кольпите
Атрофический кольпит обычно проявляется в 45–55 лет, когда наступает менопауза и эстрогена вырабатывается все меньше. Этот гормон помогает обновляться эпителиальным клеткам слизистой оболочки влагалища. Благодаря эстрогену выделяется смазка, влагалище не теряет свою эластичность, в нем поддерживается нормальное кровообращение и необходимый кислотно-щелочной баланс.

После климакса риск заболеть атрофическим кольпитом очень велик. По данным многочисленных исследований уже в первые несколько лет со времени его наступления признаки атрофии во влагалище появляются почти у половины женщин. В реальности же эта цифра еще выше, поскольку многие дамы не решаются обращаться к врачу с этой деликатной проблемой.
Симптомы заболевания
Признаки зачастую проявляются уже за несколько лет до климакса. Однако в большинстве случаев кольпит начинается только спустя годы после последних месячных.
- У женщин «высыхает» влагалище, вагинальный канал становится коротким и неэластичным. Его стенки истончаются, а просвет может сужаться. Одновременно с этим практически прекращается выработка вагинального секрета (смазки). Из-за этого секс превращается в весьма болезненное занятие.
- Учащаются патологические процессы инфекционного характера в вагинальном канале. Происходит это из-за того, что в нем уменьшается количество нормальной микрофлоры – лактобактерий. Причиной тому сдвиг кислотно-щелочного баланса в сторону щелочной среды, что отрицательно сказывается на популяции лактобактерий. В результате болезнетворные микроорганизмы начинают усиленно размножаться.
- После полового акта иногда наблюдаются кровянистые выделения.
- Появляется жжение.
Из-за низкой выработки эстрогена проблемы могут начаться и в мочевыводящем канале. Его стенки истончаются, в нем также начинаются воспалительные процессы. В отдельных случаях воспаление добирается и до мочевого пузыря:
- в области гениталий начинает сильно зудеть, а во время мочеиспускания – жечь;
- время от времени резко появляется труднопреодолимое желание помочиться;
- в тазовой области может ухудшиться мышечный тонус. Из-за этого в отдельных случаях женщина даже начинает страдать от недержания мочи;
- чаще донимают инфекции мочеиспускательного канала.
Как видно по симптомам, описываемая патология – это проблемы не только с половой, но и с мочевыделительной системой. Именно поэтому медицинское научное сообщество стало рекомендовать вместо термина «атрофический кольпит» использовать слегка неуклюжее название «мочеполовой синдром, вызванный менопаузой», которое, тем не менее, более точно передает сущность заболевания.
Причины
Уменьшение уровня эстрогена вызывает не только менопауза, оно может происходить, когда:
- женщина кормит ребенка грудью;
- ей удалили оба яичника.
Снижает уровень эстрогена гормональная терапия, которая направлена на борьбу с раком молочной железы, миомой и эндометриозом: в частности, прием лейпрорелина и нафарелина.
Также атрофический кольпит – это побочный эффект от лучевой или химиотерапии, применяемой для лечения онкозаболеваний различных органов и тканей.
Отдельные исследования указывают на то, что иногда виновником атрофического кольпита становится диабет. Однако это пока точно не установлено. Вполне возможно, что это заболевание только усугубляет признаки патологии, а не становится причиной его появления.
Факторы риска
Следующие факторы увеличивают вероятность появления атрофического кольпита:
- Курение табака негативно сказывается на кровообращении, ухудшает снабжение вагинальных тканей кислородом. Исследования ученых также показали, что никотин уменьшает выработку эстрогена, ускоряет наступление менопаузы и появление патологии.
- У женщины никогда не было детей, она бездетна или рожала не обычным путем, а посредством кесарева сечения.
- Отсутствует или сведена к минимуму половая жизнь.
Регулярный секс – отличное средство от атрофического кольпита.
На выработку эстрогена половая жизнь не влияет, однако она прекрасно улучшает кровоснабжение влагалища, в его ткани поступает больше кислорода. Также секс и самоудовлетворение подстегивают выработку естественного увлажнителя – вагинального секрета. Все это оказывают омолаживающий эффект на репродуктивные органы.

Постановка диагноза
Действия врача для определения наличия патологии:
- пальпация органов малого таза, осмотр гениталий, пальпация шейки матки. Специалист проверяет, нет ли физических признаков атрофии: не потеряло ли влагалище вместе с половыми губами эластичность, не истончилась ли его стенка, не уменьшился ли волосяной покров на лобке, не провисают ли половые губы;
- определение наличия признаков пролапса мочевого пузыря, матки или прямой кишки. На такие патологии могут указывать выпуклости в стенках влагалища. Пролапс может быть вызван ухудшением мышечного тонуса из-за нехватки эстрогена;
- проведение осмотра с помощью расширителя влагалища и зеркал. На кольпит указывает бледный цвет вагинальных стенок, кровоточивость, а также их блестящая поверхность;
- если у женщины проблемы с мочеиспускательной системой, доктор направляет ее на анализ мочи. Результат позволит установить их настоящие причины;
- берется мазок с поверхности влагалища на анализ микрофлоры.
С той же целью врач может проверить и кислотно-щелочной баланс. Для этого берется на анализ немного вагинального секрета. Делается это при помощи специальной тест-полоски.
Если у женщины постоянные кровотечения, следует обязательно сообщить об этом доктору, чтобы он не расширял влагалище слишком сильно и не усугублял заболевание.
Если есть какие-то сомнения в диагнозе, врач изучит результаты анализа крови. Тест поможет определить уровень эстрогена в организме.

Лечение
Если признаки заболевания не очень серьезные, сперва следует попробовать различные негормональные средства местного действия (кремы, мази):
- различные типы увлажнителей – применять их рекомендуется один раз в несколько дней;
- разнообразные смазки на водной основе – уменьшают неприятные ощущения во время секса, вызванные атрофическим кольпитом. Использовать следует только те смазки, в составе которых нет глицерина. У многих женщин это вещество может вызывать раздражение и жжение во влагалище.
Не нужно применять вазелин, если во время полового акта используются презервативы из латекса. Вазелин может их повредить, вызвать сильную боль и кровотечение.
Врачебная помощь
Нужно обязательно обратиться к доктору, если влагалище кровоточит, сильно жжет, половой контакт сопровождается болью, и никакие смазки не помогают.
В такой ситуации врач выпишет местный эстроген или похожие по своим свойствам гормоны в виде свечей, колец и мазей. В небольших дозах они эффективны и безопасны, потому что практически не проникают в кровоток, непосредственно воздействуя только на влагалище. В этом их большое преимущество по сравнению с таблетками, которые попадают в кровь, действуют на весь организм и вызывают побочные эффекты.
- Мазь с эстриолом (эстрогенная разновидность). С помощью специального инструмента ее следует вводить во влагалище перед сном. Использовать мазь нужно ежедневно в течение 12–20 дней, а затем применять не чаще двух-трех раз в неделю. Мази обычно действуют быстрее других топических средств. Однако у них есть существенный минус: они чаще других местных препаратов вызывают побочные эффекты.
- Вагинальное эстрогенное кольцо. Врач поместит его в верхнюю часть влагалища. В течение трех месяцев оно в дозированных количествах будет выделять эстрадиол (эстрогенная разновидность). Кольцо очень удобно, практически не вызывает никакого дискомфорта, не мешает заниматься сексом.
- Внутривлагалищные эстрогенные таблетки. Они помещаются в вагинальный канал посредством специального инструмента. Применять их нужно первые две недели раз в день, а затем использовать несколько раз в неделю.
- Свечи. Также можно использовать гормон прастерон, который выпускается в виде свечей. Помещать в вагинальный канал его нужно раз в день. Однако исследования говорят о том, что использование эстрогенных гормонов предпочтительнее, поскольку они лучше изучены и врачу легче подобрать подходящую дозу. Тем не менее если женщина не может применять эстроген, то прастерон – вполне приемлемый вариант.
Следует знать, чем опасен способ терапии с помощью колец, выделяющих половой гормон, дольше трех месяцев. Они считаются «системными», а не местными средствами, поскольку эстроген из них может попадать в кровоток.

Гормональные средства, воздействующие на весь организм
Если топические средства не помогают, врач выпишет эстроген в виде таблеток. Такие препараты воздействуют на весь организм.
Оральный эстроген небезопасен. У него много противопоказаний. Эти средства вызывают немало побочных эффектов. Если их применять неправильно, существует риск возникновения онкозаболеваний репродуктивных органов.
Оральные эстрогены врач выписывает, если помимо атрофических процессов во влагалище у женщин сильные приливы жара. В качестве альтернативы таблеткам доктор может предложить кольца с высокими дозами эстрогена.
Кроме эстрогена доктор может выписать прогестин, который является синтезированной формой гормона прогестерона. По своим биологическим свойствам он полностью идентичен этому гормону.
Прогестин противопоказан женщинам, у которых удалена матка.
Противопоказания
Эстрогены принимать нельзя, если:
- у женщины был рак груди или матки;
- она страдает эндометриозом;
- присутствуют тяжелые заболевания печени;
- диагностирована редкая наследственная болезнь – порфирия.
Нельзя употреблять эстрогены, если очень высоко содержание триглицеридов в крови.
Когда женщине противопоказаны эстрогены, доктор предложит ей альтернативное лечение. В частности, он может прописать оспемифен. Это одна из немногих гормональных альтернатив эстрогену. Оспемифен не могут употреблять женщины, у которых был рак груди или матки. Также он противопоказан тем, кто пережил сердечный приступ или инсульт.
Профилактика
Чтобы атрофический кольпит не появился или хотя бы не усиливался:
- следует носить нижнее белье из хлопка, просторные платья. Это улучшит циркуляцию крови в гениталиях, в результате чего вредоносным организмам станет тяжелее размножаться;
- необходимо употреблять витамин D. Исследования говорят о том, что он увеличивает выработку вагинального секрета.
К сожалению, атрофический кольпит – частый малоприятный «довесок» к менопаузе. Но отчаиваться не стоит. Медицина знает, как с этой болезнью справиться. Симптомы патологии останутся позади, если не бояться обращаться за помощью к специалистам и следовать врачебным рекомендациям.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!


