Вагинальный кандидоз
Что такое вагинальный кандидоз? Причины заболевания
Вагинальный кандидоз – это заболевание мочеполового тракта воспалительного характера, обусловленное дрожжеподобными грибами рода Candida.
В большинстве случаев причиной вагинального кандидоза является вид Candida Albicans. Он может успешно размножаться в бескислородной среде и особенно хорошо растет на тканях, в которых содержится большое количество гликогена, в том числе на слизистой женских гениталий. В последнее время врачи все чаще обнаруживают других возбудителей рода кандида, но общая частота их встречаемости не превышает 15-30%.
К внутренним факторам риска развития вагинального кандидоза относят эндокринные заболевания (сахарный диабет, ожирение, патологию щитовидной железы и др.), фоновые гинекологические заболевания, нарушения состояния местного иммунитета; к внешним факторам риска – прием антибактериальных, глюкокортикостероидных, цитостатических препаратов, иммунодепрессантов, лучевую терапию; ношение тесной одежды, белья из синтетических тканей, регулярное применение гигиенических прокладок, длительное использование внутриматочных средств, влагалищных диафрагм, спринцевания, использование спермицидов.

Симптомы вагинального кандидоза
Классическими признаками вагинального кандидоза являются:
- зуд и жжение во влагалище и в области наружных половых органов;
- специфические выделения, напоминающие творог;
- боли и жжение при мочеиспускании;
- дискомфорт и боль во время полового акта.
Как правило, дискомфорт усиливается во второй половине дня, а у некоторых женщин перед менструацией. Во время гинекологического осмотра врач обнаруживает отечность и покраснение слизистой половых путей, а также специфические белые или желтовато-белые творожистые густые вагинальные выделения.
При осложненном течении заболевания на коже вульвы и слизистых оболочках, задней спайки и перанальной области появляются трещины; при рецидивирующем кандидозном вульвовагините выражены сухость, атрофичность, лихенификация в области поражения, скудные беловатые вагинальные выделения.
Особенности развития заболевания (патогенез)
Грибки из рода Candida постоянно обитают на коже и слизистых человека. При нормальном иммунитете они не вызывают никаких неприятных симптомов, но при его снижении начинается активное размножение возбудителя. При классическом течении воспаление не выходит за пределы слизистых, но при тяжелой форме он может проникать в подлежащие ткани и кровеносные сосуды, распространяясь таким образом по всему организму.
Классификация
Существует несколько типов классификации вагинального кандидоза. В зависимости от особенностей течения выделяют острую и хроническую (рецидивирующую) формы болезни. В первом случае патология характеризуется яркими симптомами и возникает не чаще четырех раз в год. При хронизации симптоматика, как правило, менее выражена, а само заболевание рецидивирует 4 раза в год и чаще.
В зависимости от наличия осложнений выделяют неосложненный и осложненный вагинальный кандидоз. В первом случае процесс протекает относительно легко и достаточно быстро купируется при подборе адекватной терапии. Как правило, он возникает у женщин, не имеющих дополнительных факторов риска (сахарный диабет, иммунодефицитное состояние различного происхождения).
Осложненная форма вагинального кандидоза характеризуется выраженными признаками, негативным образом влияющими на повседневную жизнь пациентки. Как правило воспаление распространяется на наружные половые органы, провоцирует появление язв и трещин. Такая форма часто рецидивирует.
Локализация патологического процесса позволяет выделить три формы заболевания:
- вагинит: воспаление затрагивает только слизистую влагалища;
- вульвовагинит: поражены наружные половые органы и влагалище;
- цервицит: в процесс вовлекается шейка матки.
Осложнения
Большинство осложнений вагинального кандидоза связано с распространением воспалительного процесса на расположенные рядом органы и ткани и присоединением бактериального воспаления. Оно возникает на фоне резкого снижения местного иммунитета. Наиболее часто пациентки сталкиваются со следующими проблемами:
- сальпингит и сальпингооофорит (аднексит): воспаление придатков матки: труб и яичников; процесс может быть односторонним и двусторонним, сопровождается болями в нижней части живота, слабостью, повышением температуры; без лечения может стать причиной бесплодия в связи с развитием спаечного процесса;
- уретрит: воспаление мочеиспускательного канала; классическими симптомами являются жжение при мочеиспускании, изменение внешнего вида и цвета мочи, покраснением и отеком в области наружного отверстия уретры;
- цистит: воспаление мочевого пузыря, развивающееся в результате перехода возбудителя из уретры; к симптомам уретрита присоединяются учащенное мочеиспускание при небольшом количестве мочи, боли и рези в конце процесса, повышение температуры и боли внизу живота.
Помимо распространения инфекции, вагинальный кандидоз может грозить развитием стеноза (сужения) влагалища. Это состояние возникает при хроническом воспалении, которое приводит к разрастанию рубцовой ткани и сужением просвета органа. Это приводит к значительному затруднению половой жизни.
Вагинальный кандидоз очень опасен для беременных, поскольку без лечения не исключено инфицирование плода, что может привести к его гибели.
В послеродовом периоде у женщин возможно развитие кандидозного эндометрита.
Диагностика
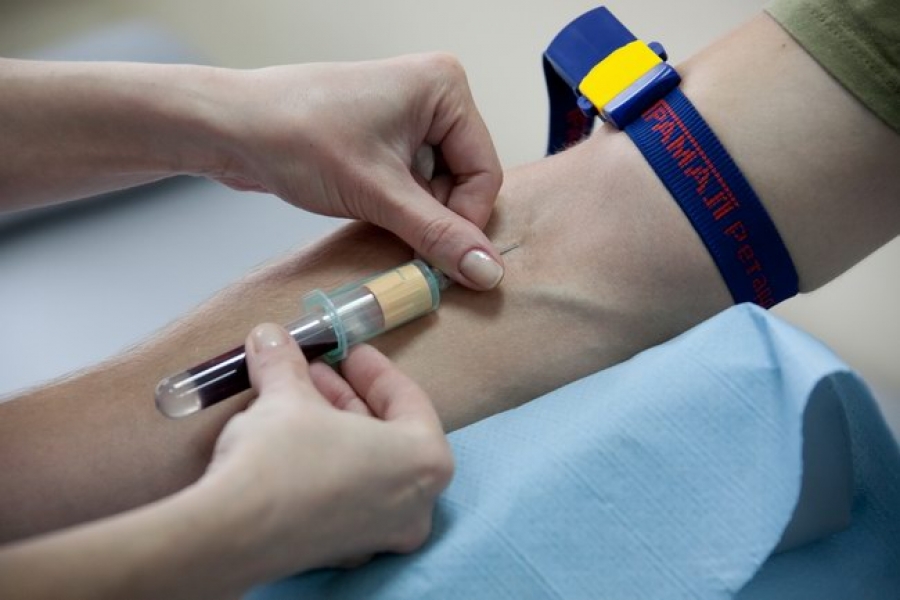
Диагностика вагинального кандидоза начинается со сбора жалоб. Гинеколог уточняет, что беспокоит пациентку, когда и при каких обстоятельствах появились конкретные проблемы, а также какие меры принимались для их устранения и с каким эффектом. Уделяется внимание анамнезу: перенесенным заболеваниям (особенно важны воспаления урогенитального тракта, ЗППП), количеству беременностей и родов, количеству половых партнеров и т.п.
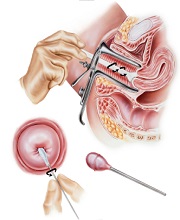
Следующий этап диагностики – это осмотр на гинекологическом кресле, в ходе которого врач выявляет характерные изменения: отечность, покраснения, выделения и налет. При нанесении на ткани раствора Люголя на них визуализируются белые точки, напоминающие манку, что является характерным признаком заболевания. Для подтверждения диагноза врач назначает:
- микроскопию мазков из влагалища (в процессе выявляются споры и клетки гриба);
- посев влагалищного отделяемого;
- ПЦР и ИФА отделяемого для выявления антигенов возбудителя;
- анализ крови: общий (обнаруживаются признаки воспалительного процесса), тесты на выявление антител к Candida-убрать!
При необходимости (например, при рецидивирующем течении заболевания) проводятся тесты на выявление факторов риска: повышенный уровень глюкозы крови, иммунодефицит и т.п.
Лечение вагинального кандидоза
Специфическое лечение, направленное на устранение вагинального кандидоза, проводится только после выявления возбудителя и при наличии у пациентки признаков заболевания. Основой терапии являются специфические противогрибковые средства: нистатин, клотримазол, кетоконазол, флуконазол, нитрофунгин и другие. Конкретный препарат, его доза, кратность приема и длительность курса подбираются в индивидуальном порядке в зависимости от особенностей течения заболевания, наличия сопутствующих патологий и других факторов.
Если речь идет об остром неосложненном процессе, препараты назначаются в местной форме в виде свечей, вагинальных таблеток или кремов. Они вводятся непосредственно в половые пути, где останавливают активное размножение возбудителя.
При наличии осложнений, а также при хроническом течении заболевания используются препараты системного действия в виде таблеток для приема внутрь. Схема применения подбирается в индивидуальном порядке.
До полного устранения проявлений вагинального кандидоза необходимо соблюдать половой покой, чтобы минимизировать травмирование воспаленных стенок половых путей. При хроническом течении необходимо использовать презервативы. Эффективность терапии оценивается через 14 дней после начала лечения.
Прогноз и профилактика
Чтобы полностью вылечить вагинальный кандидоз, необходимо как своевременно обратиться к врачу, так и выполнять все его рекомендации. Противогрибковые препараты продаются в аптеках без рецепта, но самодеятельность в этом случае не только неэффективна, но и опасна. Только специалист может правильно подобрать необходимые средства, определить особенности их приема, а также проконтролировать действие лекарств.
Важно понимать, что намного проще предупредить вагинальный кандидоз, чем лечить его. Чтобы минимизировать риск развития заболевания, необходимо придерживаться следующих правил:
- отдавать предпочтение хлопковому нижнему белью;
- отказаться от использования ежедневных прокладок;
- использовать специализированные средства для гигиены половых путей;
- не использовать спринцевания без назначения врача;
- контролировать состояние организма, своевременно лечить патологии мочеполовой и пищеварительной систем, желез внутренней секреции;
- не допускать случайных половых связей и заражения венерическими заболеваниями;
- не использовать антибиотики без назначения врача и не менять самовольно дозу и режим их приема;
- при необходимости длительной антибиотикотерапии принимать противогрибковые средства.
Вагинальный кандидоз – это неприятное заболевание, которое вполне можно предупредить, а при необходимости – быстро вылечить. Главное своевременно обратиться к врачу и выполнять все его рекомендации.
Вагиноз и молочница
Вагиноз и молочница – это самые распространенные гинекологические заболевания, до 70% женщин знакомы с этими проблемами. И несмотря на то, что оба эти патологические состояния могут протекать очень похоже, проявляясь зудом, жжением, выделениями с неприятным запахом, причины их возникновения разные. Давайте рассмотрим подробнее сходство и различия бактериального вагиноза и молочницы в этой статье.
Причины
Оба заболевания, и бактериальный вагиноз, и молочница, не являются передающимися половым путем. В основе этих заболеваний лежит снижение защиты местного вагинального иммунитета, которое происходит в результате различных внутренних и внешних факторов:
Все эти процессы вызывают нарушения условий необходимых для выживания полезной микрофлоры, и она частично погибает, освобождая место вредным бактериям. Из-за этого во влагалище развиваются патологические процессы, но эти процессы при вагинозе и молочнице отличаются между собой:
Причина бактериального вагиноза или дисбактериоза влагалища – нарушение баланса микрофлоры влагалища, то есть это не воспалительное заболевание, а дисбиотическое. Уменьшение числа лактобактерий и увеличение количества условно-патогенных анаэробных бактерий, которые выделяют вредные продукты жизнедеятельности, приводят к неприятным симптомам, которые становятся причиной жалоб и обращения к врачу.
При молочнице или кандидозном вульвовагините причиной заболевания является дрожжеподобный грибок рода Candida, споры которого являются частью условно-патогенной микрофлоры влагалища здоровой женщины 1 . Продукт жизнедеятельности грибка выглядит как белая масса, напоминающая творог. Это воспалительное заболевание.
Симптомы
Симптомы на первый взгляд очень схожи: зуд, жжения, выделения с неприятным запахом, но при более тщательном рассмотрении баквагиноз и молочница имеют отличия между собой.
| Симптом | Вагиноз | Молочница |
|---|---|---|
| Зуд | не всегда | есть |
| Жжение | не всегда | есть |
| Выделения | серые, густые, гомогенные | белые творожистые |
| Запах выделений | тухлый, рыбный | кислый |
| Боль при контакте | нет | есть |
| Покраснение и отек | нет | есть |
| Патогенный возбудитель | не всегда | есть |
| Признаки воспаления | нет | есть |
Диагностика
Для постановки диагноза бактериального вагиноза и кандидозного вульвовагинита требуется схожий список обследований, который включает:
- Сбор жалоб и истории заболевания
- Осмотр половых органов и выделений в гинекологическом кресле
- Физикальное и бимануальное обследование женщины
- Исследование вагинального мазка
- Микроскопическое исследование (лейкоциты, бактерии, эпителий)
- ПЦР-диагностика (обнаружение РНК или ДНК определенных возбудителей)
- Бактериологическое исследование и чувствительность к антибиотикам
Дополнительно могут потребоваться УЗИ органов малого таза, кольпоскопия, клинический анализ мочи и крови, рН метрия влагалища, цитологическое исследование (измененные и диспластические клетки) и другое 2 .
Полученные данные при сборе жалоб, осмотре и лабораторном обследовании данных двух состояний будут отличаться между собой:
При бактериальном вагинозе существует 4 критерия для постановки диагноза, из которых наличие 3 обязательно 1 :
- густые обильные серые выделения
- ключевые клетки в мазке (эпителий влагалища, окруженный бактериями)
- рН влагалища менее 4,5
- усиление «рыбного» запаха при добавлении к вагинальным выделениям 10% раствора КОН
При кандидозном вульвовагините
- творожистые белые выделения
- в мазке лейкоциты в большом количестве
- в мазке могут определяться мицелии грибка
- рН влагалища может быть в пределах нормы
Лабораторные признаки сходства и различия бактериального вагиноза и кандидозного вульвовагинита можно рассмотреть в таблице.
Лабораторный признак Вагиноз Молочница Лейкоциты в мазке мало много Патогены в мазке Ключевые клетки Мицелии гриба рН влагалища 5,0-6,0 4,0-5,0 Слизь много мало Лактобактерии мало вариабельно, как правило, тоже мало Плоский эпителий немного много Лечение
Лечение обоих заболеваний, как правило, производится антимикробными препаратами антибиотиками или противогрибковыми средствами в виде таблеток, мазей/кремов или вагинальных свеч/капсул/таблеток в соответствии выявленным возбудителем и поставленным диагнозом, а затем во влагалище добавляют для «заселения» полезные лактобактерии при необходимости.
Лечение бактериального вагиноза, согласно российским рекомендациям, производится в 2 этапа 3 :
- на 1 этапе устраняют патоген с помощью антисептика или антибиотика, чаще всего используются местные интравагинальные лекарства
- на 2 этапе вводят вагинальные пробиотики при необходимости
- При кандидозном вульвовагините часто врачи проводят лечение в 1 этап, назначая только противогрибковые средства в виде таблеток/капсул через рот или используя местные препараты в виде крема/мази или свеч/капсул.

В этой связи заслуживает особого внимания препарат Макмирор Комплекс капсулы вагинальные, который содержит противомикробный компонент нифурател и противогрибковый компонент нистатин 4 . Он не оказывает влияния на полезную микрофлору, поэтому назначение пробиотиков после его использования не требуется.
Профилактика
Профилактика обоих заболеваний основана на соблюдении простых правил личной гигиены и нормализации образа жизни, вот некоторые из них:
Прием витаминов, добавление в рацион питания клетчатки для улучшения работы кишечника и поддержки полезных бактерии помогут поддержать иммунитет на должном уровне и противостоять активации условно-патогенной флоры.
Часто задаваемые вопросы
Может ли пройти молочница и бактериальный вагиноз самостоятельно, если их не лечить?
Без соответствующего лечения могут возникнуть осложнения, такие как воспалительные заболевания матки, маточных труб, яичников и другие серьезные заболевания, которые требуют гораздо больше усилий, финансов и времени для восстановления здоровья.После лечения молочница снова появилась, надо ли ее снова лечить?
При появлении жалоб важно снова обратиться к врачу для обследования и установления причины заболевания. Только врач сможет установиться причину и назначить необходимое лечение.Лейкоциты в мазке у женщин
Повышенные лейкоциты в мазке – это показатель воспалительного процесса в половых органах. У женщин норма лейкоцитов такая: до 15-20 (в мочеиспускательном канале до 5, во влагалище до 10 и в шейке матки до 20 единиц).
Количество лейкоцитов в мазке из влагалища резко возрастает до 30-40 и 50 при воспалении (кольпит, вагинит). Чем больше их в мазке, тем острее протекает заболевание. При остром воспалительном процессе или ИППП в результатах мазка на флору лейкоциты повышены бывают достаточно сильно – “до 50-100 в поле зрения” или “лейкоциты сплошь покрывают все поля зрения”.
Оценка лейкоцитарной реакции в микроскопии мазка:
• лейкоциты отсутствуют, ед. в п/зр.;
• до 10 в п/зр. – небольшое количество;
• 10 – 15 в п/зр. – умеренное количество;
• 30 – 50 в п/зр. и более – большое количество;
• 100 и более – лейкоциты в мазке сплошь покрывают поля зрения.Умеренное, большое количество и сплошное покрытие оцениваются как различной степени выраженности признаки воспалительной реакции.
Причины повышенных лейкоцитов в мазке
Высокое количество лейкоцитов в мазке (больше 40-50), как говорилось выше, у женщин обычно бывает связано с воспалительным процессом в урогенитальной зоне (в зависимости от места взятия – во влагалище, шейке матке, уретре). При каких патологических состояниях в гинекологии бывает такой результат анализа?
Чаще всего лейкоцитоз в мазке бывает при таких заболеваниях:
* Кольпит – воспаление слизистой влагалища,
* Цервицит – воспаление цервикального канала,
* Уретрит – воспаление мочеиспускательного канала,
* Эндометрит – воспаление слизистой матки,
* Аднексит – воспаление придатков матки,
* Онкологические заболевания половых органов,
* Инфекции, передающиеся половым путем,
* Дисбактериоз влагалища и кишечника.Для выяснения причины лейкоцитоза гинеколог назначит сдать уточняющие анализы (ПЦР, посевы). Они могут быть взяты из разных локализаций, в зависимости от жалоб и клинической картины.
Возможно взятие материала из следующих мест:
«U» – уретра,
«C» – шейка матки,
«V» – влагалище,
«R» – прямая кишка,
«O» – ротоглотка.
Лейкоциты в мазке у девушек-девственниц
Воспалительные процессы в половых путях бывают не только у девушек и женщин, живущих половой жизнью. Различные заболевания, в том числе и инфекционной природы, могут передаваться не только половым путем, но и контактно-бытовым (общие предметы пользования, нарушения интимной гигиены и т.п.). Поэтому лейкоцитоз в мазке может быть у детей, девочек-подростков и у девственниц, не имевших традиционных половых отношений. Для выяснения его причин также сдаются анализы.
Взятие для диагностики мазка, ПЦР и посева у девственницы осуществляется таким же образом как и у женщин, живущих половой жизнью. Однако при этом гинекологическое зеркало не используется, взятие материала из влагалища проводится через отверстие в девственной плеве специальными тонкими мягкими зондиками. По показаниям и по желанию берут материал на исследование из уретры и других локализаций. Процедура забора, осуществляемая нашими врачами гинекологами, абсолютно безболезненна, повреждение девственной плевы исключается!

«Причины лейкоцитов в мазке?»
Лейкоциты повышены, но инфекции нет
Очень распространенная ситуация! Надо четко знать – если много лейкоцитов в мазке, причина – половая инфекция. Просто мазок не позволяет ее выявить – его диагностическая ценность ограничена узким спектром исследуемых микробов. Значительный список возможных инфекций, в которых кроются причины повышенных лейкоцитов в мазке, возможно выявить только другими методами диагностики выделений из влагалища (ПЦР, посев, а также анализ крови ИФА). Об этом Вам должен сказать ваш гинеколог и направить на соответствующее обследование!
Возможные методы диагностики причин высокого лейкоцитоза:




Мазки ПЦР ЗППП ПЦР 12 18 



Флороценоз Цитология Онкомаркер НАСБА ☛ Таким образом, для уточнения причины повышения лейкоцитов в мазке у женщин необходимо провести соответствующее лабораторное обследования – сдать анализы ПЦР, посевы. Если Вас интересует сдача всех необходимых анализов, можете обратиться к нам в отделение гинекологии в любое время работы клиники. Срок готовности 1-2 дня. Записаться можно по контактному телефону +7(495)790-0779 или через интернет на сайте.
Лечение лейкоцитов в мазке
По результатам проведенной полноценной комплексной диагностики наш врач гинеколог индивидуально подбирает схему терапии воспалительного процесса. Именно полноценное обследование позволяет выявит истинную причину, почему в мазке много лейкоцитов и лечение в этом случае будет эффективным. Именно ЛЕЧЕНИЕ, а не подлечивание до очередного обострения, как это бывает в большинстве случаев.
Редко, но встречается ситуация, когда хорошее лечение проведено, но лейкоциты в мазке остаются повышены. Это одна из самых сложных для решения проблем. Похоже в таких случаях это связано с дисбактериозом на уровне влагалища и шейки матки. Здесь часто не помогают даже многократные курсы антибиотикотерапии, инфекции после лечения антибиотиками тоже могут не обнаруживаться. А лейкоциты в мазке повышены и держатся на высоком уровне. В подобных случаях рекомендуется периодически проводить курсы местной санации (свечи с антибактериальными компонентами) и упорно бороться за поддержание нормальной микрофлоры кишечника.
⚠ Схема лечения лейкоцитоза
Условия участия:
1 – Записаться к гинекологу онлайн,
2 – На регистратуре сказать “Новогодняя акция”В результатах мазка повышены лейкоциты и Вам хотелось бы получить назначение препаратов? Либо узнать план обследования, что делать дальше для прояснения ситуации и постановки более точного диагноза? Не хотите посещать гинекологию во время карантина по коронавирусу? Если по каким-то причинам Вы не можете пойти на прием к врачу в женскую консультацию или свою поликлинику, получить схему лечения можно на приеме врача в нашей клинике или воспользоваться платным онлайн сервисом «Интернет гинекология» на сайте или, для ускорения процесса, мессенджерами ☏ WhatsApp ☏ Viber (эти услуги платные).
Молочница у женщин
Молочница или кандидоз у женщин —заболевание, вызванное грибками рода Кандида. Если эти микроорганизмы развились на слизистой оболочке влагалища и наружных половых органов, то говорят о вагинальном кандидозе
Это заболевание поражает не только женщин детородного возраста, которые ведут активную половую жизнь, но и юных девушек, и тех, кто достиг почтенных лет. Причина проста: кандидоз возникает не только после контакта с больным сексуальным партнером. Он может стать следствием активного размножения Кандид, которые раньше были частью нормальной микрофлоры. При кандидозе женщины жалуются на обильные творожистые выделения из влагалища и зуд в области половых органов.
Причины молочницы
Почему возникает молочница – один из самых распространенных вопросов у женщин. Ведь эта проблема очень распространенная. Неприятные ощущения возникают в самый неподходящий момент. Это грибковое заболевание сводит на нет интимные отношения, и портит повседневную жизнь.
Заразиться кандидозом можно от полового партнера. Особенно если у мужчины есть явные признаки этого заболевания или он является носителем грибков. Однако эта причина далеко не самая распространенная. Гораздо чаще молочница возникает, как следствие снижения иммунитета и нарушения природного баланса микрофлоры половых органов.Существует множество факторов, которые провоцируют развитие вагинального кандидоза у женщин.
- Снижение защитных сил организма в результате хронических заболеваний или после перенесенных инфекций.
- Гормональные сдвиги в период беременности и перед менструацией.
- Изменение гормонального фона при менопаузе.
- Применение гормональных контрацептивов.
- Длительный прием антибиотиков, кортикостероидов и цитостатических препаратов.
- Дисбактериоз кишечника, при этом грибки могут заноситься во влагалище.
- Смена климата, которая влечет за собой адаптацию к новым условиям, составу воды.
- Использование средств интимной гигиены: интим гелей, мыла, гелей для душа, содержащих много щелочи и ароматизаторов.
- Использование ежедневных прокладок. Они нарушают доступ воздуха к половым органам, повышается влажность.
- Дезодорированные тампоны и прокладки вызывают аллергические реакции и нарушают состояние слизистой.
- Ношение белья из синтетических тканей, узкого и тесного. Наиболее часто виновниками молочницы считают стринги.
- Питание богатое кондитерскими изделиями и углеводными блюдами, крепким кофе, газированными напитками, дрожжевой выпечкой, острыми и жирными деликатесами, кетчупом и майонезом.
- Авитаминоз влечет за собой снижение сопротивляемости организма и ухудшение состояния кожи и слизистых оболочек.
- Ожирение – в складках тела создаются благоприятные условия для размножения грибков.
- Нарушения обмена веществ. Ярким примером является сахарный диабет. Он не только ослабляет местный иммунитет, но и повышает количество углеводов в клетках, что является хорошей питательной средой для микроорганизмов.
- Курение вызывает спазм сосудов и нарушает кровообращение, в том числе и в половых органах.
- Половой акт при сухом влагалище и другие действия, которые могут привести к появлению микротравм на слизистой половых органов. Через них Кандиды могут проникнуть вглубь тканей.
- Хронические стрессы, сильные психические и физические нагрузки, переутомление, недосыпание.
Какие симптомы молочницы и с чем они связаны?
- Боль во время полового акта. Чаше всего размножение Кандид начинается на слизистой оболочке влагалища. Они разрушают верхние клетки эпителия, постепенно поражая более глубокие слои. При этом образуются мельчайшие повреждения, напоминающие язвочки. Слизистая стенок влагалища становится воспаленной и болезненной. Поэтому во время полового акта женщина испытывает боль и другие неприятные ощущения.
- Отечность половых органов. Воспаление приводит к тому, что стенки влагалища отекают. Это происходит в следствие того, что мелкие сосуды на поверхности слизистой расширяются. Таким образом организм пытается устранить токсины, выделяемые Кандидами. Кровообращение усиливается, и ткань половых органов пропитывается жидкостью, вышедшей через стенки капилляров.
- Белый налет и творожистые выделения. Постепенно численность грибков увеличивается и колонии разрастаются. Они имеют вид беловатого налета на половых органах. Начинается воспалительный процесс, который сопровождается обильными выделениями из влагалища. Они имеют вид белых творожистых масс или свернувшегося молока. Это в основном мицелий грибов, лейкоциты и поврежденные клетки слизистой.
- Зуд и жжение. Кандиды питаются запасами гликогена в клетках. При расщеплении этого углевода образуется кислоты. Как раз они вызывают зуд и жжение во влагалище и раздражают поврежденную Кандидами кожу половых органов, при этом женщина ощущает сильный дискомфорт. Эти симптомы усиливаются после мочеиспускания или мытья. Поэтому каждый раз кожу в этой области необходимо просушивать. Желательно мягкими бумажными полотенцами, чтобы дополнительно не травмировать.
- Сыпь при молочнице. Воспалительный процесс при молочнице распространяется также на преддверье влагалища, большие и малые половые губы. На коже половых органов происходит расслоение эпидермиса в результате деятельности грибков, и образуются небольшие бордовые прыщики-пузырьки с жидким содержимым внутри – везикулы. Через день-два они лопаются и на их месте образуются небольшие эрозии и корочки.
- Распространение на ближайшие участки кожи. Признаки кандидоза: покраснение, мелкая сыпь, зуд, образование белого налета могут возникнуть и в промежности, на коже межягодичных и паховых складок. Чаще такая форма болезни возникает у женщин, имеющих лишний вес.
- Ухудшение общего состояния. Зуд, постоянный дискомфорт и неприятные ощущения вызывают нервозность, приступы плохого настроения, а также нарушение сна. Последнее связано с тем, что жжение усиливается в ночные часы. Неприятные симптомы нарастают после длительной ходьбы и во время менструации.
- Уретрит и цистит при молочнице. Учащенное мочеиспускание и появление резей свидетельствует о том, что Кандиды проникли в мочевыводящую систему и вызвали уретрит и цистит. Еще один признак того, что воспалительный процесс распространился на другие органы – это появление ноющих болей в нижней части живота. При этом возможно повышение температуры. Если вы заметили такие симптомы, то обязательно обратитесь к врачу и не занимайтесь самолечением.
Состав нормальной микрофлоры влагалища и наружных половых органов
Половые органы у девочек начинают заселяться микроорганизмами уже через несколько часов после рождения. Это момент, когда начинает формироваться микрофлора. С первого дня жизни во влагалище и на наружных половых органах постоянно живут различные виды бактерий. Их насчитывается больше 60.Обычно эти микроорганизмы не вызывают болезней и не приносят вреда организму. Этот набор изменяется в зависимости от возраста женщины, фазы менструального цикла, беременности, наличия постоянного сексуального партнера. Периодически во влагалище попадают болезнетворные бактерии. Но если их количество не велико, то представители микрофлоры и клетки иммунитета уничтожают эти микроорганизмы. Во влагалище содержатся:
- лактобацилы
- бифидобактерии
- стрептококки
- энтерококки
- клостридии
- коагулазонегативные стафилококки
- колиформные бактерии
- кандиды
Большинство микроорганизмов в организме здоровой женщины составляют различные виды лактобацил и бифидобактерий – до 90%. Они обеспечивают оптимальный уровень кислотности рН до 3,8–4,5 (у взрослых женщин). Если же их численность падает, то среда влагалища становится слабощелочной и рН превышает 6. Это приводит к размножению болезнетворных бактерий и развитию воспалительных процессов.
Практически в 80% случаев в микрофлоре женщины присутствуют Кандиды. Они представлены единичными неактивными округлыми клетками и не образуют нитей мицелия (псевдо-грибницы).
Нормальная микрофлора в организме женщины выполняет важные функции:
- Выделяет полезные ферменты, которые обеспечивают необходимую кислотность
- Способствует образованию витаминов
- Поддерживает напряженность местного иммунитета
- Препятствует проникновению чужеродных бактерий, которые могут вызвать болезнь.
Микрофлора влагалища имеет сбалансированный состав. При этом одни бактерии регулируют численность других. Так кисломолочные бактерии вырабатывают кислоту, которая сдерживает чрезмерное размножение Кандид. Поэтому в норме грибки, содержащиеся во влагалище, не вызывают молочницу.
Более подробная информация по телефону 8(351) 200-33-10 или в одном из наших филиалов.
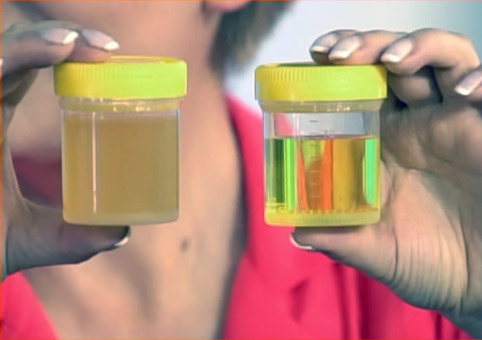
Определение кандидоза путем сдачи анализа мочи на лейкоциты
Большая часть населения Земли даже и не подозревает про наличие такого распространенного недуга, как молочница, или кандидоз. Особенно не обращают внимания на такое заболевание мужчины, продолжая оставаться длительное время разносчиками инфекции. Каким образом можно определить наличие заболевания молочницей знают не многие, однако такие способы существуют. Одним из таковых способов является сдача мочи на лейкоциты. Лейкоциты при молочнице практически всегда будут повышены, что говорит о борьбе организма с инфицированием. Более подробно об этом узнаем из материала.
Признаки и причины возникновения кандидоза
Вагинальный кандидоз являет собой одно из наиболее распространенных недугов, проявляющееся четко у женщин, и очень слабо у мужчин. При этом стоит отметить, что случаи проявления кандидоза у женщин и мужчин практически одинаковы, только мужчины гораздо реже посещают медицинских специалистов, нежели женщины гинеколога.
Главными факторами вагинального кандидоза выступают симптомы зуда и жжения во влагалище, а также возникновение творожистой консистенции, выделяющейся из промежности. Симптомы зуда и жжения повышаются после приема душа, полового контакта и во время сна. Женщины, при обнаружении таковых симптомов, рано или поздно обращаются к врачу, который ставит диагноз и назначает соответствующее лечение. Если своевременно не посетить врача и проводить самолечение, то в патологический процесс могут быть вовлечены органы мочеиспускания.

Причины развития кандидоза самые разнообразные, но наиболее частой из них врачи называют ослабление защитных свойств организма. В организме человека проживает определенное количество не только полезных, но и патогенных вредителей. Грибок Кандида не является исключением. Когда иммунная система функционирует нормально, то грибок преобладает в спящем виде. Как только в организме происходит ослабление защитной функции, то количество патогенных микроорганизмов начинает преобладать над полезными бактериями. В этот момент начинает активно развиваться грибок Кандида, приводящий соответственно к возникновению заболевания. На развитие кандидоза влияют также следующие факторы:
- Патологические отклонения органов половой системы;
- Патологические отклонения эндокринной системы;
- Инфекционные недуги хронической формы;
- Нарушение метаболизма;
- Период беременности, во время которого женский организм является более уязвимым.
Патологические отклонения органов половой системы Патологические отклонения эндокринной системы
Нарушение метаболизма Период беременностиЗащититься от возникновения молочницы очень сложно, поэтому при ее возникновении следует немедленно прибегнуть к лечению. Несвоевременное лечение молочницы может способствовать развитию серьезных осложнений половой системы, в том числе и бесплодия.
Мазок на флору при молочнице
Чтобы диагностировать кандидоз, специалист опирается не только на клиническую симптоматику заболевания, но еще и на результаты соответствующих анализов. Одним из наиболее распространенных видов анализов для определения признаков кандидоза является взятие мазка на флору. Эффективность данного метода для диагностирования недуга равняется 95%. При молочнице уместен рост лейкоцитов в мазке, что свидетельствует о включении защитных свойств при борьбе с патогенными микроорганизмами.

Женщинам следует посещать гинеколога как можно чаще, но обязательно это нужно делать 1 раз в полгода.
Отсутствие симптоматики кандидоза еще вовсе не означает, что женщина не имеет признаки заболевания. Сдача мазка на флору позволяет гинекологу получить точные сведения о состоянии половой системы. При сдаче мазка на флору женщине требуется пройти некоторую подготовку:
- За несколько дней до сдачи мазка нужно исключить любые половые контакты с партнерами;
- Исключить проведения спринцеваний за 2 дня до обращения к специалисту;
- Прекратить использование свечей, таблеток и кремов;
- За пару часов до обращения к врачу исключить мочеиспускания;
- Провести подмывание водой без применения мыла и прочих химических веществ.
Исключить проведения спринцеваний Исключить любые половые контакты
Использование свечей, таблеток и кремов Подмывание водой без применения мылаПосещать специалиста рекомендуется сразу после окончания месячных или же непосредственно перед тем, как они должны начаться. Чтобы осуществить забор мазка из уретры, прибегают к применению ложки Фолькмана. Из влагалища забор осуществляется с помощью стерильного тампончика, а из шейки матки – шпателем Эйра. Суть такого анализа состоит в том, чтобы подсчитать число различных микроорганизмов и лейкоцитов. Лейкоциты в мазке при молочнице определяются при помощи подсвечивания их специальными красителями.
Число лейкоцитов прописывается в результатах анализов. Нормированное значение лейкоцитов зависит от того, откуда осуществлялся забор материала. Нормальными значениями количества лейкоцитов для различных мест забора являются:
- В моче их число равняется от 0 до 10;
- Во влагалище – от 0 до 15;
- В цервикальном канале – от 0 до 30;

При беременности число лейкоцитов может быть увеличено до значения в 15-20. Помимо этого, в составе анализа могут обнаруживаться следующие составляющие:
- Слизь;
- Участки плоского эпителия;
- Лактобациллы;
- Лептотрикс;
- Грамотрицательные бактерии.
В норме грибки Кандида могут и не обнаруживаться при взятии анализов, но если их количество увеличивается, то врач диагностирует молочницу.
О чем говорит повышенное число лейкоцитов в моче

Для диагностирования кандидоза специалист может направить пациента на сдачу анализов мочи. При воспалениях обнаруживается повышенное значение лейкоцитов. Лейкоциты в моче при молочнице также повышаются, и поэтому, чем острее недуг, тем больше будет численность этих белых телец.
Лейкоциты при молочнице в моче предшествуют тому, что организм ведет активную борьбу с инфекцией. Численность белых кровяных телец возрастает в крови, и посредством кровотока происходит их распространение по всему организму. Эти тельца распространяются и проникают в слизистые различных органов, а также и в мочу.
Высокое число лейкоцитов в крови является очень опасным при вынашивании ребенка. Это обусловлено тем, что мать имеет один кровоток с ребенком, поэтому возникает риск внутриутробного инфицирования плода. В период вынашивания малыша женщины должны сдавать мазок на флору регулярно. При обнаружении повышенного числа лейкоцитов врач назначает соответствующее лечение.
Отсутствие соответствующей симптоматики, но выявление в моче высокого количества лейкоцитов предшествует тому, что у женщины формируется кандидоз. Отсутствие дискомфорта еще вовсе не означает, что женщина не заражена грибком Candida. Этот паразит может обитать в организме длительное время и при этом не проявлять себя.

Если своевременно не прибегнуть к лечению кандидоза, то повышается вероятность возникновения серьезных осложнений.
Какие заболевания приводят к повышению лейкоцитов в моче
Повышение лейкоцитов в моче по причине кандидоза не всегда является уместным. Ведь их высокое значение может свидетельствовать о развитии недугов репродуктивной женской системы. Главными причинами повышения численности лейкоцитов в моче выступают:
- Воспалительные действия, развивающиеся в уретре. Такое заболевание носит название уретрит;
- Воспаления придатков;
- Воспалительные действия в цервикальном канале;
- Воспаление влагалища;
- Злокачественные новообразования;
- Дисбактериозные нарушения во влагалище и кишечнике;
- Инфицирование половых органов.
Уретрит Воспаления придатков Воспалительные действия в цервикальном канале
Воспаление влагалища Дисбактериозные нарушения во влагалище и кишечнике Инфицирование половых органовПри возрастании числа лейкоцитов в моче и мазке может потребоваться проведение бактериологического способа исследования. Цель такого исследования — провести посев на питательную среду. При помощи бакпосева можно определить родовую или видовую принадлежность грибков Candida. Данный метод также позволяет определить чувствительность паразита к противогрибковым медикаментам.
Если имеются подозрения на наличие кандидоза, но при этом отсутствует соответствующая симптоматика, то принимается решение о проведении кольпоскопии. Недостатком такого метода является тот факт, что исключается возможность определения возбудителя.
Терапевтическое лечение заболевания
Если диагностируется заболевание «молочница», то врач подходит к лечению данного недуга комплексным путем. Основу комплексного лечения составляют следующие действия:
- Назначаются препараты, способствующие восстановлению функционирования защитной функции организма.
- Применение препаратов, позволяющих устранить возникновение местной симптоматики заболевания. Для этого назначается проведение спринцеваний, используются вагинальные свечи, таблетки, мази.
- Терапевтическое лечение кандидоза при помощи лекарственных препаратов.
- Применение препаратов из категории народной медицины. Особенно важно проведение такового лечения при беременности и грудном кормлении, когда химическое воздействие может навредить плоду.

Терапевтические мероприятия основываются на том, чтобы устранить грибок Кандида. Вывести полностью грибок из организма практически невозможно, поэтому важно бороться с недугом при первых симптомах его проявления. Если препараты, которые назначаются врачом, не оказывают положительного эффекта, то специалист должен выписать новую схему лечения.
Профилактические мероприятия
Чтобы не стать жертвой молочницы, возникновение данного недуга необходимо предупреждать всеми возможными способами. Многие о наличии таких способов даже и не подозревают, поэтому становятся жертвами такого коварного заболевания. К ряду основных профилактических мероприятий по предупреждению развития кандидоза относятся:
- Не принимать препараты антибиотического ряда, если их не назначил врач;
- Постоянно работать над укреплением иммунитета;
- Лечить и своевременно выявлять инфекционные заболевания половой системы;
- При половых актах следует использовать средства контрацепции;
- Соблюдать правильную диету, но при этом не исключать из рациона важные питательные вещества, которыми также являются углеводы;
- Избегать частых переживаний и стрессовых ситуаций;
- Повышать уровень полезных бактерий в организме путем употребления кисломолочной продукции;
- Носить натуральное белье, а не синтетическое;
- Для интимной гигиены использовать исключительно специальные препараты, которые не содержат добавки и красители.
Не принимать препараты антибиотического ряда, если их не назначил врач Укреплять иммунитета
Использовать средства контрацепции Соблюдать правильную диету
Избегать частых переживаний и стрессовых ситуаций Употреблять кисломолочной продукции
Носить натуральное белье Для интимной гигиены использовать исключительно специальные препаратыЕсли у женщины, которая заболела кандидозом, имеется постоянный половой партнер, то ему также важно пройти лечение. В большинстве случаев, мужчины являются разносчиками молочницы, сами о том не подозревая.
Лейкоциты в мазке
Если посмотреть состав клеток содержимого в гнойничке на коже, то 90% клеток будут лейкоциты – основные клетки гноя.
Лейкоциты в мазке – это ответ иммунитета на множество причин.
Нормы лейкоцитов в мазках
В норме в мазке из уретры у мужчин и женщин лейкоцитов до 2 в поле зрения микроскопа.
В мазке из влагалища и шейки матки до 10 в поле зрения.

Содержание лейкоцитов в мазке из влагалища может быть незначительно повышено во время беременности.
В таком случае их концентрация обычно составляет 15-20 в поле зрения.
Как подготовиться если необходимо взять мазок на лейкоциты
Для того чтобы результаты мазка были максимально достоверны, необходимо правильно подготовиться к процедуре.
Правила просты и, их легко придерживаться.
Перед выполнением анализа необходимо:
- I. Исключить половые контакты за пару дней до проведения мазка;
- II. Не применять препараты для местного лечения за двое суток до назначенного дня. Если вы проходите курс лечения – проконсультируйтесь со своим лечащим врачом;
- III. Стоит отказаться от спринцевания в течение нескольких дней перед сдачей анализа;
- IV. Воздержаться от мочеиспускания минимум за два часа до взятия мазка;
- V. Провести тщательный туалет половых органов вечером, перед днем забора материалов. Подмываться стоит теплой водой, но без применения мыла или других средств гигиены;
- VI. Прием антибиотиков необходимо ограничить за 1-2 дня до сдачи мазка;
- VII. Девушкам мазок необходимо сдавать через 3-5 дней после окончания менструации и не позже чем за несколько дней до её начала.
Помните! Выполнение мазка во время менструации может сильно исказить полученные данные.
Как проводят забор мазка на лейкоциты у женщин?
Забор проводится специальным стерильным инструментом, который отличается в зависимости от места проведения мазка.
Основными инструментами является ложечка Фолькмана, бактериологическая петля, марлевый тампон или шпатель Эйра.
Выбор инструмента зависит от места проведения мазка.
После забора, полученный материал наносят на предметные стёклышка с маркировкой C, V или U.
Эти буквы обозначают место, с которого проводился мазок.
Данная процедура является совершенно безболезненной и проводится за короткий период времени.
При заборе материала из канала уретры возможно ощущение дискомфорта.
Проведение забора мазка на лейкоциты у мужчин
У мужчины, для получения материала используется специальный зонд или ватный тампон.
Он вводится в глубину канала уретры на 3-5 сантиметра.
Далее полученный материал наносится на предметное стеклышко и отправляется в лабораторию.
Как и у женщин, процедура безболезненна, но может появиться чувство небольшого дискомфорта.
Все показатели повышенных лейкоцитов в мазке называют лейкоцитозом в мазке .
Причины повышенных лейкоцитов в мазках у женщин и мужчин:
-
(ЗППП)
- Бактериальное воспаление половых органов (дисбактериоз)
- Воспаления женских половых органов (кольпит, вагинит, эндометрит)
- Воспаление мужских половых органов (простатит, воспаление яичек)
- Воспаления мочевого пузыря (цистит)
- Воспаление почек (пиелонефрит)
Повышены лейкоциты в мазке при половых инфекциях
Практически все половые инфекции (ЗППП) вызывают ответное воспаление и как следствие повышение лейкоцитов в мазке.
Наиболее часто лейкоциты повышаются при:
- I. Гонорее
- II. Трихомониазе
- III. Микоплазмозе
- IV. Уреаплазмозе
- V. Кандидозе
- VI. Гарднереллезе (бактериальном вагинозе)
Однако при повышении лейкоцитов в мазке исключают все половые инфекции, в том числе вирусы.
Увеличение лейкоцитов в мазке при бактериальных воспалениях половых органов
- Бактерии, которые в норме живут в половых органах, превышены в количестве
- В половых органах поселяются бактерии, которые не должны жить в этих областях
Для исключения этого процесса проводится посев с определением чувствительности к антибиотикам.
В дальнейшем проводится назначение нужного антибиотика в сочетании с ферментами и местным лечением.
Взятие мазка выполняется на начальном этапе лабораторной диагностики инфекционной патологии структур урогенитального тракта мужчин и женщин.

Нормы лейкоцитов в мазках
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Микроскопическое исследование отделяемого уретры | 1 д. | 500.00 руб. |
| Микроскопическое исследование отделяемого цервикального канала | 1 д. | 500.00 руб. |
| Микроскопическое исследование отделяемого влагалища | 1 д. | 500.00 руб. |
Лейкоциты повышены в мазке и при мочекаменной болезни
Это происходит из-за травмирующего влияния выходящих с мочой мелких камней.
Соли камней «карябают» слизистую оболочку мочевыводящих путей и способствуют размножению бактерий.
Это приводит к лейкоцитозу в мазке.
Диагноз мочекаменной болезни позволяют подтвердить:
- A. УЗИ
- B. Анализы мочи
- C. Биохимия почек
Воспаление в женских и мужских половых органах так же вызывает повышение лейкоцитов в мазке. Суть этого явления в том, что гной выходит из этих органов через мочеиспускательный канал или влагалище.
В результате там повышается количество этого гноя – лейкоцитов.
Для этих заболеваний характерны болезненность в соответствующих органах, повышение температуры, зуд в области половых органов, нарушения мочеиспускания.
В диагнозе также помогает посев на дисбактериоз и УЗИ.
Воспаление мочевого пузыря (цистит) и почек (пиелонефрит) – урологические заболевания, при которых происходит гнойное воспаление этих органов.
Причиной их могут быть половые инфекции, кишечные микробы, закупорка мочевых протоков камнями.
Лейкоциты в этом случае находятся как в начальной, так и в средней порции мочи, а в случае с воспалением почек – во всех порциях мочи.
В моче так же обнаруживается большое количество бактерий, солей (ураты, оксалаты, фосфаты).
В случае цистита боль локализуется в нижней части живота, в области лобка.
При воспалении почек (пиелонефрите) характерно:
- I. Повышение температуры
- II. Болезненность в области поясницы
- III. Болезненность при мочеиспускании
- IV. Мутная моча, с примесью крови
Диагноз позволяет подтвердить УЗИ этих органов.
Расшифровка результатов анализов и норма лейкоцитов в мазке у женщины
При проведении мазка у женщин на лейкоциты проверяется и «степень чистоты влагалища».
Это баланс между нормальной и патогенной микрофлорой влагалища.
Всего существует 4 степени, каждой из которых соответствует свой уровень лейкоцитов в исследуемом материале.
1 степень
Уровень лейкоцитов составляет 1-5 в поле зрения.
При этом преобладают представители нормальной микрофлоры влагалища, а именно палочки Додерлейна.
Они являются основой и регулируют кислотность среды, предотвращая развитие патогенной микрофлоры.
2 степень
Уровень лейкоцитов составляет 5-10 единиц в поле зрения. Такой показатель тоже считается нормой. В мазке присутствует условно-патогенные микроорганизмы, но нормальная микрофлора преобладает
3 степень
Уровень лейкоцитов превышает 10 единиц, но не более 50.
В таком случае, помимо лейкоцитов в мазке определяется много слизи и эпителиальных тканей.
Нормальная микрофлора угнетена.
Данный уровень чистоты влагалища свидетельствует о развитии патогенной микрофлоры, развитии различных заболеваний мочеполовой системы
4 степень
Лейкоциты покрывают все поле зрения, нормальная микрофлора не определяется или определяется с трудом.
Подобный результат свидетельствует о формировании воспалительного процесса.
При возникновении повышения лейкоцитов в мазке обращайтесь к автору этой статьи – урологу, венерологу в Москве с 15 летним опытом работы.