Атопический дерматит у детей
Атопический дерматит — это заболевание, при котором кожа сильно зудит, становится раздраженной, красной, сухой, имеет неровности.
Атопический дерматит — распространенное кожное заболевание, входящее в группу болезней кожи, объединенных более широким термином «экзема».
Существуют и другие типы экземы: нумулярная, дисгидротическая и т. д. Тем не менее, термины «экзема» и «атопический дерматит» часто используют как синонимы.
Как правило, атопический дерматит дебютирует в младенческом возрасте (в 3–6 месяцев) и встречается у 15–20 % детей. Чаще всего его течение максимально тяжелое в первые 1–3 года жизни, по мере взросления ребенка тяжесть болезни снижается. Обычно атопический дерматит исчезает к школьному возрасту или периоду полового созревания. Однако у некоторых людей заболевание может сохраняться всю жизнь, изредка обостряясь, или проявляясь постоянно.
Каковы причины болезни?
Следует различать причину и триггеры атопического дерматита.
Причина до конца не известна современной науке, основной версией является набор генетических, иммунных и кожных изменений, в частности, дефицит кожного белка филаггрина, который отвечает за удержание влаги в коже.
Триггеры атопического дерматита весьма разнообразны, атопическая кожа чрезмерно чувствительна к раздражению, поэтому обострение могут вызвать повышенное потоотделение, жара, грубая одежда, моющие средства, сухость воздуха и т. д. Дети с атопическим дерматитом могут параллельно иметь аллергию на продукты питания, домашних или других животных, пылевых клещей, пыльцу деревьев и травы — эти аллергены также могут являться триггерами обострений.
В целом атопический дерматит имеет волнообразное течение, периоды обострений (чаще всего возникающие по неочевидным причинам или без причин) сменяются периодами ремиссии — отсюда появляется большой соблазн связывать обострения с факторами, не имеющими прямого отношения к болезни, и наоборот — приписывать лечебные свойства совершенно посторонним факторам (например, диете, которую родители начали по ошибке или от отчаяния).
Нельзя не упомянуть устоявшуюся вредную отечественную традицию называть атопический дерматит аллергическим (обычно связывая его с аллергией на белок коровьего молока) и лечить его диетами (строгая «гипоаллергенная» диета кормящей матери, и/или гидролизная/аминокислотная смесь ребенку). Действительно, если у ребенка есть непереносимость белков коровьего молока, она может усугублять или вызывать атопический дерматит, но не наоборот. Далеко не каждый ребенок с атопическим дерматитом имеет непереносимость белков коровьего молока или каких-либо других аллергенов. А значит, назначая диету, или дорогую и неприятную на вкус смесь, врач добавляет семье проблем, не помогая им. В большинстве случаев атопического дерматита выявление аллергий и исключение аллергенов не приносит никакой пользы.
Проявления атопического дерматита
Кожные симптомы и локализация поражений различаются у детей разного возраста. Общие симптомы — появление на коже красных, сухих, зудящих пятен, которые возникают в результате воспаления. Обязательно присутствует зуд — от легкого до невыносимого, нарушающего сон и аппетит. При частом расчесывании на коже могут образовываться царапины (расчесы), мокнутия (отделение серозного экссудата через мельчайшие дефекты эпидермиса), корки или эрозии из-за вторичной инфекции. Иногда, если атопические поражения кожи, поражения от хронического зуда и вторичной инфекции длятся многие недели, могут развиваться очаги атрофии кожи (шрамы, гипопигментация/гиперпигментация, истончение или утолщение кожи).
У младенцев атопический дерматит обычно поражает лицо, кожу волосистой части головы, руки и ноги. У детей старшего возраста, как правило, поражаются только локтевые сгибы, подколенные ямки и запястья. У некоторых детей с тяжелой формой болезни может поражаться все тело. Экзема вызывает сильный зуд, способный в свою очередь приводить к ряду вторичных проблем: нарушениям сна, потере веса, депрессии (у ребенка или у взрослого, который за ним ухаживает) и т. д.
Симптомы обычно ухудшаются в осенне-зимний период (этот факт принято связывать с включением центрального отопления и более суровыми внешними климатическими условиями) и улучшаются в весенне-летний период, а также на морских курортах (это принято связывать с обилием ультрафиолета и более мягкими климатическими влияниями на пораженную кожу). Обычно наиболее тяжелое течение болезни отмечается у детей в возрасте 6–18 месяцев (зимой обострения чаще и тяжелее, летом — реже и легче), затем год от года обострения все реже, протекают легче. К школе большинство детей выздоравливают или имеют проявления, не снижающие качество жизни.
Диагностика
Специального анализа или обследования для подтверждения диагноза атопический дерматит не существует, диагноз ставится клинически. Врач осмотрит сыпь, спросит о симптомах ребенка, семейном атопическом и аллергическом анамнезе. Наличие экземы у членов семьи (в детском возрасте или до сих пор) будет важным ключом к разгадке.
Врач исключит другие состояния, которые могут вызвать воспаление и зуд кожи. В случае затруднений с диагнозом или тяжелого течения болезни педиатр направит ребенка к детскому дерматологу или детскому аллергологу.
Врач может попросить исключить из рациона ребенка некоторые продукты (например, яйца, молоко, сою или орехи) на 2–3 недели, после чего снова ввести их в рацион и наблюдать за симптомами. Если диета приводит к облегчению сыпи, а провокация к ее явному обострению, это подтвердит диагноз и необходимость диеты.
Поскольку точных лабораторных методов подтверждения диагноза атопического дерматита нет, существуют критерии для стандартизации постановки клинического диагноза (самые известные — критерии Ханифина и Райки).
Критерии делятся на «большие» и «малые». Для постановки диагноза атопический дерматит необходимым и достаточным является обнаружение у пациента трех больших и трех малых критериев.
К большим относятся:
- зуд;
- дерматит, поражающий сгибательные поверхности у взрослых, или лицо и разгибательные поверхности у младенцев;
- хроническое или рецидивирующее течение дерматита;
- наличие в личном или семейном анамнезе кожной или респираторной аллергии.
К малым относятся:
- специфические черты лица: бледность лица, эритема, гипопигментированные пятна, темные круги под глазами, хейлит, подглазничные складки, рецидивирующий конъюнктивит, передние складки шеи;
- типичные триггеры: эмоциональные факторы, факторы окружающей среды, еда, раздражители кожи;
- типичные осложнения: восприимчивость к кожным инфекциям, нарушение клеточного иммунитета, предрасположенность к кератоконусу и передней субкапсулярной катаракте, немедленная реактивность кожи;
- другие признаки: ранний возраст дебюта, сухость кожи, ихтиоз, гиперлинейность ладоней, пилиарный кератоз, дерматит кистей и стоп, экзема сосков, белый дермографизм, белый питириаз, перифолликулярная акцентуация.
Пояснение каждого из этих симптомов выходит за рамки этой статьи; критерии приведены здесь для понимания того, чем руководствуется врач, выставляя диагноз атопического дерматита.
Также существуют различные шкалы оценки тяжести атопического дерматита, применяемые врачами и учеными, самой известной из них является шкала SCORAD. В этой шкале врачу необходимо отметить количество, распространенность и выраженность симптомов атопического дерматита, выразить их в баллах, суммировать баллы и на основе этой суммы выставить степень тяжести болезни.
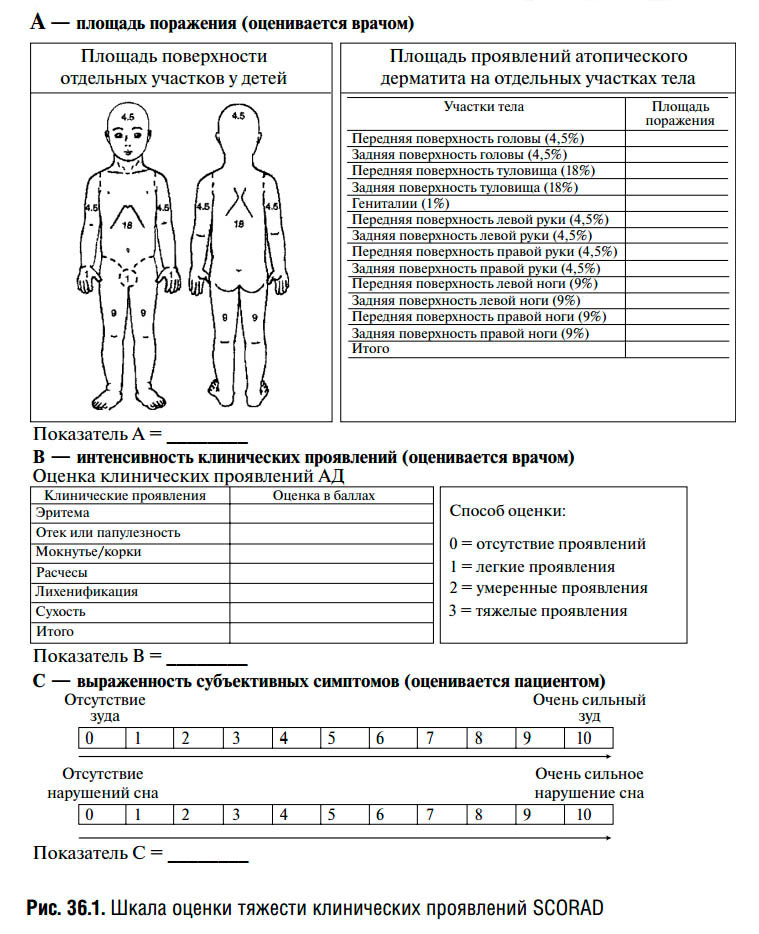
Лечение атопического дерматита у детей
Не существует полноценного лечения атопического дерматита, то есть нет таких методов терапии, которые привели бы к полному выздоровлению (изменили долгосрочный прогноз болезни). Все существующие методы терапии изменяют лишь краткосрочный прогноз — на ближайшие месяцы.
Тем не менее, лечение необходимо:
- для улучшения качества жизни ребенка и семьи;
для профилактики вторичных местных осложнений (инфекций, атрофии кожи и др.); - для профилактики психологических проблем (нарушений сна, депрессии и др.).
Лечение делится на изменение быта (устранение триггеров) и лекарственные вмешательства (устранение симптомов).
Изменение быта. Что родители могут сделать сами?
Не позволяйте коже вашего ребенка становиться чрезмерно сухой, не допускайте тяжелого зуда, избегайте факторов, вызывающих обострения. Попробуйте следовать этим простым советам:
- Детям с атопическим дерматитом следует принимать ванну короткое время или предпочитать душ с теплой (не горячей) водой. Используйте мягкое мыло без запаха или очищающие средства без содержания мыла. Не вытирайте, а промакивайте кожу полотенцем после мытья. Сразу после купания наносите увлажняющий крем на всю кожу. Подросткам предпочтительно пользоваться косметикой без запаха и увлажняющими средствами для лица без масла.
- Посоветуйтесь со своим врачом, если у ребенка нет противопоказаний, добавляйте в ванну при купании отвар овса, он способен снижать зуд.
- Следует отдавать предпочтение мягкой детской одежде из «дышащих» тканей, например хлопка. Шерсть или полиэстер могут быть слишком жесткими или раздражающими для атопической кожи.
- Ногти ребенка следует регулярно и коротко подстригать, чтобы предотвратить расцарапывание кожи. Если ребенок царапает себя ночью, постарайтесь укладывать его на сон в удобных легких варежках или с зашитыми рукавами пижамы.
- Следует избегать перегрева детей, так как пот может приводить к обострениям. Это особенно актуально для российских родителей, привыкших к жаркой температуре в квартире и перекутыванию детей на прогулках.
- Детям следует предлагать пить много воды.
- Постарайтесь избавиться от частых аллергенов в вашем доме и вне его, таких как пыльца, плесень и табачный дым.
- Стресс может усугублять атопический дерматит. Помогите своему ребенку найти способы справляться со стрессом (например, физические упражнения, глубокое дыхание или разговоры с психологом).
Лекарственные и немедикаментозные вмешательства. Что может предложить врач?
1. Местные (кожные) лекарства.
Основой лечения атопического дерматита являются эмоленты, они же лубриканты, они же увлажняющие местные препараты (кремы, мази, лосьоны). Поскольку сухость и зуд являются частью порочного круга прогрессирования сыпи при атопическом дерматите, на их устранение направлена первая линия терапии этого заболевания.
Эмоленты подбираются индивидуально, желательно покупать их в небольших объемах или пробниках, подбирать оптимальный вариант для кожи вашего ребенка (по качеству увлажнения, отсутствию неприятного пощипывания при нанесении, отсутствию усиления сыпи на сами эмоленты и по общей тактильной приятности для нанесения родителями). Эмолент применяется минимум 1 раз в день на все тело (оптимальное время нанесения — первые 5 минут после купания) и 2–4 раза на самые пораженные участки кожи. При серьезных обострениях с мокнутием, расчесами и корками даже самый «не щиплющий» эмолент может выраженно щипать (как спирт, который вызывает жжение на поврежденной коже, но дает лишь приятный холодок на здоровой). Если вы заметили, что ребенок беспокоится при нанесении эмолента, не мажьте самые пораженные участки в период яркого обострения, наносите его вокруг расчесанных участков. На расчесанные участки используйте местный стероид или ингибитор кальциневрина (см. ниже). Как только противовоспалительный крем уберет обострение, вы сможете снова наносить эмолент сплошным слоем на все пораженные участки, не доставляя ребенку дискомфорт.
Второй линией терапии являются топические (местные) стероиды или, в простонародье, «гормональные кремы». Они используются только для того, чтобы сбить обострение.
Педиатру часто приходится сталкиваться с двумя крайностями: чрезмерным страхом родителей перед топическими стероидами и злоупотреблением топическими стероидами. Избегайте их, они могут сильно навредить вашему ребенку.
Стероиды являются высокоэффективными препаратами, позволяющими подавлять обострение атопического дерматита, и приводить к ремиссии или значительному облегчению тяжести симптомов. Однако они должны использоваться по строгим правилам:
- на лицо лучше использовать слабые стероиды, менее длительными курсами (кожа лица очень склонна к осложнениям на стероиды, таким как вторичная атрофия кожи и периоральный дерматит;
- на тело допустимо использовать более сильные стероиды, более длительными курсами (до 10 дней в месяц без контроля врача, под контролем — дольше);
- стероид наносится один раз в день, тонким слоем — для того, чтобы закрыть площадь, которая помещается под двумя вашими ладонями, следует использовать длину полоски, выдавленной из тюбика стероида, равную длине вашей крайней фаланги указательного пальца (врач, прописывая стероид, часто будет рекомендовать объем крема не более 1–2 рисовых зернышек);
- стероид может наноситься разными схемами (реактивная или проактивная терапия), подробности расскажет врач, постарайтесь строго следовать его инструкциям;
- полный отказ от применения стероидов может привести к чрезмерно тяжелому течению дерматита и высокой частоте осложнений; злоупотребление стероидами (чрезмерно частое и обильное их нанесение) может привести к вторичным стойким поражениям на коже (стойкие косметические дефекты) или даже системным побочным эффектам.
Третьей линией терапии являются ингибиторы кальциневрина (крем с пимекролимусом или такролимусом). Они похожи по действию на стероиды, но стероидами не являются. Ингибиторы кальциневрина лишены части недостатков стероидов (почти не вызывают периоральный дерматит, например), но имеют свои — вызывают жжение кожи, фотосенсибилизацию, значительно слабее стероидов и др. Ваш врач расскажет о них подробнее, если потребуется такое назначение.
Все виды местной терапии хорошо обобщены в короткой и простой памятке для родителей. Вы можете распечатать ее для вашего врача и попросить заполнить пустые строчки препаратами и схемами, наиболее подходящими по его мнению.
2. Системные противозудные препараты.
Антигистаминные препараты — это лекарства от аллергии. Их также можно использовать для уменьшения зуда. Наиболее полезны, когда их дают перед сном (антигистаминные препараты могут вызвать сонливость у ребенка).
3. Ванны с отбеливателем.
Атопический дерматит усугубляется избыточным ростом бактериальной флоры на коже ребенка. Регулярные ванны с разбавленным отбеливателем уменьшают количество бактерий на коже, могут облегчить тяжелое течение атопического дерматита (не используются при легкой и средней тяжести течения болезни) и снизить риск бактериальных инфекций. Их рекомендуется проводить 1–2 раза в неделю, при сильном обострении можно делать это чаще. Подробнее о ваннах с отбеливателем можно прочитать здесь.
4. Влажные обертывания.
После применения местных стероидных препаратов ребенку можно накладывать влажные повязки. Это делает лекарство более эффективным, помогая ему глубже проникать в кожу. Влажные обертывания могут быть эффективными и сами по себе. Обсудите их применение с вашим врачом и почитайте о них подробнее в нашей статье.
Регулярные посещения врача — очень важны. Врач будет следить за динамикой изменений кожи вашего ребенка, побочными эффектами от приема стероидных препаратов и инфекций. Он может изменять схему лечения от приема к приему, балансируя между вредом от болезни и побочными действиями от лекарств. Чем агрессивнее будет протекать атопический дерматит у вашего ребенка, тем более серьезные препараты врач будет назначать, и наоборот, во многих легких случаях он может порекомендовать только эмоленты и антигистамины при зуде.
Фотографируйте максимальные проявления сыпи у вашего ребенка в ожидании приема врача, так как ко дню приема сыпь может сильно измениться; фотографии помогут врачу лучше сориентироваться относительно вида и тяжести сыпи и подобрать оптимальную терапию.
Основные сведения о терапии атопического дерматита вы можете получить, послушав эту лекцию (с 31 минуты). Много дополнительных материалов по атопическому дерматиту можно найти в этом посте и комментариях к нему.
Полезная информация
Даже очень хороший уход и тщательное соблюдение всех правил гигиены не гарантируют полную защиту от покраснения кожных покровов у детей. Детская кожа, в частности у новорожденного младенца – это самая уязвимая часть организма. Это связано с ее особенной структурой: водно-липидный барьер малыша развит недостаточно, нежные кожные покровы чувствительны к скоплению влаги и загрязнений и менее устойчивы к бактериальной инфекции. Эти особенности приводят к покраснению кожи рук и других частей тела ребенка.
Красные участки кожи могут быть следствием нарушения правил ухода, то есть быть вызванными физиологическими причинами, а также быть одним из первых симптомов различных дерматологических заболеваний. Для того, чтобы устранить красноту, в первую очередь нужно установить причину неприятного явления.
Основные участки покраснения
Патологическое покраснение может быть вызвано следствием аллергической реакции, симптомом инфекционного или аутоиммунного заболевания.
У ребенка покраснение кожи рук часто является признаком аллергического дерматита. Внешние признаки этого заболевания обычно локализуются на открытых участках тела: лице, руках, шее. Помимо покраснения кожи, аллергический дерматит сопровождается такими симптомами как:
- сильный зуд, болезненность при расчесывании;
- образование трещин, шершавость;
- появление высыпаний, пузырьков и отечности;
- появление пятен на коже;
- повышение температуры тела.


К тяжелым формам аллергии относятся такие заболевания как экзема и отек Квинке. При экземе кожа представляет собой покрасневшую зудящую зону, покрытую корочками или пузырьками. Отек Квинке обычно возникает как аллергическая реакция на укусы насекомых или некоторые аллергены.

Покраснение кожи рук у ребенка может быть вызвано почечной или печеночной недостаточностью, инфекционными заболеваниями или быть следствием воздействия моющих средств, косметики по уходу.
Покраснение кожи ног, сопровождающееся сыпью, зудом и повышенной сухостью, не должно оставаться вне внимания родителей. Причин такого явления может быть несколько:
- крапивница или контактный дерматит – красные пятна имеют разную форму и размеры, могут сливаться друг с другом, вызывая раздражение, сильный зуд и дискомфорт;
- травмы, ушибы и растяжение – кроме покраснения у ребенка заметна отечность;
- грибковая инфекция – краснота сопровождается шелушением кожи, появлением трещин и сильного зуда;
- бактериальные инфекции – часто возникают в результате повторного инфицирования через расчесы и другие повреждения кожи;
- вирус Коксаки, ветрянка, корь.
Появление красноты на коже ног требует незамедлительного обращения к врачу – педиатру или дерматологу.
Лицо и шея
Появление красных пятен на щечках обычно указывает на аллергическую реакцию. В младенческом возрасте органы системы пищеварения не всегда могут успешно выполнять свою функцию. Помимо покраснения, у ребенка возникает тошнота, запоры или понос, боли в животе, проблемы с аппетитом, раздражительность, нарушения сна.
Пищевую аллергию чаще всего вызывает белок коровьего молока, куриные яйца, рыба, мед, шоколад, клубника, цитрусовые. Аллергические реакции часто возникают, когда малыш первый раз пробует новый продукт, особенно если речь идет об экзотических фруктах.
В холодное время года у ребенка может возникать покраснение вокруг рта. Отсутствие сальных желез в области губ провоцирует иссушение, раздражение и появление болезненных точек и небольших ранок.
Причинами такого явления могут быть:
- аллергические реакции;
- снижение общего иммунитета;
- неблагоприятные погодные условия;
- дефицит витаминов в организме;
- вредные привычки – например, сосание пальца;
- особенности пищеварения.
Покраснение кожи на лице возникает также при себорейном дерматите. При этом заболевании на отдельных участках тела отмечают повышенную сухость и шелушение. Точные причины себорейного дерматита не установлены, но обычно он развивается на жирной коже и не связан с аллергическими реакциями или недостатком гигиены.
Шелушащиеся корочки обычно локализуются в области волосистой части головы, вокруг крыльев носа, бровей, ушей, реже на теле ребенка.
Себорейный дерматит может появиться в любом возрасте, этот физиологический недостаток нередко наблюдается у грудных детей. Обычно корочки не представляют дискомфорта ребенку и могут расцениваться преимущественно как эстетический недостаток. Чешуйчатые наросты и покраснение не вызывают боли или раздражения и часто проходят сами без лечения. Считается, что причиной их появления являются материнские гормоны, передающиеся ребенку.
Чтобы устранить корочки с головы младенца, перед мытьем места поражения смазывают растительным маслом, а затем моют волосы мягким детским шампунем.
Для того, чтобы устранить покраснение и сопутствующие ему признаки, необходимо установить причину явления.
Ягодицы
Покраснение кожи на попе у ребенка – это результат опрелостей (пеленочного дерматита). Кожа краснеет в области промежности или в складках, где больше всего скапливается влага. Обычно малыш негативно реагирует на прикосновения при смене подгузника, подмывании после дефекации.
Повышенный риск появления опрелостей на ягодицах возникает при нарушениях в работе системы пищеварения. Частый редкий стул раздражающе действует на нежную кожу малыша, вызывая покраснение кожных покровов. В этом случае помочь может пересмотр системы питания ребенка.
Причинами появления покраснения ягодиц у малыша могут быть:
- неправильно подобранный подгузник;
- повышенная температура в помещении, когда у ребенка возникает потница;
- прием некоторых лекарств;
- переход на новую молочную смесь;
- неправильный подбор моющих средств и косметики для ухода за кожей;
- крапивница;
- грибковые заболевания.
Если покраснение не связано с физиологическими причинами, ребенка нужно показать врачу.
Диагностика покраснения и раздражения
Поскольку появление красных участков кожи может быть вызвано огромным количеством причин, диагностика данной проблемы имеет большое значение. В зависимости от причины заболевания, педиатр, дерматолог или другой специалист будут выбирать наиболее эффективные методы лечения.
В ходе диагностики используют данные внешнего осмотра ребенка. При этом обращают внимание на локализацию красноты, пятен и высыпаний, их размеры, формы и тяжесть проявления.
По результатам осмотра рекомендуется проведение лабораторного и инструментального исследования. Пациенту назначают общий и биохимический анализы крови, проводят аллергопробы на определение аллергена. Если покраснение кожи у ребенка вызвано инфекционными заболеваниями, диагностические меры направлены на выявление возбудителя инфекции с целью оперативного лечения.
При подозренеи на грибковую инфекцию назначают взятие соскоба кожи для его дальнейшего изучения под микроскопом.
Если покраснение вызвано физиологическим причинами, родителям дают рекомендации по организации питания ребенка и проведения процедур по уходу. Эти меры позволят свести к минимуму не только покраснение, но и другие негативные реакции со стороны кожных покровов, такие как чрезмерная сухость, раздражение и шершавость.
Лечение покраснения как части симптомов различных заболеваний, прежде всего, направлено на устранение причины, которая вызывает это явление. Оно также ставит перед собой цель обеспечить скорейшее устранение негативных кожных реакций, доставляющих дискомфорт ребенку.
Профилактика покраснения и раздражения кожи
Негативные реакции со стороны кожных покровов в детском возрасте редко вызваны тяжелыми заболеваниями и в большинстве случаев эту проблему можно решить своевременно начатым лечением и соблюдением профилактических мер.
Профилактика атопического дерматита:
- отрегулировать рацион ребенка, исключить продукты, вызывающие негативные реакции организма;
- увлажнять кожу гипоаллергенными косметическими средствами;
- исключить или свести к минимуму окружающие аллергены – домашних животных, синтетическую одежду, некоторые продукты, агрессивные моющие средства;
- регулярно проводить влажную уборку помещения;
- для стирки одежды и пеленок малыша использовать специальные средства.
Чтобы не допустить тяжелого течения болезней, вызванных вирусной, бактериальной или грибковой инфекциями, необходимо своевременно выявлять заболевания и проводить соответствующее лечение.
Не допустить появления покраснения и раздражения кожи младенца, вызванной опрелостями, можно при соблюдении следующих рекомендаций:
- постельное белье и одежда ребенка должны быть исключительно из натуральных, хорошо дышащих тканей;
- регулярно менять подгузники или пеленки малыша, не допускать длительного нахождения младенца мокрым;
- после каждой дефекации малыша нужно подмывать теплой водой;
- во время купания рекомендуется добавлять в ванночку отвары череды или ромашки;
- время от времени малыша нужно оставлять раздетым на пеленальном столике для принятия воздушных ванн;
- во время купания можно использовать только средства, предназначенные для чувствительной кожи;
- использовать мягкие полотенца для промакивания тела после мытья, тереть кожу не нужно;
- присыпки и масла для ухода применяют по отдельности;
- следить за тем, чтобы ребенок не испытывал дефицита витаминов.
Для профилактики аллергических реакций, при которых возникает покраснение и раздражение кожи, необходимо соблюдать осторожность при введении нового прикорма. Нельзя вводить в рацион младенца несколько продуктов сразу, начинать нужно с овощных или фруктовых пюре. Новый продукт дают в ограниченном количестве (например, чайную ложку) и следят за реакцией организма. При отсутствии аллергии количество продукта увеличивают.
Большое значение в профилактике принадлежит прогулкам на свежем воздухе. С ребенком нужно гулять ежедневно в течение 2-3 часов. В отопительный период в помещении важно не допустить пересыхания воздуха. Для этого рекомендуется пользоваться специальными увлажнителями или хотя бы поставить в комнате емкость с водой.
Если покраснение, зуд, раздражение кожи всё же возникли, помимо общего лечения, необходимо использование специальных косметических средств с эффективным местным действием. Их применение направлено на быстрое устранение внешних проявлений аллергии и других заболеваний.
Средства при раздражении
Быстро устранить покраснение и раздражение кожи у ребенка можно при помощи эмолентов. Активные вещества в составе этих косметических продуктов способствуют смягчению, увлажнению, снятию воспаления и регенерации кожи.
Эмоленты, которые подходят для чувствительной и нежной кожи в любом возрасте, представлены в косметической серии «Эмолиум». Их регулярное применение позволяет успешно бороться с такими явлениями как чрезмерная сухость, шершавость, воспаление и покраснение кожи. В разработке серии «Эмолиум» принимали участие ведущие дерматологи и педиатры.
Средства «Эмолиум» успешно используются в уходе за кожей, склонной к таким заболеваниям как атопический дерматит, крапивница, себорейный дерматит. Их можно рекомендовать детям, чья кожа склонна к появлению сыпи, пузырьков и корочек.
Большое значение имеет увлажнение кожи и поддержка ее водно-липидного барьера. Для этого применяют эмульсию для купания серии «Эмолиум». Средство можно назначать с первых дней жизни малыша с целью смягчения жесткой воды и профилактики сухости и раздражения.
«Эмолиум» представлен тремя видами средств: базовой, специальной и триактивной сериями. Более подробно ознакомиться с продукцией можно перейдя по ссылке.
Причины возникновения сыпи у детей
Естественно, что грамотно определить причину возникновения высыпания , поставить диагноз и назначить лечение ребенку может только детский врач-педиатр, дерматолог или аллерголог. Но оказать первоначальную помощь, снять зуд и помочь малышу могут и сами родители, зная основные признаки и причины возникновения сыпи . На первом этапе важно определить, какой характер носит высыпание – инфекционное, аллергическое или не относящееся ни к одному из вышеперечисленных.
Причины возникновения высыпаний у детей:
1. Угри новорожденных. Впервые могут возникнуть у новорожденных в возрасте 1 – 2 месяца. Как правило, такие высыпания носят гормональный характер, не заразны и не являются аллергией . Сыпь в виде прыщиков, иногда с белой точкой посередине появляется на голове, теле грудничка. Если нет гнойных отделений, то высыпание проходит самостоятельно и не требует лечения. Угри могут возникнуть и у подростков. Они чаще всего появляются на лице в виде черных точек и связаны с гормональными изменениями в организме подростка и усиленной работой сальных желез. Для предотвращения угревой сыпи существуют косметические лосьоны, гели для умывания и другие средства. При воспалении лучше обратиться за консультацией к детскому дерматологу или косметологу, т.к. может понадобиться лечение антибиотиками;
2. Крапивница – это аллергическая реакция на коже ребенка, сопровождающаяся зудом и появлением волдырей на различных участках тела, в некоторых случаях может повышаться температура и нарушаться стул ребенка. Волдыри появляются внезапно и также быстро могут исчезать, но иногда они проходят только через несколько дней. Причинами появления крапивницы могут быть различные факторы: гормональные нарушения, сбои в работе печени, почек, потребление продуктов, вызвавших аллергическую реакцию (рыба, яйца, цитрусовые и т.д.), укусы насекомых, реакция на солнечные лучи, перемену температур, эмоциональные стрессы и т.д.. Крапивница может быть хронической и не проходить в течение длительного времени, и острой – исчезающей через несколько часов. Для лечения крапивницы важно выявить основную причину, вызвавшую ее;
3. Пищевая аллергия проявляется в виде пятен розовато-красного цвета. Является немного выпуклой, отечной в местах расчесывания и сопровождается зудом. Локализуется, как правило, на щечках младенца, но может появляться и на других частях тела. Может возникнуть как у грудничков, так и у подростков. Если малыш находится на грудном вскармливании, то возникшая аллергия связана с продуктами, употребленными мамой. Если новорожденный на искусственном вскармливании, то аллергическая реакция может появиться на смесь. У детей старшего возраста пищевую аллергию могут вызывать рыба, яйца, орехи, шоколад, клубника и другие продукты питания;
Аллергия, как правило, сопровождается отеками, которые в свою очередь при ненадлежащем лечении и несвоевременном оказании помощи вызывают удушье . При возникновении аллергии любого характера требуется консультация педиатра для помощи в подборе оптимальной смеси малышу, или детского дерматолога – аллерголога для направления на лабораторные исследования детей старшего возраста;
4. Бытовая аллергия . Может возникнуть как у новорожденных, так и у детей постарше. Проявляется, как правило, в виде прыщиков по всему телу и сопровождается слезоточением, чиханием. Причинами возникновения такой реакцией организма может быть стиральный порошок и другие моющие средства, пыль, растения, шерсть животных и т.д. Аллергическая сыпь отличается от инфекционной тем, что при ней ребенок не температурит, у него нет общих недомоганий, нет потери аппетита, сонливости;
5. Потница. Возникает в основном у детей грудного возраста. Проявляется в виде красных прыщиков по всему телу, особенно в паховой зоне. Пораженные места необходимо мазать специальным детским кремом, чаще устраивать крохе воздушные ванны и менять подгузник;
6. Розеола (инфекционная эритема) – детское острое вирусное заболевание, поражающее только детей до 2 – х лет. Очень часто розеолу путают с ОРВИ или краснухой . В начале болезни у малыша резко повышается температура, которая держится 3 – 5 дней и после этого ребенок покрывается красно – розовой сыпью, исчезающей за 5 – 7 дней. Это не опасное заболевание, оно не требует лечения и в случае ее появления ребенку следует давать только жаропонижающие препараты;
7. Ветрянка. Это распространенное детское инфекционное заболевание, требующее лечения. Инкубационный период этого заболевания может длиться от 11 до 21 дня. Возникает в любом возрасте. Сопровождается сыпью на коже и слизистых оболочках в виде красных пятен, в центре которых локализуются волдыри с желтоватой жидкостью. Сопровождается зудом. По мере протекания заболевания, волдыри лопаются, образуются корочки, оставляющие рубцы, если ребенок расчесал волдырь и занес инфекцию. Заболевание может вызывать также повышение температуры и головную боль;
8. Корь – это острое инфекционное заболевание, встречающееся довольно редко в связи с применением прививок. Кроме того этот вирус редко активизируется у малышей до 8 месяцев, т.к. их защищает переданный матерью иммунитет. Болезнь начинается с симптомов обычного простудного заболевания – кашель, слезоточение, чихание и повышение температуры до 40 С. Далее у ребенка появляются белые пятна на слизистой поверхности щек, выделения из носа, сильная головная боль, светобоязнь. Затем в течение нескольких дней возникают красные пятна различной формы на лице, шее, около головы и далее по всему телу. Заболевание заразно в течение недели с момента появления первых признаков. Вирус опасен такими осложнениями, как: менингит , воспаление легких , развитие глухоты, поражение мозга и даже смерть;
9. Скарлатина – это острое инфекционное стрептококковое заболевание. Начинается с воспаления горла, высокой температуры, увеличения миндалин , в некоторых случаях с налетом. Далее появляется мелкая точечная сыпь на спине, груди, коленях, подмышках, в паху и быстро распространяется по всему телу и лицу. Белой остается только область вокруг рта. Горло и язык становятся очень красными. К концу болезни начинается шелушение кожи на пальцах ног и рук;
10. Краснуха – это острое инфекционное заболевание . Болезнь начинается с незначительного повышения температуры и увеличения лимфатических узлов в околоушной и шейной области. Также появляется мелкая сыпь на лице и за ушами, а затем по всему телу. Краснуха очень опасна для беременных женщин, а у детей старшего возраста и подростков могут наблюдаться осложнения. У малышей заболевание протекает в достаточно легкой форме;
11. Менингит – это воспаление оболочек головного и спинного мозга. Сыпь при менингите не является основным признаком. Однако при этом заболевании высыпания появляются на задней стенке глотки, а также на бедрах, спине, ягодицах в виде красной сыпи различной формы. При менингите наблюдаются такие симптомы, как очень высокая температура, сильная головная боль, рвота, светобоязнь, напряжение мышц шеи. При малейших подозрениях на менингит родители должны срочно обратиться к врачу. Своевременная помощь при этом заболевании спасет ребенку жизнь;
12. Стрептодермия – это кожное инфекционное заболевание, возбудителем которого является стафилококк. Болезнь поражает, как правило, околоносовую и околоротовую область. В начале появляются покраснения вокруг носа и рта, затем маленькие пузырьки с жидкостью. Когда они лопаются, остаются желтые корочки. Заболевание может сопровождаться повышением температуры;
13. Герпес – это инфекционное заболевание, сопровождающееся возникновением пузырьков на коже и слизистых оболочках, у детей чаще всего располагается на губах. Это заболевание крайне редко проявляется у новорожденных, т.к. им передается материнский иммунитет. Ему подвержены дети, начиная с 3 – 4 лет. Помимо сыпи, болезнь может сопровождаться болью в горле, повышением температуры.
Кожных высыпаний и заболеваний у детей великое множество, они могут быть очень похожими, но одни совершенно безобидны для здоровья вашего ребенка, другие же несут угрозу не только общему состоянию, но и детской жизни! Не рискуйте, и при малейших сомнениях, при появлении каких-либо пятен, сыпи и других симптомов обращайтесь к детскому врачу-педиатру, который при необходимости направит Вас с ребенком к детскому дерматологу, аллергологу, неврологу или другому узкопрофильному специалисту в зависимости от характера сыпи и тяжести протекания кожного заболевания.
Кожная сыпь у детей
Сыпь на коже у детей может быть проявлением более чем ста различных заболеваний. Вам совершенно не обязательно разбираться в этом множестве состояний. Однако некоторые их них могут быть действительно опасны для ребенка. Поэтому при появлении любой сыпи следует вовремя обращаться к педиатру. Не забудьте, что описывать внешний вид кожи по телефону бессмысленно, доктор должен видеть изменения своими глазами.
Причины
Причины появления сыпи у детей можно разделить на четыре основные группы:
- инфекционные и паразитарные заболевания;
- аллергические реакции;
- болезни крови и сосудов;
- отсутствие правильной гигиены.
Если причиной сыпи является инфекция, вы заметите у своего ребенка и другие ее проявления, такие как повышение температуры тела, озноб, кашель, насморк, боль в горле, боль в животе, тошнота, рвота, потеря аппетита и др. При этом сыпь может быть как первым симптомом текущей инфекции, так и появиться на 2-3 день.
Среди инфекционных заболеваний сыпью, как правило, сопровождаются такие распространенные детские болезни как ветряная оспа, корь, краснуха и скарлатина.
Наиболее опасной является менингококковая инфекция. Менингококк – это бактерия, которая чаще всего вызывает назофарингит, легко поддающийся лечению, однако в некоторых случаях она приводит к менингиту (воспаление оболочек головного мозга) и заражению крови (менингококкемия). Сыпь при менингококкемии имеет вид кровоизлияний и сопровождается высокой лихорадкой. Заболевание чрезвычайно опасно – от момента появления сыпи до гибели человека может пройти менее суток. Вот почему при малейшем подозрении на менингококковую инфекцию заболевшего доставляют в больницу и незамедлительно начинают терапию. При своевременном лечении шансы на хороший исход – 80-90%.
Аллергическая сыпь возникает после употребления внутрь или контакта с каким-либо аллергеном. Причем аллергеном может служить все что угодно: шоколад, молоко, орехи, разнообразные лекарства, частицы шерсти домашних животных, стиральный порошок или кондиционер для одежды, крем для тела, ткань, из которой изготовлено нижнее белье и др. Аллергические реакции могут возникать даже после легкого прикосновения к чему-либо. Классическим примером такого рода бывают высыпания в результате ожогов крапивы или медузы. Внимательно оценив рацион и окружение вашего ребенка, вы наверняка сможете разобраться в причине аллергии. Не забывайте, что укусы комаров у детей также вызывают местную аллергическую реакцию – вследствие этого множественные следы от укусов комаров иногда можно принять за сыпь.
Причиной возникновения сыпи также могут быть кожные паразиты. Чесотка, например, вызывается клещом, который проделывает микроскопические ходы в тонкой коже межпальцевых промежутков, запястья, половых органов и других частей тела. В местах поражения возникает сильный зуд кожи. Чесотка является чрезвычайно заразным заболеванием и требует лечения у дерматолога.
Сыпь при болезнях крови и сосудов имеет обычно геморрагический характер, т.е. возникает в результате кровоизлияний в кожу. В зависимости от патологии, это могут быть как крупные синяки всех цветов радуги, так и мелкоточечная сыпь, покрывающая всю поверхность тела.
Вследствие особенностей кожи детей и частых дефектов гигиены нередкими заболеваниями в младенческом возрасте является потница, пеленочный дерматит, опрелость. Не следует чрезмерно укутывать ребенка. Старайтесь не оставлять ребенка в мокрых пеленках или подгузниках. Чаще купайте и подмывайте ребенка, а также давайте его коже подышать – практикуйте регулярные воздушные ванны.
Симптомы
При этой вирусной инфекции сыпь чаще всего появляется не сразу, а спустя 2-4 дня после того, как начала повышаться температура и появились катаральные явления (покраснение горла, насморк, кашель). Сыпь при кори распространяется сверху вниз: появляется сначала на лице и голове, затем – на верхней половине туловища и руках, затем – спускается ниже и на ноги, покрывая за 3 дня все тело. Пятна слегка приподняты над поверхностью кожи, они крупные и могут сливаться.
Высыпания при ветряной оспе появляются чаще на лице, волосистой части головы, туловище. Их характер меняется по ходу болезни: слегка выступающие над кожей красные пятна за несколько часов превращаются в пузырьки с прозрачным, затем мутнеющим содержимым. Размер ветряночных пузырьков не более 4-5мм. В дальнейшем они подсыхают и на их месте образуются буроватые корочки. Сыпь при ветрянке всегда сопровождается зудом. Очень важная особенность этого вида сыпи – подсыпания (появление новых элементов), чему нередко сопутствует очередной всплеск температуры.
Сыпь при краснухе появляется вместе с признаками интоксикации, лихорадкой, увеличением затылочных лимфатических узлов. Многочисленные мелкие пятнышки (не более 3-5 мм в диаметре) появляются за несколько часов, распространяются сверху вниз, но значительно быстрее, чем при кори – за сутки сыпь доходит до ног, держится сыпь в среднем три дня, потом исчезает бесследно. Характерной локализацией являются разгибательные поверхности рук и ног, ягодицы. Следует помнить, что эта вирусная инфекция опасна для беременных женщин из-за неблагоприятного влияния на плод. Поэтому если вы заподозрили у своего ребенка краснуху – не приглашайте в гости беременных.
Болезнь начинается с признаков классической ангины. Сыпь подключается к ним, как правило, на вторые сутки. Она представляет собой мелкоточечные элементы, покрывающие всю поверхность тела. Особенно много их в паховых складках, локтевых сгибах, в подмышечных впадинах, внизу живота. На месте наиболее обильных высыпаний кожа красная, припухлая, горячая на ощупь. Через 2-3 дня симптомы болезни, в том числе и сыпь, сходят на нет, что сопровождается сильным шелушением кожи.
Почти всегда появляется внезапно, нередко сопровождается обильным насморком и слезотечением, сильно зудит. Высыпания рельефные, хорошо заметные. Прием противоаллергических препаратов устраняет и зуд, и саму сыпь.
При чесотке сыпь сопровождается мучительным зудом и выглядит как точечные элементы, часто расположенные попарно, в 2-3 мм друг от друга. Типичная локализация – кисти и межпальцевые промежутки, поверхность живота.
Следы от укусов
Следы от укусов комаров и других насекомых часто принимают за инфекционную сыпь. На месте укуса образуется красный зудящий бугорок (папула). Характерная локализация, сезон года, место проживания и отсутствие дополнительных симптомов помогут вам и вашему доктору отличить такую сыпь от инфекционной.
Что можете сделать Вы
Если вы обнаружили у своего ребенка сыпь на коже, старайтесь следовать следующим правилам:
- Необходимо всегда вызывать врача на дом, чтобы в случае наличия инфекционного заболевания не заражать окружающих в поликлинике и в транспорте. Кроме того, любого больного с сыпью необходимо изолировать от беременных женщин, пока врач не скажет, что это не краснуха.
- Если вы заподозрили у своего ребенка менингококковую инфекцию, незамедлительно вызывайте «скорую помощь».
- До прихода врача не надо смазывать элементы сыпи, особенно растворами с красящими веществами (например,”зеленкой”). Как вы уже поняли, основные причины сыпи – внутренние. Следовательно, выраженного положительного эффекта от смазывания элементов сыпи вы не добьетесь. Однако врачу будет значительно сложнее поставить диагноз.
Если вы подозреваете, что сыпь вызвана контактом с одеждой. Помните, что кроме неподходящего материала, аллергию могут вызывать остатки стирального порошка или кондиционера для белья. Попробуйте сменить фирму производителя или пользуйтесь гипоаллергенными средствами гигиены.
Лечение
Что может сделать врач
Только после расспроса и тщательного осмотра ребенка врач сможет поставить правильный диагноз и назначить лечение. Вирусные инфекции, как правило, не требуют специфического лечения, при бактериальных заболеваниях необходимо назначение антибиотиков. При лечении аллергических состояний основой является прекращение контакта с аллергеном и подавление чрезмерного иммунного ответа антигистаминными средствами, глюкокортикостероидами и другими лекарственными препаратами. В зависимости от тяжести состояния эти лекарства могут использоваться в виде мазей, таблеток, уколов и др. Если сыпь обусловлена заболеванием крови или сосудов, педиатр направит ребенка на консультацию к гематологу. Лечение чесотки проводится дерматологом и включает, кроме всего прочего, целый ряд противоэпидемических мер.
Профилактика
Профилактика детских инфекций прежде всего включает соблюдение календаря прививок. Следует знать, что от менингококковой инфекции также разработана вакцина. Поговорите с вашим педиатром и узнайте, когда вашего ребенка следует привить от этой опасной инфекции.
Вакцинация – это величайшее изобретение людей, которое сделало возможным профилактику множества тяжелейших инфекций. С другой стороны каждая прививка – это целое испытание для маленького нежного детского организма. В некоторых случаях дети переносят прививки не очень легко – может наблюдаться аллергическая реакция или повышение температуры. Это отнюдь не означает, что дальнейшие прививки следует отменить. Не забудьте напомнить доктору о предыдущих реакциях, и он посоветует вашему ребенку за день-два до назначенной прививки принимать антигистаминные препараты.
Аллергические заболевания чрезвычайно часто встречаются в детском возрасте. Это связано с незрелостью иммунитета у детей. На любой новый раздражитель такая иммунная система реагирует гиперергически (сверхсильно). Старайтесь вводить новые продукты питания постепенно, по одному. Тогда вы достоверно будете знать, что явилось причиной пищевой аллергии. Ребенок со склонностью к аллергическим реакциям обязательно должен быть под наблюдением врача-аллерголога. При правильном лечении в большинстве случаев дети с возрастом «перерастают свою аллергию» То есть тот аллерген, который раньше не давал спокойно жить, через несколько лет совершенно перестает беспокоить человека.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.
Сыпь у ребенка
Мы лечим детей по принципам доказательной медицины: выбираем только те методы диагностики и лечения, которые доказали свою эффективность. Никогда не назначим лишних обследований и лекарств!

Никаких лишних обследований и лекарств! Назначим только то, что доказало эффективность и поможет вашему ребенку.
Педиатры и узкие специалисты Фэнтези – доктора с большим опытом, члены профессиональных обществ. Врачи постоянно повышают квалификацию, проходят стажировки за рубежом.
Мы сделали детскую медицину безопасной! Весь наш персонал работает по самым строгим международным стандартам JCI
Игровая комната, веселый аниматор, подарки после приема. Мы стараемся подружиться с ребенком и делаем все, чтобы маленькому пациенту было у нас комфортно.
Сыпь у ребенка
Сама по себе сыпь на теле у ребенка не является болезнью, это лишь симптом, который может определяться при разных заболеваниях. Заметить ее несложно, но для того, чтобы понять, о чем сигнализирует сыпь у ребенка, потребуется опытный педиатр-клиницист. В связи с этим лечение сыпи у детей не должно проводиться «своими силами» в домашних условиях.
Виды сыпи у детей
Cыпь – высыпания на коже или слизистых оболочках носа и рта. Высыпания у детей бывают крайне разнообразными: выступающими над уровнем кожи и нет, распространенными или локализованными, в виде легких или тяжелых кожных поражений. Также важно различать, мелкая сыпь у ребенка или крупная.
Самые распространенные варианты сыпи:
- пятна (макулы) – различных очертаний и размера, обыкновенно красного цвета и не выступающие над уровнем кожи;
- волдыри – округлой формы или с неправильными контурами, возвышаются над уровнем кожи, как правило, красные или розоватые, обычно сопровождаются зудом;
- пустулы – маленькие гнойнички, нередко имеющие гнойный стержень или комедон;
- везикулы – пузырьки до 5 мм, часто содержащие серозную жидкость (экссудат);
- узелки (папулы) – плотные, бледно-розоватые, сине-красные, медно-бурые, часто выступающие над уровнем кожи, плотной консистенции;
- бугорки, приподнимающиеся над кожей и располагающиеся довольно глубоко под эпидермисом. Впоследствии изъязвляются, а после заживления могут формироваться в рубцы.
Что вызывает сыпь у ребенка
Сыпь – симптом очень многих болезней. Причиной сыпи могут быть как вирусы, так и бактерии. Также это реакция на множество потенциальных раздражителей – например, сыпь на ногах у малыша (в паховой области) может стать следствием неправильно выбранного крема или подгузника, а сыпь на спине у ребенка – перегревания или повышенного потовыделения под теплой одеждой.
Причина сыпи – вирусные инфекции
- Корь. Характеризуется появлением мелкой сыпи у ребенка: первоначально малиново-красной во рту, затем – по всей поверхности кожных покровов, часто наблюдается слияние элементов с образованием неправильной формы очагов. Сопровождается повышением температуры. В редких случаях заболевание может протекать очень тяжело – вплоть до развития летального исхода. Корь легко передается от человека к человеку при отсутствии вакцинации.
- Краснуха. Розово-красные мелкие пятнистые высыпания, которые образуются сначала на голове с последующим распространением сыпи на теле у ребенка. Могут быть жалобы также на болезненность в горле, заложенный нос, опухшие лимфатические узлы, озноб, подъем температуры.
- Ветрянка (ветряная оспа). Распространяется сверху вниз: сначала на волосистой части головы, потом наблюдается сыпь на спине у ребенка, на груди и т.д. Сначала ярко-красные мелкие пятна, которые впоследствии трансформируются в пузырьки. Последние лопаются и постепенно подсыхают, образуя корочки. В тяжелых случаях на месте пузырьков образуются рубчики. Сопровождается незначительным зудом.
- Герпес. Сгруппированные пузырьковые высыпания на губах или внутри рта, которые держатся 1-2 недели. Иногда вирус герпеса проникает в ядра нервных клеток и переходит в хроническую, часто неизлечимую стадию.
- Инфекционный мононуклеоз. Густо расположенные розоватые или светло-красные пятна диаметром 5-15 мм. При этом заболевании становятся болезненными и увеличенными шейные и затылочные лимфатические узлы, начинается ангина, иногда беспокоит кашель, мигрень, мышечные боли, выраженная слабость и утомляемость.
- Энтеровирусы. Проявляются чаще всего в виде пятнистых или пузырьковых высыпаний, распространенных по всему телу. Одна из форм заболевания – foot-mouth and hand disease – определяется в виде высыпаний только на ладошках, ступнях и в полости рта.
- Розеола. Розовые пятнышки, которые появляются не сразу, а после нормализации температуры – на третий-пятый день. Заболевают преимущественно малыши от 6-ти месяцев до 3-х лет.
Причина сыпи – бактериальные инфекции
- Скарлатина. Незначительные, просовидные высыпания с усилением в естественных складках кожи: в подмышках, паху, локтевых сгибах. Высыпания сопровождаются незначительным зудом и, по мере стихания, формируют пластинчатое шелушение. Для скарлатины характерны выраженные изменения в зеве, острая боль в горле, а также малиново-красный язык.
- Менингококковая инфекция. Очень быстро, одно за другим образуются крохотные “кляксы” сине-красного цвета, напоминающие звездочки. Всегда присутствует высокая температура. Менингококк – очень серьезная болезнь с возможным летальным исходом, поэтому при этих признаках немедленно звоните в “Скорую”.
- Грибковые поражения кожи (стригущий лишай, трихофития, дерматомикоз). Яркий признак – кольцевидные образования, как правило зудящие. На волосах появляется перхоть, при затрагивании волосяных луковиц вероятно очаговое облысение. Грибковая инфекция передается при контактах с больными животными (бродячими кошками и собаками) или людьми.
- Стрептодермия (импетиго). При заболевании появляются крупные пузыри, наполненные гнойным содержанием, часто с сухой желтовато-коричневой корочкой. Пациентам обычно назначаются местные или системные антибактериальные препараты.
Причина сыпи – аллергические реакции
- Крапивница. Схожа по проявлениям с ожогами от крапивы, отсюда происходит название заболевания. Выступающие над кожей, бледно-розовые или ярко красные волдыри быстро возникают и также стремительно исчезают; сопровождаются выраженным зудом и способны к формированию обширных отеков. Высыпания исчезают без последствий. Появиться может в любом возрасте, как ответ иммунной системы на аллергены, и может иметь как острый, так и хронический характер.
- Атопический дерматит (детская экзема, диатез, нейродермит). Высыпания отмечаются на лице, шее, руках (локти), также наблюдается сыпь на ногах у ребенка (под коленями). Кожа краснеет, начинает шелушиться, в отдельных моментах отмечаются мокнущие корочки.
Другие причины появления сыпи на теле у ребенка
Сыпь может быть также индикатором неполадок с внутренними органами, включая:
- нарушения работы желудочно-кишечного тракта;
- сосудистые проблемы:
- почечную недостаточность.
Также сыпь у ребенка может оказаться:
- Младенческим акне. Проблема характерна для первого года жизни у детей на грудном вскармливании. Акне у грудных детей – это следствие избыточной активности сальных желез, причина которой – повышение уровня материнских гормонов. Комедоны и прыщики в области лица, как правило, проходят бесследно.
- Милиями (белыми угрями). Крошечные “жемчужинки”, преимущественно у грудничков. Имеют физиологическую природу, проходят полностью сами собой.
- Токсической эритемой новорожденных. Желтоватые пузырьки, диагностируются на 2-5 день после рождения, не требуют каких-либо мер.
- Чесоткой. Попарно расположенные точки преимущественно в межпальцевых промежутках (чесоточные ходы). Сопровождается это выраженным ночным зудом. Источник – чесоточные клещи, поражающие кожные покровы.
Лечение сыпи у детей в клинике Фентези
Лечение начинается с осмотра педиатром и сбора анамнеза. Прием в клинике Фэнтези длится около часа – за это время врач побеседует с родителями, внимательно осмотрит малыша. При необходимости доктор тут же проведет экспресс-анализ крови или другие исследования.
Если малыш плохо себя чувствует, можно вызвать врача на дом. Доктор Фэнтези приедет в день вызова и привезет с собой экспресс-тесты или прямо сразу возьмет кровь на анализ для быстрой постановки диагноза.
Все наши педиатры – специалисты широкого профиля, их квалификация и опыт позволяют определить и вылечить большинство распространенных высыпаний у детей, включая заболевания аллергической природы. Доктор назначит терапию и будет “вести” маленького пациента до выздоровления.
Чтобы записаться на консультацию к педиатру в клинику Фэнтези, позвоните по телефону: +7 (495) 106-79-99 .
Атопический дерматит у детей

Что такое атопический дерматит? Как распознать заболевание и вернуть коже комфорт на длительное время?
Что такое атопический дерматит
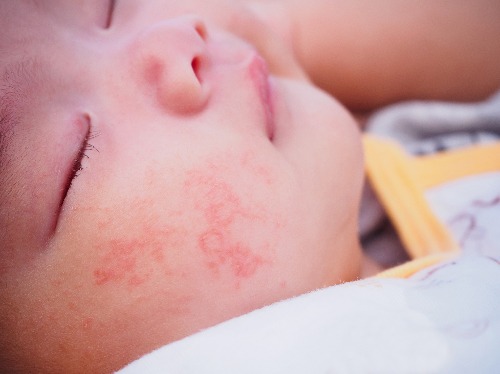
Атопический дерматит — это хроническое заболевание кожи, которое характеризуется рецидивирующим течением. Малышей с атопическим дерматитом беспокоят зуд и сухость кожных покровов. Очаги воспаления могут располагаться по всему телу, но особенно “любят” детские щечки и складочки, а также зону под подгузником.
Статистика отмечает, что атопический дерматит встречается у каждого пятого малыша [1]. Чем он опасен? Отсутствие лечения может привести к развитию тяжелых форм атопического дерматита, распространению воспаления и атопическому маршу. При этом состоянии болезнь начинает “маршировать” по организму ребенка, провоцируя появление или обостряя сопутствующие заболевания. В 20-43% случаев возможно развитие бронхиальной астмы, вдвое чаще — аллергического ринита или экземы [2].
Кроме того, нарушение гидролипидного барьера, возникающее при атопическом дерматите у детей, может стать причиной присоединения вторичной инфекции.
К сожалению, атопический дерматит невозможно “перерасти”.
Симптомы атопического дерматита у детей
Согласно последним исследованиям [3] у 45% малышей атопический дерматит дебютирует в возрасте от двух до шести месяцев. У 60% пациентов в течение первого года жизни.
При атопическом дерматите у детей клинические симптомы и локализация воспалений во многом зависят от возраста. Выделяют младенческую (до полутора лет), детскую (от полутора лет до полового созревания) и взрослую фазы. Общими для всех фаз являются следующие симптомы:
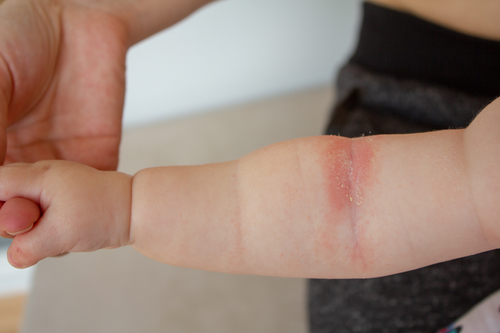
- Выраженная сухость кожных покровов (ксероз), с которой не справляется обычный детский крем.
- Покраснения и воспаления на коже (особенно симметричные).
- Зуд, доставляющий ребенку сильный дискомфорт.
- Рецидивирующее течение (чередование периодов ремиссий и обострений). При этом в холодное время года чаще наблюдается ухудшение, а в теплое — улучшение состояния.
По характеру течения различают острую и хроническую стадии атопического дерматита, которые выражены разными признаками (симптомами):
● Острая стадия. На коже малыша могут появиться шершавые красные пятна (эритема), узелковые высыпания (папулы), припухлости, а также корочки (в том числе с мокнутием).
● Хроническая стадия. Сопровождается лихенизацией (утолщением кожи), трещинками на подошвах и ладонях, расчесами, усилением пигментации кожи век.
Причины атопического дерматита у детей
Атопический дерматит можно считать наследственным заболеванием, потому что важнейшую роль в его возникновении играет генетический фактор [3]:
- У 80% малышей он проявляется, если оба родителя болеют или болели атопическим дерматитом.
- У более 50% детей — если болел хотя бы один из родителей, особенно мама (это увеличивает риск передачи заболевания “по наследству” в два раза).
Спровоцировать атопический дерматит у малыша могут и некоторые дородовые факторы: например, неправильное питание будущей мамы, контакт с токсичными веществами, перенесенные во время беременности инфекции, а также вредные привычки и стрессы.
Кроме того, атопический дерматит чаще развивается у малышей, которые перенесли кислородное голодание во время родов, родились недоношенными и находились на искусственном вскармливании (перинатальные факторы).
Диагностика атопического дерматита у детей
Долгое время считалось, что атопический дерматит у детей — это преимущественно аллергическое заболевание. Однако в настоящее время доказано, что это, в первую очередь, заболевание с нарушением функции эпидермиса! А пищевая аллергия выявляется лишь у 30-40% детей с атопическим дерматитом.
На проявление признаков атопического дерматита почти всегда влияют определенные триггеры внешней среды. Это могут быть хлорированная или “жесткая” вода, мыло, контакт с аллергеном, неблагоприятный климат и даже стресс. Еще один распространенный триггер — бактерии, которые проникают в кожу через поврежденный эпидермальный барьер.
Поставить диагноз “атопический дерматит у детей” может только врач (педиатр, дерматолог, аллерголог)! Он учитывает наличие внешних признаков заболевания и зуда, а также наследственный фактор. Для проведения диагностики детям могут быть назначены лабораторные исследования. Например:
- Общий развернутый (клинический) анализ крови.
- Биохимический общетерапевтический анализ крови.
- Общий (клинический) анализ мочи.
- Исследование уровня общего иммуноглобулина E в крови.
- Кожное тестирование с аллергенами.
- Биопсия кожных покровов.
Лечение атопического дерматита у детей
В современной медицине выделяют три степени тяжести атопического дерматита у детей:
- Легкая. Ребенок хорошо реагирует на лечение, ремиссия может длиться более 10 месяцев, зуд незначительный, покраснения небольшие. Обострения происходят не чаще двух раз в год.
- Среднетяжелая. Обострения случаются 3-4 раза в год, а периоды ремиссий сокращаются до 2-3 месяцев. Терапия дает менее выраженные результаты, покраснения “упорно” возвращаются.
- Тяжелая. Длительные обострения прерываются короткими периодами ремиссий — до полутора месяцев. Лечение помогает слабо или на краткий срок, на поведение малыша сильно влияет зуд [4].

На всех стадиях атопического дерматита педиатры и дерматологи рекомендуют эмоленты – косметические средства по уходу за кожей. Они увлажняют кожу и способствуют восстановлению уровня липидов — важнейших структурных компонентов. В периоды обострений эмоленты можно наносить часто и обильно.
Обращайте внимание на состав, желательно, чтобы эмоленты не вызывали привыкания. Их главные задачи — помочь коже вырабатывать собственные липиды, обеспечивая эффективное увлажнение и смягчение. Кроме того, постоянное применение эмолентов продлевает периоды ремиссий и облегчает симптоматику атопического дерматита.
Вернуть коже комфорт на длительное время поможет линия косметических средств Mustela Stelatopia!
Эмоленты Stelatopia эффективны на всех стадиях атопического дерматита , в т.ч. при его первых признаках – повышенной сухости кожи.
Проведенные исследования подтвердили, что применение Крема-эмолента “Stelatopia” позволяет снизить вероятность развития атопического дерматита на 51% ! [6]
Лечение (применение гормональных препаратов) при атопическом дерматите у детей может назначать только врач с учетом возраста, симптоматики, сопутствующих заболеваний и результатов анализов. Самолечение может быть опасно!
- Для наружной терапии при средней и тяжелой степенях атопического дерматита применяют топические глюкокортикостероиды, топические ингибиторы кальциневрина и другие.
- При легкой степени заболевания применение Крема-эмолента “Stelatopia” уменьшает выраженность воспаления через 32 часа, благодаря наличию в составе дистиллята масла подсолнечника [5].
- В системной терапии применяют препараты дупилумаб, циклоспорин, глюкокортикостероиды и другие перорально или в инъекционных формах.
- Для облегчения зуда — клемастин, хифенадин, цетиризин, хлоропирамин, левоцетиризин и другие. Применение Крема-эмолента “Stelatopia”, как косметического средства по уходу за кожей, уменьшает выраженность зуда в 80% случаев [7].
- Физиотерапевтическое лечение может включать фототерапию. Иногда при лечении атопического дерматита могут быть назначены диетотерапия, акупунктура, плазмаферез и некоторые другие методы.
Профилактика атопического дерматита у детей
При атопическом дерматите различают первичные, вторичные и третичные профилактические меры.
1. Первичная профилактика
направлена на предупреждение возникновения атопического дерматита у малышей.
- Будущим мамам со склонностью к аллергическим реакциям исключить из рациона продукты-аллергены.
- Введение прикорма малышам начинать с четырехмесячного возраста.
- Беременным и новорожденным из групп риска принимать пробиотики, содержащие лактобактерии.
- По возможности практиковать грудное вскармливание.
- Исключить воздействие табачного дыма на малыша.
- Поддерживать уровень влажности и регулярно проветривать детскую комнату.
2. Вторичная профилактика
направлена на устранение факторов риска, которые при определенных условиях (стресс, ослабление иммунитета и т.п.) могут привести к возникновению, обострению и рецидиву атопического дерматита.
- Регулярные консультации специалистов.
- Поддержания уровня информированности о новых исследованиях и препаратах в области лечения атопического дерматита.
3.Третичная профилактика
— это комплекс мероприятий, направленных на предотвращение обострений или развития осложнений атопического дерматита.
- Исключить контакт малыша с провоцирующими факторами: мылом (оно сушит кожу), одеждой из грубых или синтетических тканей, некачественной косметикой и т.п.
- Ухаживать за кожей ребенка и наносить эмоленты на регулярной основе, в том числе, в периоды ремиссий.
- Ежедневно купать малыша с использованием косметических моющих средств для атопичной кожи.
[1] Isaac Steering Committee. (1998). Worldwide variation in prevalence of symptoms of asthma. The Lancet, 351, 1225-1235.(Международный комитет по исследованию астмы и аллергии в период детского возраста 1998. Мировые различия в распространенности симптомов астмы. Журнал Ланцет, 351, 1225-1235).
[2] Studies Watson W., 2011, Larsen F. S., 2002, Draaisma E., 2015, ISAAC Steering Committee, 1998. (Исследования Ватсон В., 2011, Ларсен Ф.С., 2002, Драисма Е., 2015 Международный комитет по исследованию астмы и аллергии в период детского возраста, 1998).
[3] Клинические рекомендации. Атопический дерматит, 2020.
[4] Атопический дерматит: рекомендации для практических врачей. Российский согласительный национальный документ по атопическому дерматиту. Под ред. P.M. Хаитова, А.А. Кубановой. М.: Фармакус Принт, 2002. 192 с.
[5] ODT and inflammation June 2010
[6] Scientific dossier «Atopic-prone skin: latest discoveries»
[7] Тест репорт Крем-эмолент “Stelatopia”, самостоятельная оценка пользователями


