Сыпь у новорожденных детей
КОЖА НОВОРОЖДЕННЫХ:
типичные виды сыпи
Nina R. O’Conor , д-р мед. наук, Maura R. McLaughlin, д-р мед. наук, Peter Ham, д-р мед. наук, медицинская школа университета Виргинии, США
Кожная сыпь — распространенное явление среди новорожденных, вызывающее серьезные опасения родителей. Несмотря на временную природу и доброкачественность большинства таких высыпаний, некоторые их виды требуют лечения. Легко поддаются диагностике токсическая эритема и угри новорожденных, преходящий пустулезный меланоз младенцев и везикулопустулезная сыпь. Некоторые необычные случаи сыпи требуют проверки новорожденных на наличие грибов вида Candida, вирусные и бактериальные инфекции. Сальные кисты и потница связаны с незрелостью кожного покрова младенцев. Красная потница (иначе — климатический гипергидроз) обычно проходит после охлаждения помещения или устранения источника перегрева кожи. Довольно часто у младенцев наблюдается и себорейный дерматит, который необходимо отличать от диффузного нейродермита. В тяжелых случаях устранение патологии включает назначение шампуня с дегтем, местное нанесение кетоконазола или легких стероидов.
Кожа младенца в первые недели жизни может претерпевать огромное количество изменений. Большинство из них носят временный и доброкачественный характер, но отдельные имеют инфекционную этиологию или могут быть также вызваны серьезной системной патологией. У родителей любые высыпания на коже новорожденных вызывают огромную тревогу, поэтому лечащие врачи должны информировать их о симптомах типичных для младенцев видов кожной сыпи и способах ее устранения.
Временный сосудистый феномен
Особенности физиологии сосудов младенцев могут определять два вида абсолютно нормальных временных изменений цвета кожного покрова: мраморность кожных покровов и внезапное кратковременное изменение цвета кожи.
Мраморность кожных покровов
Мраморность кожных покровов — симметричное пятнистое поражение кожного покрова туловища и конечностей новорожденного (рис. 1), вызванное реакцией сосудов на холод. Как правило, при повышении температуры проявления исчезают. Мраморность кожных покровов может наблюдаться в течение нескольких недель или даже месяцев, в редких случаях — многим дольше. Не требует лечения.
Внезапное кратковременное изменение цвета кожи
Внезапное кратковременное изменение цвета кожи проявляется при лежании младенца на боку и выражается покраснением одной стороны тела и одновременным обесцвечиванием другой. Изменение цвета кожного покрова происходит внезапно и может продолжаться от 30 секунд до 20 минут. Проходит при повышенной мышечной активности или плаче. Феномен наблюдается у 10 % доношенных младенцев, однако при пеленании остается незамеченным. Обнаруживается на 2–5 дне жизни и может сохраняться на протяжении трех недель. Считается, что внезапное изменение цвета кожного покрова вызвано незрелостью гипоталамического центра, контролирующего расширение периферических кровеносных сосудов.
Токсическая эритема новорожденных
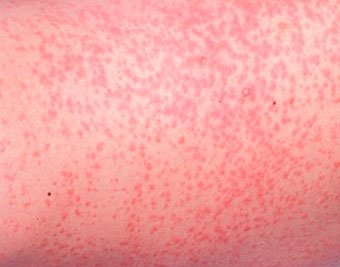
Токсическая эритема — наиболее распространенная форма пустулезных высыпаний на коже новорожденных. Как правило, проявляется в 40–70 % случаев и характерна для доношенных младенцев весом более 2,5 кг. Токсическая эритема может обнаружиться в момент рождения, но наиболее часто ее симптомы становятся заметны на 2–3 день после появления ребенка на свет.
Streptococcus группы А и В Listeria monocytogenes Pseudomonas aeruginosa Staphylococcus aureus Другие грам-негативные организмы
Наличие других симптомов септического состояния. Повышенное СОЭ, положительная гемокультура. Мазок, окрашенный по Граму, показывает при- сутствие полиморфных нейтрофилов
При врожденном заражении проявляется через 24 часа после появления на свет, при приобретенном в процессе родов — в течение недели. Как правило, проявляется в виде молочницы
Поражение кожного покрова внутренней стороны ладоней и стоп. Возможен при позитивном или неоднозначном тесте на венерические заболевания у матери
Цитомегаловирус Вирус простого герпеса Вирус ветряной оспы
Вазикулы и пустулы на фоне эритемы. Тест Тзанка показывает присутствие многоядерных гигантских клеток
В течение первого месяца жизни
После трех месяцев жизни
Проходит самостоятельно, хорошо реагирует на лечение
Реагирует на лечение, но подвержен рецидивам
Кожа головы, лицо, уши, шея, область подгузника
Кожа головы, лицо, туловище
Как правило, отсутствует
Размягчает чешуйки, эффективен при после дующем использовании мягкой щетки
Шампунь с дегтем
Несколько раз в неделю
Использовать при неэффективности детского шампуня
Кетоконазол (Nizoral) 2% крем, 2% шампунь
Крем наносить на кожу головы три раза в неделю. Шампунь оставлять на 3 минуты, использовать три раза в неделю
Крем: 16–37 за 15 г Шампунь: 30–33 за 120 мл
В течение месяца использования клинические испытания не выявили изменений функции печени
Гидрокортизон 1% крем
Ежедневно или через день
Наносить на ограниченные участки во избежание системного всасывания и подавления функции надпочечников
Повреждение кожи выражается в виде эритематозных пятен диаметром 2–3 мм и папул, превращающихся в везикулы (рис. 2). Каждая везикула окружена пятном и имеет вид «следа укуса насекомого». Как правило, поражается лицо, туловище и конечности, за исключением тыльной стороны ладоней и ступней.
В неонатальный период везикулопустулярная сыпь также может быть вызвана различными инфекциями: вирусом простого герпеса, грибами вида Candida , стафилококковыми инфекциями (табл. 1). Если младенец чувствует себя плохо, а кожные высыпания имеют нетипичный характер, его нужно проверить на наличие вирусных и бактериальных инфекций. У здоровых новорожденных токсическая эритема диагностируется по результатам цитологического исследования мазков содержимого везикул, показывающих наличие эозинофилии, окрашенной по Граму, Райту и Гимзе. Этиология токсической эритемы неизвестна. Повреждение кожи проходит через 5–7 дней, однако в некоторых случаях может сохраняться до нескольких недель. Не требует лечения и не связана с системными аномалиями.
Преходящий пустулезный меланоз младенцев.
Рис. 3. Преходящий пустулезный меланоз младенцев характеризуется пигментными пятнышками, исчезающими через несколько недель
Рис. 4. Как правило, угри новорожденных — это закрытые комедоны лба, носа и щек
Рис. 5. При белой потнице в области головы, шеи и верхней части туловища появляются не окруженные эритемой вазикулы диаметром 1–2мм
Рис. 6. При красной потнице повреждение кожи проявляется в виде эритематозных пузырьков и узелков на закрытых одеждой участках тела
Рис. 7. Себорейный дерматит новорожденных обычно поражает кожу головы
Рис. 8. Себорейный дерматит младенцев может проявляться на лице, ушах, шее и в области подгузника
Рис. 1. Мраморность кожных покровов — нормальное изменение кожного покрова туловища и конечностей новорожденного, вызванное реакцией сосудов на холод
Рис. 2. Токсическая эритема — наиболее распространенная форма везикулярных высыпаний на коже новорожденных, имеет вид “следа укуса насекомого”
Преходящий пустулезный меланоз младенцев — это везикулопустулезная сыпь, характерная для 5 % негроидной и 1 % европеоидной расы. В отличие от токсической эритемы, при пустулезном меланозе повреждения кожи не имеют перифокальной гиперемии (рис. 3), полостные элементы легко рвутся, оставляя чешуйки и пигментные пятнышки, исчезающие через несколько недель.
Пигментные пятна на месте везикулопустул, имеют уникальный вид, не свойственный инфекционным высыпаниям. Мазки содержимого из везикул окрашиваются по Граму, Райту и Гимзе и показывают присутствие полиморфных нейтрофилов, иногда эозинофилов.
Угри новорожденных
Угри появляются у 20 % новорожденных (рис. 4). Как правило, это закрытые комедоны лба, носа и щек, однако наблюдаются и открытые комедоны, воспалительные папулы и пустулы. Считается, что угри новорожденных возникают в результате стимуляции функции сальных желез андрогенами матери или самого младенца. Повреждение кожи носит временный характер и проходит в течение нескольких месяцев, не оставляя рубцов. Лечение обычно не требуется, но в некоторых особо сложных случаях показана обработка пораженных участков кожи 2,5 % кремом бензоил пероксида. Перед лечением небольшое количество крема наносится на сгиб локтевого сустава для проверки возможности аллергической реакции. Новорожденные с упорным течением угрей (при наличии других признаков гиперандрогенизма) должны проверяться на наличие гиперфункции надпочечников, вирилизирующие опухоли и эндокринопатию.
Сальные кисты
Сальные кисты — это белые или желтые папулы 1–2 мм в диаметре, вызванные задержкой секрета сальных желез в дерме. Характерна для 50 % новорожденных. Как правило, поражает лоб, щеки, нос и подбородок, но иногда распространяется на верхнюю часть туловища, конечности, пенис и слизистые оболочки. Не требует лечения и проходит в течение первого месяца жизни, реже — через 2–3 месяца.
Потница
Потница (син. — везикулопустулез) появляется в результате задержки потоотделения из-за закрытия потовых желез. Сальные кисты и потница связаны с незрелостью кожного покрова младенцев, однако имеют различную клиническую симптоматику. Потница характерна для 40 % новорожденных и появляется в первый месяц жизни. Известны несколько вариантов потницы, среди которых наиболее часто встречаются белая и красная, именуемые по цвету просовидной кожной сыпи.
Белая потница обусловлена поверхностным закрытием выводных протоков потовых желез. Вазикулы диаметром 1–2 мм без воспалительной эритемы, как правило, появляются в области головы, шеи и верхней части туловища (рис. 5). Пузырьки со временем разрываются и образуют корочки.
Красная потница, другими словами — климатический гипергидроз, вызвана обструкцией потовых желез в более глубоком слое кожи (рис. 6). Повреждение проявляется в виде эритематозных пузырьков и узелков на закрытых одеждой участках тела. Природа потницы доброкачественная. Для ее лечения и профилактики показано проветривание помещения, ванночки в воде комнатной температуры, устранение источников перегрева кожного покрова.
Себорейный дерматит
Это наиболее распространенный вид высыпаний, проявляющийся эритемой и жирным шелушением (рис. 7 и 8). Себорейный дерматит новорожденных обычно поражает кожу головы, но может проявляться на лице, ушах, шее и в области подгузника.
Себорейный дерматит новорожденных сложно отличить от диффузного нейродермита, но, учитывая возраст и присутствие или отсутствие зуда, можно поставить диагноз окончательно (табл. 2).
Этиология себорейного дерматита новорожденных не установлена. Некоторые исследования дают возможность утверждать, что его появление может быть связано с дрожжевыми грибками Malassezia furfur (ранее известными как Pityrosporum ovale ) или гормональными колебаниями. Распространенный себорейный дерматит, сопровождающийся общим болезненным состоянием и диареей, может быть признаком иммунодефицита.
Себорейный дерматит новорожденных, как правило, в течение нескольких недель или месяцев проходит сам по себе. Учитывая его доброкачественную и преходящую природу, медикаментозное лечение проводится только в тяжелых и запущенных случаях. Если родителей беспокоит неэстетичный вид повреждений, то после купания шелушение можно убирать мягкой щеткой и смягчать кожу вазелином. Эффективно и втирание на ночь в кожу головы растительного масла.
В тяжелых случаях себорейного дерматита существуют альтернативные варианты лечения. Применение шампуня с дегтем эффективно помогает справиться с проблемой. Как вариант — шампунь, содержащий сульфид селена. Не рекомендуется применять салициловую кислоту по причине возможного системного всасывания. Некоторые клинические испытания подтвердили эффективность местного применения противогрибковых кремов и шампуней, а также кремов на основе легких стероидов и кетоконазола в случаях неэффективности лечения дегтем.
Сыпи у новорожденных

Новорожденный ребенок – большая ответственность для молодых родителей. На приеме у педиатра родители обычно задают много вопросов. Особенно, если ребенок первый. В моём личном топе первое место занимают кормление и колики. Второе – сыпи!
На фотографиях в соцсетях у младенцев чистые розовенькие щечки и ангельская улыбка. А в жизни на коже появляются покраснения, прыщи, шелушение и другие неожиданности. Мамы к этому не готовы. Они пугаются и начинают искать причину. Соседки советуют соблюдать диету, бабушки сетуют на «плохое молоко». Если не повезёт, то и врач напугает аллергией или назначит анализы, половина из которых окажется ненужной.
Попробуем разобраться, какие кожные проблемы младенцев не требуют лечения и являются нормой в грудничковом возрасте, а какие нет. Сразу договоримся: любая сыпь должна быть осмотрена врачом очно. По фотографии диагноз не ставится, потому что врач осматривает элементы сыпи, трогает наощупь, иногда нужны специальные диагностические тесты. В сомнительных случаях педиатр дает направление к дерматологу.
Информация ниже дана для того, чтобы молодые мамы перестали бояться каждого прыщика, разобрались в состояниях, которые не требуют медицинской помощи, и уяснили, когда же отвести ребенка к педиатру.
Как выглядит новорожденный
Если роды проходят благополучно, сразу после рождения новорожденного ребенка кладут матери на живот. Его кожа может быть ярко-розовой, а может быть бледной, кисти и стопы синеватого оттенка. Это пугает молодых мам, если они раньше слышали или читали что-то про гипоксию и цианоз. Но если врачи в родзале спокойны и не оказывают реанимационных мероприятий, значит это – вариант нормы. Здоровый ребенок может быть таким в первые минуты жизни. Кроме того, тело новорожденного покрыто первородной смазкой – ребенок выглядит, как будто его измазали творожным сыром. И это тоже нормально, хоть и непривлекательно. Смазка играет важную роль в защите кожи от микробов, поэтому кожу малыша, лишь слегка промакивая, не вытирают полностью.
Через 5-10 минут после родов кожа новорожденного становится ярко-розовой, почти красной. Это нормальное состояние – физиологическая эритема. Давление воздуха меньше, чем давление жидкости, в которой находился ребенок внутриутробно. Когда кожные покровы перестают испытывать сопротивление, к ним активно приливает кровь. Организм привыкает к новой форме жизни. Постепенно сосуды сузятся, и кожа станет привычного розового цвета к концу недели у доношенных детей и через 2-3 недели у недоношенных.
Мраморная кожа
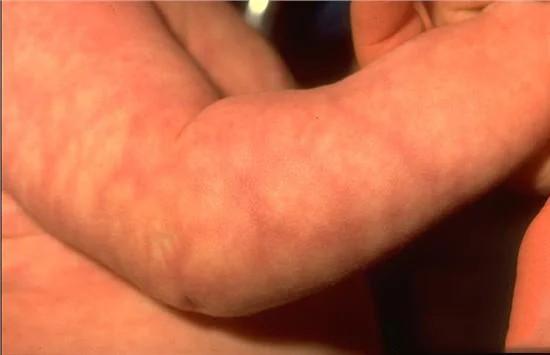
В течение первого месяца жизни кожа ребенка иногда выглядит мраморной. Равномерный сетчатый рисунок из белых, фиолетовых, красноватых пятен – это реакция сосудов кожи на холод. Поэтому данный феномен чаще всего замечают при пеленании. Если мраморность симметричная и исчезает при согревании, то повода для беспокойства нет. В других случаях стоит обсудить этот симптом с педиатром, чтобы не пропустить раннюю диагностику болезней сердца, легких или самой кожи.
Шелушение

На вторые-третьи сутки после родов кожа новорожденного начинает шелушиться. Шелушение наблюдается у всех, но разной степени выраженности. Наиболее сильно, если ребенок переношен. Причина – та же перестройка организма к существованию на воздухе. Кожа теряет влагу, и верхний слой постепенно слущивается. Физиологическое шелушение не требует лечения и самостоятельно проходит в течение нескольких дней.
Если шелушение обильное и приводит к глубоким трещинам, кожу смазывают специальными увлажняющими средствами – эмолентами. При ярко выраженном шелушении требуется исключить врождённые болезни кожи, такие как ихтиоз, гиперкератоз и другие.
Токсическая эритема
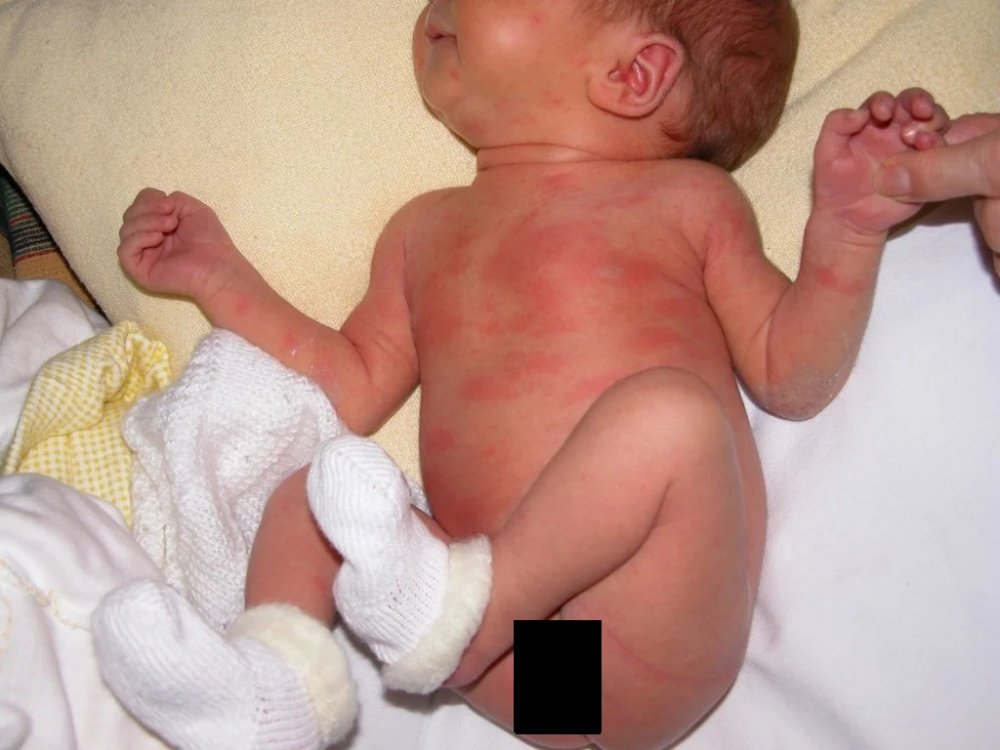
Ко второму – третьему дню жизни у 70% доношенных новорожденных на коже появляется мелкая красная сыпь. Изредка это состояние возникает и у недоношенных. Сначала появляются пятна, в течение часа в центре образовывается желтый бугорок размером 1-2 мм. Элементы сыпи располагаются на лице, туловище, руках и ногах, могут сливаться между собой. Причина токсической эритемы неизвестна, однако высыпания проходят без лечения через 1-7 дней и не представляют опасности.
При нетипичной клинической картине или наличии других симптомов врач назначает дополнительное обследование, чтобы исключить другие причины сыпи, например, инфекцию.
Гиперплазия сальных желез
У доношенных младенцев на носу и щеках можно рассмотреть много белых точек, которые родители тоже принимают за сыпь. На самом деле это сальные железы. В этом возрасте их увеличение является нормой, к 4-6 месяцам они снова уменьшаются.
Милии
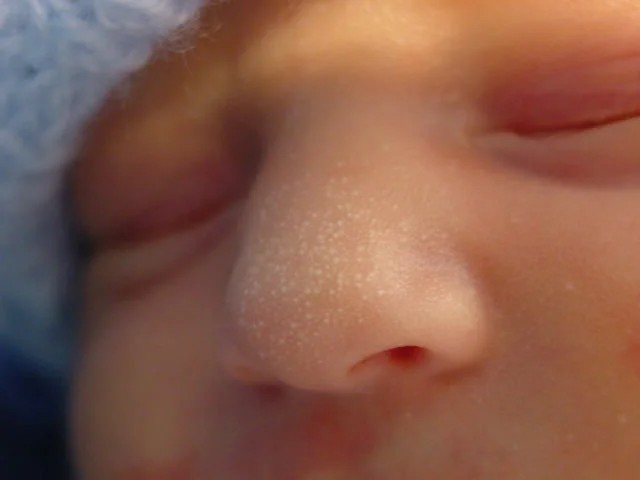
У половины новорожденных на лице обнаруживаются единичные узелки белого или желтоватого цвета, размером около 1-2 мм. Это мелкие кисты сальных желез, которые называются милии или милиумы. Они разрешаются без лечения в течение первого месяца жизни, иногда чуть дольше. Удалять их не нужно.
Акне новорожденных
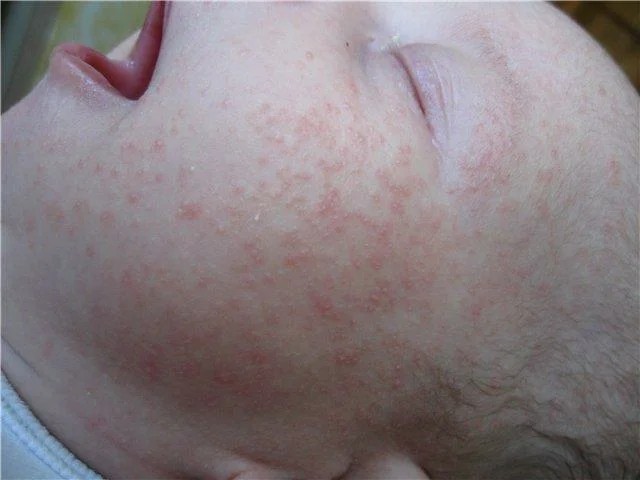
У 20% новорожденных с третьей недели жизни появляется сыпь, похожая на подростковые угри. Маленькие гнойнички, окруженные красным венчиком. Они располагаются на лице, голове, груди, плечах, реже на животе. Состояние получило название «акне», хотя в литературе чаще встречается термин «цефалический пустулез» (от слов «цефало» – голова и «пустула» – гнойник) или «неонатальный пустулез». Основные две причины – влияние гормонов матери при грудном вскармливании и заселение кожи микроорганизмами. Элементы сыпи разрешаются без лечения через 1-3 месяца. Это состояние не опасно, не доставляет дискомфорта ребенку и приводит к самостоятельному выздоровлению, поэтому необходимости в назначении препаратов нет. Исключение составляют тяжелые случаи, когда сыпь обильная, приводит к вторичному инфицированию или заживает с формированием рубцов.
Младенческое акне
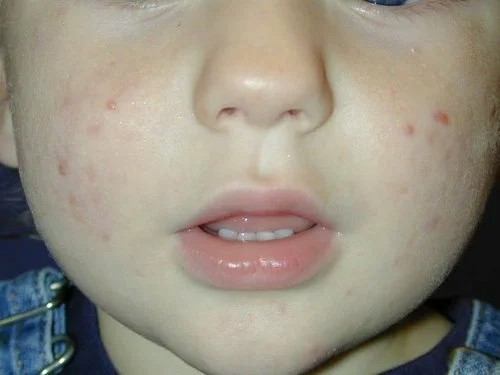
Такая же сыпь у детей после трехмесячного возраста называется младенческое акне. Она сохранятся как затяжное акне новорожденных или возникает заново в 2-3 месяца. Отличается от акне новорожденных только возрастом детей и продолжительностью высыпаний. Самостоятельное разрешение наступает в течение 6-12 месяцев. Младенческие угри могут быть фактором риска угревой сыпи в подростковом возрасте.
Потница
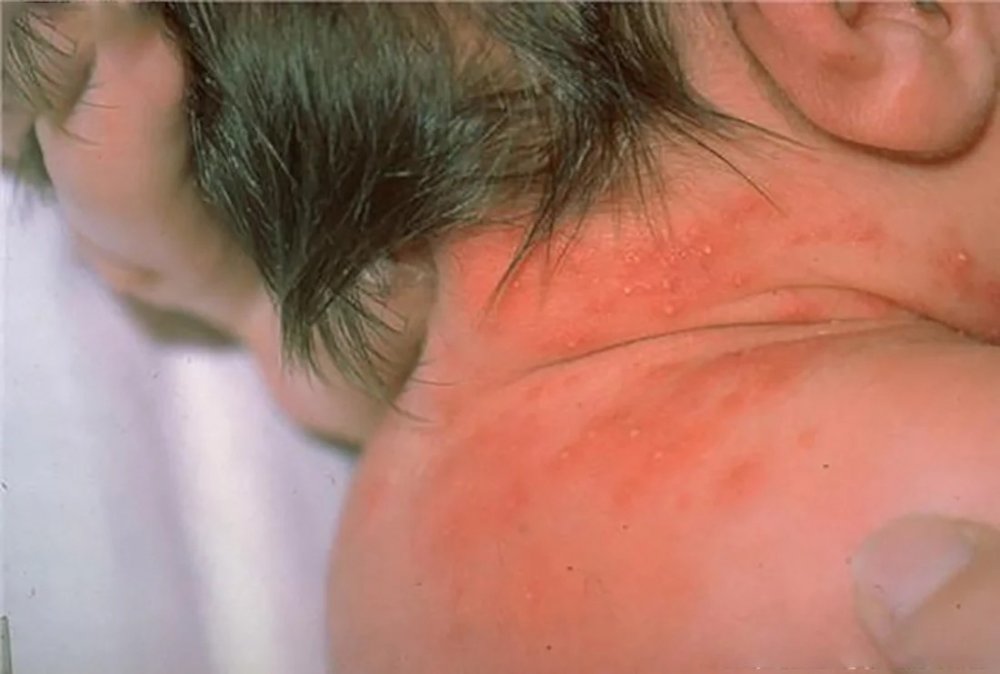
Развивается у детей со второй недели жизни при перегревании. Сыпь имеет разные проявления: мелкие красные пятнышки, узелки, гнойнички или пузырьки в толще кожи. Потница может возникнуть на любых участках тела: в складках, на лице, волосистой части головы, туловище, руках и ногах. Причина высыпаний – закупорка потовых желез.
К этому располагают несколько факторов:
- высокая температура в помещении;
- повышение температуры тела у ребенка;
- плотная одежда, недышащая ткань, например, наматрасник из клеёнки;
- длительное лежание в одной позе.
Лечение заключается в общем уходе:
- ежедневное купание без мыла и других химических средств;
- использовании более легкой и свободной одежды;
- поддержание в комнате температуры воздуха 22-24 градуса С;
- проветривания.
При выполнении этих условий потница в течение нескольких часов сходит на нет. Перечисленные рекомендации относятся и к профилактике.
Для прогулок на улице ребенка одевают как взрослого плюс один слой одежды. Перекутывать не нужно. Надевать в теплую погоду чепчик также нет необходимости.
В холодное время года раздевайте ребенка при длительном пребывании в магазине, торговом центре и других помещениях. Во время бодрствования укладывайте малыша на живот, держите на руках вертикально, чтобы разнообразить его движения.
Опрелости
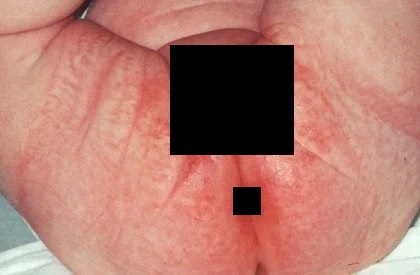
Более серьезная реакция кожи на перегрев – опрелость. Возникает в естественных складках. Выглядит как покраснение, иногда с мокнутием и эрозиями. При длительном процессе может присоединиться бактериальная или грибковая инфекция, тогда поверхность пораженной кожи влажная, ярко-красная, с прозрачным или гнойным отделяемым. Меры профилактики такие же как при потнице.
Кожу в складках обрабатывают присыпками. Если нормализация микроклимата и ухода за новорожденным не приводит к уменьшению опрелостей, необходимо показаться врачу. При наличии осложнений может понадобиться антибактериальная терапия или местные стероидные мази.
Пеленочный дерматит
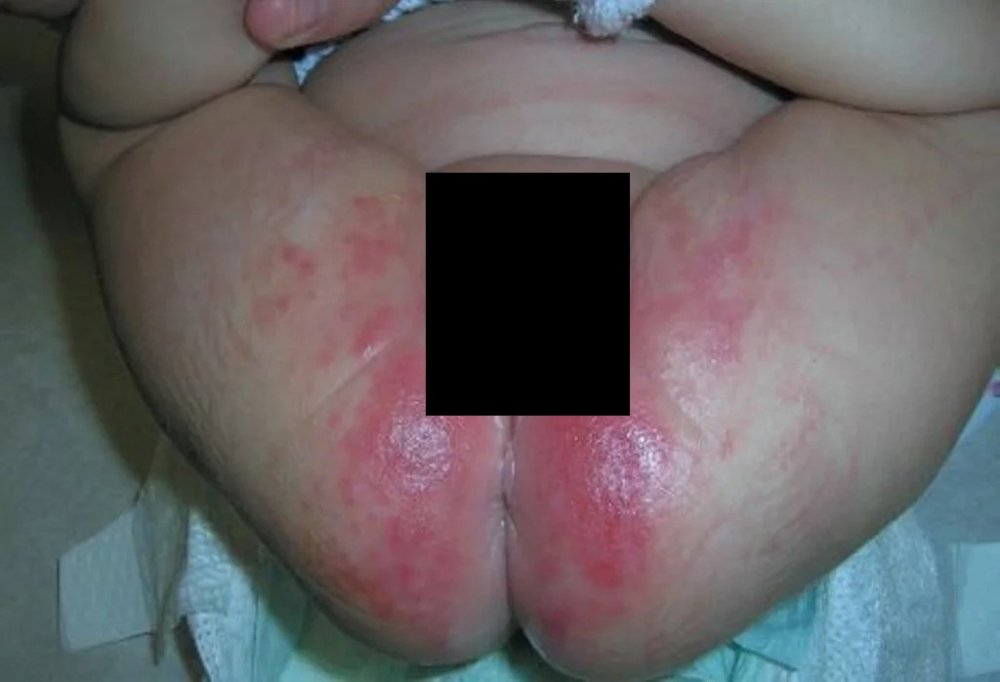
Отличительная особенность этой сыпи в том, что она появляется только в области под подгузником, другие участки тела остаются чистыми. Причиной является повышенная влажность и раздражающее действие кала.
Сыпь обнаруживается в области ягодиц, на бедрах, нижней части живота в виде отдельных элементов или сплошных участков измененной кожи. Элементы сыпи разнообразны: красные пятна, бугорки, гнойнички или шелушение.
Для облегчения состояния нужно менять подгузник и подмывать ребенка сразу после дефекации. Во время переодевания устраивать воздушные ванны, то есть оставлять ребенка полежать голышом, можно прикрыть обычной сухой пеленкой. Смазывать кожу специальным кремом под подгузник.
Менять подгузник каждые 3 часа, даже если он заполнен совсем немного. При сильном наполнении чаще. При неэффективности этих мер стоит обратиться к врачу. Возможно, понадобятся местные глюкокортикоидные средства.
Монгольское пятно
У 10% белокожих новорожденных с рождения на коже обнаруживаются синевато-серые пигментные пятна. На ягодицах и крестце они располагаются чаще, чем на других участках тела. Лечения не требуют, с возрастом незначительно бледнеют.
Пятна цвета кофе с молоком
Пятна с четкими границами цвета загара наблюдаются у 2% новорожденных. Единичные небольшие пятна безвредны, существуют длительное время. Лечение не требуется. Большие или многочисленные пятна цвета кофе с молоком могут быть симптомом врожденных заболеваний, поэтому являются поводом для обследования.
Себорейный дерматит
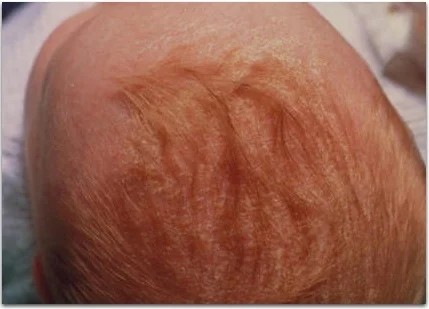
Появляется у грудничков вскоре после рождения и продолжается до года. Желтые чешуйки и шелушения чаще всего расположены на волосистой части головы и за ушами, но могут быть и в других складках – подмышечных, локтевых, паховых. В быту их называют «молочные корочки». Из-за сходства с атопическим дерматитом себорею иногда считают проявлением аллергии. Причины этого состояния до конца не изучены, однако взаимосвязь с аллергией не выявлена.
Себорея проходит без лечения, в большинстве случаев в первый год жизни. В отличие от атопического дерматита сыпь не вызывает зуд и не доставляет дискомфорта ребенку. Если ради эстетики хочется избавиться от себорейных корочек, перед купанием голову малыша смазывают маслом, а затем вычесывают мягкой расческой.
В сомнительных случаях, при расположении себореи на теле имеет смысл обратиться к доктору, чтобы уточнить диагноз.
Атопический дерматит
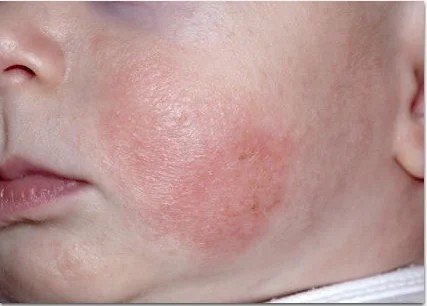
Это хроническое воспалительное заболевание кожи. Встречается у 15% детей, из них две трети сталкиваются с первыми симптомами до одного года, иногда даже в младенчестве. Сыпь появляется на лице, туловище и разгибательных поверхностях рук и ног. Может отмечаться краснота, шелушение, корочки, при расчесывании возможно присоединение инфекции и наличие гнойничков. Элементы сыпи чешутся и беспокоят ребенка.
Только у 30% детей атопический дерматит связан с пищевой аллергией. Поэтому кормящей маме не всегда требуется диета.
Причина атопического дерматита в повышенной проницаемости кожи. Для лечения в первую очередь используют крема, восстанавливающие барьерную функцию. Они называются эмоленты. Торговых марок, выпускающих такие средства, довольно много. Выбор основан на личных предпочтениях. С медицинской точки зрения нет преимуществ у какого-то конкретного препарата.
При подозрении на атопический дерматит нужен осмотр врача, чтобы уточнить диагноз и получить рекомендации по лечению. Можно обратиться к педиатру или дерматологу. Если диагноз подтвердится, имейте в виду: лечение будет длительным. Оно включает уход за кожей и постоянное применение эмолентов, в более тяжелых случаях могут понадобиться гормональные мази, при пищевой аллергии – диета. Важно понимать, что при четком выполнении рекомендаций можно достигнуть стойкой длительной ремиссии.
Мастоцитоз
Редкое заболевание, которое может проявляться в раннем возрасте, иногда даже с рождения. Внешне напоминает аллергическую крапивницу, но пятна и волдыри существуют дольше, при стихании обострения сохраняется пигментация. Характерный диагностический тест – появление волдырей на коже при механическом раздражении участков пигментации.
Лечения при детских формах заболевания не требуется, выздоровление наступает самопроизвольно в течение нескольких месяцев, иногда – нескольких лет. При наличии зуда применяют антигистаминные средства.
Младенческая гемангиома
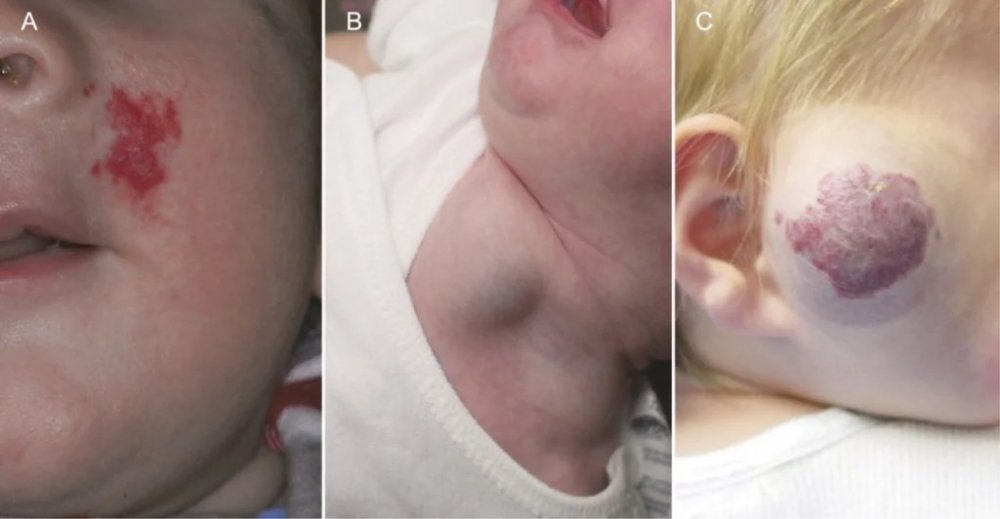
Гемангиома — это доброкачественная опухоль из эндотелиальных клеток (эндотелий – внутренняя оболочка сосудов). Может быть врожденной или проявиться на 1-2 неделе жизни. Поверхностные гемангиомы – ярко-красные, выступают над поверхностью кожи. Глубокие – сине-багровые, иногда теплые на ощупь. Размер элемента от нескольких миллиметров до целой анатомической области (кисть, ягодица и т.д.). В первые 5-6 месяцев гемангиома может увеличиваться в размере и становиться ярче, затем рост заканчивается и начинается самопроизвольный регресс.
В связи с этим хирургическое лечение уже не применяется рутинно. Ребенка наблюдают педиатр и хирург, в случае расположения гемангиом на лице и шее, в области гениталий и рядом с крупными сосудами назначают консервативное лечение. Операция показана только при его неэффективности.
Сосудистые аномалии
Врожденные аномалии строения сосудов разнообразны
- Простой невус – капиллярная аномалия. Выглядит как бледно-розовое пятно или несколько мелких пятен. Бытовое название «укус аиста» или «поцелуй ангела» возникло из-за расположения на задней поверхности шеи и головы, на лбу, переносице и верхних веках. Пятна бледнеют к двум годам, но могут проявляться при плаче, физической нагрузке. Лечения не требуют.
- Винное пятно или пламенеющий невус. Темно-красное пятно, внешне похожее на гемангиому. Может быть одним из проявлений патологических синдромов. Сохраняется длительно. Лечение не обязательно, но может быть проведено, если пятно создает косметический дефект.
- Венозная аномалия – сине-фиолетовые болезненные узелки под кожей. Также могут маскироваться под гемангиому. Встречаются самостоятельно или в сочетании с другими аномалиями. Опасность кроется в возможности тромбоза измененных вен. Лечение сводится к ношению компрессионной одежды и применению аспирина для профилактики образования тромбов. Возможно хирургическое иссечение.
- Более редкие лимфатические, артериовенозные и сочетанные аномалии встречаются в составе различных патологических синдромов.
Инфекционные сыпи
Самое большое разнообразие высыпаний связано с различными инфекционными агентами: вирусами, бактериями, грибками. Диагностика инфекций является сложной задачей даже для врача. Пациентам же пытаться угадать диагноз по внешнему виду сыпи опасно, поскольку это может повлечь за собой неправильное лечение и затягивание с походом к врачу.
В любой неясной ситуации при наличии сыпи – покажите ребенка педиатру, при первой возможности. Можно обратиться сразу к дерматологу. При наличии высокой температуры – к инфекционисту.
Лихорадка в сочетании с геморрагической сыпью (отличительный признак геморрагической сыпи – она не исчезает, если надавить чем-то прозрачным, например, стаканом) – повод немедленно вызвать «скорую помощь».
Обращайтесь за медицинской помощью в сомнительных случаях, не лечите самопроходящие болезни и не вводите диету при каждом прыщике. Будьте здоровы и благоразумны!
Неонатология. Национальное руководство. Краткое издание / Под ред. акад. РАМН Н.Н. Володина. 2013. – 896 с.
Педиатрическая дерматология/ Бернард А. Коэн; перевод с англ.; под общей редакцией проф. Н. М. Шаровой – М.: МЕДпресс-информ, 2015-424с: ил.
Детская дерматология. Справочник/ под редакцией А.Дж. Манчини, Д.П. Кроучука; перевод с англ. под редакцией О. Ю. Олисовой, Н. Г. Кочергина, 2-е русс.изд. – М.: Практическая медицина, 2018 – 664с.
Фотоматериалы: microbiomepost.com, medspecial.ru
Ещё больше интересного и полезного про здоровье, лекарства и болезни в нашем телеграм-канале
Подписывайтесь, чтобы ничего не пропустить!
Сыпь у новорожденных и грудных детей (+фото)
У малышей после рождения часто появляется сыпь, что является вполне нормальным явлением — чувствительная кожа новорожденного приспосабливается к окружающей среде. В большинстве случаев, сыпь у грудничка оказывается совершенно безобидной и исчезает сама собой.
Однако если ребенок кажется вам больным, обязательно обратитесь к педиатру, чтобы определить причину сыпи и получить лечение. Особенно важно не пропустить сыпь, которая является признаком менингита. Эта статья поможет вам распознать самые распространенные виды сыпи. Однако не пользуйтесь ей как руководством к действию. Обязательно проконсультируйтесь с врачом. В этой статье вы найдете признаки менингита, а также советы о том, что делать, если вы беспокоитесь о здоровье своего малыша.
Милиа
Милиа — это белые высыпания у грудничков размером 1-2 мм на коже лица. Это закупоренные сальные железы. Милиа возникает приблизительно у половины здоровых новорожденных и проходит самостоятельно в течение первых 4 недель жизни.
Токсическая эритема
Приблизительно у половины новорожденных 2-3 дней жизни на коже появляется красная сыпь на теле в виде слегка уплотненных пятен, в центре пятна иногда появляются пузырьки. Это нормальная реакция, связанная с физиологическим выделением в кровь большого количества биологически активных веществ, ответственных за аллергическую реакцию. Токсическую эритему считают одной из реакций, связанных с адаптацией новорожденных детей к новым условиям жизни после рождения. Сыпь проходит самостоятельно в течение нескольких дней.
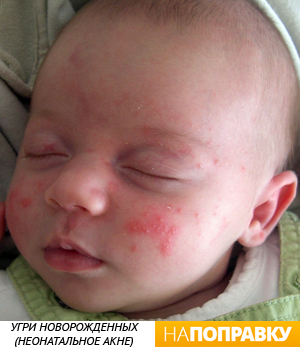
У некоторых детей сыпь может быть обильной и сопровождаться общими симптомами: небольшим подъемом температуры, беспокойством, плачем. В таком случае нужно обратиться к педиатру.
Акне у новорожденных (неонатальные угри)
У некоторых новорожденных малышей в течение первого месяца жизни на лице появляется сыпь. Чаще она расположена на коже щек, лба и носа. Эти высыпания у грудничков напоминают прыщи (угри) и могут усиливаться, а затем бесследно проходят, не требуя лечения.
Умывайте личико малыша водой с детским мылом, чтобы улучшить состояние кожи. Избегайте использования специальных средств для лечения угревой сыпи у подростков и взрослых людей.
В более редких случаях угревая сыпь появляется у детей после 3 месяцев жизни (инфантильное акне). Этот вид сыпи более серьезен и требует медикаментозного лечения.
Экзема (атопический дерматит)
Экзема — это хроническое заболевание при котором кожа краснеет, растрескивается, чешется, на её поверхность выступает жидкость, образуя очаги мокнутия. Наиболее распространенный вид экземы — атопический дерматит. У детей до 6 месяцев это заболевание часто связано с аллергией на молоко или яйца.
Атопический дерматит обычно начинается у новорожденных с покраснения и зуда кожи волосистой части головы и лица, а также тела. У детей постарше экзема проявляется сыпью в кожных складках, например, под коленями,в локтевых сгибах и др. Иногда атопический дерматит не проходит и у взрослых. Некоторое облегчение при экземе ребенку может дать применение лечебных кремов и мазей.
 Себорейный дерматит новорожденных
Себорейный дерматит новорожденных
— это образование на коже головы, реже лица, ушей и шеи желтоватых жирных чешуек.
Шелушение обычно не причиняет вреда и не беспокоит ребенка. Если малыш расцарапает эти образования, на их месте может образоваться экзема (см. выше).
Себорейный дерматит — распространенное явление среди детей 2-3 месяцев жизни. Обычно сыпь на голове самостоятельно разрешается без лечения в течение нескольких недель или месяцев. Аккуратно мойте голову малыша с помощью детского шампуня, чтобы предотвратить распространение себореи.
Опрелости (пеленочный дерматит)
Раздражение кожи под подгузником или пеленками называется опрелостью или пеленочным дерматитом. Он проявляется сыпью на ягодицах грудничка в виде красных пятен, узелков и пузырьков. Пузырьки могут лопаться с выделением жидкости. Сыпь может чесаться, причиняя беспокойство, но общее состояние малыша обычно не нарушается.
Причиной опрелости обычно является длительный контакт кожи с мочой или калом, реже — грибковая инфекция. Чтобы избежать пеленочного дерматита, старайтесь сохранить кожу вашего малыша сухой и чистой, а также используйте, при необходимости, крем под подгузник. В случае инфекции может пригодится противогрибковый крем.
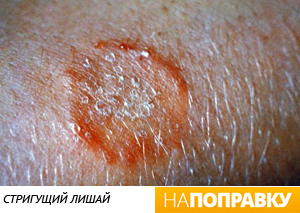
Дерматомикоз
Дерматомикоз — распространенный вид грибковой инфекции кожи, которая выглядит как сыпь в виде красных колец на коже практически любой части тела (на коже головы, ног, в паху у малышей и др.).
Обычно дерматомикоз лечится с помощью противогрибковых средств, которые можно купить без рецепта. Одним из видов дерматомикоза является стригущий лишай.
 Импетиго
Импетиго
Импетиго — это очень заразная бактериальная инфекция поверхностных слоев кожи, которая проявляется появлением на теле язвочек и пустул (пузырьков, наполненных жидкостью, а затем гноем).
Прогноз заболевания, в большинстве случаев, благоприятный, однако вам следует посетить врача для назначения антибиотиков, с помощью которых можно вылечить импетиго за 7-10 дней.
Крапивница
Крапивница — это приподнятая над поверхностью кожи зудящая красная сыпь. Причиной крапивницы являются различные аллергены (например, пища, которую не переносит ваш ребенок). Под действием аллергенов в коже образуется гистамин.
Наиболее частыми пищевыми аллергенами, вызывающими крапивницу у грудных детей является молоко и яйца. Как правило, сыпь летучая и быстро проходит под действием антигистаминных средств. При повторном появлении сыпи обязательно обратитесь к врачу, чтобы разобраться в причинах возможной аллергии.
Инфекционная эритема или пятая болезнь
Инфекционная эритема (пятая болезнь) — это вирусная инфекция, которая обычно распространена среди новорожденных и детей постарше. Типичное проявление инфекционной эритемы — красная сыпь на обеих щеках и повышенная температура тела.
Специфического лечения обычно не требуется, так как иммунная система ребенка справляется с болезнью в течение нескольких дней.
Потница
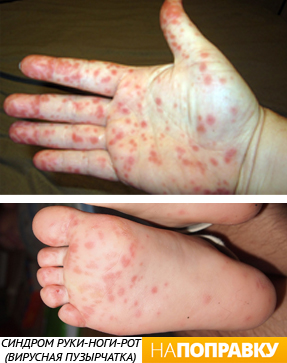
Потница появляется у новорожденных детей, если они потеют, например, очень тепло укутаны или находятся в жарком и влажном помещении. При потнице происходит закупорка потовых желез, что проявляется появлением на коже мелких красных точек, которые проходят без лечения.
Для этого достаточно регулярно купать новорожденного и одевать его по погоде.
Вирусная пузырчатка или синдром руки-ноги-рот
Вирусная пузырчатка — это вирусная инфекция детей, которая проявляется появлением на коже ладоней и стоп красных пятен и пузырьков, а также язвочек во рту.
Сыпь у грудничка может сопровождаться температурой и ухудшением самочувствия. Специального лечения обычно не требуется, и иммунитет новорожденного справляется с болезнью в течение 7-10 дней.
Однако если вы беспокоитесь, обратитесь к врачу, чтобы он назначил малышу лечение, облегчающее симптомы, и исключил другие, более опасные заболевания.
Чесотка
Чесотка — это очень заразная кожная болезнь, которая поражает людей разных возрастов. Возбудителем чесотки является кожный паразит — чесоточный зудень. Это крохотный, незаметный на глаз клещ, который проделывает ходы в поверхностных слоях кожи, вызывая нестерпимый зуд.
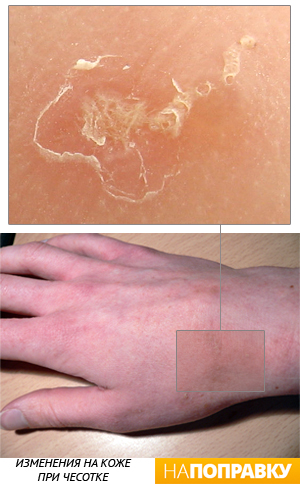
Сквозь поврежденную кожу легко проникает бактериальная инфекция, что может сопровождаться гнойными заболеваниями кожи.
Новорожденные дети могут заразиться чесоткой при близком контакте с больными взрослыми и другими детьми. На теле грудничка появляются мелкие пятна и едва заметные полоски — ходы, которые очень сильно чешутся и беспокоят ребенка.
Наиболее часто поражаются стопы, ладони, кожа промежности. Диагностику и лечение чесотки проводит врач дерматолог. Обычно назначаются специальные кремы, которыми должны пролечиться все члены семьи.
Менингит
Причиной сыпи у ребенка может быть смертельно опасное заболевание — менингококковый менингит. Сыпь похожа на коревую или проявляется в виде красных пятен. Обычно летучая, то есть исчезает в течение 2-3 часов. При тяжелом течении и развитии опасных осложнений на коже могут появиться кровоподтеки. Возможные признаки менингита у детей:
- ребенок заторможенный, слабо реагирует на окружающих, его движения скованные и резкие;
- ребенок раздражителен, не хочет, чтобы его держали на руках;
- необычный плач;
- рвота и отказ от кормления;
- бледная и пятнистая кожа;
- потеря аппетита;
- застывшее выражение лица;
- сильная сонливость;
- высокая температура;
- пятнистая красная сыпь, не исчезающая при надавливании твердым предметом (например, стеклянным стаканом).
Доверяйте своим инстинктам. Если вам кажется, что у вашего ребенка менингит, немедленно вызовите на дом педиатра, а если состояние ребенка тяжелое — скорую помощь (со стационарного телефона 03, с мобильного 911 или 112).
Сыпь у грудничка: к какому врачу обратиться?
При появлении на теле новорожденного сыпи, вы можете найти хорошего врача с помощью сервиса НаПоправку:
Перейдите по ссылке, чтобы найти клиники, где можно вызывать педиатра на дом.
Возможно, Вам также будет интересно прочитать



Localisation and translation prepared by Napopravku.ru. NHS Choices provided the original content for free. It is available from www.nhs.uk. NHS Choices has not reviewed, and takes no responsibility for, the localisation or translation of its original content
Copyright notice: “Department of Health original content © 2020”
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
Гормональная сыпь у новорожденных и грудничков: признаки и лечение

У новорожденного ребенка в организме происходит ряд изменений на всех уровнях. Они регулируют функции работы органов, как настройки. Гормональная сыпь у новорожденных (неонатальный цефалический пустулез) – один из этапов адаптации к новым условиям внешней среды. К этому надо быть готовыми, а не поднимать панику из-за появления высыпания. Временное явление пугает молодых родителей внезапным развитием и неизвестной первопричиной. На приеме у доктора можно определить характер сыпи, устранить бактериальную или инфекционную природу возникновения и получить рекомендации по уходу за малышом. Гормональная сыпь на лице новорожденного – частое явление, которое не несет в себе скрытых угроз для здоровья.
Гормональная сыпь у грудничка и причины возникновения
В первые недели после рождения у 30-35% младенцев появляются симптомы характерных высыпаний. Неонатальный цефалический пустулез называют еще нежным определением «цветение новорожденных». Молодые родители могут услышать еще такие варианты: акне или угри младенца, милия, трехнедельная сыпь. Это все названия одного и того же диагноза. Гормональная сыпь преимущественно возникает в конце первой недели жизни, но типичные временные рамки могут быть раздвинуты до 3 месяцев. Основные причины возникновения:
- повышенное содержание эстрогенов в крови;
- активизация работы сальных желез;
- закупорка фолликулов;
- размножение дрожжеподобных грибов.
Механизм развития в организме
Гормональная сыпь у ребенка напрямую зависит от гормонов матери. Накопленные в организме эстрогены в избыточном количестве после рождения должны вывестись из организма, а гормональный фон нормализироваться. Под воздействием этого же фактора, включая андрогены надпочечников, происходит активизация работы сальных желез. Они активно продуцируют излишний подкожный жир. Кожный покров и поры не успевают справляться с поступающим количеством. Это приводит к закупорке пор и фолликулов. А размножение дрожжеподобных грибов способствует развитию воспалительного процесса. В 52% случаев в мазках определялся вид Malassezia. Все процессы тесно взаимосвязаны между собой.
Симптомы и признаки
Первые признаки можно заметить с первых дней крохи. Самый пик проявления припадает на 5-7 день. Выглядит гормональная сыпь у грудничка по-разному. В основном это пятна красного цвета с белой головкой по центру. Прыщики могут иметь желтоватый или белесый оттенок, еле возвышаясь над кожным покровом. Высыпания локализуются в основном на лбу, носу, подбородке, на ушах, в области грудной клетки, но в более сложных случаях могут быть на спине и других частях тела. Комедоны закрытого типа бывают немногочисленные, проявляясь в виде отдельных образований. Возможно их слияние в небольшие пятна. Важный момент состоит в отсутствии зуда и болевых ощущений. Гормональная сыпь у новорожденных сопровождается рядом характерных признаков:
- набухание молочных желез у мальчиков и девочек;
- отечность области мошонки у мальчиков;
- вульвовагинит или кровянистые выделения у девочек.
Когда следует обратиться к врачу
Гормональная сыпь не причисляется к разряду болезней. По своей сути она безопасна. Пройти может за несколько дней, но не во всех случаях. Бывает, что требуется 1,5-2 и даже 6 месяцев для полного очищения кожи от папул. В зависимости от состояния здоровья высыпания могут мигрировать и периодически обостряться. Как быстро и когда проходит гормональная сыпь у грудничков – это зависит от оперативности самовыведения эстрогенов из организма. Насторожить родителей должны отличающиеся внешние признаки трехнедельной сыпи, а также затяжной период излечения. Максимум до 1 года гормональный фон ребенка должен прийти в норму, а все проявления сойти на нет. Обратиться к педиатру или дерматологу в АО «Медицина» (клиника академика Ройтберга) в ЦАО необходимо, если сроки выздоровления превышены. Сыпь при гормональном сбое у детей старше года приравнивается уже к патологическим состояниям.
Как отличить от аллергии
У детей аллергия бывает контактной и пищевой. Определить их можно по локализации и времени проявления. Контактная аллергия возникает на коже только в тех местах, где был контакт с раздражителем. Примером может быть подгузник. В местах контакта с его материалами по ножкам, в складках, на ягодицах, пояснице появляются высыпания без четких границ. Пятна красного цвета могут сливаться в обширные площади поражения. Для аллергии характерно также чувство зуда и соответственно беспокойство ребенка. К этому могут присоединиться насморк, конъюнктивит, капризность и др. Пищевая аллергия возникает в течение суток после употребления аллергенного продукта. Проявляется в виде шершавых пятен на щеках, напоминая нездоровый румянец. Гормональная сыпь у ребенка подобных проявлений не имеет.
Как отличить от инфекции
Корь, розеола, ветряная оспа, краснуха, скарлатина – болезни, которыми лучше переболеть именно в детстве. Для каждой из них характерно определенное расположение высыпаний в сопровождении специфических симптомов. Гормональная угревая сыпь не имеет с этими заболеваниями ничего общего. Она протекает без изменения температуры тела, смены аппетита и режима сна. Инфекция охватывает большую площадь кожного покрова, может локализоваться в разных местах одновременно. Для инфекционных высыпаний характерно следующее:
- четкие границы поражений;
- сыпь не имеет вид закрытых комедонов (мелких жировиков);
- наблюдается присоединение температуры и плохое самочувствие.
Гормональная сыпь у младенцев: лечение
По медицинским меркам гормональная сыпь у новорожденных не считается заболеванием. Это означает, что специального лечения это временное явление не требует. Показать ребенка педиатру или дерматологу нужно обязательно для подтверждения диагноза, но заниматься самолечением не стоит. В АО «Медицина» (клиника академика Ройтберга) доктора проведут осмотр, при необходимости сделают лабораторные анализы (соскоб, мазок). В период появления и обострения высыпаний важно соблюдать гигиенические правила. Ни в коем случае нельзя заниматься устранением закрытых комедонов, чтобы не допустить инфицирования. В противном случае гормональная угревая сыпь может перейти в стадию нагноения. Это считается уже тяжелым случаем, требуя особого ухода. Сыпь при гормональном сбое после рождения как появилась, так и пройдет самостоятельно. Не рекомендуется проводить и процедуры следующего характера:
- присушивать папулы спиртовыми растворами;
- мазать йодом или зеленкой;
- протирать настоями трав;
- наносить детский крем и мази;
- применять адсорбенты;
- давать антибиотики;
- пользоваться присыпкой с тальком и др.
Полезные советы для родителей
Гормональная сыпь на лице новорожденного или теле при правильном уходе не доставляет беспокойств. Рекомендуется соблюдать простые правила. Они состоят в ежедневном проведении водных процедур, необходимости принятия воздушных ванн, также необходимо обезопасить ребенка от перегрева. Вспотевшая кожа усложнит процесс заживления и может стать причиной воспалительного процесса в местах поражения кожи. Гормональная сыпь считается физиологическим явлением у малышей, но правильный уход поможет ускорить очищение от нее кожного покрова. Чтобы не вызывать дополнительное раздражение, используйте для стирки гипоаллергенные порошки. Еще один важный момент – ребенок может сам себя поцарапать. Аккуратно подстригайте ногти или используйте специальные варежки-антицарапки.
Как записаться к врачу
Гормональная сыпь лечения не требует, но наблюдать за состоянием малыша лишним не будет. В случае атипичного развития общей картины может потребоваться терапия. АО «Медицина» (клиника академика Ройтберга) расположена в центре Москвы: 2-й Тверской-Ямской переулок, дом 10. Рядом находятся станции метро «Маяковская», «Новослободская», «Белорусская», «Тверская», «Чеховская». Записаться на прием к педиатру можно по телефону: +7 (495) 995-00-33. Доступна опция обратной связи на сайте клиники. В специальной форме нужно ввести свои сведения (имя и номер телефона), после чего администратор перезвонит для уточнения информации о предполагаемом приеме. В клинике принимают доктора разных узких специальностей. Это не только педиатры, но и дерматолог, кардиолог, психолог, иммунолог, аллерголог, невролог, логопед и другие врачи. Маленьким пациентам в клинике уделяют внимание, заботятся об эмоциональном комфорте и применяют передовые технологии для диагностики и инновационные методики лечения.
«Даже если у ребенка сыпь, спешить на диету кормящей маме не стоит». Педиатр о кожных проблемах у детей
Можно ли на глаз определить причину раздражения на коже у ребенка? Всегда ли всему виной пищевая аллергия? Почему ее важно не спутать с инфекцией и к чему может привести самолечение? Расспрашиваем врача-педиатра медицинского центра Baby Boss («Бэйби Босс») Алесю Корево о видах высыпаний у детей.

Алеся Корево
врач-педиатр второй категории, консультант по грудному вскармливанию и питанию детей медицинского центра Baby Boss («Бэйби Босс»)
Высыпания делят на три группы
— Часто ли на коже у детей появляются высыпания и какими они могут быть?
— Проблема действительно очень распространенная. По своему опыту могу сказать, что практически у каждого третьего маленького пациента есть определенные высыпания на коже. Их можно разделить на три большие группы:
- Инфекционные: причинами являются бактерии и вирусы.
- Неинфекционные: природа происхождения — не бактерии и не вирусы.
- Чесотка: это инфекционное заболевание, но медики выносят его в отдельную группу, так как природа чесотки немного отличается: ее вызывает особый клещ.
К сожалению, чаще всего родители списывают практически любую сыпь на аллергию. И тогда применяют противоаллергические лекарства, которые на самом деле детям не нужны, а также убирают из рациона продукты, которые считают аллергенами, и лишают малышей дополнительной порции питательных веществ.
— Давайте подробнее разберем каждую группу высыпаний.
— Перечислю основные вариации разных видов сыпи.
К неинфекционным относятся:
- Акне новорожденных — нередко появляется в возрасте месяца от роду в виде красных прыщиков с белым кончиком. Это, конечно же, пугает родителей, но бояться не стоит. Гормональная сыпь сама проходит к возрасту 3-4 месяцев и не причиняет ребенку никакого беспокойства (ни сухости, ни зуда, ни боли, ни нарушения самочувствия).
- Токсическая эритема новорожденных — появляется приблизительно на 2-5 день после рождения в виде красных пятен на коже. Ее часто путают с аллергией и рекомендуют мамам садиться на диету или, что еще хуже, переходить на искусственное питание. Обычно сыпь самостоятельно проходит в течение нескольких дней. Если ребенок в остальном чувствует себя хорошо, то лечения не требуется.

- Атопический дерматит (атопическая экзема, синдром атопической экземы/дерматита) — это хроническое воспалительное заболевание кожи, которое обычно начинается в раннем детском возрасте, может продолжаться или рецидивировать в зрелом возрасте. У данной проблемы есть особые критерии:
– наследственная предрасположенность к выработке иммуноглобулина Е (белок, который запускает истинную аллергическую реакцию);
– дефицит белка филаггрина в коже;
– высыпания в форме папул (то есть они возвышаются над кожей);
Только у 30% детей с атопическим дерматитом присутствует пищевая аллергия. Что становится провокатором аллергии при предрасположенности ребенка, на этот счет у ученых мнения расходятся. Вариантов много: климат, влажность воздуха, перегревание ребенка (очень теплая одежда, например), грубые ткани. Если процессы в организме запущены и параллельно малыш употребляет с пищей аллергены (молочный белок, белок куриного яйца, арахис, соя), состояние может усугубляться.
Первичная пищевая аллергия очень редка. Поэтому диета, как правило, необоснованна.

- Пеленочный дерматит (опрелости) — покраснение, припухлость кожи в паховой области. Сыпь может быть или выпуклой (папулы) или плоской (пятна), причиняет дискомфорт. беспокойство. Чаще у детей до 1 года.
- Себорейный дерматит — сыпь на коже головы. Может быть вокруг ушей, бровей, в подмышках и шейных складках, в виде желтоватых твердых чешуек или сухости кожи. Чаще встречается у детей до 1 года. Причина сыпи — грибок. Проходит чаще всего сама. При причинении дискомфорта, беспокойства ребенка, выраженном высыпании (во многих местах) необходимо применение специальных шампуней и мазей.
Дерматит бывает разных видов. Разобраться сможет только врач.
— К неинфекционным проблемам относят и укусы насекомых. Так, в моей практике был случай, когда девочке выставили инфекционный диагноз и даже назначили лечение. Но после долгих разбирательств и бесед с родителями оказалось, что сыпь появлялась после посещения квартиры бабушки. В одной из ее комнат находился старый диван с клопами. Именно их укусы провоцировали негативную кожную реакцию у ребенка. Поэтому так важно найти первопричину проблемы, чтобы устранить корень зла, назначить правильное лечение или, наоборот, предотвратить ненужное лечение.
Среди инфекционных групп проще выявить бактериальную сыпь. Клиническая картина очень яркая, ведь повышается температура и ухудшается самочувствие. При такой проблеме требуется лечение антибиотиками и наблюдение врача. Сюда относятся, например:
- Скарлатина — сыпь в виде мелких точек. Начинает появляться на шее, на груди, в паху, сгущение в складках. Далее распространяется по всему телу. У ребенка появляется зуд и плохое самочувствие. Проходит шелушением ладошек и ступней. Редко заболевают дети до 2 лет.
- Импетиго (стафилодермии, стрептодермии) — маленькие красные высыпания, которые возвышаются над кожей и вызывают зуд. Пузырьки в высыпаниях заполнены гноем, могут лопаться, нередко покрыты корочкой. Часто развиваются вокруг носа и рта, могут легко распространяться. Чаще у детей старше 2 лет.
- Менингококковая инфекция — сыпь в виде маленьких синих пятен, похожих на звездочки, быстро распространяется. Если вдруг на фоне высокой температуры родители обнаружили такую сыпь — необходимо срочно вызывать скорую помощь.
Вирусные инфекции определить сложнее. Они не вызывают зуда, шелушения или других неприятных симптомов. Их часто путают с аллергией на лекарства, так как они обычно появляются на 3-5 день после нормализации температуры во время болезни, то есть после применения жаропонижающих, таблеток для горла или антибиотиков. Но это далеко не всегда так. К вирусным инфекциям относятся:
- Розеола — это вирусная инфекция, вызванная двумя обычными штаммами вируса герпеса человека. Сыпь, как правило, появляется внезапно и по всему телу и затем сама проходит.
- Ветрянка — острое инфекционное заболевание, протекающее с характерной пузырьковой сыпью.
- Корь — частые симптомы — повышение температуры тела, насморк, покраснение глаз. Сыпь начинается с пятен на лице, дальше распространяется по всему телу. В конце перерождается в папулы (возвышения над кожей). Может зудеть, сохраняется 5 дней. Из-за массовой вакцинации заболевание редкое, чаще развивается у непривитых детей.
- Краснуха — мелкая пятнистая сыпь, начинается на лице, дальше идет по всему телу. Могут быть повышение температуры тела, боль в горле, насморк, головная боль. Отмечается увеличение затылочных, околоушных лимфатических узлов. Длится 2-3 дня. Заболевание редкое из-за иммунизации. Чаще встречается у непривитых детей.
- Энтеровирусный везикулярный стоматит (рука-нога-рот) — острое инфекционное заболевание, которое вызывается РНК-содержащими вирусами семейства Picornaviridae. До недавнего времени в Беларуси эта проблема была редким явлением (заболевание более характерно для мусульманских стран). Однако все чаще диагностируют такую сыпь и у нас. Кстати, ее легко спутать с ветрянкой.

- Латероторакальная экзантема — сыпь, которая появляется лишь на одной стороне тела.
- Синдром Джанотти-Крости — совокупность дерматологических и сопутствующих реакций, возникающих в ответ на вирусную инфекцию у детей. Проявляется синдром папулезной или папуло-везикулярной сыпью на коже лица, ягодиц, верхних и нижних конечностей. Это, пожалуй, самая неэстетичная сыпь, но она не вызывает зуда или какого-то иного дискомфорта.
- Синдром красных щек — название говорит само за себя. Щеки становятся алыми из-за парвовируса. Возможна также кружевная сыпь на теле. Никаких неприятных ощущений не вызывает.
- В отдельной группе, как я говорила, находится чесотка — это зудящая сыпь в виде красных точек, которые располагаются между пальцам, вокруг запястий, на подошвах стоп, вокруг локтей, на коленях, на животе. Зуд максимально интенсивен ночью, после горячей ванны, нарушает сон ребенка. Заболевание может возникнуть в любом возрасте.
Самолечение может привести к хронике или тяжелым осложнениям
— Можно ли на глаз определить, серьезная ли проблема?
— На глаз родители могут только предположить, но поставить точный диагноз должен врач. Лучше не экспериментировать, потому что, как я говорила, родители могут выбрать совершенно неправильное лечение.
Особые вопросы вызывает вирусная сыпь. Ведь, как правило, она проходит сама, а папы и мамы думают, что помогла диета или антигистаминные средства. Следовательно, они и дальше будут прибегать к неверной тактике, что в свою очередь может спровоцировать негативные последствия.

— В чем кроется главная опасность самолечения?
— Если проблема на самом деле серьезная, например, тот же атопический дерматит, она может перерасти из легкого течения в тяжелое или стать хронической. А в таком случае впоследствии придется прибегать к гормональному лечению и более серьезным препаратам.
Если же при бактериальной инфекции вовремя не дать антибиотик, проблема может дать осложнения на внутренние органы.
Истинную аллергию вызывают всего несколько видов продуктов
— Как все-таки определить именно пищевую аллергию?
— Есть определенные признаки: зуд, возвышающиеся над кожей красные пятна, шелушение, беспокойное состояние. Плюс в данном случае родители явно замечают, что после употребления определенной пищи ребенку становится хуже.
Хочу отметить, что истинную пищевую аллергию вызывают только белки (белок коровьего молока, яйца, сои и арахис).
Рыба (особенно морская) тоже может быть аллергеном в некоторых случаях.
А вот цитрусовые, шоколад, клубника — все это гистаминолибераторы — соединения, которые сами по себе не вызывают сенсибилизации организма, но способствуют стимуляции клеток, отвечающих за выброс медиатора аллергии — гистамина. Кроме того, такая реакция не перерастает в тяжелые осложнения.

Боятся родители и сладостей. Но сам по себе сахар и глюкоза не вызывают аллергии. Если у ребенка появляются высыпания после употребления сладкого, значит, в этой сладости содержатся провоцирующие вкусовые добавки или химические соединения, которые вызывают подобную реакцию.
Аллергия — это не шутки. Дело в том, что любая аллергия — это определенное кожное повреждение. Избавиться от него, просто убрав аллерген, чаще всего не получается. Нужно лечить кожу. То есть пищевой продукт лишь запускает некий процесс. Да, этот продукт нужно убирать из рациона, но, тем не менее, без должного лечения эффекта не будет.
— Если малыш пока питается грудным молоком, что нужно есть матери?
— Даже если у ребенка есть сыпь, спешить садиться на диету кормящей маме не стоит. В некоторых случаях, я бы сказала, даже нельзя этого делать.
Если ребенок атопик, при этом его мама сидит на жесткой диете, его иммунная система не имеет шанса тренироваться воспринимать эти молекулы. К ребенку молоко мамы поступает уже в переработанном виде, поэтому возможные аллергены в нем не такие агрессивные. Организм учится распознавать подобные молекулы и перерабатывать их.
Если кормящая мама сама страдает аллергией или даже если такая проблема есть у папы, женщине лучше избегать провоцирующих продуктов в большой дозировке. Пробовать можно. Не факт, что у ребенка будет такая же негативная реакция. Нужно экспериментировать, но все же эксперименты в питании лучше проводить, консультируясь с врачом.
Сыпь — это не противопоказание к купанию ребенка
— Если родители заметили у ребенка какую-либо сыпь, чего делать категорически нельзя?
— Если сыпь возникла впервые, до осмотра врача и без его рекомендаций смазывать высыпания ничем нельзя, как нельзя использовать и народные средства. Все это может лишь усугубить ситуацию.
Ни в коем случае не назначайте ребенку какие-то лекарства сами, даже если вам посоветовал кто-то с похожей проблемой. Обязательно в первую очередь обратитесь к специалисту. Как мы уже определили выше, спектр заболеваний огромен и выявить истинную причину кожной реакции может только доктор.

— Можно ли ребенка купать, если у него появилась сыпь?
— Не только можно, но и нужно. В большинстве случаев без должной гигиены к проблеме присоединяется бактериальная инфекция. В таком случае будет особенно сложно разобраться, что стало первопричиной кожного раздражения.
Есть определенные правила купания при сыпи. Вода должна быть чистой, без мыла, трав, солей и так далее. Исключаются и мочалки, они могут раздражать кожу. Кроме того, время пребывания в воде следует сократить. Ваша цель — помыть ребенка. Даже если малыш любит ванну, при сыпи там лучше долго не задерживаться.
При выявленном дерматите доктор назначает специальные средства для купания.
— Что делать, если малыша мучает зуд?
— Проконсультироваться с врачом и применять специальные лекарства. Чаще всего назначаются антигистаминные препараты, которые важно подбирать индивидуально.

— Есть ли шанс, что ребенок кожные заболевания перерастет?
— Некоторые проблемы, даже атопический дерматит, малыш действительно может перерасти, но при условии лечения кожи и исключения очень активных аллергенов. Однако около 2% детей при всех стараниях врачей все равно остаются атопиками, и у них могут появиться осложнения, даже если родители прилежно выполняли рекомендации специалистов. Но, повторю, в большинстве случаев проблему удается взять под контроль.
Аллерготест нужен лишь в крайнем случае
— Каким может быть лечение?
— Все зависит от типа сыпи. При бактериальной назначаются антибиотики, при вирусных показано лишь наблюдение, так как подобные проблемы проходят сами. Для облегчения состояния врач может назначить специальные лекарства и мази, но подбираются они индивидуально. Плюс важен правильный уход за кожей ребенка.
— Нужно ли делать аллерготест?
— Делать его можно, но я бы не спешила. Далеко не всегда такие методы оправданны.
Действительно необходим тест лишь при тяжелой степени заболеваний, если разные тактики лечения не помогают. В таком случае есть смысл разбираться со специфическими глобулинами Е или делать прик-тест (кожный тест), но, как правило, он не рекомендуется малышам до 3 лет. Все же у детей обычно нетрудно выявить аллерген путем метода исключения.

— Существует ли какая-то профилактика?
— Сыпи новорожденных никак не профилактируются. Профилактика вирусных и бактериальных высыпаний такая же, как и при любых других инфекциях: почаще и тщательно мыть руки, поменьше подносить их к лицу, не находиться во время вспышки заболевания в больших коллективах.
Кроме того, важен правильный уход за кожей ребенка. Обращайте внимание на его индивидуальные особенности (в первую очередь если есть нехорошая наследственность у родителей или братьев и сестер). Консультируйтесь с доктором, какие средства подойдут именно вашему малышу.
Сыпи у младенцев

Младенцы щедры на различные высыпания. По «доброй» традиции большинство из них считают аллергическими со всеми вытекающими — строгая диета кормящей маме, перевод на искусственное вскармливание, назначение лечебных смесей На самом деле, истинные аллергические сыпи у младенцев не так уж и часто встречаются. К аллергическим заболеваниям, затрагивающим кожу у младенцев, можно отнести: атопический дерматит, острую крапивницу и отек Квинке. Острая крапивница крайне редка у младенцев- это острая аллергическая реакция в виде своеобразных высыпаний по типу волдырей (как при ожоге от крапивы, отсюда и название), которые внезапно появляются на коже и так же внезапно исчезают не оставляя после себя никакого следа, обычно не существуют на коже дольше суток и сопровождаются выраженным зудом, что проявляется в общем беспокойстве ребенка. Причиной, чаще всего, служат пищевые белки(например, коровьего молока), вирусные инфекции, укусы насекомых и лекарственные препараты (например, антибиотики). В тяжелых случаях может сопровождаться отеком и покраснением мягких тканей лица, шеи, гортани, рук, ног, гениталий или брюшной полости — отеком Квинке, который требует незамедлительной врачебной помощи.
Давайте разберемся, что чаще всего незаслуженно называют аллергией:
Токсическая эритема новорожденных — преходящая доброкачественная сыпь, точная причина появления неизвестна (возможно, вследствие раздражения кожи факторами внешней среды).
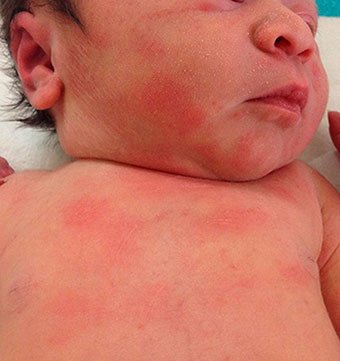
Появляется при рождении или в первые 24–48 часов жизни. Локализация — лицо, туловище, конечности, кроме ладоней и подошв. Исчезает самостоятельно в течение 5–7 дней, иногда, 3 недель. Лечения не требует.
Акне новорожденных (младенческие угри, неонатальный пустулез) — вызваны стимуляцией сальных желез ребенка андрогенами.
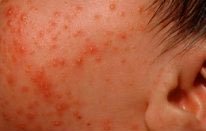
Пик высыпаний приходится на неделю жизни. Локализуется чаще на лице, иногда распространяется на волосистую часть головы, реже в воротниковую зону. Разрешаются самопроизвольно. Кожа требует очищения и увлажнения, в некоторых случаях, может потребоваться применение
лечебных кремов.
, которая возникает в плохо «вентилируемых» областях в результате закупорки потовых желез. Может возникать в любом возрасте.
Локализация — складки кожи, ягодицы и задняя поверхность туловища, иногда лицо (после сна). В зависимости от глубины поражения бывает — кристаллическая потница, красная потница, глубокая потница (поверхностная).
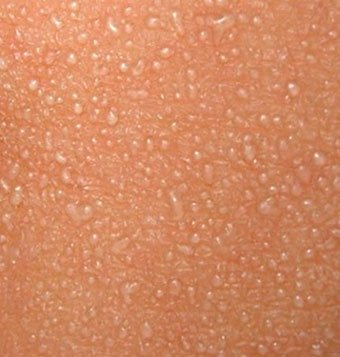
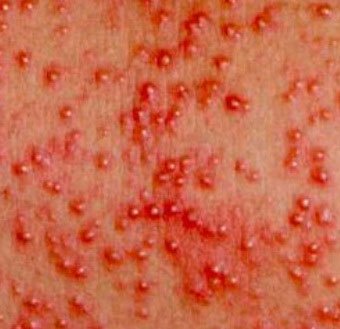
Длительность сыпи — от нескольких часов до нескольких дней.
Лечение — прохладные водные ванны, воздушные ванны, профилактика перегрева. Для лечения некоторых случаев красной и глубокой потницы могут применяться лосьоны, содержащие каламин и крема с кортикостероидами и антибиотиками.
Себорейный дерматит — это кожное расстройство, которое формируется на богатых кожным салом областях. Точная причина неизвестна (определенная роль отводится кожному сапрофиту — грибку малассезия, который хорошо растет и размножается в сальном секрете).
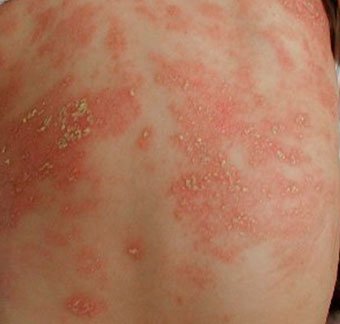
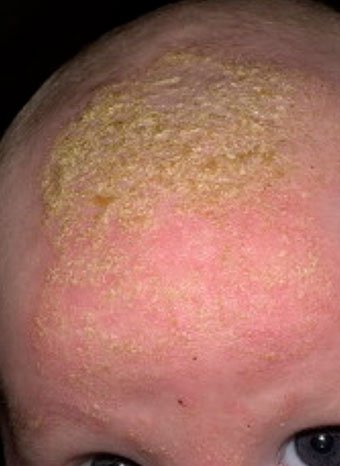
Бывает очагами или распространенный, дерматит с отрубевидными чешуйками, которые на волосистой части головы могут образовывать корку («чепчик», гнейс).
Излюбленная локализация — волосистая часть головы, лицо, складки (!).
Начинаться может с — недели жизни или позже, разрешается спонтанно в течение нескольких недель или месяцев.
Лечение заключается в смягчении корок маслом или кремом с последующим их удалением, увлажнении кожи и, в некоторых случаях, нанесении противогрибковых и противовоспалительных кремов.
Простой контактный неспецифическое повреждение кожи вследствие длительного или многократного воздействия целого ряда веществ — слюна, соки фруктов, пенящиеся средства для ванн, моющие средства (их остатки на стенках ванны) У младенцев слюна зачастую вызывает дерматит в области контакта с соской и в складках шеи.
Как правило, устранение повреждающего агента и кратковременное назначение противовоспалительных кремов быстро приводит к выздоровлению, но некоторые дети настолько чувствительны, что выявить причинный фактор практически невозможно.
Пеленочный дерматит (прототип контактного дерматита) — поражение кожи, которое возникает под воздействием физических (перегрев), химических, ферментативных (контакт с потом, мочой и калом) и микробных факторов. Локализация — область подгузника или прилегания пеленок.
Лечение проводится с использованием аббревиатуры ABCDE (air, barrier, cleansing, diaper, education) — воздух, барьер, очищение, подгузник и обучение родителей. Помогает частая смена подгузников, обмывание кожи и тщательное ее просушивание. Эффективно предупреждает дерматит наложение на чистую кожу средств, полностью ее закрывающих (вазелин, цинковая паста). В упорных случаях могут быть рекомендованы лечебные крема, содержащие кортикостероиды, антибиотики или противогрибковые вещества.
А теперь пару слов об АД:
Атопический дерматит — это хроническое аллергическое воспаление кожи, генетически обусловленное, связанное с потерей кожного барьера и, ввиду этого, сопровождающееся сухостью, зудом и различными высыпаниями. В трети (!) случаев сочетается с пищевой аллергией (самые частые «виновники» — коровье молоко, куриное яйцо, пшеница, рыба, соя, орехи).
Стартует чаще не ранее 3х месяцев жизни.
Самая частая локализация до 2–3 лет — лицо (щеки, лоб, подбородок), выпуклые части конечностей (разгибательные поверхности) и туловище, никогда не бывает у младенцев в складках (!).
Обострения провоцируются различными факторами — стресс, сухой воздух, пот, пища (гистаминолибераторы), инфекции, контакт с табачным дымом, шерстью животных, грубой тканью, остатками моющих средств на одежде
Лечится тщательным уходом за кожей и использованием противовоспалительных кремов.
Существуют еще:
Псевдоаллергические реакции — это реакции внешне сходные с аллергическими (например, различные высыпания), но не являющиеся таковыми, ввиду не иммунного механизма их развития.
Причина — повышенное содержание гистамина (тирамина, серотонин) в продуктах, или способность продуктов усиливать выброс этих веществ в организме, или усиленное всасывание их, в связи с патологией тракта (ферментопатии, воспаление в стенке кишечника ). К таким продуктам относятся — шоколад, какао, клубника, цитрусовые, мед, квашеная капуста, маринады и специи, морепродукты, рыба, икра, свинина, грибы, сыры, орехи, копчености, консерванты, красители и усилители вкуса.
Лечение включает диетические рекомендации, уход за кожей, в некоторых случаях, применение антигистаминных препаратов и противовоспалительных кремов.
Клинические проявления атопического дерматита, простого контактного дерматита у высокочувствительных детей и проявление псевдоаллергических реакций бывают очень похожи друг на друга, поэтому основной задачей остается создание «кожного барьера» путем постоянного увлажнения кожи с помощью эмолиентов, купирование обострения противовоспалительными кремами и исключение провоцирующих обострение факторов.
И последнее:
Инфекции кожи — герпесвирусная, стафилококковая пузырчатка, кандидоз тоже бывают у младенцев, не стоит забывать о них. Обратиться ко врачу стоит немедленно, если ребенок вялый, лихорадит, отказывается от груди или бутылочки, высыпания на коже сопровождаются выделением гноя или покрыты гнойными корками, есть пузыри или группа пызырьков, эрозии (нарушение целостности кожи), выраженный отек и покраснение кожи.

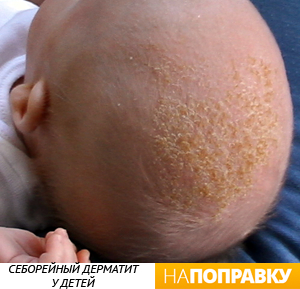 Себорейный дерматит новорожденных
Себорейный дерматит новорожденных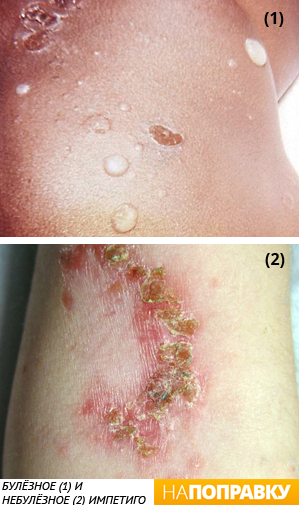 Импетиго
Импетиго
