Слизисто-кожный лимфонодулярный синдром [Кавасаки] (синдром/болезнь Кавасаки) у детей
Слизисто-кожный лимфонодулярный синдром (синдром/болезнь Кавасаки) представляет собой остро протекающее системное заболевание, характеризующееся преимущественным поражением средних и мелких артерий (артериит), развитием деструктивно-пролиферативного васкулита. Иногда в процесс могут вовлекаться аорта и другие крупные артерии. Наиболее часто синдром Кавасаки встречается у детей грудного и раннего возраста.
Синдром Кавасаки (СК) – один из диагнозов, который должен обязательно рассматриваться в качестве причины фебрильной лихорадки у детей. СК у детей, являясь относительно редкой патологией, может вызывать развитие аневризм и стенозов коронарных артерий, особенно при поздней диагностике и несвоевременном и/или неадекватном лечении. Таким образом, СК – одна из причин приобретенных сердечно-сосудистых заболеваний.
Изменения коронарных артерий, представляющие собой фактор риска летального исхода и инфаркта миокарда в молодом возрасте, у подавляющего большинства больных можно предупредить при условии своевременного (до 10 дня заболевания) лечения большими дозами внутривенного иммуноглобулина человека (ВВИГ) в комбинации с ацетилсалициловой кислотой.

Автоматизация клиники: быстро и недорого!
– Подключено 300 клиник из 4 стран
– 800 RUB / 4500 KZT / 27 BYN – 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место – 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
• Болезнь Кавасаки, полная форма от 11.2014 года. Синдром дилатационной кардиомиопатии. Аневризмы левой и правой коронарной артерий. Хроническая сердечная недостаточность (ХСН) IIа, функциональный класс (ФК) II по Ross.
• Болезнь Кавасаки, неполная форма от 05.2013 года. Окклюзия правой коронарной артерии. ХСН I, ФК I по NYHA.
Европейским обществом детских ревматологов (Paediatric Rheumatology European Society – PReS) и Европейской лигой по проблемам ревматизма (European League against Rheumatism – EULAR) в 2006 г. принята следующая классификация васкулитов у детей: [13].
• Гипокомплементемический уртикарный васкулит
• Вторичные васкулиты при инфекциях (в том числе узелковый полиартериит, ассоциированный с гепатитом В), опухолях и лекарственные, включая васкулит гиперчувствительности
Сердечно-сосудистые нарушения, возникающие вследствие СК, классифицируют в соответствии с размерами аневризм и тяжестью проявлений сердечно-сосудистых нарушений [14]
У детей ≥5 лет: внутренний диаметр измеряемого сегмента отличается от внутреннего диаметра примыкающего сегмента менее, чем в 1,5 раза.
У детей ≥5 лет: внутренний диаметр измеряемого сегмента отличается от внутреннего диаметра примыкающего сегмента в 1,5-4 раза
У детей ≥5 лет: внутренний диаметр измеряемого сегмента отличается от внутреннего диаметра примыкающего сегмента более, чем в 4 раза
B. В соответствии со степенью тяжести проявлений сердечно-сосудистых нарушений при СК выделяют группы от I до V.
Определение группы тяжести – на основании данных электрокардиографии (Эхо-КГ) и селективной ангиографии или других методов:
I. Нет дилатаций коронарных артерий: пациенты без дилатаций коронарных артерий, в том числе, в острую фазу болезни;
II. Транзиторная дилатация коронарных артерий в острую фазу болезни: пациенты со слабовыраженными и транзиторными дилатациями, исчезающими, как правило, в течение 30 дней от их появления;
III. Регрессия: пациенты, у которых еще определяются аневризмы коронарных артерий, соответствующие критериям дилатации или более выраженные изменения на 30 день после их появления, несмотря на полное исчезновение изменений в билатеральных системах коронарных артерий в течение первого года после их появления, а также пациенты, у которых изменения коронарных артерий не удовлетворяют критериям для включения в группу V;
IV. Сохраняющиеся аневризмы коронарных артерий: пациенты у которых определяются одно-или двусторонние аневризмы коронарных артерий по данным коронарной ангиографии на втором году после острой фазы СК или позже и пациенты, у которых изменения коронарных артерий не удовлетворяют критериям для включения в группу V;
V. Стеноз коронарных артерий: пациенты со стенозом коронарных артерий, подтвержденными коронарной ангиографией:
(a) Пациенты без признаков/симптомов ишемии, подтвержденной лабораторными тестами или другими методами;
(b) Пациенты с признаками/симптомами ишемии, подтвержденными лабораторными тестами или другими методами;
• если у пациентов имеются среднетяжелые или тяжелые поражения клапанов сердца, сердечная недостаточность, тяжелая аритмия или другие сердечно-сосудистые заболевания, эти состояния должны быть учтены при оценке тяжести СК.
Этиология и патогенез
Этиология синдрома Кавасаки до настоящего времени окончательно не установлена. Авторы большинства многочисленных эпидемиологических и иммунологических исследований склоняются к тому, что наиболее вероятным причинным фактором может служить инфекционный агент (предположительно вирус) [1]. Кроме того, немаловажными факторами в развитии синдрома Кавасаки могут быть аутоиммунные механизмы и генетическая предрасположенность [2,3,4]. На сегодняшний момент имеются данные о 6 генетических локусах, связанных с этим заболеванием [5].
Эпидемиология
СК описан впервые Т.Kawasaki в 1967 г. в Японии; там, как и в странах Азии, данная патология встречается наиболее часто, что указывает на наличие генетической предрасположенности. В Японии заболеваемость составляет 137,7 на 100 тыс. детского населения по данным на 2002 г. и 218,6 – в 2008г [6], в США – 9 – 19 [7], на Тайване – 69 [8], в Великобритании – 8 на 100 тыс. детского населения [9].
Примерно 90-95% заболевших – дети в возрасте до 10 лет, до 85-90% случаев приходится на пациентов младше 5 лет. Наиболее часто болеют младенцы 9-11 мес.
В России СК диагностируется все чаще, однако нередко в поздние сроки, вследствие чего лечение назначается несвоевременно и не всегда адекватно [10,11]. По данным эпидемиологического исследования, проведенного в Иркутской области с 2005 по 2009г, средний уровень заболеваемости составил 2,7 на 100 тыс. детей от 0–17 лет и 6,6 среди детей младше5 лет, при этом авторы признают, что эти цифры могут быть заниженными [12].
Клиническая картина
Cимптомы, течение
Наиболее характерные проявления синдрома Кавасаки представлены в табл. 1.
Таблица 1 – Стадии синдрома Кавасаки [15]
Классические клинические проявления СК позволяют поставить диагноз в типичных случаях уже на 3-8-й день болезни. Поздняя диагностика у отдельных детей связана с тем, что лихорадка и симптомы СК сочетаются с другими проявлениями. Так, в серии из 198 наблюдений СК рвота была отмечена у 44% больных, диарея у 26%, боли в животе у 18%, кашель у 28%, ринит у 19%, артралгии у 15% пациентов. Один или более желудочно-кишечный симптом зарегистрирован у 61% больных, а респираторные симптомы у 35% [16]. Описано начало СК с холестаза с желтухой, у 5% болезнь манифестировала симптомами острого живота [17,18]. У 0,16% отмечался тяжелый миокардит, у 0,09% – тахиаритмия [14]. У некоторых детей наблюдаются признаки асептического менингита, при котором в спинномозговой жидкости (СМЖ) выявляют лимфоцитарный плеоцитоз 25-100 в 1 мкл, нормальные уровни глюкозы и белка, реже могут развиваться инсульты. К редким проявлениям СК также можно отнести отек яичек, гемофагоцитарный синдром, плевральный выпот.
Нередко в дебюте СК выявляется тонзиллит, симптомы пневмонии или инфекции мочевыводящих путей (ИМП). В таких случаях, особенно при неполной картине СК, лихорадку принимают за симптом бактериальной инфекции. Но сохранение температуры после назначения антибиотика ребенку с признаками ИМП или пневмонии позволяет усомниться в диагнозе. Таким образом, стартовая эмпирическая антибактериальная терапия задерживает диагностику СК не более, чем на 2-3 дня.
Изменения артерий – не обязательно только коронарных – в остром периоде имеют характер периваскулита или васкулита капилляров, артериол и венул, а также воспаление интимы средних и крупных артерий. Но именно поражение коронарных артерий является наиболее характерным и важным диагностическим признаком СК. Обнаружение аневризм, особенно при неполной форме СК, позволяет с высокой долей вероятности установить диагноз СК, однако в этом случае приходится констатировать факт несвоевременной диагностики. В связи с этим необходимо стремиться к максимально раннему установлению диагноза с целью своевременного назначения специфической терапии для предотвращения развития аневризм, формирование которых происходит в сроки от первой до шестой недели с начала заболевания.
При условии ранней (в пределах первых 10 дней болезни) терапии ВВИГ риск развития повреждений коронарных артерий падает более, чем в 5 раз [15].
В острый период проявлениями СК со стороны сердечно-сосудистой системы могут быть: миокардит, перикардит, эндокардит, поражение клапанного аппарата и коронарных артерий (повышение эхогенности и утолщение стенок артерий, неровность внутреннего контура).
В подостром периоде уже можно наблюдать расширение артерий – аневризмы, тромбозы, стеноз артерий среднего размера, панваскулит и отек сосудистой стенки; миокардит менее очевиден.
В дальнейшем воспалительные явления в сосудах уменьшаются, небольшие расширения подвергаются обратному развитию, но часть аневризм остается, угрожая тромбозом и инфарктом миокарда.
У 2,2% пациентов с СК обнаруженные с помощью ангиографии аневризмы не только в коронарных артериях, но и в подключичной, подмышечных, внутренней грудной артерии, почечной артерии, верхней брыжеечной артерии, общей подвздошной артерии, внутренней подвздошной артерии, бедренной артериях, имели гигантские размеры и множественный характер [19]. Аневризматическое расширение периферических сосудов иногда удается пальпировать.
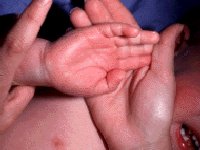
Одна из проблем диагностики заключается в том, что проявления СК возникают последовательно, вследствие чего ранние из них, например, сыпь, могут быть не зафиксирована врачом. А наиболее часто обнаруживаемый признак – шелушение кожи на ладонях и стопах – выявляется в более поздней, подострой стадии, когда уже могут иметь место осложнения со стороны сердца.
Помимо классической формы, СК может протекать как «неполная форма», чаще у детей первых месяцев жизни [20]. По наблюдениям Национального научного-практического центра здоровья детей, атипичный СК отмечается у 20% больных [10]. Обычно кроме лихорадки имеют место не 4, а всего 2-3 признака: например, склерит и гиперемия кожи с припухлостью над межфаланговыми суставами кистей. Диагноз СК в этих случаях представляет трудности, иногда он становится очевидным при появлении дополнительных симптомов, в других постановке диагноза помогает исключение других причин стойкой лихорадки. В отдельных случаях при неполной клинической картине СК при ЭхоКГ выявлялись изменения стенок и диаметра коронарных артерий, что делало диагноз СК весьма вероятным [21]. Эти изменения и позже развивающиеся аневризмы коронарных артерий (АКА) – почти патогномоничный признак СК, поскольку аневризмы артерий, не связанные с СК, встречаются у детей нечасто (в аорте при ее коарктации, внутричерепных сосудах при синдроме Марфана, а также при бактериальных эмболах артерий, узелковом полиартериите или аортоартериите, имеющих иную клиническую картину).
Необычно начало СК с картины заглоточного абсцесса (лихорадка, болезненность при поворотах головы, тризм) с гипоэхогенным (нативная КТ плотность 20-30 ед) линзообразным, не накапливающим контраст скоплением в заглоточной области на КТ. Отсутствие гноя при вскрытии припухлости на задней стенке глотки и сохранение температуры несмотря на антибактериальную терапию, легкий склерит и эффект от введения 2 г/кг ВВИГ, а также шелушение кожи ладонной поверхности пальцев позволяют подтвердить диагноз СК [22].
Диагностика
1. Лихорадка, часто до 40 С˚ и выше, длительностью минимум 5 дней и наличие хотя бы четырех из приведенных ниже пяти признаков:
2. Изменения слизистых оболочек, особенно ротовой полости и дыхательных путей, сухие, в трещинах губы; «земляничный» /малиновый язык, гиперемия губ и ротоглотки.
3. Изменения кожи кистей, стоп, (в том числе плотный отек, покраснение ладоней и подошв, часто – яркая эритема над мелкими суставами кистей и стоп) в ранней фазе, а также генерализованное или локализованное шелушение в паховых областях и на подушечках пальцев рук и ног на 14-21-й день от начала заболевания.
4. Изменение со стороны глаз, прежде всего двусторонняя инъекция сосудов склер и конъюнктивы, без слезотечения и изъязвления роговицы; при осмотре в проходящем свете может быть выявлен передний увеит.
5. Увеличение размеров лимфоузлов (в 50% случаев), особенно шейных, чаще возникает одиночный болезненный узел диаметром более 1,5 см.
6. Сыпь, которая появляется в первые несколько дней болезни и угасает через неделю; сыпь чаще диффузная, полиморфная – макулопапулезная, уртикарная, скарлатиноподобная или даже кореподобная без везикул или корочек.
Кроме вышеуказанных симптомов, рекомендуется также при наличии следующих симптомов и признаков рассмотреть вероятность синдрома Кавасаки у ребенка [24]:
1. Сердечно-сосудистая система: аускультация (сердечный шум, ритм галопа,), изменения на ЭКГ (удлинение интервалов PR/QT аномальная Q волна, низкий вольтаж комплекса QRS, изменения сегмента ST и T-зубца, аритмии), кардиомегалия по данным обзорной рентгенограммы органов грудной клетки, ЭхоКГ (жидкость в полости перикарда, аневризмы коронарных сосудов), аневризмы периферических артерий (например, аксиллярной), загрудинные боли (стенокардия) или инфаркт миокарда
2. Желудочно-кишечный тракт: диарея, рвота, боль в животе, водянка желчного пузыря, паралитический илеус, легкая желтушность кожи, небольшое кратковременное повышение сывороточных трансаминаз.
3. Кровь: лейкоцитоз со сдвигом влево, тромбоцитоз (до 1-1,2 млн), ускорение СОЭ, повышение уровня СРБ, гипоальбуминемия, повышение уровня α2-глобулина, небольшое повышение количества эритроцитов и уровня гемоглобина
5. Кожа: гиперемия и появление корки на месте введения БЦЖ вакцины мелкие пустулы, поперечные борозды на ногтях пальцев рук.
6. Органы дыхания: кашель, ринорея, затемнения легочных полей на обзорной ренгенограмме органов грудной клетки
8. Неврологические: плеоцитоз в цереброспинальной жидкости (с преобладанием мононуклеаров с нормальным уровнем белка и углеводов), судороги, потеря сознания, паралич лицевого нерва, паралич конечностей
Следует подчеркнуть важность выявления склерита для предположения о СК при скудности или необычности другой симптоматики. Обнаружение при ультразвуковом исследовании расширения или, хотя бы, изменений стенок коронарных артерий, позволяет подтвердить диагноз СК при наличии лишь 2 признаков из 6.
Самый существенный признак СК – стойкая лихорадка, которая начинается, как правило, внезапно, достигая 40˚С и выше, резистентная к жаропонижающим препаратам. Ее «диагностический минимум» – 5 дней, но обычно она держится намного дольше, иногда на протяжении месяца. На фоне лихорадки в течение первых 10 дней обычно появляются симптомы, относящиеся к основным критериям диагностики заболевания (типичные признаки СК): сыпь, сухие в трещинах гиперемированные губы, гиперемия и инъецированность склер, плотный отек и покраснение ладоней и подошв.
Характерный клинический признак для детей раннего возраста – покраснение и уплотнение места инъекции БЦЖ (этот признак не был внесен в список обязательных, т.к. в США нет массовой вакцинации БЦЖ).
Следует тщательно провести расспрос родителей (законных представителей) с целью выявления анамнестических данных о типичных и/или вероятных проявлениях СК.
Необходимо проведение стандартного осмотра ребенка. Обязательно обратить внимание на типичные признаки СК.
Клинически может выявляться тахикардия, аритмия (вследствие вовлечения в процесс проводящей системы сердца, вплоть до развития угрожающих жизни аритмий), выслушиваться шумы в сердце вследствие поражения клапанного аппарата (митральная, аортальная, трикуспидальная недостаточность, как правило, обратимые без формирования клапанных пороков), возможно развитие сердечной недостаточности.
Одна из проблем диагностики заключается в том, что проявления СК возникают последовательно, вследствие чего, ранние проявления, например, сыпь, может быть не зафиксирована врачом. А наиболее часто обнаруживаемый признак – шелушение кожи на ладонях и стопах, выявляется в более поздней, подострой стадии, когда уже могут иметь место осложнения со стороны сердца.
• Рекомендовано проведение следующих лабораторных тестов (Американская Ассоциация Кардиологов (American Heart Association – AHA) и Американская Академия Педиатрии (American Academy of Pediatrics – AAP)), особенно у пациентов с вероятным неполным синдромом Кавасаки [23,25]:
Болезнь Кавасаки Симптомы и лечение болезни Кавасаки
Трудности диагностики и лечения болезни Кавасаки у детей
Сотрудники Клиники детей и подростков А. Гетлика Словацкого медицинского университета и университетской больницы, Университета здоровья и социальных наук Святой Елизаветы, Винницкого национального медицинского университета им. Н.И. Пирогова, отделения анестезиологии, реанимации и лечения боли Винницкого областного эндокринологического центра и Словацкого медицинского университета опубликовали статью основанную на текущих рекомендациях и клиническом случае. Особое внимание обращено на необходимость ранней диагностики и адекватного лечения, так как только ранняя диагностика и своевременное лечение пациентов с этим заболеванием предотвращают повреждение коронарных артерий.
По определению Американской ассоциации сердца (American Heart Association) болезнь Кавасаки – острое, самолимитирующее фебрильное заболевание неизвестной этиологии, которым болеют преимущественно дети младше 5 лет. В настоящее время это заболевание – одна из наиболее распространенных причин приобретенных заболеваний сердца у детей экономически развитых стран. В результате отсутствия до настоящего времени патогномоничных тестов диагностика болезни Кавасаки основывается на клинических критериях и исключении других возможных нозологий.
Своевременно начатое лечение внутривенными иммуноглобулинами снижает риск появления коронарных аневризм с 25% до приблизительно 4%. Долгосрочный прогноз зависит от степени поражения коронарных артерий. Их поражение – наиболее клинически весомый признак, но болезнь Кавасаки также характеризуется системным воспалением всех артерий среднего калибра многих органов и тканей во время острой (фебрильной) фазы. Помимо симптомов, которые относятся к основным диагностическим критериям, могут встречаться и другие признаки болезни, не противоречащие диагнозуболезнь Кавасаки. К ним относятся боль в суставах (по данным разных авторов, у 15–50% больных), гастроинтестинальные симптомы (в 40–60% случаев), симптомы острого респираторного заболевания – ринит, кашель (у 35%), раздражительность (у 50%). Нередко встречаются признаки поражения печени, мочевыделительной системы, реже развивается поражение центральной нервной системы. Полагают, что эти неспецифические симптомы могут быть как проявлением системного васкулита, так и следствием действия инфекционного триггера болезни Кавасаки. Наличие перечисленных симптомов не должно уводить диагностический поиск в сторону от болезни Кавасаки и быть причиной позднего диагноза. Острый воспалительный синдром, схожий по симптоматике с болезнью Кавасаки, поражает детей в регионах, охваченных пандемией коронавируса. Ученые допускают его взаимосвязь с SARS-CoV-2.
Эпидемиология. Болезнь Кавасаки относится к редким заболеваниям (примерно 25 случаев 100 тыс. детей в США). Впервые болезнь была описана T. Kawasaki в 1967 г. в Японии, где и в настоящее время ее частота в десятки раз выше, чем в США и других странах. Типично ее появление в 2–3-летних интервалах, чаще всего зимой и в начале весны. Болезнь поражает в основном детей младше 5 лет, причем мальчиков примерно в 1,5 раза чаще, чем девочек.
Этиология. Причина болезни Кавасаки, несмотря на пять десятилетий исследований, остается
неизвестной. Есть много теорий, при помощи которых эксперты пытаются объяснить появление этой болезни, включая возможные генетические факторы. Наиболее правдоподобная причина скрыта в инфекционных и иммунопатологических механизмах.
Диагностика. В настоящее время не существует специфических критериев, которые бы могли помочь диагностировать болезнь Кавасаки. Поэтому диагностика основывается на ряде клинических диагностических признаков. Типичную форму болезни Кавасаки возможно диагностировать на основании лихорадки продолжительностью ≥5 дней (1-й день лихорадки одновременно является и 1-м днем болезни) и наличию ≥4 из 5 основных критериев. То, что клинические симптомы, как правило, не появляются одновременно, затрудняет своевременную диагностику. Кроме лихорадки продолжительностью ≥5 дней, к основным клиническим признакам болезни Кавасаки относятся следующие:
– эритема и потрескавшиеся губы, малиновый язык и/или эритема слизистой оболочки полости рта и глотки;
– двусторонний бульбарный конъюнктивит без экссудата;
– эритема: макулопапулезная, диффузная эритродермия или мультиформная эритема;
– эритема и отек рук и ног в острой фазе и/или шелушение кожи в подострой фазе;
– шейная лимфаденопатия (диаметр ≥1,5 см), обычно односторонняя.
Самой большой диагностической проблемой и причиной отсроченного диагноза с последующим несвоевременным лечением вызывают так называемые неполные формы болезни Кавасаки. В таких случаях пациенты не соответствуют базовым клиническим диагностическим критериям и, следовательно, здесь могут быть полезными дополнительные клинические, лабораторные и эхокардиографические данные. Потенциальным биомаркером, который может помочь диагностировать болезнь Кавасаки, служит N-концевой предшественник натрийуретического пептида (NT-proBNP), так как повышение его уровня коррелирует с повреждением миокарда. Кроме того, информативны такие кардиоспецифические маркеры, как миоглобин, тропонит Т, фракция МБ креатинкиназы. Особенно повышен риск развития коронарных нарушений у детей с неполной формой болезни Кавасаки младше 6 мес. Единственным симптомом заболевания у этой группы пациентов может быть раздражительность и длительная лихорадка.
Визуальные методы исследования. Эхокардиография – первый предпочтительный метод, который должен быть применен при подозрении на болезнь Кавасаки. Аномалии коронарных артерий могут быть визуализированы эхокардиографически обычно уже в первые 10 дней, но их отсутствие в течение первой недели после начала заболевания не исключают болезнь Кавасаки. У пациентов с неосложненным течением болезни она должна повторно проводиться через 1–2 нед, а затем через 4–6 нед после начала лечения. У пациентов со значительными нарушениями коронарных артерий, которые были диагностированы во время острой фазы заболевания, исследование должно повторно осуществляться как минимум 2 раза в неделю, пока прогрессия дилатаций не прекратится. В случае невозможности визуализировать дистальные части коронарных артерий при помощи эхокардиографии рекомендованы компьютерная томографическая ангиография, магнитно-резонансная томография или катетеризационная коронарография.
Дифференциальная диагностика. Следует задуматься о болезни Кавасаки у каждого ребенка с необъяснимо длительной лихорадкой при наличии 4 или более клинических диагностических критериев. Кроме того, иногда приходят на помощь соответствующие лабораторно-эхокардиографические признаки. Часто клинический образ напоминает различные детские инфекционные заболевания, которые стали снова актуальны в последнее время.
К другим возможным клиническим симптомам болезни Кавасаки относятся следующие. Сердечно-сосудистая система: миокардит, перикардит, регургитация на клапанах, шок, аномалии коронарных артерий, аневризмы некоронарных артерий среднего калибра, периферическая гангрена, расширение корня аорты. Респираторные: перибронхиальные и интерстициальные инфильтраты на рентгенограмме легких, легочные узелки. Опорно-двигательный аппарат: артрит, артралгия. Желудочно-кишечный тракт: диарея, рвота, боль в животе, гепатит, желтуха, гидропс желчного пузыря, панкреатит.
Нервная система: крайняя раздражительность, асептический менингит (плеоцитоз в спинномозговой жидкости), паралич лицевого нерва, нейросенсорная тугоухость. Мочеполовая система: уретрит / водянка оболочек яичка (гидроцеле). Другие: эритема с шелушением в паху, заглоточная флегмона, увеит, эритема и уплотнение в месте прививки БЦЖ.
В результатах лабораторных исследовании при болезни Кавасаки наблюдается нормальный или повышенный уровень лейкоцитов с преобладанием нейтрофилов, повышение уровня С-реактивного белка и скорости оседания эритроцитов (в острой фазе болезни), снижение уровня натрия и альбумина, повышение активности ферментов печени, стерильная пиурия, тромбоцитоз (через 2 нед от начала заболевания).
Лечение. Цель лечения в острой фазе – снижение интенсивности воспаления и повреждения артерий, а также предотвращение тромбоза. Главный принцип лечения всех форм заболевания – введение высоких доз внутривенных иммуноглобулинов вместе с ацетилсалициловой кислотой. Всех пациентов, которые соответствуют критериям болезни Кавасаки, следует начать лечить как можно быстрее. Лечение должно длиться 10 дней от начала появления первых симптомов. Доказано, что терапия, начатая после 10-го дня заболевания, сопровождается более высокой частотой поражения коронарных артерий. Тем не менее пациенты с поздно установленным диагнозом также являются кандидатами для полноценного лечения.
Прогноз. Зависит от степени повреждения коронарных артерий. Умеренно расширенные и воспаленные артерии могут вернуться к нормальному состоянию. Большие мешковидные аневризмы, которые остались без внутренних слоев и эластической мембраны (lamina elastic), не способны к регенерации. Самые большие, так называемые огромные аневризмы диаметром ≥8 мм, по шкале Z ≥10, могут разорваться в первые 2–3 нед от начала лихорадки. Возможен также инфаркт миокарда вследствие острого или прогрессирующего тромбоза или стеноза, вызванного фибробластической пролиферацией в полости сосудов.
Клинический случай. В детскую клинику Братиславы поступил трехлетний мальчик с лихорадкой, продолжающейся 5 дней, и симптомами, напоминающими холестаз. Ребенок также жаловался на боль в животе, тошноту и плохой аппетит. Перед появлением симптомов лечился от тонзиллита с шейной лимфаденопатией амбулаторно пенициллином.
В день поступления, кроме описанных симптомов, наблюдались кашель и макроскопически темная моча, светлый стул. На второй день начали доминировать симптомы двустороннего катарального конъюнктивита, эритематозные, ороговевшие губы, эритема слизистой оболочки полости рта и глотки, «малиновый» язык, шейная лимфаденопатия, появилось перианальное шелушение кожи, при аускультации – бронхитические шумы, живот был немного болезненным, вздутым. Клинически и лабораторно пациент соответствовал критериям болезни Кавасаки, но также имелись признаки холестаза: темная моча, светлый стул, в анализе крови лейкоцитоз со сдвигом лейкоцитарной формулы влево, высокий С-реактивный белок, гипербилирубинемия конъюгированного типа (100 мкмоль/л), повышение активности печеночных ферментов, данными ультразвуковой диагностики подтверждены увеличенная печень с повышенной эхогенностью, водянка желчного пузыря с гиперэхогенным содержимым (sludge). Кроме того, в 10 раз был увеличен уровень N-концевого предшественника натрийуретического пептида (NT-proBNP).
Другие кардиоспецифические маркеры были негативными. Предполагаем, что повышение уровня NT-proBNP без поражения миокарда в данном случае было результатом своевременно установленного диагноза во время ранней стадии заболевания, а также правильно назначенного лечения. Таким образом, можно предположить, что именно этот параметр – наиболее специфичен в ранней стадии заболевания, хотя окончательно неясны причины повышения этого показателя. Ребенку сразу была назначена антибиотикотерапия с учетом холестатаза и антибиотикорезистентности. Внутривенно вводили цефалоспорин третьего поколения в комбинации с метронидазолом, назначена инфузионная, жаропонижающая и гепатопротективная терапия. Следует обратить внимание на то, что хирурги не хотели вести пациента как хирургического, а инфекционисты – как инфекционного до исключения или подтверждения этиологии заболевания. Таким образом, пациент с подозрением на острую хирургическую патологию и без возможности исключить инфекционную этиологию заболевания в момент поступления остался пациентом педиатрической клиники. И, как в итоге оказалось, это было правильным решением. Во время дифференциальной диагностики необходимо было исключить инфекционную этиологию, в частности гепатоторопные вирусы, и хирургическую патологию. В то же время с учетом всех остальных клинических симптомов, указывающих на болезнь Кавасаки, одновременно было начато введение внутривенного иммуноглобулина в общей дозе 2 г/кг, нестероидных противовоспалительных препаратов в дозе 80 мг/кг/сут; пациент был обследован кардиологом, ревматологом и другими узкими специалистами. Данные эхокардиографии и электрокардиограмма были в норме. При этом лечении клиническое состояние пациента улучшилось, с 3-го дня исчезла лихорадка, уменьшились боли в животе, улучшился аппетит, моча и стул нормализовались. Временно наблюдалось шелушение кожи пальцев верхних и нижних конечностей, а также остальные кожные симптомы, описанные ранее. Контрольные анализы были с нормализацией воспалительных параметров, в анализе крови наблюдался тромбоцитоз (1200 тыс.), что еще раз подтвердило правильность установленного диагноза «болезнь Кавасаки» и выбранного лечения. Параметры гемокоагуляции были в норме, биохимические показатели со снижением и постепенной нормализацией уровня билирубина и печеночных ферментов. Ребенок пробыл в стационаре 14 дней. Пациент в стабилизированном клиническом состоянии был выписан, поставлен на диспансерный учет у кардиолога и ревматолога. Под наблюдение кардиолога пациент направлен с целью контроля изменений в коронарных артериях в периоде реконвалесценции. Эти изменения могут проявиться через 4–8 нед после выздоровления. Во время контрольных обследований все лабораторные показатели были в норме, включая тромбоциты и уровень NT-proBNP. Амбулаторное лечение заключалось в антиагрегантной, гепатопротективной, симптоматической терапии и щадящей диете. Изменения в коронарных артериях при помощи дополнительных методов исследований (компьютерная томография, ангиография) в настоящее время не обнаружены.
Заключение. Самое тяжелое осложнение болезни Кавасаки – поражение коронарных артерий, которое может стать потенциальной причиной инфаркта миокарда у детей или ишемической болезни сердца в молодом возрасте. Однако своевременная диагностика и лечение помогают в значительной степени предотвратить эти осложнения. Для этого необходима тщательная дифференциальная диагностика, особенно при неполных клинических формах и в отсутствие достаточных лабораторных данных.
Представленный клинический случай демонстрирует пример правильной диагностики и адекватного лечения болезни Кавасаки, без последующего повреждения коронарных артерий у трехлетнего мальчика. Кроме того, конкретно данным клиническим случаем хотим указать на нетипичное во всех отношениях течение болезни Кавасаки и на возможность ее мимикрирования под такие серьезные симптомы, как холестаз или инфекционный гепатит.
Болезнь Кавасаки
Болезнь Кавасаки — редкое иммунокомплексное воспалительное поражение артерий различного калибра, возникающее преимущественно у детей первых лет жизни. Болезнь Кавасаки проявляется лихорадкой, полиморфной диффузной сыпью, конъюнктивитом, поражением слизистой рта, кожи и суставов дистальных отделов конечностей, шейной аденопатией. Диагностика болезни Кавасаки основана на клинических критериях, результатах лабораторных исследований крови и мочи, данных ЭКГ, УЗИ сердца и коронарографии. Основу лечения болезни Кавасаки составляет внутривенное введение иммуноглобулина и прием ацетилсалициловой кислоты, по показаниям применяются антикоагулянты.
Общие сведения
Болезнь Кавасаки получила свое название благодаря открывшему ее в 1961 году японскому педиатру по фамилии Кавасаки. Первоначально предполагалось, что заболевание имеет легкое течение. Лишь в 1965 году был выявлен случай тяжелой сердечной патологии, связанный с перенесенной болезнью Кавасаки. В России первый клинический случай болезни Кавасаки был диагностирован в 1980 году.
Сегодня болезнь Кавасаки является одной из самых распространенных причин приобретенной патологии сердца в детском возрасте. Наиболее часто заболевание встречается среди представителей желтой расы, особенно японцев. В Японии болезнь Кавасаки диагностируется в 30 раз чаще, чем в Австралии или Великобритании и в 10 раз чаще, чем в Америке.

Причины возникновения болезни Кавасаки
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки. Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы. В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
Симптомы болезни Кавасаки
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости болезнью Кавасаки приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении болезни Кавасаки выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Болезнь Кавасаки начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Диагностика болезни Кавасаки
Общепринятыми клиническими диагностическими критериями болезни Кавасаки является наличие на фоне продолжающейся более 5 дней лихорадки как минимум 4 из ниже приведенных признаков.
- Двусторонний конъюнктивит.
- Полиморфная сыпь с диффузным распространением по кожному покрову.
- Поражение слизистой рта.
- Изменения кистей и стоп с их покраснением и отеком.
- Увеличение шейных лимфоузлов.
При выявлении аневризмы коронарных артерий достаточным считается наличие 3 из указанных диагностических признаков.
Лабораторная диагностика не дает специфических признаков болезни Кавасаки, однако совокупность выявленных изменений может стать дополнительным подтверждением правильности диагноза. В клиническом анализе крови определяется анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево, тромбоцитоз, значительное ускорение СОЭ. Биохимический анализ крови выявляет повышение иммуноглобулинов, серомукоида и трансаминаз, появление ЦИК. В анализе мочи может наблюдаться протеинурия и лейкоцитурия.
С целью диагностики сердечной патологии проводится ЭКГ, рентгенография органов грудной клетки, УЗИ сердца, ангиография коронарных артерий. По показаниям проводят люмбальную пункцию и исследование ликвора.
Лечение болезни Кавасаки
Иммуноглобулин. Для купирования происходящих в сосудах воспалительных изменений производится внутривенное введение иммуноглобулина. Оно осуществляется в стационарных условиях в течение 8-12 часов. Если после введения иммуноглобулина не отмечается снижение температуры и уменьшение воспалительных явлений, показано его повторное введение. Наилучшие результаты лечения иммуноглобулином получены при его проведении в первые 10 дней развития болезни Кавасаки.
Ацетилсалициловая кислота. В современной медицине этот препарат назначается только при наличие строгих показаний. Однако в лечении болезни Кавасаки он входит в перечень необходимых медикаментов. Цель его применения — снижение риска образования тромбов и противовоспалительная терапия. После снижения температуры тела дозу ацетилсалициловой кислоты понижают до профилактической.
Антикоагулянты (варфарин, клопидогрел) назначаются для профилактики тромбообразования детям с диагностированными аневризмами сосудов. Кортикостероидная терапия при болезни Кавасаки не проводится, так как исследования показали, что она повышает риск коронарного тромбоза.
Прогноз болезни Кавасаки
Болезнь Кавасаки в большинстве случаев имеет благоприятный прогноз, особенно при своевременно начатой терапии. Однако существует риск летального исхода заболевания (0,8-3%) в связи с тромбозом коронарных артерий и развитием инфаркта миокарда. Более редкой причиной смерти является тяжелый миокардит с выраженной сердечной недостаточностью.
Примерно в 20% случаев у перенесших болезнь Кавасаки детей сохраняются изменения стенок коронарных артерий, которые в отдаленном будущем могут привести к раннему появлению атеросклероза или кальциноза с последующей ишемией сердца, угрожающей развитием острого инфаркта миокарда. Факторами риска, ускоряющими развитие изменений со стороны коронарных артерий, являются артериальная гипертензия, гиперлипидемия, курение. В связи с этим пациенты с болезнью Кавасаки после выздоровления должны находиться под постоянным наблюдением кардиолога или ревматолога, раз в 3-5 лет проходить полное обследование сердца, включая ЭХО-ЭГ.
Синдром Кавасаки – симптомы и лечение
Что такое синдром Кавасаки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной А. А., педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной А. А. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
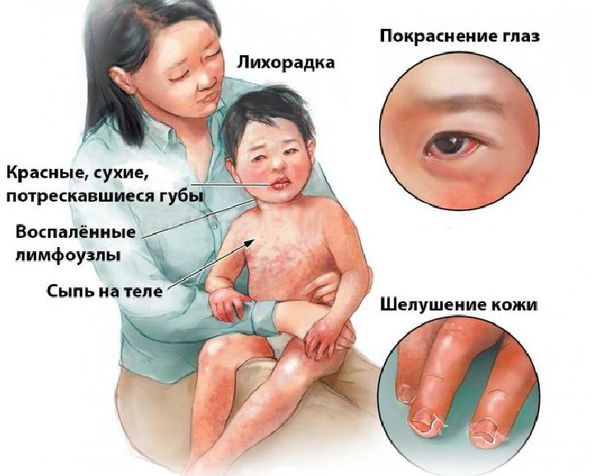
Болезнь или синдром Кавасаки — это острое воспаление сосудов, которое встречается в основном у младенцев и детей в возрасте до пяти лет. Сопровождается лихорадкой, шелушением кожи и симптомами острого воспаления: гиперемией слизистой оболочки глазного яблока, покраснением слизистой оболочки полости рта, сыпью, увеличением шейных лимфатических узлов, покраснением и отёками кистей и стоп.
Впервые болезнь описана в Японии в 1967 году доктором Томисаку Кавасаки и впоследствии была признана во всём мире как важнейшее заболевание детского возраста [1] [2] . Синдром Кавасаки является наиболее распространённой причиной болезней сердца у детей в развитых странах.
Причины возникновения болезни Кавасаки до конца не изучены, долгое время к ним относили инфекции. На это указывало увеличение числа заболевших в конце зимы и весны и волнообразное географическое распространение эпидемий. Болезнь Кавасаки редко встречается у детей младше четырёх месяцев. Это позволяет предположить, что материнские антитела могут обеспечивать пассивный иммунитет [3] . Подозреваемыми инфекционными агентами были стафилококки, стрептококки, микоплазмы или хламидии, вирусы, такие как аденовирус, парвовирус или вирус Эпштейна ― Барра. Однако в носоглотке, ротоглотке, на коже или в кале больных возбудители выявлены не были [4] [5] [6] . Также было выдвинуто предположение об аутовоспалительном происхождении болезни Кавасаки [7] .
От болезни Кавасаки страдают все этнические группы, но особенно высок уровень заболеваемости в азиатских странах, среди японцев и корейцев, а также при их миграции в другие страны. Частота встречаемости болезни выше среди братьев, сестёр и близнецов, что предполагает генетический вклад в развитие синдрома [8] [9] . По данным на 2008 год, заболеваемость болезнью Кавасаки в Японии составляет 219 случаев на 100 000 детей, на Тайване — 69, в США — 9–19, в Великобритании — 8 [15] . Исследования выявили несколько генов, повышающих восприимчивость к заболеванию и её последствиям в различных этнических популяциях. К ним относятся FCGR2A, CD40, ITPKC, FAM167A-BLK и CASP3, а также гены, влияющие на ответ после введения внутривенного иммуноглобулина и способствующие образованию аневризмы (выпячиванию стенки артерии). На сегодняшний день вопрос генетического вклада в болезнь Кавасаки интенсивно изучается во всём мире.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы синдрома Кавасаки
Большинство детей с болезнью Кавасаки нуждаются в медицинской помощи из-за продолжительной лихорадки. Основные симптомы заболевания [3] :
- Изменения со стороны кожи конечностей:
- эритема (покраснение) ладоней и подошв, иногда с болезненными отёками рук или ног, что может препятствовать движениям конечностей;
- чешуйчатое шелушение (отслаивание) эпителия пальцев рук и ног возникает в течение 2–3 недель после начала лихорадки;
- линии Бо (глубокие поперечные “канавки” на ногтях) могут появиться через 1–2 месяца после начала лихорадки.
- Полиморфная сыпь ― на покрасневшей коже появляются красные или фиолетовые бугорки, которые могут принимать различные формы.
- Изменения в ротоглотке:
- эритема, трещины, кровотечение и/или образование корок на губах;
- “клубничный язык” с выпуклыми грибовидными сосочками;
- рассеянное покраснение слизистой оболочки ротоглотки.
- Двусторонний, неэкссудативный (без появления эксудата — отделяемого), безболезненныйконъюнктивит наблюдается более чем у 90 % пациентов.
- Острая односторонняя негнойная шейная лимфаденопатия (увеличение лимфоузлов) с диаметром лимфатического узла не менее 1,5 см.
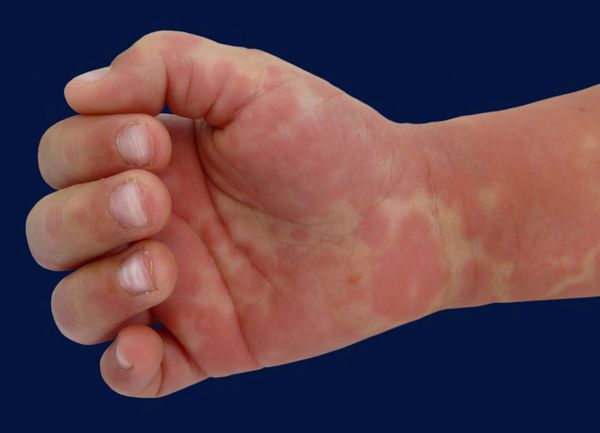
Немаловажный симптом ― высокая температура (часто 40 °C и выше) длительностью более пяти дней. Для постановки диагноза необходимы четыре диагностических критерия из пяти, указанных выше, плюс лихорадка. При аномалии коронарных артерий болезнь Кавасаки может быть диагностирована и при выявлении менее четырёх критериев [8] .
Раздражительность (беспокойство, плаксивость) является важным признаком, который почти всегда присутствует, хотя и не входит в диагностические критерии. Точный механизм раздражительности неясен, но это может быть связано с наличием неинфекционного менингита. Другие относительно распространённые состояния при болезни Кавасаки: артрит, пневмония, увеит, гастроэнтерит (заболевание желудочно-кишечного тракта), дизурия (расстройство мочеиспускания), отит (воспаление среднего уха).
Патогенез синдрома Кавасаки
Болезнь Кавасаки — это генерализованный системный васкулит, вовлекающий кровеносные сосуды по всему организму. Сосудистое воспаление наиболее выражено в коронарных артериях, но также может возникать в венах, капиллярах, мелких артериолах и крупных артериях. На ранних стадиях заболевания наблюдаются отёк эндотелия и субэндотелия сосуда. Отёки возникают из-за выраженной стимуляции цитокинового каскада и активацией эндотелиальных клеток, но внутренняя эластическая мембрана остается неповреждённой.
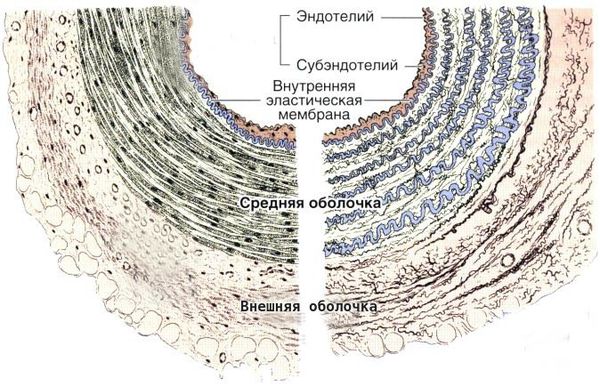
Цитокины — это белковые молекулы, вырабатываемые клетками для регуляции иммунного ответа. Они работают по принципу эстафеты: воздействие цитокина на клетку вызывает образование ею других цитокинов, этот процесс называется цитокиновым каскадом.
Воспалённые клетки вырабатывают различные цитокины и матриксные металлопротеиназы (ферменты, способные разрушать компоненты внеклеточного матрикса соединительных тканей), которые нацелены на эндотелиальные клетки. В результате происходит фрагментация внутренней эластической мембраны и повреждение сосудов.
Активное воспаление в течение нескольких недель или месяцев сменяется прогрессирующим фиброзом (разрастанием соединительной ткани) с образованием рубцов. В результате активного изменения сосудистой стенки и появления новых сосудов развивается стеноз (сужение просвета сосудов).
При повреждении мелких кровеносных сосудов к месту повреждения устремляются тромбоциты и образуют сгусток — тромб, закрывающий место дефекта сосуда.
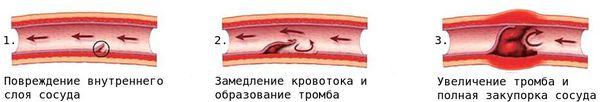
Вследствие стеноза либо тромбоза просвет сосуда со временем сужается или закупоривается, что создаёт риск смерти от сердечно-сосудистых заболеваний, например от инфаркта миокарда.
Классификация и стадии развития синдрома Кавасаки
Существует две формы болезни Кавасаки:
- полная — наличие лихорадки не менее пяти дней и 4-5 клинических признаков, описанных выше;
- неполная ( “атипичная”) — типичные клинические признаки заболевания отсутствуют; может наблюдаться, например, почечная недостаточность, которая не характерна для полной формы [3][10] .
Клинические проявления болезни Кавасаки меняются с течением времени. Условно выделяют три стадии заболевания: острую, подострую и выздоровление [3] [7] [10] . Некоторые авторы добавляют четвёртую хроническую стадию.
Острая стадия начинается с внезапного повышения температуры и длится примерно 7–14 дней. Лихорадка обычно сопровождается сильным всплеском и периодическими пиковыми температурами 39-40 °С и выше. Если лихорадка сохраняется, это может быть признаком рецидивирующей болезни Кавасаки. При таком течении заболевания высокая температура не снижается от приёма жаропонижающих препаратов и может сохраняться до 3–4 недель. После введения ВВИГ (внутривенного иммуноглобулина) лихорадка обычно проходит в течение 36 часов.
Подострая стадия начинается, когда лихорадка утихла, и продолжается до 4–6 недель. Отличительные признаки этой стадии: шелушение кожи пальцев, тромбоцитоз (количество тромбоцитов может превышать 1 млн/мкл) и развитие аневризмы. Если лихорадка держится более 2–3 недель возрастает риск сердечных осложнений. На этой стадии наиболее высок риск внезапной смерти.
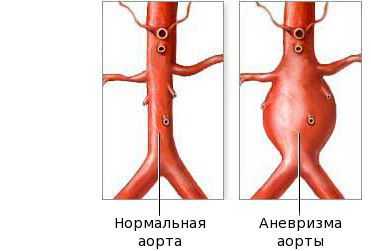
Фаза выздоровления характеризуется полным исчезновением клинических признаков болезни, как правило, в течение трёх месяцев после начала заболевания. Эта стадия начинается с возврата к исходному уровню показателей: снижению количества тромбоцитов, лейкоцитов, СОЭ. На стадии выздоровления сердечные аномалии всё ещё могут быть выражены. Небольшие аневризмы в 60 % случаев разрешаются самостоятельно, но крупные могут расширяться, что создаёт риск инфаркта миокарда.
Хроническая стадия имеет клиническое значение только у тех пациентов, у которых развились сердечные осложнения. Она продолжается всю жизнь. В некоторых случаях недиагностированные разрывы аневризм во взрослом возрасте и эпизоды лихорадок неясного происхождения в детстве могут быть нераспознанными случаями болезни Кавасаки.
Осложнения синдрома Кавасаки
За последние пятьдесят лет болезнь Кавасаки стала одним из самых распространённых приобретённых пороков сердца у детей в мире.
Осложнения заболевания [11] :
- устойчивые формы болезни Кавасаки — постоянная или рецидивирующая лихорадка, невосприимчивая к терапии;
- сердечно-сосудистые патологии — расширение коронарных артерий, аневризмы, инфаркт миокарда;
- рецидивирующие формы болезни Кавасаки;
- другие системные осложнения болезни Кавасаки;
В последнее время появление аневризм коронарных артерий при болезни Кавасаки снизилось, благодаря лечению высокими дозами внутривенных иммуноглобулинов. Тем не менее в настоящее время в Японии около 0,2–0,3 % пациентов с болезнью Кавасаки имеют гигантские аневризмы коронарной артерии [12] . У пациентов с аневризмами более 8 мм в диаметре в течение первого года после начала болезни Кавасаки часто развивается острый инфаркт миокарда, что приводит к дисфункции левого желудочка или внезапной смерти [12] .
После болезни Кавасаки из-за длительного стеноза коронарной артерии может развиться ишемическая болезнь сердца. Тяжёлый локализованный стеноз из-за утолщения коронарной стенки после болезни Кавасаки может вызвать ишемию миокарда. Возникновение гигантской аневризмы часто свидетельствует о многососудистом поражении. Инфаркт миокарда у пациентов с гигантскими двусторонними аневризмами сильно влияет на исходы выживания на ранних и поздних стадиях после начала болезни Кавасаки.
К другим системным осложнениям болезни Кавасаки можно отнести анемию, гипоальбуминемию (снижение албуминов в крови), электролитные нарушения (особенно гипонатриемию — снижение натрия в крови), паралитический илеус (кишечную непроходимость), дисфункцию печени, холецистит, судороги, диарею, рвоту, дегидратацию и сердечную недостаточность, а также ятрогению, вызванную введением внутривенных иммуноглобулинов [11] .
Диагностика синдрома Кавасаки
Болезнь Кавасаки определяют на основании диагностических критериев, поскольку однозначных клинических признаков и специфических тестов не существует. При подозрении на болезнь Кавасаки важно рекомендовать госпитализацию, чтобы провести тщательную оценку и подтвердить диагноз [13] .
Типичная первоначальная лабораторная оценка может включать:
- общий анализ крови (ОАК);
- анализ электролитов;
- тестирование почечной функции;
- анализ ферментов печени, альбумина;
- определение скорости оседания эритроцитов (СОЭ);
- анализ крови на C-реактивный белок (CРБ);
- общий анализ мочи (ОАМ) [3] .
При острой стадии заболевания на ОАК часто выявляется анемия лёгкой и средней степени тяжести.
Во время подострой стадии распространён тромбоцитоз — повышение уровня тромбоцитов. Количество тромбоцитов начинает расти на второй неделе от начала заболевания и продолжает увеличиваться на третьей неделе. Повышение уровня маркеров воспаления, таких как СОЭ и СРБ, ― частое явление, но иногда они лишь незначительно возрастают.
Повышенные или умеренно высокие уровни сывороточных трансаминаз или гамма-глутамилтранспептидаз встречаются у 40–60 % пациентов, а лёгкая гипербилирубинемия (увеличение количества билирубина в крови) ― у 10 %. Гипоальбуминемия связана с более тяжёлым и длительным острым заболеванием. Анализ мочи может показывать пиурию (выделение гноя с мочой) у 80 % детей.
Для острой фазы болезни Кавасаки характерно нарушение липидного обмена, которое в конечном итоге приводит к снижению общего холестерина в сыворотке, особенно ЛПВП (липопротеинов высокой плотности), и увеличению триглицеридов.
При подозрении на болезнь Кавасаки выполняют эхокардиографию (ЭхоКГ). В дальнейшем исследование повторяют через 1–2 недели и через 5–6 недель после начала заболевания.
На электрокардиографии (ЭКГ) может определяться тахикардия, удлинённый интервал PR, изменение волны ST-T и снижение напряжения R-волн, указывающие на миокардит. Изменения волн Q или ST-T могут указывать на инфаркт миокарда.
Отдельной группе пациентов может потребоваться катетеризация сердца и ангиография. Ангиография сосудов позволяет детально исследовать артерии, но это может быть связано с большим риском осложнения во время манипуляции, особенно при выполнении в острой фазе заболевания. Коронарная компьютерная томографическая ангиография и магнитно-резонансная ангиография также будут полезны при оценке состояния и наблюдении за коронарными артериями.
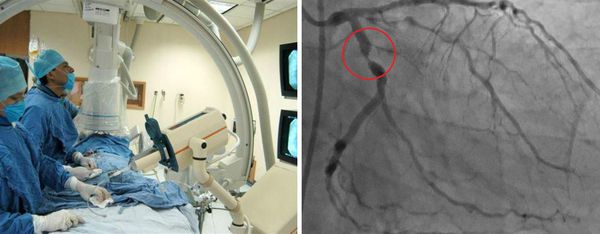
Ультразвуковое исследование показано при дисфункции того или иного органа. Пациентам с клиническими признаками менингита проводят люмбальную пункцию (взятие пробы спинномозговой жидкости).
Лечение синдрома Кавасаки
Основные цели лечения — подавить воспалительную реакцию и минимизировать риски развития аневризм коронарных артерий и других сердечных осложнений.
Все пациенты с болезнью Кавасаки должны быть госпитализированы для введения внутривенных иммуноглобулинов (ВВИГ) и аспирина, проведения эхокардиографии и наблюдения до устранения лихорадки [3] [13] .
В качестве “первой линии” лечения детей с болезнью Кавасаки применяют ВВИГ (внутривенные иммуноглобулины). Препараты наиболее эффективны, если назначены в течение первых 10 дней после начала лихорадки. В современной практике доза составляет 2 г/кг внутривенно в течение 10–12 часов.
Если после введения ВВИГ лихорадка сохраняется или возникает в течение 36 часов и позднее, то во многих из этих случаев рекомендуется повторное лечение ВВИГ в исходной дозе. Некоторые пациенты могут быть резистентными к действию ВВИГ, в таких случаях Американская кардиологическая ассоциация рекомендует пульс-терапию метилпреднизолоном, приём инфликсимаба, циклоспорина А, метотрексата и плазмаферез.
Большинство врачей используют аспирин в средних и высоких дозах в течение всего периода лихорадки, затем лекарство применяется в более низких дозах. Высокие дозировки требуются в острой фазе болезни для достижения противовоспалительного эффекта, в то время как более низкие дозировки препятствуют тромбообразованию в подостром периоде, когда существует риск развития аневризмы.
Прогноз. Профилактика
Без лечения смертность достигает 1 % и, как правило, случается в течение шести недель от начала заболевания. Длительная лихорадка увеличивает риск сердечно-сосудистых осложнений, в результате которых возможна внезапная смерть [14] .
При отсутствии ишемической болезни сердца прогноз для полного выздоровления хороший. Примерно две трети коронарных аневризм подвергаются регрессу в течение первого года. Гигантские аневризмы исчезают реже и требуют более интенсивного наблюдения и лечения.
Специфической профилактики не существует. Важными моментами при диспансеризации являются тромбопрофилактика, тщательное эхокардиографическое наблюдение за стенозами, закупорками коронарных артерий и ишемией миокарда. Каждый шесть месяцев необходимо проходить ЭхоКГ [15] .
Пациентам с тяжёлыми сердечными осложнениями может потребоваться катетеризация, шунтирование коронарной артерии или даже пересадка сердца. Успешное лечение требует эффективной совместной работы педиатров и кардиологов. Частота посещения доктора и приём лекарств зависят от тяжести заболевания. Поскольку дети, перенёсшие болезнь Кавасаки, имеют высокий риск развития осложнений со стороны сердечно-сосудистой системы, им может потребоваться наблюдение в течение жизни.
Болезнь Кавасаки у детей
Болезнь Кавасаки у детей проявляется до 5 лет. Патология сопровождается серьезными нарушениями в работе иммунной системы, а также присоединением ряда инфекционных заболеваний. Ввиду большого количества тяжелых симптомов и возможных осложнений, которыми характеризуется заболевание, для его лечения обязательно нужно обращаться к врачу.
Что это такое – синдром Кавасаки?
Болезнью, или синдромом, Кавасаки у детей называется состояние, при котором происходит повреждение коронарных артерий, а также изменение формы и размера сердечной мышцы. Заболевание открыто и описано в 1961 году педиатром Кавасаки из Японии.
Болезнь сопровождается повреждением как мелких, так и крупных кровеносных сосудов. При этом капилляры лопаются, и происходит кровоизлияние, из-за чего у больного на коже наблюдаются кровянистые сеточки. Особенно они заметны на лице и глазных белках. В крупных сосудах наблюдаются следующие процессы:
- растяжение сосудов, в результате которого их стенки становятся тонкими и легко повреждаются, провоцируя внутренние кровотечения. При наличии бактериальной инфекции в организме или в случае образовавшейся открытой раны существует риск развития гангрены или сепсиса;
- тромбозы;
- расширение вен с образованием узелков.
Основная причина возникновения патологии не обнаружена. Однако присутствие в организме антигенов стрептококков и стафилококков, которое сопровождается повышением уровня Т-лимфоцитов, может способствовать развитию болезни.
Более 70% заболевших – это дети младше 3 лет, патология в 1,5 раза чаще возникает у мальчиков. Одновременно с этим уровень зараженных малышей монголоидной расы среди всех больных составляет около 95%.
Предполагаемые возбудители синдрома
Этиология заболевания неизвестна. Предположительными возбудителями патологии считаются такие инфекции:
- стафилококк;
- спирохета;
- риккетсии;
- вирус Эпштейна-Барр;
- парвовирус;
- ретровирус.
Причиной возникновения заболевания также может являться герпетическая инфекция.
Симптомы заболевания
Болезнь Кавасаки имеет 3 последовательных стадии развития.
- Начальная, острая фебрильная. Она длится 1–1,5 недели.
- Подострая. Возникает спустя 2–3 недели со дня активного проявления болезни.
- Период выздоровления. Длительность этого этапа от 4 недель до нескольких лет.
Появление первых признаков заболевания всегда сопровождается длительной лихорадкой. Обычно фебрильная температура у ребенка держится более 5 дней. Если своевременно не выявлена причина лихорадки и не начато лечение болезни, высокая температура может наблюдаться у ребенка около 14 дней. Помимо этого, у малышей присутствуют такие симптомы:
- красные пятна, сыпь и волдыри на коже рук и ног. Наиболее заметны они в области ладоней и пяток;
- опухлость конечностей, сопровождающаяся снижением подвижности пальцев. Наиболее сильная отечность наблюдается на 3–5 день болезни;
- сильное шелушение кожи;
- конъюнктивит на обоих глазах. При болезни Кавасаки из глаз не появляется гной или иные патологические выделения;
- увеличенные шейные лимфоузлы. Диаметр каждого из них составляет более 15 мм;
- кровоточивость десен;
- покраснение глаз;
- кожа губ становится сухой и постоянно трескается;
- язвочки на внутренней стороне щеки;
- язык окрашивается в яркий малиновый цвет.
При наличии 4 и более симптомов заболевания у ребенка диагностируется синдром Кавасаки. В случае появления 3 и менее признаков заболевания врачом ставится диагноз болезни с неполной клинический картиной.
Со стороны работы внутренних органов и систем могут наблюдаться такие симптомы патологии:
- аневризмы сосудов;
- периодические боли в области грудной клетки;
- инфаркт миокарда;
- перикардит;
- сердечная недостаточность;
- миокардит;
- тахикардия;
- митральная недостаточность.
Помимо специфических признаков болезни Кавасаки, у ребенка могут наблюдаться тошнота и рвота, диарея, а также сильный дискомфорт в области желудка. В отдельных случаях синдром сопровождается уретритом или менингитом.
Методы диагностики
Диагностика заболевания производится на основании имеющихся симптомов патологии. Анализ крови используется только для общей оценки состояния организма. У детей с синдромом Кавасаки наблюдается высокий уровень тромбоцитов и лейкоцитов, анемия. При проведении биохимического анализа выявляются повышенные уровни трансаминаз, иммуноглобулинов и серомукоида. В моче больного ребенка присутствует белок, а также превышены нормы лейкоцитов.
Дополнительно врач может назначить такие диагностические процедуры:
- электрокардиограмму;
- рентгеновский снимок грудной клетки;
- ультразвуковое исследование сердца;
- ангиографию коронарных артерий.
Дифференциальную диагностику проводят с корью, скарлатиной, краснухой. Исследования включают в себя анализы крови на соответствующие болезням антитела.
В отдельных случаях для диагностики болезни ребенку назначается проведение люмбальной пункции.
Лечение

Этиотропного лечения болезни Кавасаки нет
Радикальные методы терапии патологии не разработаны. Основное лечение заключается в одновременном проведении инъекций ацетилсалициловой кислоты и иммуноглобулина внутривенно. При этом ацетилсалициловая кислота улучшает реологические свойства крови, предотвращает появление тромбов и снимает воспаление. Иммуноглобулин препятствует появлению аневризм. При сочетании этих двух препаратов также понижается температура тела ребенка. Терапевтический курс длится 3 месяца.
В качестве дополнения к основной терапии больному назначают антикоагулянты. Они обеспечивают профилактику тромбоза. Часто применяются такие препараты:
- клопидогрел;
- варфарин.
Лечение патологии с помощью кортикостероидов недопустимо, поскольку препараты этой группы в данном случае только способствуют тромбозу коронарных сосудов.
Последствия и прогнозы
Появление осложнений заболевания возможно лишь при неправильном лечении патологии или его полном отсутствии. В таких случаях у ребенка могут развиться:
- артрит;
- гангрена;
- вальвулит;
- миокардит;
- асептический менингит;
- инфаркт миокарда;
- отит;
- аневризма коронарных артерий;
- водянка желчного пузыря.
Прогноз при адекватном лечении положительный. В среднем смертность больных с синдромом Кавасаки составляет 2% от всех больных этой болезнью. Наиболее частой причиной смерти становятся тромбоз и инфаркт миокарда.
Каждый 5 пациент после болезни имеет необратимые изменения стенок коронарных сосудов.
Профилактика и диспансерное наблюдение
Специфической профилактики заболевания на сегодняшний день не существует. Во избежание развития опасных последствий болезни при первых ее проявлениях нужно обращаться за врачебной помощью.
Дети, перенесшие болезнь, должны наблюдаться у кардиолога. Каждые 5 лет им рекомендуется проходить обследование сердца и коронарных сосудов.
Видео

Читайте в следующей статье: болезнь Крона у детей

* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Болезнь Кавасаки Симптомы и лечение болезни Кавасаки
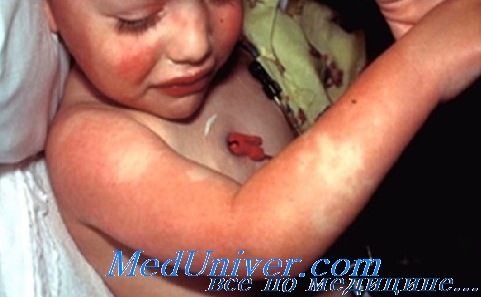
Ремитирующая лихорадка (с подъемом температуры выше 40 °С) не реагирует на антибиотики. В отсутствие лечения лихорадка продолжается обычно 1-2 нед., но иногда сохраняется и месяц. Чем дольше она продолжается, тем выше риск поражения коронарных сосудов. Характерны также двусторонняя инъекция склер (обычно без экссудата), покраснение слизистой оболочки полости рта и глотки, красный «земляничный» язык, сухость и трещины губ, эритема и отек кистей и стоп, разнообразная сыпь (пятнисто-папулезная, скарлатиноподобная или полиморфная экссудативная эритема) преимущественно в паху и увеличение шейных лимфатических узлов до 1,5 см и больше в диаметре, обычно с одной стороны. В острой стадии наблюдается шелушение кожи промежности.
Через 1-3 нед. после начала заболевания возникает шелушение вокруг ногтей, которое может распространяться на всю кисть и стопу.
Больные, особенно грудные дети, становятся очень раздражительными; иногда развиваются асептический менингит, понос, легкий гепатит, водянка желчного пузыря, уретрит со стерильной лейкоцитурией, средний отит и артрит. Последний чаще бывает у девочек либо на ранней стадии болезни (на фоне лихорадки и других острых проявлений), либо на 2-3-й неделе. Поражаются кисти, колени, голеностопные или тазобедренные суставы.
Наибольшую опасность представляет поражение сердца. Не менее чем у 50% больных развивается миокардит, проявляющийся тахикардией и снижением функции левого желудочка. В острой стадии часто возникает перикардит с небольшим выпотом. На 2-3-й неделе заболевания в отсутствие лечения почти у 25% больных образуются аневризмы коронарных артерий, которые можно выявить с помощью ЭхоКГ. В редких случаях имеют место клапанная недостаточность и аневризмы других артерий. Крупные аневризмы коронарных артерий (с внутренним диаметром более 8 мм) грозят разрывом, тромбозом или стенозом и инфарктом миокарда.
В течении болезни Кавасаки обычно выделяют три клинические стадии. Острая лихорадочная стадия продолжается 1-2 нед. и характеризуется высокой температурой тела и другими острыми проявлениями заболевания. После стихания этих симптомов наступает подострая стадия, в которой могут сохраняться раздражительность, анорексия и инъекция конъюнктив. В это время возникает шелушение кожи, развивается тромбоцитоз и образуются аневризмы коронарных артерий. Риска внезапной смерти особенно высок именно на этой стадии, которая продолжается обычно до 4-й недели после начала заболевания. Когда все клинические проявления исчезают, наступает стадия выздоровления, длящаяся до нормализации СОЭ, то есть примерно еще 2-4 нед.
Прогностически неблагоприятные клинические факторы болезни Кавасаки включают мужской пол, возраст до 1 года, длительную лихорадку или ее рецидив. Плохой исход предвещают и низкий уровень гемоглобина, снижение числа тромбоцитов, возрастание числа нейтрофилов и палочкоядерных форм, а также низкий уровень альбумина и IgG в крови. Однако всех этих показателей недостаточно для создания системы баллов, которая позволяла бы избирательно лечить больных, исходя из степени опасности заболевания.
Диагностика болезни Кавасаки у детей
Диагноз болезни Кавасаки устанавливают на основании характерных клинических признаков: лихорадки, длящейся не менее 5 сут, и как минимум 4 из 5 других клинических проявлений. Однако встречаются и случаи атипичной, или неполной, болезни Кавасаки, когда при наличии лихорадки число других признаков меньше 4, но поражение коронарных артерий, тем не менее, развивается. Такие неполные формы болезни чаще всего наблюдаются у грудных детей, которых, к несчастью, наиболее высок и риск поражения коронарных артерий.
Диагностические критерии болезни Кавасаки:
• Лихорадка, длящаяся не менее 5 сут.
• Наличие не менее 4 из следующих признаков:
1. Двусторонняя инъекция склер, как правило, без гнойного отделяемого.
2. Изменения слизистой оболочки ротоглотки — гиперемия глотки, сухие и растресканные губы, малиновый язык.
3. Отек и/или эритема кистей или стоп в острой стадии или шелушение пальцев в подострой стадии.
4. Полиморфная (но не везикулярная) сыпь преимущественно на туловище.
5. Увеличение шейных лимфатических узлов (> 5 мм), обычно одностороннее. Диагностика болезни Кавасаки требует высокой настороженности и знания ее характерных проявлений. В отсутствие диагноза и вовремя начатого лечения больной может погибнуть от инфаркта миокарда или разрыва аневризмы коронарной артерии. Иногда поражения коронарных артерий клинически проявляются лишь в зрелом возрасте. Дифференциальная диагностика. Болезнь Кавасаки следует отличать от скарлатины, токсического шока, кори, аллергических реакций, включая синдром Стивенса—Джонсона, и ювенильного ревматоидного артрита. Сходные признаки имеют такие редкие заболевания, как пятнистая лихорадка Скалистых гор и лептоспироз.
Корь отличает экссудативный конъюнктивит, пятна Коплика, сыпь на лице ниже ушей, а также лейкопения и низкая СОЭ. Для токсического шока характерны падение АД, поражение почек, повышение активности креатинфосфокиназы и очаги стафилококковой инфекции. Труднее всего отличить болезнь Кавасаки от скарлатины у ребенка со стрептококковой инфекцией (группы А). При скарлатине лихорадка быстро купируется пенициллином; поэтому оценка состояния больного через 24-48 ч послe начала антибиотикотерапии позволяет уточнить диагноз. Лимфаденопатия, гепатоспленомегалия и преходящая желтовато-розовая сыпь оказывают на ювенильный ревматоидный артрит. Особенно трудно диагностировать неполную форму болезни Кавасаки. В этих случаях больных следует направлять в клиники, где имеются опытные специалисты.
Лабораторные исследования при болезни Кавасаки у детей
Изменения лабораторных показателей при болезни Кавасаки неспецифичны, но достаточно характерны. Число лейкоцитов в норме или повышено, преобладают нейтрофилы и незрелые формы клеток. В острой стадии заболевания почти всегда повышена СОЭ, также уровень С-реактивного белка и других белков острой фазы воспаления. Это повышение может сохраняться в течение 4-6 нед. Обычно имеет место нормоцитарная анемия. Число тромбоцитов, нормальное в 1-ю неделю, позднее быстро возрастает и может превысить 1 000 000 в 1 мкл. Антинуклеарные антитела и ревматоидный фактор отсутствуют. Иногда отмечается стерильная лейкоцитурия, небольшое повышение активности печеночных аминотрансфераз, а также цитоз СМЖ.
Аномалии коронарных артерий лучше всего выявляются с помощью двухмерной ЭхоКГ, которую должен проводить педиатр-кардиолог. Это исследование выполняют при диагностике и повторяют через 2-3 нед. В случае нормальных результатов исследование еще раз проводят через 6-8 нед. после начала заболевания, затем — после нормализации СОЭ. В ряде центров ЭхоКГ дополнительно стандартно проводят через год после начала заболевания. Однако болезнь Кавасаки — это острый васкулит, и возможность развития сосудистых осложнений спустя 2 мес. после начала заболевания остается недоказанной.
В случае обнаружения аномалий коронарных артерий ЭхоКГ выполняют более часто, может быть показана ангиография. Лечение назначают после консультации с педиатром-кардиологом.


