Лечение пневмоцистной пневмонии
Пневмоцистная пневмония – сложное в плане диагностики и лечения заболевание. Его вызывает дрожжеподобный грибок Pneumocystis jirovecii. Здоровым людям он не причиняет вреда, а при иммунодефиците становится причиной воспаления в легких.
В Юсуповской больнице диагностикой и лечением данной патологии занимаются высококвалифицированные врачи-пульмонологи. Мы проводим все виды лабораторной и инструментальной диагностики. Обязательно выполняются анализы, направленные на выявление ВИЧ-инфекции и других причин иммунодефицита. Обследование проводится оперативно, без очередей, благодаря чему удается своевременно установить правильный диагноз и назначить эффективную терапию.
Лечение пневмоцистной пневмонии сложно в том плане, что препараты, эффективные против грибка, зачастую вызывают выраженные побочные эффекты. Наши врачи составляют программу терапии индивидуально и тщательно контролируют состояние пациента в процессе, при необходимости своевременно проводят коррекцию назначений.
Пневмоцистная пневмония – что это?
Пневмоцистная пневмония – это заболевание, возбудителем которого является дрожжеподобный гриб Pneumocystis jirovecii.
В Юсуповской больнице диагностику и лечение проводят доктора высшей категории с использованием современной медицинской аппаратуры.

array(6) < ["ID"]=>string(5) “26413” [“WIDTH”]=> int(1024) [“HEIGHT”]=> int(682) [“SRC”]=> string(62) “/upload/sprint.editor/a44/53f94955e022400271bede3af16ddb2b.jpg” [“ORIGIN_SRC”]=> string(62) “/upload/sprint.editor/a44/53f94955e022400271bede3af16ddb2b.jpg” [“DESCRIPTION”]=> string(0) “” >
Причины пневмоцистной пневмонии
Заболевание вызывает одноклеточный организм пневмоциста. Гриб обитает в легочной ткани человека и для здоровых людей является не опасным. Пневмонию гриб вызывает только у людей с иммунодефицитными состояниями.
Основной группой риска являются ВИЧ-инфицированные люди. У них пневмоцистную пневмонию диагностируют в 70% случаев. Именно эта патология позволяет заподозрить у пациента СПИД.
Риск развития заболевания существует и у другой категории людей, а именно:
- у людей преклонного возраста;
- у детей младше одного года, рожденных раньше положенного срока, имеющих аномалии развития, а также перенесших асфиксию;
- у людей с диагнозом цирроз печени, туберкулез, системная красная волчанка, цитомегаловирусная инфекция и др.;
- у людей любой возрастной категории, проходящих курс лучевой терапии и лечение при помощи препаратов, угнетающих иммунную систему (глюкокортикостероидов, цитостатиков).
Передача пневмоцисты может происходить трансплацентарным путем (то есть от матери к ребенку), либо воздушно-капельным. Инкубационный период в среднем составляет неделю.
После перенесенной пневмоцистной пневмонии возможны повторные случаи заражения. К формированию стойкого иммунитета заболевание не приводит.

array(6) < ["ID"]=>string(5) “26416” [“WIDTH”]=> int(410) [“HEIGHT”]=> int(1024) [“SRC”]=> string(96) “/upload/sprint.editor/5c8/%D0%BB%D0%B5%D1%87%D0%BF%D0%BD%D0%B5%D0%B2%D0%B3%D1%80%D0%B0%D1%84.png” [“ORIGIN_SRC”]=> string(96) “/upload/sprint.editor/5c8/%D0%BB%D0%B5%D1%87%D0%BF%D0%BD%D0%B5%D0%B2%D0%B3%D1%80%D0%B0%D1%84.png” [“DESCRIPTION”]=> string(0) “” >
Симптомы пневмоцистной пневмонии
Симптомы проявления заболевания у взрослых и детей отличаются.
Патология у младенцев проявляется примерно на шестом месяце и характеризуется тремя стадиями:
- отечная. Это первые 7-10 дней. Наблюдается накопление слизи в альвеолоцитах. Характерными признаками данной стадии являются:
- нормальная или повышенная температура тела до 38° Цельсия;
- слабость;
- сухой кашель;
- снижение аппетита;
- потеря веса.
Ателектатическая (4 недели) – развивается альвеолярно-капиллярный блок. На данной стадии наблюдаются следующие симптомы:
- кашель с густой прозрачной мокротой;
- синюшность и бледность кожных покровов;
- появление одышки – до 80 дыханий в минуту.
У детей старшего возраста и взрослых пневмоцистная пневмония не имеет разделений по стадиям и проявляется характерными симптомами в виде:
- потери веса;
- снижения аппетита;
- одышки после физической нагрузки;
- потливости в ночное время суток;
- сухого кашля;
- тахикардии.
Особо тяжело заболевание протекает у пациентов с иммунодефицитными состояниями. Его проявлениями выступают:
- общая слабость;
- лихорадка;
- боли в области грудной клетки с втягиванием межреберных промежутков;
- сильный сухой кашель с пенистой мокротой.
array(6) < ["ID"]=>string(5) “26414” [“WIDTH”]=> int(1024) [“HEIGHT”]=> int(682) [“SRC”]=> string(62) “/upload/sprint.editor/386/19440b7b07bed6cb623e7a9b855236c3.JPG” [“ORIGIN_SRC”]=> string(62) “/upload/sprint.editor/386/19440b7b07bed6cb623e7a9b855236c3.JPG” [“DESCRIPTION”]=> string(0) “” >
Диагностика пневмоцистной пневмонии
Заболевание диагностируют на основании комплекса мероприятий, включающих:
- физикальное обследование;
- сбор анамнеза;
- лабораторные анализы;
- инструментальные методы.
Всем известно, что чем раньше диагностировано заболевание, тем легче и эффективнее проходит лечение. В случае любого недомогания следует в обязательном порядке обращаться за консультацией к доктору. В Юсуповской больнице практикуют ведущие специалисты в области медицины, они поставят точный диагноз и подберут индивидуальную программу лечения.
К сожалению, низкая квалификация врачей и плохая оснащенность государственных клиник приводят к тому, что пациентов лечат от заболеваний, которых у них никогда не было. Такие истории не редкость, и каждый слышал их от своих знакомых, друзей и родственников.
Чтобы не усугублять течение болезни и не лечить несуществующую патологию, следует обращаться за медицинской помощью только к профессионалам своего дела.
Высококвалифицированные доктора Юсуповской больницы безошибочно ставят диагноз на основании доказательной медицины, проводят необходимые исследований и ежедневно спасают жизни десяткам пациентов.
Лечение пневмоцистной пневмонии
Лечение заболевания осложняется тем фактом, что пневмоциста устойчива ко многим антибиотикам. Препараты, к которым возбудитель заболевания сохраняет устойчивость, очень часто имеют ряд побочных эффектов в виде нейропатии, лихорадки, сыпи и пр.
Врачи Юсуповской больницы разрабатывают для каждого пациента индивидуальный план терапии, сводя к минимуму проявления побочных явлений. Курс лечения составляет 14 дней, у ВИЧ-инфицированных – 21 день.
Чтобы записаться на прием к доктору в Юсуповскую больницу, где медицинские услуги предоставляются на высоком европейском уровне, достаточно позвонить телефону. Визит к врачу будет подобран в любое удобное для Вас время.
Пневмоцистоз — разновидность пневмонии
Пневмоцистоз (латинское pneumocystosis, PCP от Pneumocystis pneumonia) это пневмония, вызываемая простейшим грибком Pneumocystis jiroveci (ранее известная как Pneumocystis carinii), которая возникает у людей с нарушенным клеточным иммунитетом. Заболевание также известно как грибковая пневмония или грибковая инфекция легких Легочный пневмоцистоз одно из самых распространенных оппортунистических заболеваний. Это означает, что возбудители болезней у людей с правильно функционирующей иммунной системой не провоцируют заболевания, в отличие от людей с ослабленным иммунитетом. У этих пациентов они вызывают серьезные заболевания, часто опасные для жизни.
Причины инфекций и группы риска
Pneumocystis jiroveci патоген, который обычно в небольших количествах обнаруживается в дыхательных путях здоровых людей. Когда иммунная система дает сбой, микроб начинает размножаться, что приводит к инфекции.
Это заболевание чаще всего диагностируется у людей:
- пациенты со СПИДом страдающие лейкемией лимфомами люди, принимающие иммунодепрессанты (например, противораковые препараты, глюкокортикоиды)
- пациенты с врожденным иммунодефицитом
- пациенты с трансплантацией органов
- люди с тяжелым недоеданием.
Пневмоцистоз также может возникать у детей. Особому риску подвержены младенцы особенно недоношенные дети и дети с низкой массой тела при рождении поскольку их иммунная система еще не полностью развита.
Симптомы пневмоцистоза
Заражение происходит при вдыхании кист паразита. Pneumocystis jiroveci проникает в альвеолы, и при иммунодефицитных состояниях происходит неконтролируемое размножение. Это, в свою очередь, приводит к развитию пневмонии. Симптомы инфекции проявляются в течение нескольких недель после заражения, хотя у людей со СПИДом инкубационный период может длиться до нескольких месяцев. Пневмоцистоз чаще всего принимает форму пневмонии различной степени тяжести.
Его основные симптомы:
- лихорадка с ознобом
- кашель, обычно сухой, без мокроты
- одышка усиливающаяся
- дискомфорт в груди
- потеря веса
- в некоторых случаях также развивается цианоз наблюдается учащенное сердцебиение и учащенное дыхание.
В редких случаях возникает диссеминированный внелегочный пневмоцистоз. Редко грибок размножается во внелегочных тканях.
Диагностика и лечение микоза легких
Заподозрить заболевание можно на основании клинической картины и дополнительных анализов. У человека, страдающего пневмоцистозом, врач обнаруживает не только эти симптомы заболевания, но также учащенное дыхание учащенное сердцебиение и аускультативные изменения в полях легких. Периферический цианоз и симптомы респираторного усилия могут возникать на запущенной стадии заболевания, особенно при диагностировании пневмоцистоза у детей. Бывает, что во рту обнаруживаются грибковые поражения.
Ваш врач может назначить рентген грудной клетки компьютерную томографию и анализ артериальной крови среди прочего, для оценки насыщения крови кислородом. Для подтверждения диагноза необходимо обнаружить грибковые клетки или его генетический материал (ДНК) в биопсии легких, бронхоальвеолярном лаваже или индуцированной мокроте. Чрескожная или трансбронхиальная биопсия легочной ткани выполняется редко На диагноз заболевания могут указывать изменения на рентгенограмме грудной клетки и КТ, дающие изображение «молочного стакана» усиление симптомов гипоксии (газометрия, показывающая гипоксемию), лимфопении, гипоальбуминемии, отклонения в иммунном состоянии.
Поскольку пневмоцистоз опасен для жизни, лечение необходимо проводить в условиях стационара Он заключается во введении антибиотиков и химиотерапевтических средств Основным препаратом является ко-тримоксазол (содержащий триметоприм и сульфаметоксазол), вводимый перорально или внутривенно в течение 3 недель. Обычно также показана кислородная терапия. Смертность составляет около 30% для людей со СПИДом, до 10% для других пациентов. Пациенты с ослабленной иммунной системой подвержены риску рецидива.
ПНЕВМОЦИСТОЗ
Пневмоцистоз (pneumocystosis; син. плазмоклеточная пневмония) — заболевание, вызываемое пневмоцистами, встречающееся преимущественно у детей и характеризующееся интерстициальной, плазмоцеллюлярной пневмонией.
Содержание
История
Впервые возбудитель Пневмоцистоза — Pneumocystis carinii — описан в 1909 г. Шагасом (С. Chagas), который неправильно посчитал его стадией развития трипаносомы. В 1912 г. в Париже Деланоэ и Деланоэ (Р. Delanoe, М. Delanoe) обнаружили паразита в легких крыс и доказали его видовую самостоятельность. В последующем Pneumocystis carinii был найден в легких разных животных (крыс, мышей, собак, кошек, кроликов, свиней) и человека. В 1952 г. О. Йировец и Ванек (J. Vanek) доказали, что он является возбудителем интерстициальной пневмонии у недоношенных и ослабленных детей.
Этиология и патогенез
Возбудителя Пневмоцистоза — P. carinii — большинство исследователей относит к типу простейших (см.) — Protozoa, хотя систематическое положение и природа пневмоцист пока не выяснены. Многое сближает их с простейшими класса споровиков, но высказывалось мнение о их растительной природе и принадлежности к низшим грибкам рода Candida. Данные о протозойной природе Pneumocystis представляются все же более убедительными.
Паразиты имеют округлую форму, длиной 2—3 мкм, шириной от 1,5 до 2 мкм. Возбудитель хорошо окрашивается по Романовскому — Гимзе (см. Романовского — Гимзы метод). Ядро, заключенное в бесструктурную оболочку, состоящую из гликозаминогликанов, располагается в центре или эксцентрично.
Паразиты размножаются путем деления пополам под оболочкой, после чего и сам слизистый шар перешнуровывается на два шара.
После ряда делений наступает стадия спорогонии. Процесс ее состоит в том, что паразитарное тельце увеличивается, заполняя почти всю слизистую оболочку, и превращается в споробласт. Ядро также увеличивается и последовательно делится на 2, 4 и 8 ядер. Спорогония заканчивается образованием цисты, в к-рой находится 8 овальных или грушевидных спор размером 1—2 мкм каждая.

Схематическое изображение цикла развития Pneumocystis carinii, по данным Френкеля (J. К. Frenkel, 1976): а — зрелая форма цист с внутрицистными включениями, б — свободный трофозоит, покидающий цисту, e — малый трофозоит, г — большой трофозоит, д — стадия деления, e — трофозоит, покрывающийся оболочкой, ж — стадия предцисты.
На рисунке представлена схема цикла развития и морфология отдельных стадий Pneumocystis carinii, по данным Френкеля (J.К. Frenkel, 1976).
П. является одной из причин острого заболевания легких у детей раннего возраста, у недоношенных, ослабленных вследствие других заболеваний различной этиологии, у детей, принимавших кортикостероиды и иммунодепрессанты; иногда является причиной легочной патологии у взрослых, страдающих хроническими болезнями крови, онкологическими заболеваниями и леченных кортикостероидами и иммунодепрессантами, и у больных, перенесших трансплантацию органов. При выраженном снижении сопротивляемости к инфекции P. carinii вызывает генерализованное заболевание.
Воспалительная инфильтрация межальвеолярных перегородок приводит к нарушению газообмена, заполнению альвеол пенистой массой, уменьшает дыхательную поверхность легких, обусловливает кислородную недостаточность различной степени выраженности и тяжесть состояния.
Эпидемиология
Источником Пневмоцистоза могут быть люди и животные — больные и носители возбудителей. Основной путь передачи возбудителей — воздушно-капельный, однако возможен и трансплацентарный. Носители пневмоцист среди работников детских учреждений особенно опасны, от них могут заболеть ослабленные и недоношенные дети, восприимчивые к П. Ввиду того что П. обнаружен у многих домашних и диких животных, некоторые исследователи делают вывод о природной очаговости П.
П. широко распространен. Эпидемии описаны в 17 странах, а спорадические случаи — в 30 странах Европы, Азии, Африки, Америки. В Европе П. встречается в виде эпидемических вспышек, в Америке отмечены только спорадические случаи. В СССР пневмоцистная пневмония зарегистрирована в основном в Москве, Ленинграде, Харькове, Таджикистане и Эстонии.
Патологическая анатомия
Макроскопически легкие выглядят воздушными, с очагами буллезной эмфиземы. Висцеральная плевра при этом несколько утолщена, нередко имеются пятнистые кровоизлияния. Вследствие разрыва эмфизематозных пузырей может развиться пневмомедиастинум (см.), пневмоторакс (см.). На разрезе ткань легких серовато-синюшная, отделяемое вязкое, скудное. Слизистая оболочка гортани, трахеи и крупных бронхов бледная, в просвете дыхательных путей пенистое содержимое. При гистологическом исследовании в просвете альвеол, а иногда в межальвеолярных перегородках обнаруживается большое количество пневмоцист и белковые массы, богатые иммуноглобулинами, в альвеолах, вокруг распадающихся конгломератов паразита — макрофаги, нейтрофильные лейкоциты, эритроциты, фибрин. Строма легких, стенки мелких бронхов и Межальвеолярные перегородки утолщены, инфильтрированы различными клеточными элементами с преобладанием плазматических и лимфоидных клеток. В цитоплазме клеток эпителия слизистой оболочки бронхов обнаруживаются макрофаги с пневмоцистами.
Клиническая картина
Инкубационный период, по данным большинства исследователей, в среднем 30—40 дней, самый короткий 7— 10 дней, самый продолжительный — до 26 нед. Заболевание развивается постепенно и проходит три стадии. Первая длится от нескольких дней до нескольких недель и характеризуется появлением учащенного дыхания, одышки, цианоза носогубного треугольника при сосании и крике. Ребенок отказывается от груди, не прибавляет в весе. Испражнения могут быть жидкими, чаще не меняются. Температура — нормальная или субфебрильная, при присоединении вторичной бактериальной инфекции повышенная.
Во второй стадии Пневмоцистоза клиническая картина характеризуется триадой симптомов: цианоз, одышка, тахипное. На 3—4-й неделе заболевания появляется сухой навязчивый кашель. Перкуторно определяется выраженный коробочный звук, увеличение нижних границ легких, значительно расширены межреберья. Дыхание не изменено, ослабленное или жестковатое, в паравертебральных областях определяются единичные мелкопузырчатые хрипы. Прогрессирует респираторный ацидоз (см.).
Возможен разрыв лобулярных вздутий и образование пневмоторакса. Тяжелые метаболические расстройства дополняет респираторный эксикоз (см. Обезвоживание организма). Массивное поражение легких ведет к развитию легочно-сердечной недостаточности (см. Легочное сердце), увеличиваются селезенка и печень.
В третьей стадии состояние улучшается. Уменьшается одышка, исчезает кашель. Коробочный звук, определяемый перкуторно, исчезает, более четко определяются границы сердца, прежде перекрытые эмфизематозно увеличенными легкими. Аускультативно хрипы не выслушиваются. У части больных встречаются явления рецидивирующего ларингита или упорного астматического синдрома. При всех стадиях П. в крови возможен лимфоцитоз и моноцитоз. В острой стадии иногда наблюдается нейтрофильный лейкоцитоз; в неосложненных случаях — РОЭ не изменена, при присоединении вторичной инфекции ускоренная.
Течение Пневмоцистоза может быть волнообразным: периоды улучшения сменяются усилением одышки, кашля и других симптомов. Длительность заболевания в неосложненных случаях 4—8 нед. Осложнение П. вторичной пневмонией приводит к изменению клинической и рентгенологической картины (см. Пневмония).
Диагноз
Диагноз базируется на данных анамнеза, эпидемиологической обстановки, клин, картине, обнаружении пневмоцист в слизи из верхних дыхательных путей, нарастании титра антител, характерных рентгенологических данных.
В слизи верхних дыхательных путей возбудитель обнаруживается к концу 2-й недели после начала заболевания. Из мокроты готовят мазки, фиксируют и окрашивают по Романовскому — Гимзе, Гомори, Массону и др.
Из иммунологических методов для диагностики П. используют реакцию связывания комплемента (см.). Специфичность и чувствительность реакции изучена недостаточно. Наиболее чувствительной является реакция иммунофлюоресценции (см.) с антигеном, очищенным от тканевых клеток. Данные о специфичности и чувствительности реакции иммунофлюоресценции противоречивы. Положительно реагирует большой процент здоровых лиц. Внутрикожная проба чаще дает неспецифические реакции.
При П. наблюдается своеобразная рентгенол, картина, позволяющая с большой вероятностью заподозрить П. В начале развития респираторного синдрома обнаруживают уплотнение корня легких слабой интенсивности. Во второй стадии, по данным В. Ф. Баклановой (1980), появляется множество неоднородных по своей интенсивности очаговых теней, так наз. ватные легкие. Образовавшиеся ателектазы не всегда удается выявить. Возможно уплотнение реберной плевры и плевры меж-долевых поверхностей легкого. В третьей стадии заболевания по мере исчезновения уплотненных и эмфизематозных участков воздухо-носность легочной ткани восстанавливается и в рентгенол, картине на первом плане видно уплотнение интерстициальной ткани. Усиленный легочный рисунок может сохраняться в течение нескольких месяцев.
Лечение
Лечение разработано недостаточно. Из специфических средств наиболее эффективен пентамидин (антагонист фолиевой к-ты), в дозе 4 мг/кг в сутки в течение 8—14 дней (пневмоцисты исчезают из слизи на 6-й день). Однако применение пентамидина часто может вызвать осложнение, напр, подкожные кровоизлияния, гипотонию, азотемию, глюкозурию, олигурию, мегалобластную анемию. Для устранения побочных явлений используют фолиевую к-ту в дозе 6 мкг в сутки. Применяют также фуразолидон, трихопол (метронидазол) с аминохпнолом (курс 10—14 дней). При присоединении бактериальной инфекции назначают антибиотики. Проводят инфу-зионную терапию: вводят гамма-глобулин, гемодез, изотонический р-р, плазму, кровь; при анорексии показаны глюкоза, альбумин, альвезин и другие средства парентерального питания.
Прогноз и Профилактика
Прогноз у ослабленных детей с врожденными иммунодефицитным и состояниями (см. Иммунологическая недостаточность) неблагоприятный. Смерть наступает от асфиксии, иногда вследствие присоединения бактериальной инфекции, чаще стафилококковой, или генерализованной цитомегалии (см.).
Профилактика. Больных и подозрительных на Пневмоцистоз изолируют в боксы. Обслуживание детей и содержание такое же, как при других инфекционных болезнях легких. За больными проводится постоянное и длительное наблюдение. Медперсонал следует обследовать на носительство пневмоцист и при положительной реакции не допускать к работе с детьми. Больные и ослабленные дети не должны контактировать с животными, которые могут быть носителями пневмоцист.
Библиография: Андреев И. и др. Дифференциальная диагностика важнейших симптомов детских болезней, пер. с болг., с. 250 и др., Пловдив, 1977; Бакланова В. Ф. и Владыкина М. И. Руководство но рентгенодиагностике болезней органов дыхания у детей, Л., 1978; Керпель-Фрониус Э. Педиатрия, пер. с венгер., с. 413, Будапешт, 1977; Матвеев М. П. и др. Пневмоцистоз у детей, Педиатрия, № 2, с. 56, 1979; Рябцева В. А. и др. Пневмоцистоз (распространение, источники и пути передачи), там же, № 6, с. 30, 1974; Цинзерлинг А. В. и Неженцев М. В. О пневмоцистозе легких детей раннего возраста, Арх. патол., т. 32, № 11, с. 21, 1970; Delаnоe P. Sur les rapports des kystes de Carini du poumon des rats avec le Trypanosoma lewisi, C. R. Acad. Sci. (Paris), t. 155, p. 658, 1912; Frenkel J. K. Pneumocystis jiroveci n. sp. from man, Nat. Cancer Inst. Monograph., v. 43, p. 13, 1976; Geormaneanu М., Gherghina S. §i Cernatescu I. Pneumonia alveolo-interstitiala cu Pneumocystis carinii, Rev. Pediat. Obstet. Ginec. (Buc.), V. 25, p. 55, 1976; Jirovec O. u. Vanek J. Zur Morphologie der Pneumocystis carinii und zur Pathogenese der Pneumocystis-Pneumonie, Zbl. allg. Path. path. Anat., Bd 92, S. 424, 1954; Lipson A., Marshall W. C. a. Hayward A. R. Treatment ot pneu-mocystis carinii pneumonia in children, Arch. Dis. Childh., v. 52, p. 314, 1977; Pathology of tropical and extraordinary diseases, ed. by Ch. H. Binford a. D.H. Connor, V. 1, p. 303, Washington, 1976; Proceedings of the Symposium on pneumocystis carinii infection, Washington, 1976; Va Vra J. a. Kucera K. Pneumocystis carinii Delanoe, J. Protozool., V. 17, p. 463, 1970; Walzer P. D. a. o. Pneumocystis carinii pneumonia in the United States, Ann. intern. Med., v. 80, p. 83, 1974.
Pneumocystis carinii

Пневмоцистоз, являясь причиной заболеваемости и летальных исходов у 65-85% больных СПИДом, относится к наиболее важным и значимым СПИД-индикаторным инфекциям.
До эпидемии СПИДа, pneumocystis carinii был известен прежде всего как этиологический фактор оппортунистической инфекции, развивающейся у людей с врожденными или приобретенными иммунодефицитными состояниями (включая пациентов, получающих химиотерапию, реципиентов почечных трансплантатов, детей с недостаточностью белкового питания). В настоящее время инфекция, вызванная p. carinii, преимущественно встречается у больных СПИДом. Заболевание чаще всего проявляется в виде пневмоцистной пневмонии.
Pneumocystis carinii – микроорганизм с циклом жизни, подобным toxoplasma gondii. Возбудитель имеет характерную микроструктуру с внутриклеточными тельцами, типичными для protozoa. Однако изучение последовательностей рибосомальной РНК показывает наиболее вероятную родственную связь с saccharomyces.
Возбудитель пневмоцистоза — pneumocystis carinii — внеклеточный паразит многих видов животных, которого отличает строгий тропизм к легочной ткани.
Весь жизненный цикл пневмоцисты проходит в альвеоле (рис.1). Вегетативная форма пневмоцисты — трофозоит — прикрепляется к эпителию легкого, выстланного альвеолоцитами i порядка. Физиологический контакт паразита с клетками хозяина осуществляется через систему микропиноцитозных пузырьков.
Спорозоит — представлен клетками овальной формы (2-3 мкм), окружёнными слизистой капсулой. После инвазии в ткани лёгкого спорозоиты дифференцируются в трофозоиты — плеоморфные клетки с тонкой клеточной оболочкой. Размножается делением; капсула делится в последнюю очередь, предварительно образуя перетяжку и разделяясь на две особи. При окраске по Романовскому-Гимзе окрашиваются в фиолетовый цвет, ядра — в тёмно-синий.

После ряда делений некоторые трофозоиты вступают в спорогонию (половой цикл размножения): паразитарное тельце увеличивается, заполняя всю цитоплазму, формируется стенка цисты, и ядро вступает в цикл последовательных делений. Образуется циста (диаметром 5-8 мкм), содержащая 8 спорозоитов.
Рисунок 1. Жизненный цикл pneumocystis carinii
При разрыве цисты высвобождаются спорозоиты, дающие при благоприятных условиях начало популяции трофозоитов.

Предцисты и зрелые цисты с внутрицистными тельцами находятся в просвете альвеол, в составе пенистого экссудата (рис. 2 – 6).
Рисунок 2. Предцисты и зрелые цисты с внутрицистными тельцами находятся в просвете альвеол, в составе пенистого экссудата. Окраска – silver methenamine

Рисунок 3. Предцисты и зрелые цисты с внутрицистными тельцами находятся в просвете альвеол, в составе пенистого экссудата. Окраска – silver methenamine

Рисунок 4. Предцисты и зрелые цисты с внутрицистными тельцами находятся в просвете альвеол, в составе пенистого экссудата. Окраска – silver methenamine

Рисунок 5. Электронная микроскопия цисты. Видны nucleus и mitochondria

Рисунок 6. Электронная микроскопия цист, находящихся на различных стадиях развития
Патогенез пневмоцистной инфекции определяется механическим повреждением интерстициальной выстилки легкого как самим паразитом, так и воспалительными клетками: стенки альвеол инфильтрируются мононуклеарами, клетки интерстиция — плазматическими клетками. Толщина альвеолярной стенки увеличивается в 5-20 раз против нормальной; повреждение сурфактанта приводит к ослаблению растяжимости альвеол при длительной экскурсии. Вследствие этих процессов развивается альвеолярно-капиллярный блок, приводящий к тяжелой аноксии и смерти больных от нарастающей дыхательной недостаточности.
Пневмоцистная пневмония (Пп) послужила основанием для диагностики первых 5 случаев СПИДа, описанных в 1981 г., и натолкнула клиницистов на мысль о возможном этиологическом агенте, вызывавшем иммунодефицит у ранее здоровых молодых людей-гомосексуалистов Лос-Анжелеса. Эта инфекция стала в дальнейшем наиболее частым СПИД-ассоциируемым заболеванием.
Решающее значение Пп для прогноза течения СПИДа способствовало значительной интенсификации исследований иммунобиологии и патогенеза данной инфекции. У паразитов были обнаружены антигенные детерминанты, идентичные эпитопам некоторых человеческих тканей. Антигенной мимикрией часто объясняют широко распространенное пневмоцистоносительство. Нарушения в клеточных и гуморальных звеньях иммунитета при СПИДе приводят к переходу из латентной к манифестной форме пневмоцистной инфекции.
Пп у больных СПИДом развивается медленно, исподволь. От начала продромальных явлений до появления основных легочных симптомов проходит 4 нед. и более, лихорадка и одышка выражены нерезко, постепенно усиливается непродуктивный кашель.
Кроме «легочной» формы пневмоцистной инфекции у больных СПИДом иногда обнаруживаются внелегочные поражения (например, пневмоцистные поражения печени, кожи, кишечника, щитовидной железы и др.).
Диагноз Пп у больных СПИДом не представляет таких сложностей, какие встречаются при подозрении Пп у больных с иммунодефицитными состояниями другой этиологии. Необычная легкость диагностики связана с «заведомо» предполагаемой причиной появившихся у больного с ВИЧ-инфекцией дыхательных расстройств. Однако найти самого возбудителя оказывается достаточно сложно.
Существует 4 показателя, по которым диагноз Пп может предполагаться у больного с ВИЧ-инфекцией:
1) повышение СОЭ > 50 мм/час;
2) повышение ЛДГ > 220 me;
3) выявление молочницы или волосатоклеточной лейкоплакии;
4) обнаружение на рентгенограммах диффузных интерстициальных изменений, распространяющихся от корней к периферии.
Необходимость выявления указанных показателей связана с минимальной информацией, получаемой при объективном осмотре.

Что касается важности рентгенологических исследований грудной клетки, то при Пп информация от этого метода диагностики существенно меньше, чем при других видах пневмоний. Хотя у 75% больных СПИДом с Пп на рентгенограммах определяются диффузные интерстициальные инфильтраты (рис. 7), аналогичные изменения могут наблюдаться и при цитомегаловирусной (ЦМВ) пневмонии, и при атипичном микобактериозе, и при гистоплазмозе. У 5-10% больных не определяется никаких изменений на рентгенограммах грудной клетки, даже при явной клинике Пп. Наконец, у 30-35% больных наблюдаются чрезвычайно затрудняющие диагностику атипичные признаки. Описываются следующие атипичные находки при пневмоцистозе у больных СПИДом: 1) асимметричные инфильтраты, в некоторых случаях инфильтраты были преимущественно периферической или двусторонней латеральной локализации; 2) лобарные или сегментарные инфильтраты; 3) локализация легочного процесса в верхних отделах легких, что требует дифференциального диагноза с туберкулезом легких; 4) единичные легочные узлы; 5) у 7% больных отмечаются тонкостенные «кистозоподобные образования», не заполненные фибрином или жидкостью.
Рисунок 7.Диффузные билатеральные интерстициальные инфильтраты в легком у больного СПИДом
Паразитологическое исследование является основным методом верификации диагноза. Считается, что пневмоцисты могут быть обнаружены в альвеолярно-бронхиальном секрете, мокроте из гортани, глотке и даже в желудочном содержимом, однако содержание пневмоцист в перечисленном материале крайне неодинаковое. Эффективность исследования материала, взятого из гортани и глотки, очень низкая (5-15%). Для исследования берут либо самостоятельно отходящую мокроту, либо мокроту, полученную с помощью ингаляции. Более эффективно исследование мокроты после ингаляции, при аспирации ее с помощью бронхоскопа. Было установлено, что при первых двух способах количество цист в препарате бывает небольшим (3-6 в мазке), в то время как при последнем способе их количество существенно большее (до 50 цист в мазке). Из этого следует, что нахождение в мазке мокроты даже единичных цист при наличии соответствующих клинических симптомов может быть расценено как верификация диагноза.
Еще более надежным является исследование лаважной (промывной) жидкости (87%). Эта жидкость получается при инсталляции в дистальные отделы бронхиального дерева теплого физиологического раствора с последующей его аспирацией. Аспират может быть разделен на 3 порции: бронхиальный, бронхоальвеолярный и альвеолярный. Исследованию может быть также подвергнут биоптат, полученный при трансбронхиальной, чрескожной, аспирационной или открытой биопсии легкого. Наилучшие результаты получаются при открытой биопсии легкого (100%). Этот метод приравнивается к хирургическому вмешательству, хотя состояние больных, как правило, не позволяет к нему прибегнуть. В то же время с помощью этого метода получается достаточно большой объем материала, и ложно-отрицательный результат исследования исключается.
Достаточно эффективные методы лабораторного культивирования pneumocystis carinii пока не разработаны. Серологические методы диагностики также мало эффективны. Антитела часто обнаруживаются у здоровых людей. Диагноз обычно устанавливается на основании цитологического исследования бронхоальвеолярного лаважа или ткани легкого, полученного путем трансбронхиальной биопсии при бронхоскопии.
Зрелые формы p. carinii содержат до восьми спорозоитов. При разрыве пневмоцисты спорозоиты освобождаются, превращаются в трофозоиты и цикл повторяется.
Материал для микроскопии обычно окрашивают gomori methenamine silver (gms), cresyl violet, или toluidine blue. В срезах ткани легкого пневмоцисты идентифицируются по окраске клеточной стенки. Лучший результат получается при окраске gms. gms окраска дает более контрастное изображение тканевых срезов и мазков. Микроорганизмы имеют темно-коричневый или черный цвет.
Пневмоцисты обычно группируются по 5-7 образований. Они имеют округлую или эллиптическую форму иногда с заостренным концом с центральной затемненной обрастью (рис. 9-12).
Рисунок 9. Схематический рисунок P. carinii (окраска по методу GMS и Гимза)

Рисунок 10. GMS окраска P. carinii в ткани легкого
Рисунок 11. Трофозоиты и цисты в бронхоальвеолярном лаваже. Окраска по Гимзе (Giemsa)

Рисунок 12. Цисты, содержащие спорозоиты. Окраска по Гимзе (Giemsa)
Для диагностики пневмоцистоза используют также иммунофлюоресцентные, иммуногистохимические методы. В последние годы все более широко начинает применяться метод цепной полимеразной реакции.
Для лечения пневмоцистоза у больных СПИДом предложено много препаратов с многочисленными схемами ведения больных. Такая разнообразная лечебная стратегия объясняется частотой побочных эффектов, которые развиваются у больных, ослабленных самой ВИЧ-инфекцией, вследствие чего терапию пневмоцистоза часто приходится прерывать.
Наиболее длительно применяющимся для лечения Пп препаратом является пентамидин. Дозировки пентамидина не отличаются от таковых у больных без ВИЧ-инфекции, однако частота побочных эффектов значительно выше — 45%. Побочные эффекты развиваются в среднем через 10,4 дня (от 6 до 16 дней): анемия, нейтропения, гипонатриемия, повышение уровня креатинина, почечная недостаточность, брадикардия, панкреатит, гипогликемия или гипергликемия. Для предотвращения указанных эффектов предложено проведение ингаляций пентамидина по 600 мг на 1 ингаляцию. Курс — 21 день. При таком введении препарата отмечено только появление кашля и бронхоспазма, который обычно легко купируется бронходилятаторами. Однако часть исследователей считает, что ингаляционная терапия пентамидином способствует возникновению ранних рецидивов пневмоцистоза, чаще отмечаются внелегочные поражения и спонтанный пневмоторакс. Такие осложнения связаны зачастую с неправильным выбором размера частиц для ингаляций. Если частицы ингаляционной смеси имеют диаметр 10 мкм они оседают или в ротоглотке или в верхних дыхательных путях, оптимальным же является размер частиц до 1-2 мкм в диаметре.
Терапия бисептолом больных СПИДом с Пп также представляет большие трудности из-за частых (45-50%) случаев развития побочных осложнений: 1) сыпь; 2) тошнота/рвота; 3) анемия; 4) нейтропения. Наиболее часто осложнения появляются через 11,5 дней от начала терапии, обычно прекращаются после прерывания лечения.
К препаратам резерва относится дапсон, который назначают по 100 мг перорально в течение 21 дня. В связи с меньшей эффективностью, чем первые два препарата (61%) его не рекомендуют для лечения тяжелых форм пневмоцистоза. Предпочтителен курс лечения дапсоном в сочетании с триметопримом: 100 мг дапсона + 20 мг/кг/день триметоприма (в 4 дозах), курс — 21 день. Эффективность лечения 1 эпизода значительно выше, чем при лечении только дапсоном и составляет около 100%. Основным побочным эффектом от сочетания этих препаратов является развитие гемолиза у больных с дефицитом глюкозо-6-фосфат-дегидрогеназы. Так как эти два препарата обладают взаимоактивирующим действием, побочные эффекты от их сочетания также выше. Среди других значимых осложнений терапии отмечена метгемоглобинурия, при появлении которой препараты необходимо отменять, а больному следует назначить в/в 1-2 мг/кг метиленовой сини.
Применение механической вентиляции легких оценивается неоднозначно: большинство исследователей считают ее применение ненужным и даже противопоказанным из-за снижения сроков выживания у многих больных.
В отличие от больных Пп на фоне иммунодефицитных состояний, у больных СПИДом Пп — одна из основных причин летальных исходов, после первого эпизода пневмоцистоза средний период выживания около 9,7 мес. Через 6 мес. после первого эпизода у 18% больных развиваются рецидивы болезни. Более 60% больных СПИДом имеют не менее 2 рецидивов в течение 12-18 мес. после первого эпизода болезни. В связи с этим чрезвычайно актуальной является проблема профилактики инфекции. Различают первичную химиопрофилактику, которую назначают больным с риском развития пневмоцистоза (с содержанием cd4 < 200/мм ) и вторичную, для больных, уже перенесших пневмоцистоз. Для первичной химиопрофилактики используют атовахон в дозе 300 мг в мес. или бисептол (по 480 мг/день или по 960 мг/день). Высоко оценивается интермиттирующая химиопрофилактика бисептолом по 960 мг х 3 в нед. по сравнению с ежедневным приемом: в первом случае в 2,4 раза реже развиваются побочные осложнения, чем во втором.
Профилактика. Основной этап — раннее выявление и изоляция больных. Общие мероприятия аналогичны таковым при прочих респираторных инфекциях.
Пневмоцистоз – Симптомы

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Инкубационный период пневмоцистоза при экзогенном заражении составляет от 7 до 30 дней. но может превышать 6 нед. Наиболее частая его продолжительность у детей 2-5 нед.
У детей раннего возраста пневмоцистоз протекает как классическая интерстициальная пневмония с чётким соответствием стадиям патологического процесса. Заболевание начинается постепенно, возникают типичные симптомы пневмоцистоза: у ребёнка ухудшается аппетит, прекращается нарастание массы тела, появляются бледность и цианоз носогубного треугольника (особенно при еде и крике), лёгкое покашливание. Температура тела субфебрильная, в дальнейшем она достигает высоких цифр. В это время при перкуссии над лёгкими определяется тимпанический звук, особенно в межлопаточном пространстве. Появляется одышка при физической нагрузке. Во II стадии заболевания (ателектатическая стадия патологического процесса) постепенно нарастают одышка (в покое ЧД достигает 50-80 в минуту), цианоз и навязчивый коклюшеподобный кашель, нередко с пенистой мокротой.
В лёгких выслушивают жёсткое, местами ослабленное дыхание, непостоянные мелко- и среднепузырчатые хрипы: наблюдают расширение грудной клетки, увеличение межрёберных промежутков. В передневерхних отделах нарастает тимпанит, а в межлопаточном пространстве выявляют участки укороченного звука. Прогрессирует респираторный ацидоз. который при тяжёлом поражении сменяется алкалозом. Развивается лёгочно-сердечная недостаточность. В этой фазе может возникнуть серповидный пневмоторакс из-за разрыва лёгочной ткани. При сочетании пневмоторакса с пневмомедиастинитом возможна гибель больного, также как и при отёке лёгких.
В III стадии (эмфизематозная стадия) состояние улучшается, уменьшаются одышка и вздутие грудной клетки, но длительно сохраняется коробочный оттенок при перкуссии.
Пневмоцистоз у детей может протекать также под маской острого ларингита, обструктивного бронхита или бронхиолита.
Поскольку основную роль в развитии пневмоцистоза у взрослых играют иммунодепрессивные состояния, могут возникать следующие продромальные симптомы пневмоцистоза: слабость, повышенная утомляемость, похудание, ухудшение аппетита, потливость, субфебрилитет. Особенно часто это наблюдается в поздних стадиях ВИЧ-инфекции (СПИД). Больные обращаются за медицинской помощью обычно не в самом начале болезни именно потому, что явные характерные признаки заболевания развиваются постепенно, а в ряде случаев пневмоцистоз у них может протекать без явного поражения лёгких. В этих случаях болезнь пневмоцистоз обнаруживают при рентгенологическом обследовании или уже на вскрытии.
Наиболее характерные симптомы пневмоцистной пневмонии у больных СПИДом – одышка (90-100%). лихорадка (60%), кашель (60-70%). Одышка -самый ранний симптом. Вначале она появляется при умеренной физической нагрузке. Этот период может достигать нескольких недель и даже месяцев. Постепенно одышка нарастает и беспокоит больных уже в покое.
У больных СПИДом при пневмоцистной пневмонии температурная кривая обычно ниже, чем у больных, не инфицированных ВИЧ. Повышение температуры тела иногда сопровождается ознобом, повышенной потливостью. В начале заболевания наблюдается субфебрильная температура: в последующем она либо повышается до 38-39 °С, либо остаётся субфебрильной. Температурная кривая отличается постепенным нарастанием, постоянным, ремиттирующим или неправильным характером. Если этиотропная терапия эффективна, температура держится у не инфицированных ВИЧ больных 3-7 дней, а у ВИЧ инфицированных – более 10-15 дней.
Кашель, как правило, непродуктивный. Появление мокроты возможно у больных с сопутствующим бронхитом или у курильщиков. Для начала болезни характерно навязчивое покашливание из-за постоянного ощущения раздражения за грудиной или в гортани. В дальнейшем кашель почти постоянный, коклюшеподобный. На боль в грудной клетке пациенты жалуются гораздо реже, чем на другие признаки. Она может быть признаком остро развивающегося пневмоторакса или пневмомедиастинума. Колющая боль обычно локализуется в передней части грудной клетки и усиливается при дыхании.
В ранней стадии болезни больной отмечает такие симптомы пневмоцистоза: бледность, отмечаются цианоз губ и носо-губного треугольника, одышка при физической нагрузке. Число дыханий 20-24 в минуту. При прогрессировании болезни цианоз нарастает, кожа приобретает серовато-цианотичный оттенок, дыхание становится поверхностным и учащённым (40-60 в минуту). Больной становится беспокойным, жалуется на нехватку воздуха, одышка носит экспираторный характер. Отмечают тахикардию и лабильность пульса. Нарастают признаки сердечно-сосудистой недостаточности, возможен коллапс.
При обследовании в лёгких часто не удается выявить характерных изменений. Перкуторно можно определить укорочение лёгочного звука, аускультативно – жёсткое дыхание, усиленное в передневерхних отделах, иногда рассеянные сухие хрипы. В начале болезни нередко выявляют двустороннюю крепитацию. преимущественно в базальных отделах. Одновременно определяют уменьшение экскурсии диафрагмы. Обычно увеличиваются размеры печени, реже – селезёнки. При глубоком иммунодефиците возможно развитие внелёгочного пневмоцистоза с поражением лимфатических узлов, селезёнки, печени, костного мозга, слизистой оболочки ЖКТ, брюшины, глаз, щитовидной железы, сердца, головного и спинного мозга, тимуса и т.д.
При исследовании периферической крови обычно регистрируют неспецифические изменения, характерные для поздних стадий ВИЧ-инфекции: анемию, лейкоцитопению, тромбоцитопению и др. СОЭ всегда повышена и может достигать 40-60 мм/ч.
Самым характерным биохимическим неспецифическим показателем является повышение суммарной активности ЛДГ как отражение дыхательной недостаточности. Общее содержание белка в сыворотке крови уменьшено, снижен уровень альбуминов, содержание иммуноглобулинов повышено.
При целенаправленных исследованиях на рентгенограмме и КТ лёгких уже в ранних стадиях в прикорневых отделах лёгких определяют облаковидное понижение прозрачности, усиление интерстпциального рисунка, затем – мелкоочаговые тени, располагающиеся в обоих лёгочных полях симметрично в виде крыльев бабочки. Такие изменения получили название «облаковидных», «пушистых» инфильтратов, «хлопьев снега», создающих вид «завуалированного» или «ватного» лёгкого. Такая же картина интерстициальной пневмонии может наблюдаться при цитомегаловирусной пневмонии, атипичных микобактериозах, лимфоидной интерстициальной пневмонии. У 20-30% больных рентгенологические изменения могут вообще отсутствовать, а в ряде случаев встречаются атипичные признаки (асимметричные лобарные или сегментарные инфильтраты, поражение верхних отделов лёгких, как при классическом туберкулёзе, единичные инфильтраты в виде узлов; у 7% больных встречаются тонкостенные кистоподобные полости, не заполненные фибрином или жидкостью).
При исследовании функции внешнего дыхания выявляют уменьшение жизненной ёмкости, общего объёма и диффузной способности лёгких. Гипоксемия соответствует тяжести заболевания, рО2, составляет 40-70 мм рт.ст., альвеолярно-артериальная разница по кислороду – 40 мм рт.ст.
У взрослых, как правило, болезнь носит более тяжёлый характер, имеет затяжное, рецидивирующее течение с высокой летальностью. Неблагоприятные прогностические признаки пневмоцистоза – высокая активность ЛДГ (более 500 МЕ/л), продолжительное течение болезни, наличие рецидивов, выраженная ДН и/или сопутствующая цитомегаловирусная пневмония, а также низкое содержание в крови гемоглобина (менее 100 г/л), альбумина и гамма-глобулина.

[1], [2], [3], [4], [5], [6], [7], [8]
Пневмоцистоз – Симптомы
а) Терминология:
1. Аббревиатура:
• Пневмоцистная пневмония (ПЦП)
2. Синоним:
• Пневмония, вызванная Pneumocystis jirovecii
3. Определение:
• Жизнеугрожающая респираторная инфекция, развивающаяся у людей с иммунодефицитом:
о Например, у ВИЧ-инфицированных; у людей, получающих иммуносупрессивную терапию
• Этиология: Pneumocystis jirovecii, старое название – Pneumocystis carinii
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический признак:
о Диффузные двухсторонние участки снижения пневматизации в виде «матового стекла»:
– У ВИЧ(+) и ВИЧ(-) пациентов
• Локализация:
о Диффузная
• Атипичная лучевые признаки у пациента с ПЦП свидетельствуют о сопутствующем заболевании (инфекционном или неопластическом)
2. Рентгенография легких при пневмоцистной пневмонии:
• Норма (10-30%)
• Двухсторонние прикорневые или диффузные симметричные плохо отграниченные затемнения, или ретикулярные изменения
• Участки консолидации, занимающие несколько долей:
о В результате прогрессирования заболевания или развития острого респираторного дистресс-синдрома (ОРДС)
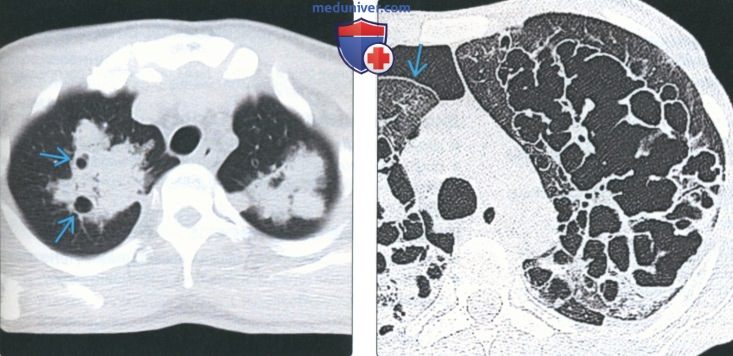
(Слева) На аксиальной КТ без КУ у пациента с пневмоцистной пневмонией в верхушечных отделах обоих легких визуализируются участки снижения пневматизации с кистозными включениями. Кисты (участки некроза и кавитации) возникают в 30% случаев пневмоцистной пневмонии.
(Справа) На аксиальной КТВР у мужчины 31 года с пневмоцистной пневмонией и СПИД определяются сливные участки пневматоцеле в верхних долях обоих легких в сочетании с правосторонним пневмотораксом, вероятным осложнением пневматоцеле.
3. КТ легких при пневмоцистной пневмонии:
• КТВР:
о Затемнения в виде «матового стекла» (92%):
– Альвеолы, заполненные «пенистым» экссудатом (сурфактант, фибрин, и клеточный дебрис)
– Вариабельное распределение: поражение центральных отделов и относительная сохранность периферических отделов (41%), «мозаичная» картина (29%), диффузное поражение (24%)
о Картина «сумасшедшей исчерченности»:
– «Матовое стекло» на фоне внутридольковых линейных тяжей и/или утолщения междольковых перегородок
о Кисты легких (10-34%):
– Инвазия легочной ткани и вторичный некроз
– Преимущественное поражение верхних долей
– Различные размеры
– Стенки различной толщины
– Реже встречаются у ВИЧ(-) пациентов
о Диффузные участки консолидации:
– Прогрессирование заболевания или развитие ОРДС
о Внутридольковые тяжи
о Утолщение междольковых перегородок
о Спонтанный пневмоторакс:
– Связан с разрывом субплеврального пневматоцеле
• Менее типичные находки:
о Очаг(и): формирование гранулемы:
– Обычно множественные
– Размер варьирует (1-10 мм), описаны милиарные очаги
о Объемное образование (3-7 см)
о Долевые участки консолидации (11%):
– С преимущественным поражением верхних долей
о Лимфаденопатия средостения и корней легких (22%)
о Плевральный выпот (редко)
о Точечные кальцинаты по ходу плевры
о «Мозаичная» картина:
– Связана с констриктивным бронхиолитом
• Хроническая ПЦП:
о Неправильные линейные затемнения
о Тракционные бронхоэктазы
о Нарушение архитектоники легкого
о Крупный очаг(и)
4. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТВР
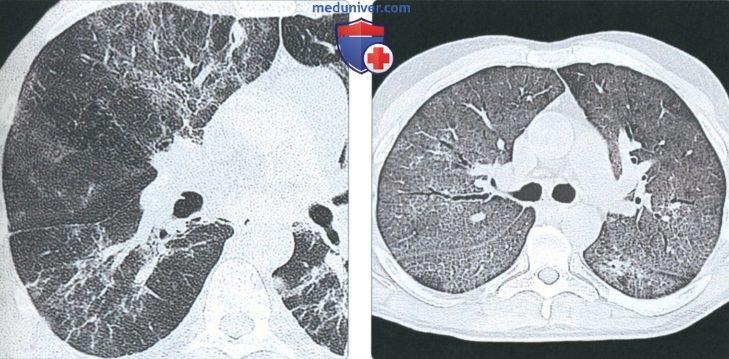
(Слева) На аксиальной КТВР у пациента 25 лет со СПИД и пневмоцистной пневмонией визуализируются множественные участки снижения пневматизации в виде «матового стекла», интрапаренхиматозные тяжи, неправильные линейные включения. К нетипичным лучевым проявлениям относятся солитарные или множественные очаги, в т.ч. милиарные.
(Справа) На аксиальной КТВР у пациента с ВИЧ и пневмоцистной пневмонией, определяются диффузные участки снижения пневматизации в виде «матового стекла» на фоне ретикулярных изменений (т.н. картина «сумасшедшей исчерченности».
в) Дифференциальная диагностика пневмоцистной пневмонии:
1. Цитомегаловирусная пневмония:
• Консолидация легочной ткани
• «Матовое стекло»
• Очаги • «Дерево в почках»
• Плотные участки консолидации или опухолеподобные очаги у пациентов со СПИД
• Пациенты с иммунодефицитом:
о После трансплантации костного мозга или паренхиматозного органа
о СПИД
2. Диффузное альвеолярное кровоизлияние:
• «Матовое стекло»
• Консолидация легочной ткани
• Картина «сумасшедшей исчерченности»
• Диспноэ, кашель, кровохарканье, поражение дыхательных путей
• Пациенты с иммунодефицитом (СПИД):
о Тромбоцитопения; коагулопатия, связанная с диссеминированным внутрисосудистым свертыванием и дисфункцией печени)
о Возможна связь с саркомой Капоши или лимфомой
• Пациенты с иммунодефицитом, но вне связи со СПИД:
о Новообразования крови, трансплантация гемопоэтических стволовых клеток, реакция на препараты, инфекции (инвазивный аспергиллез)
3. Лимфоидная интерстициальная пневмония
• Центрилобулярные очаги
• «Матовое стекло»
• Кисты легких
• Консолидация легочной ткани
• Утолщение бронховаскулярных пучков
• Утолщение междольковых перегородок
• Мелкие субплевральные очаги
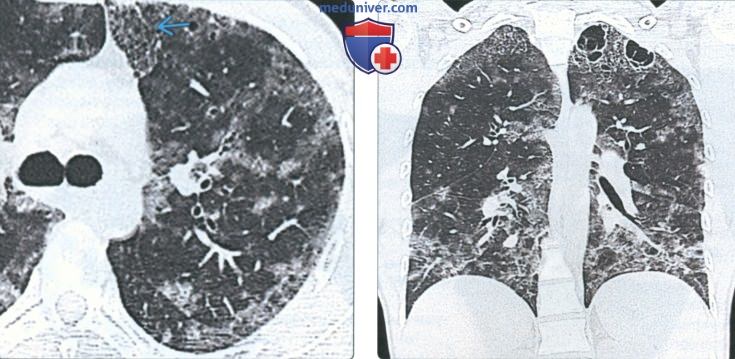
(Слева) На аксиальной КТВР у мужчины 2 7 лет со СПИД и пневоцистной пневмонией в обоих легких визуализируются разбросанные участки снижения пневматизации в виде «матового стекла» и субплевральные ретикулярные изменения.
(Справа) На корональной КТВР у этого же пациента определяются двухсторонние участки снижения пневматизации по типу «матового стекла», кисты в субплевральных отделах верхней доли левого легкого, а также паренхиматозные тяжи в нижних долях. Пневмоцистной пневмонией обычно страдают пациенты со СПИД и уровнем CD4
г) Патология:
1. Общая характеристика:
• Pneumocystis jirovecii: широко распространенный эукариотический микроорганизм
• Рибосомная РНК аналогична таковой у грибков, что позволяет классифицировать Pneumocystis jirovecii как грибковый организм
• Серологические исследования демонстрируют практически общую серопозитивную реакцию на пневмоцисты к двухлетнему возрасту
• Патофизиология неизвестна; возможна реактивация латентной детской инфекции, передача возбудителя между восприимчивыми хозяевами, или заражение из внешней среды
• У пациентов с ВИЧ/СПИД и ПЦП намного выше нагрузка пневмоцистами, ниже уровень нейтрофилов по сравнению с инфицированными, но ВИЧ(-) пациентами
2. Микроскопия:
• Различные картины заболевания:
о Типичные:
– Интраальвеолярный «пенистый» экссудат, содержащий пневмоцисты
– Воспаление интерстиция
о Атипичные:
– Интерстициальная пневмония
– Организующаяся пневмония
– Диффузное альвеолярное повреждение
– Гранулематозное воспаление
– Внутрилегочные очаги с кавитацией
– Кальцинаты
– Васкулит
– Альвеолярная реакция, напоминающая протеиноз
• Характерные проявления:
о Интраальвеолярный «пенистый» экссудат
о Хроническое воспаление интерстиция
о Пролиферация пневмоцитов 2 типа о Идентификация Pneumocystis jirovecii в интраальвеолярном экссудате:
– Цисты лучше всего видны при окрашивании по Гомори
• Менее типичные проявления:
о Интерстициальный фиброз
о Гранулемы
о Формирование гиалиновых мембран
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Прогрессирующее диспноэ
о Непродуктивный кашель
о Субфебрильная лихорадка
• Другие признаки/симптомы:
о Острая боль в грудной клетке:
– Может быть связана с пневмотораксом
о Тахипноэ
о Тахикардия
о Кровохарканье (3%)
о Отсутствие симптомов (3%)
о Отсутствие нарушений при аускультации
• Клинический профиль:
о СПИД-главный фактор риска ПЦП
о Другие факторы риска: химиотерапия при злокачественных опухолях, иммуносупрессивная терапия, врожденные нарушения иммунитета
о ВИЧ-инфицированные пациенты:
– Младшая возрастная группа
– Подострое клиническое течение
– Средний интервал между появлением симптомов и диагнозом: 28 дней
– CD4(+) клетки: о ВИЧ(-)пациенты:
– Старшая возрастная группа
– Внезапное развитие дыхательной недостаточности
– Средний интервал между появлением симптомов и диагнозом: 5 дней
о Диагностика:
– Индукция мокроты в гипертоническом солевом растворе: диагностическая ценность 50-90%
– Бронхоальвеолярный лаваж: идентификация возбудителя при помощи различных вариантов окраски:
Трофические формы: модифицированная окраска по Папаниколау, по Райту-Гимзе, по Граму-Вейгерту
Цисты: окраска по Гомори, толуидиновым синим
– Моноклональные антитела: выше чувствительность и специфичность по сравнению с традиционным окрашиванием образцов индуцированной мокроты
– ПЦР: выше чувствительность и специфичность по сравнению с бронхоальвеолярным лаважом и исследованием индуцированной мокроты
2. Демография:
• Мужчины и женщины заболевают одинаково часто
• Снижается заболеваемость у лиц, страдающих СПИД, в связи с появлением высокоактивной антиретровирусной терапии и всеобщей профилактики ПЦП
3. Течение и прогноз:
• ВИЧ(+) пациенты:
о Летальность в начальном стадии 10-20% о ↑ смертность у пациентов, которым требуется ИВЛ
о Меньшее количество воспалительных клеток соотносится с большей оксигенацией и лучшей выживаемостью
• ВИЧ(-) пациенты:
о Летальность 30-60%
о У пациентов, страдающих злокачественными опухолями, выше риск гибели
4. Лечение пневмоцистной пневмонии:
• Метод выбора: триметоприм-сульфаметоксазол и адъюнктивная терапия кортикостероидами (для подавления воспалительного процесса в легких у пациентов с тяжелыми инфекциями)
• Первичную профилактику ПЦП у ВИЧ-инфицированных взрослых людей необходимо начинать при уровне CD4 • Пожизненная профилактика у пациентов, ранее переносивших ПЦП
е) Диагностическая памятка. Следует учесть:
• ПЦП у ВИЧ-инфицированных пациентов с выраженным иммунодефицитом, подострой респираторной симптоматикой, двухсторонними участками снижения пневматизации в виде «матового стекла»
ж) Список использованной литературы:
1. Bienvenu AL et al: Pneumocystis pneumonia suspected cases in 604 non-HIV and HIV patients. Int J Infect Dis. 46:11-7, 2016
2. Lu PX et al: Correlation between imaging features of Pneumocystis Jiroveci pneumonitis (PCP), CD(4) (+) T lymphocyte count, and plasma HIV viral load: A study in 50 consecutive AIDS patients. Quant Imaging Med Surg. 2(2): 124-9, 2012


