Ретинопатии сетчатки глаза: первичные и вторичные
Ретинопатия – патология глаза, характеризующаяся поражением сосудов сетчатки. Подобные поражения становятся причиной нарушения кровоснабжения органа зрения, его дистрофии, что ведет к атрофии зрительного нерва и слепоте. Течение ретинопатии абсолютно безболезненное, с появлением в поле зрения непрозрачных пятен (скотом) и пелены. Кроме того, отмечается прогрессирующее ухудшение зрения. При выявлении ретинопатии обязательна консультация специалистов (офтальмолога, невролога, эндокринолога, кардиолога). Диагностика требует следующих офтальмологических исследований: проверки остроты зрения и его полей, выполнения биомикроскопии, офтальмоскопии, флуоресцентной ангиографии, электрофизиологических исследований, а также УЗИ глаза. Лечение ретинопатии проводят одновременно с компенсацией заболевания, ее вызвавшего. Назначают вазодилататоры, антикоагулянты, витамины. Выполняют лазеркоагуляцию сетчатки, рекомендуют проведение гипербарической оксигенации.

Общие сведения
Термин «первичная ретинопатия» объединяет разные по природе возникновения заболевания сетчатки невоспалительного характера. Вторичные ретинопатии – патологии сетчатки, возникающие как осложнение некоторых заболеваний организма.
К первичным принято относить центральную серозную ретинопатию, многофокусную острую заднюю ретинопатию и наружную экссудативную. Среди вторичных выделяют: гипертоническую, диабетическую, травматическую ретинопатии, а также ретинопатию, возникающую вследствие заболеваний крови. Существует еще ретинопатия недоношенных. Ее относят в отдельную форму, так как изучением заболевания занимается, наряду с офтальмологией, еще и педиатрия.
Первичные ретинопатии
Причина возникновения первичных ретинопатий до сих пор остается на стадии изучения, поэтому в большинстве случаев их считают идиопатическими.
Центральная серозная ретинопатия. Также ее называют центральным серозным ретинитом и идиопатической отслойкой желтого пятна, как правило, поражает молодых мужчин в возрасте 20-40 лет без серьезных системных заболеваний. Обычно пациенты отмечают недавно перенесенные эмоциональные потрясения, частые приступы мигреневых головных болей. Поражение сетчатки при этой патологии носит односторонний характер.
Среди признаков заболевания: микропсия (видимые предметы кажутся меньше реальных размеров), скотомы, снижение остроты зрения, сужение его полей. Важный фактор дифференциальной диагностики – повышение остроты зрения при корригировании очками с положительными линзами небольшой величины.
Патоморфологические признаки центральной серозной ретинопатии: серозная отслойка в области макулы пигментного эпителия, определяемая при офтальмоскопическом исследовании ограниченным круглым или овальным выбуханием, имеющим цвет темнее остальных тканей сетчатки. Кроме того, отсутствует фовеальный рефлекс (вокруг центральной ямки на сетчатке отсутствует световая полоска), возникают сероватые или желтоватые преципитаты.
Терапия центральной серозной ретинопатии требует проведения лазерной коагуляции сетчатки. Назначаются препараты для укрепления стенок сосудов, уменьшения отека сетчатки, улучшения микроциркуляции; проводится оксигенобаротерапия. Своевременное лечение заболевания в 80% случаев дает положительные результаты, патологический процесс удается остановить – предотвратить отслойку сетчатки, улучшить зрение до первоначального состояния.
Многофокусная острая задняя пигментная эпителиопатия. Эта разновидность ретинопатии бывает одно- или двусторонней. Она характеризуется образованием множественных плоских субретинальных очагов в ткани сетчатки серовато-белого цвета. Их обратное развитие приводит к возникновению участков депигментации. Осмотр глазного дна при этом, выявляет периваскулярный отек сосудов на периферии сетчатки, а также отек ДЗН, расширение и извитость вен.
У основной массы пациентов с этим заболеванием определяется помутнение стекловидного тела, иридоциклит и эписклерит. Происходит раннее нарушение центрального зрения, обусловленное появлением центральных или парацентральных скотом.
Для лечения заболевания достаточно применения консервативной терапии. Она включает назначение витаминных и сосудорасширяющих лекарственных средств (Винпоцетина, Пентоксифиллина и пр.). Также назначаются ангиопротекторы (солкосерила) для инстилляции в глаз, проводятся ретробульбарные инъекции стероидов. Рекомендована гипербарическая оксигенация. Активное своевременное лечение приводит к положительным результатам – происходит обратное развитие патологии.
Наружная экссудативная ретинопатия. Называемая также болезнью Коатса и наружным экссудативным ретинитом, болезнь развивается преимущественно у мужчин молодого возраста, обычно поражая один глаз. Она характеризуется скоплением экссудата под сосудами сетчатки, кристаллами холестерина, геморрагиями. Патологические изменения, зачастую выявляются на периферии, макулярная зона вовлекается в процесс достаточно редко. При проведении ангиографии сетчатки очень часто обнаруживаются артериовенозные шунты и множественные микроаневризмы.
Данная форма ретинопатии отличается медленно прогрессирующим течением. Для ее лечения назначается лазерная коагуляция сетчатки и процедура гипербарической оксигенации. Если процесс зашел достаточно далеко, возможна отслойка сетчатки, которая требует неотложного хирургического вмешательства. Кроме того, прогноз может быть отягощен возникновением глаукомы, развитием иридоциклита.

Вторичные ретинопатии
Диабетическая ретинопатия. Заболевание возникает, как офтальмологическое осложнение сахарного диабета первого или второго типа. Главными причинами ее возникновения называют: длительность течения диабета, отсутствие компенсации основного заболевания, высокий сахар крови, нефропатию, гипертонию, ожирение, анемию, гиперлипидемию.
Диабетическая ретинопатия – самое часто и серьезное осложнение диабета, главная причина слабовидения больных, их слепоты. Процесс развития заболевания подразделяется на стадии – диабетическая ангиопатия, диабетическая ретинопатия, пролиферирующая диабетическая ретинопатия. Первые стадии протекают аналогично стадиям гипертонической ретинопатии и атеросклеротической. В раннем периоде стадии пролиферирующей диабетической ретинопатии начинается неоваскуляризация ткани сетчатки с образования патологических сосудов. На позднем этапе, они разрастаются и становятся причиной рецидивирующих кровоизлияний в стекловидное тело, а также распространения глиальной ткани, которая провоцирует возникновение тракции. Натяжение волокон стекловидного тела и его деформация становятся причиной отслойки сетчатки, из-за которой и возникает неизлечимая слепота.
Симптомы начальных стадий диабетической ретинопатии сводятся к устойчивому снижению остроты зрения, возникновению перед глазами плавающих пятен и пелены, которые пропадают и возникают вновь. Это затрудняет чтение и выполнение работы на близком расстоянии или с мелкими деталями. На поздней стадии зрение пропадает совсем.
Для диагностирования диабетической ретинопатии, назначается проведение офтальмоскопии. Исследование предполагает расширение зрачка, что позволяет осмотреть глазное дно в деталях и выявить характерные изменения. Для определения функционального состояния периферии сетчатки применяется метод периметрии. УЗИ глаз помогает определить участки кровоизлияний, уплотнений в толще ткани, рубцов. Также назначается Электроретинография для оценки жизнеспособности различных областей сетчатки. Детализация данных исследования может быть получена при ангиографии сосудов сетчатки или лазерной сканирующей томографии. Обязательными исследованиями при данной форме ретинопатии, также являются методы: визометрии, биомикроскопии, диафаноскопии, КЧСМ и пр.
Для лечения диабетической ретинопатии, кроме офтальмолога, привлекается и специалист-диабетолог (эндокринолог). Он осуществляет необходимый контроль глюкозы крови, обеспечивает своевременный прием снижающих сахар препаратов, витаминов, ангиопротекторов, антиагрегантов, антиоксидантов, а также медикаментов, активирующих микроциркуляцию. При разрывах сетчатки применяют ее лазеркоагуляцию. В случае развития ее масштабной отслойки или при изменениях в стекловидном теле, показано хирургическое вмешательство – операция витрэктомия.
Диабетическая ретинопатия нередко осложняется гемофтальмом, может развиться катаракта, возникнуть помутнения стекловидного тела и его рубцовые изменения. Также возможна отслойка сетчатки, наступление слепоты.
Гипертоническая ретинопатия. Данная форма патогенетически связана с артериальной гипертензией, почечной недостаточностью, токсикозом беременных. Она обусловлена спазмом артериол сетчатки, что влечет за собой эластофиброз или гиалиноз стенок сосудов. Тяжесть гипертонической ретинопатии напрямую зависит от длительности течения гипертонии и ее клинической степени.
Процесс гипертонической ретинопатии принято подразделять на 4 стадии:
- Гипертоническая ангиопатия сетчатки. Она протекает с обратимыми изменениями, которые затрагивают функционал артериол и венул сетчатой оболочки.
- Гипертонический ангиосклероз. Он характеризуется органическим поражением ретинальных сосудов, что обусловлено склеротическим уплотнением стенок сосудов, уменьшением их прозрачности.
- Гипертоническая ретинопатия. Для нее характерно наличие изменений в ткани сетчатки очагового типа (геморрагии, отложение липидов, плазморрагии, зоны белкового экссудата, зоны ишемического инфаркта), возможен частичный гемофтальм. На этой стадии, пациенты отмечают снижение остроты зрения, в поле зрения возникают скотомы. Все признаки регрессируют при проведении антигипертензивной терапии.
- Гипертоническая нейроретинопатия. На этой стадии ангиопатия, ангиосклероз, ретинопатия осложняются отеком ДЗН, возникают экссудации, зоны отслойки сетчатки. Подобное состояние значительно чаще имеет место при злокачественной гипертонии, а также стойком повышении АД на фоне заболевания почек. Исходом стадии гипертонической нейроретинопатии нередко становится атрофия зрительного нерва, что заканчивается необратимой слепотой.
Диагностировать гипертоническую ретинопатию помогают консультации двух специалистов – офтальмолога и кардиолога. Методами офтальмологического исследования при этом заболевании, являются: офтальмоскопия, флюоресцентная ангиография. Клиническая картина демонстрирует изменение ширины русла сосудов сетчатки, их тотальную или частичную облитерацию, субретинальную экссудацию, наличие симптома Салюса — Гунна (вена «уходит» в глубокие слои сетчатки из-за того, что напряженная и уплотненная артерия давит на нее в проекции их перекреста) и др.
Терапия гипертонической ретинопатии требует компенсации основного заболевания – артериальной гипертонии. Для этого, назначается прием антикоагулянтов и витаминов, проводится оксигенобаротерапия, выполняется и лазерная коагуляция сетчатки.
Среди осложнений гипертонической ретинопатии называют рецидивирующий гемофтальм, тромбозы ретинальных вен. Исходом гипертонической ретинопатии в отсутствии своевременного лечения может стать серьезное снижение зрения, а в некоторых случаях даже слепота. Ретинопатия осложняет течение основного заболевания и беременности, которую могут прервать по медицинским показаниям.

Атеросклеротическая ретинопатия. Главная причина ее возникновения – системный атеросклероз. Изменения сетчатки, происходящие на стадиях ангиопатии и ангиосклероза, повторяют таковые при гипертонической ретинопатии; на стадии нейроретинопатии происходит появление мелких капиллярных геморрагий, по ходу вен наблюдается отложение кристаллического экссудата, ДЗН становится бледным.
Офтальмологическая диагностика заболевания включает следующие методы: прямая и непрямая офтальмоскопия, флюоресцентная ангиография. Специфического лечение заболевания нет. Главное значение имеет лечение компенсация основного заболевания. Для этого назначаются дезагреганты, антисклеротические препараты, сосудорасширяющие медикаментозные средства, ангиопротекторы, мочегонные. В стадии нейроретинопатии эффективны курсы электрофореза, который выполняют с протеолитическими ферментами.
Среди осложнений атеросклеротической ретинопатии, наиболее опасными считаются: окклюзия артерий сетчатки, атрофия зрительного нерва, которые могут стать причиной необратимой слепоты.
Ретинопатия при заболеваниях крови. Многие патологии системы крови способны вызвать возникновение ретинопатии, к ним относят: анемии, лейкозы, полицитемии, макроглобулинемии Вальденстрема, миеломную болезнь и пр.
Ретинопатии, вызванные каждой болезнью различаются специфической офтальмоскопической картиной. К примеру, форма обусловленная полицитемией, выявляет при исследовании темно-красный цвет вен сетчатки, при цианотичном оттенке глазного дна. Зачастую возникает тромбоз ретинальных вен, отек ДЗН.
При анемиях, напротив, глазное дно бледное на фоне расширенных сосудов сетчатки, при одинаковой окраске артерий и размере сосудистого русла. Данная форма может сопровождаться экстраретинальными и субретинальными кровоизлияниями, экссудативной отслойкой сетчатки.
В случае лейкозов, наблюдается извитость вен на глазном дне, выявляется диффузный ретинальный отек, скопление очагов экссудата, кровоизлияния.
При макроглобулинемии Вальденстрема, как и при миеломной болезни, из-за парапротеинемии, диспротеинемии, сгущения крови ретинальные сосуды расширяются, возникают их тромботические окклюзии, развиваются микроаневризмы, геморрагии в сетчатую оболочку.
Для лечения подобного рода ретинопатий, необходима терапия основного заболевания и выполнение лазеркоагуляции сетчатки. Прогноз исхода заболевания всегда осторожный.
Травматическая ретинопатия. Она развивается на фоне внезапного и резкого сдавления грудной клетки, от чего возникает спазм артериол, провоцирующий наступление гипоксии сетчатки и выброс в ее область транссудата. В ближайшем посттравматическом периоде развиваются кровоизлияния в сетчатку, происходят ее органические изменения. Данная форма ретинопатии, нередко становится причиной атрофии зрительного нерва.
При контузии глаза может возникать осложнение, носящее название Берлиновского помутнения. Оно связано с субхориоидальным кровоизлиянием, сопровождающимся отеком глубоких слоев сетчатки и проникновением экссудата в пространство под сетчаткой.
Лечение такой ретинопатии, заключается в назначении витаминных препаратов, проводится устранение гипоксии ее тканей, рекомендуется проведение гипербарической оксигенации и другие процедуры.
Ретинопатия недоношенных. Это форма заболевания является особенной, так как встречается исключительно у недоношенных младенцев. Причина ее – недоразвитие сетчатки у родившихся прежде положенного времени детей. Для полного формирования сетчатки, созревания остальных глазных структур, маленькие пациенты нуждаются в абсолютном зрительном покое, а также обеспечении бескислородного местного тканевого дыхания (гликолиза). Однако, для полноценного выхаживания недоношенных требуется дополнительная оксигенация, которая способствует стимуляции процессов метаболизма в жизненно важных органах. Ее обеспечение становится причиной угнетения гликолиза в сетчатке и сосудистой оболочке глаза, провоцируя изменения на глазном дне.
Риску возникновения ретинопатии недоношенных особенно подвержены младенцы, рождение которых пришлось на 31 неделю гестации или ранее. Также, немаловажную роль играет их масса тела, если она ниже 1500 грамм, риск заболевания выше, особенно, если состояние усугубляется общим нестабильным состоянием, длительным получением кислородотерапии.
Новорожденные, входящие в группу риска по данной форме ретинопатии, через 3-4 недели после рождения, обязательно осматриваются офтальмологом. Затем, обследования офтальмологом необходимо проводить каждые 2 недели, вплоть до полного формирования сетчатки. Отсроченными осложнениям ретинопатии недоношенных становятся: миопия, косоглазие, амблиопия, слабовидение, глаукома, отслойка сетчатки.
Нередко данная форма ретинопатии заканчивается полным регрессом патологического процесса, поэтому лечение начинают только в случае однозначного ухудшения состояния. В основном же избирается тактика динамического наблюдения. Лечение заболевания заключается в проведении лазерной коагуляции сетчатки или криоретинопексии. Если проведенных мер недостаточно, назначается склеропломбирование, витрэктомия.

Профилактические меры
Специфических мер предупреждения любых видов ретинопатии нет. Для ранней диагностики и профилактики осложнений патологии, пациентам с сахарным диабетом, гипертонией, атеросклерозом, болезнями крови и почек, обязательно состоять на учете у офтальмолога и вовремя проходить диспансерное наблюдение.
Наблюдение офтальмолога необходимо и на всех сроках беременности. Особенно это касается женщин, у которых возможны преждевременные роды. В дальнейшем, перенесшие ретинопатию новорожденных дети, должны ежегодно проходить регулярные офтальмологические осмотры, вплоть до совершеннолетия (18 лет).
Важная роль в организации профилактических мероприятий по ретинопатии принадлежит согласованности действий разнопрофильных медицинских специалистов – офтальмологов, кардиологов, неврологов, эндокринологов, акушеров-гинекологов, неонатологов, травматологов и других специальностей.
Ретинологи нашей клиники имеют огромный опыт лечения заболеваний сетчатки, в том числе всех видов ретинопатии. Обращаясь к нам, пациенты гарантированно получают точнейшую диагностику зрительной системы на самом точном новейшем офтальмологическом оборудовании.
Терапия заболевания проводится в соответствии с мировыми протоколами лечения. Благодаря отличной оснащенности клиники, существует возможность применения новейших технологий, наиболее безопасных для здоровья глаз и дальнейшее диспансерное наблюдение пациентов.
Ретинопатия сетчатки глаза: что это такое, симптомы и лечение
Ретинопатия – это заболевание, связанное с поражением сетчатки любого происхождения. Проявляется в виде расстройства кровоснабжения сетчатой оболочки. Данная патология часто является осложнением системных заболеваний, таких как гипертония, сахарный диабет и другие. Осмотр глазного дна при проведении офтальмологического исследования позволяет оценить состояние сетчатки, ее сосудов и выявить заболевание на ранней стадии. В зависимости от стадии протекания заболевания, применяется консервативное или хирургическое лечение.
Классификация ретинопатии
Существует несколько типов ретинопатии с разными симптомами и первопричинами. Важно понимать, что стало причиной заболевания, чтобы правильно выбрать метод лечения.
В зависимости от причины, ретинопатию делят на первичную и вторичную.
Причины первичной считают идиоматическими, так как на данный момент они не достаточно изучены. Первичную ретинопатию делят на такие виды:
- Центральная серозная – чаще всего поражает заболевание мужчин в возрасте от 20 до 40 лет. Иногда проявляется после серьезных эмоциональных потрясений. У пациентов наблюдается микропсия, сужаются поля зрения, снижается острота. При диагностике у пациентов выявляют отслойку в области макулы пигментного эпителия. Также отсутствует фовеальный рефлекс, появляются желтоватые или сероватые преципитаты.
- Многофокусная острая задняя пигментная. При данной патологии наблюдается появление большого количества плоских субретинальных очагов в ткани сетчатки, которые имеют серовато-белый цвет. При их обратном развитии образуются участки депигментации. При офтальмологическом обследовании глазного дна обнаруживается периваскулярный отек сосудов на периферии сетчатки, извитость и расширение вен, отек ДЗН. У многих пациентов наблюдается эписклерит, иридоциклит, помутнение стекловидного тела. Болезнь проявляет себя в виде нарушения центрального зрения.
- Наружная экссудативная. Данное заболевание также называют наружным экссудативным ринитом или болезнью Коатса. Чаще всего диагностируется у пациентов мужского пола молодого возраста. Болезнь поражает обычно один глаз. Проявляется в виде скопления экссудата под сосудами кристаллами холестерина, геморрагиями. В большинстве случаев патология наблюдается на периферии, очень редко в макулярной зоне. При обследовании обнаруживаются микроаневризмы и артериовенозные шунты. Болезнь прогрессирует медленно. При запущенности возможна отслойка сетчатки.
Вторичные ретинопатии классифицируются таким образом:
-
. Возникает, как осложнение при сахарном диабете. Оно встречается достаточно часто и может иметь серьезные последствия вплоть до полной слепоты. На ранней стадии неоваскуляризация ткани сетчатки. На поздней стадии они разрастаются, что приводит к рецидивирующим кровоизлияниям в стекловидное тело и возникновению тракции. Из-за натяжения стекловидного тела и его деформации возникает отслойка сетчатки глаза. У пациентов наблюдается снижение остроты зрения, перед глазами появляется пелена, темные пятна, которые, то появляются, то пропадают. Со временем может наступить полная потеря зрения.
- Гипертоническая ретинотерапия. Возникает при артериальной гипертензии, токсикозе беременных, почечной недостаточности. Ее результатом может стать гиалиноз стенок сосудов или эластофиброз. Тяжесть заболевания зависит от клинической степени и длительности протекания гипертонии. У пациентов при осмотре наблюдаются изменения ширины русла сосудов сетчатки, их облитерация, субретинальная экссудация. При осложнении возникает тромбоз ретинальных вен, рецидивирующий гемофтальм.
- Атеросклеротическая ретинопатия. Причиной возникновения данного заболевания является системный атеросклероз. Самыми опасными осложнениями такой формы болезни являются атрофия зрительного нерва, окклюзия артерий сетчатки, которые могут привести к полной и необратимой потере зрения.
- Ретинопатия при заболеваниях крови. Данный вид заболевания может возникнуть на фоне различных патологий крови, таких как полицитемия, лейкоз, анемия и др. Офтальмологическая картина зависит от болезни, которая вызвала ретинопатию. Так при анемии глазное дно бледное, при этом наблюдается расширение сосудов сетчатки. При лейкозе на глазном дне наблюдается скопление очагов экссудата, диффузный ретинальный отек. Лечение связано с терапией основного заболевания, которое вызвало ретинопатию.
- Травматическая ретинопатия. Причиной возникновения являются травмы, связанные с резким и внезапным сдавливанием грудной клетки. Кровоизлияние в сетчатку может вызвать ее органические изменения. Последствиями такого заболевания может стать атрофия зрительного нерва.
- Ретинопатия недоношенных. Такая патология наблюдается у недоношенных детей. Ее причина – недостаточное развитие сетчатки младенца. Заболевание часто заканчивается полным регрессом при правильной терапии и тщательным контролем состояния сетчатки. Для полноценного формирования сетчатки ребенку необходим полный зрительный покой, обеспечение бескислородного местного тканевого дыхания.
Причины возникновения ретинопатии
- При подборе лечебной тактики учитывается специфика первичного заболевания, которым и обусловлено развитие ретинопатии. Причины могут быть следующими: Диабетическая. Как и следует из названия, причина возникновения заболевания заключается в наличии у человека сахарного диабета. Патология рассматривается в качестве одного из последствий замедления обменных процессов и нарушения функционирования сосудистой системы. Такой вид ретинопатии сетчатки глаза приводит к стремительной потере зрения, чаще выявляется у людей с диабетом 1 и 2 типов.
- Гипертоническая ретинопатия. Возникает в качестве осложнения хронической гипертонической болезни, сопряженной с увеличением показателей артериального давления. Гипертония приводит к нарушению функционирования артерий, спазмированию сосудов глазного дна, что способствует развитию ретинопатии сетчатки глаза. На фоне гипертонической болезни у человека бывает чаще ангиоспастический вид поражения сетчатки. Ангиоспастическая ретинопатия представляет собой один из вариантов осложнений, выраженный в образовании пятен в области пораженных сосудов сетчатки. Прогноз для больного в таких случаях бывает неблагоприятен. Терапия ангиоспастической формы патологии нередко подразумевает проведение оперативного вмешательства.
- Атеросклеротическая ретинопатия глаз. Как и следует из названия, атеросклеротический вид заболевания бывает на фоне поражения сосудистой системы хроническим атеросклерозом. Характерным является образование точечных кровоизлияний, приводящих к патологическим изменениям и отслойке сетчатки. Терапия атеросклеротической формы болезни базируется на устранении первичной патологии.
- Геморрагическая. Ретинопатия сетчатки геморрагической формы развивается в результате поражения сосудистой системы и общих хронических патологий крови, к числу которых относятся, к примеру, лейкоз, тяжелая анемия. Признаки геморрагической ретинопатии сетчатки обусловлены спецификой и особенностями течения основного заболевания, но общим является то, что больной плохо видит.
- Травматическая. При резком сдавливании грудной клетки возникает спазм артериол. Из-за этого возникает гипоксия сетчатки глаза и выброс транссудата в эту область. В ближайшем травматическом периоде наблюдаются кровоизлияние в сетчатку. Вследствие этого возникают ее органические изменения.
При выборе схемы терапии врач руководствуется анамнезом пациента, включающим особенности течения и степень тяжести основного заболевания.
Симптомы и признаки ретинопатии
Как проявляется патология, зависит от причин развития заболевания, наличия или отсутствия осложнений, а также ряда иных факторов. В качестве симптомов, которые могут указывать на поражение сетчатки, можно привести ряд следующих:
- Травматическая. Для посттравматической формы болезни характерными являются изменения органического характера, которые провоцируют появление перед глазами больного темных пятен и кругов.
- Атеросклеротическая и гипертоническая. На стадии ангиосклероза и ангиопатии наблюдаются изменения сетчатки аналогичные, как при гипертонической ретинопатии. На стадии нейроретинопатии возникают небольшие капиллярные геморрагии, ДЗН становится бледным, по ходу вен имеет место отложение кристаллического экссудата.
- Диабетическая. На ранних стадиях у пациента периодически возникаю темные пятна, пелена, которые со временем исчезают. Также наблюдается устойчивое ухудшение зрения. Для диагностики заболевания проводят исследование глазного дна при расширенном зрачке. Также применяется метод периметрии для оценки функционального состояния сетчатки. УЗИ позволяет выявить места рубцов, утолщений, кровоизлияний. Частое осложнение ретинопатии данного вида – полная потеря зрения.
Независимости от вида ретинопатии, если ее не лечить, это может привести к снижению остроты зрения. Своевременная диагностика, устранение причин заболевания и коррекции состояния организма позволяет сохранить зрение и сдерживать развития патологических процессов.
Лечение ретинопатии
В сфере офтальмологии существует масса терапевтических приемов и схем, направленных на лечение патологии сетчатки. Выбор наиболее подходящего варианта зависит от формы заболевания, степени его развития, тяжести поражения.
- Посттравматическая. Для предупреждения развития ряда осложнений, являющихся последствиями травмы глазного яблока, обязательным является систематическое наблюдение за пациентом со стороны специалистов. Лечение включает использование препаратов местного действия, которые направлены на профилактику и устранение воспалительных процессов, укрепление сосудистой системы, оказание анестезирующего действия, если это является необходимым. В тяжелых случаях возможно хирургическое вмешательство. Необходимость в операции возникает на фоне тяжелых поражений глазного яблока.
- Гипертоническая. Для снижения нагрузки на сосудистую систему сетчатки обязательно при гипертонической форме заболевания использование препаратов, способствующих снижению уровня артериального давления. Чаще медикаменты данной группы представлены в виде таблеток для приема внутрь или растворов для инъекций. Необходимость в их использовании также заключается в снижении нагрузки на сердечную мышцу. Обусловлено это тем, что напряженная работа сердца приводит к увеличению нагрузки на сосудистую систему, органы зрения.
- Диабетическая. Помимо офтальмолога, для лечения диабетической ретинопатии привлекается эндокринолог. Он проводит контроль количества сахара в крови, назначает препараты, снижающие уровень сахара в крови, витаминов, антиоксидантов и других препаратов, активирующих микроциркуляцию. Если имеют место разрывы сетчатки, назначают лазерную коагуляцию или проводят хирургическое вмешательство.
- Атеросклеротическая. Специфическая терапия, направленная непосредственно на устранение поражения сетчатки в данном случае не актуальна. Лечение включает использование методов и средств, направленных на терапию атеросклероза. Чаще применяются лекарственные препараты, способствующие расширению сосудов, стимуляции кровотока, а также мочегонные средства. Для улучшения общего состояния больному может быть показана специальная диета, разработанная в индивидуальном порядке.
- Недоношенность. Данное заболевание требует сложного и долгого офтальмологического лечения. Проводится лазерная коагуляция сетчатки и криоретинопексия. Дополнительно может назначаться склеропломбирование, витрэктомия. Для профилактики недоношенности важно систематическое наблюдение за беременной женщиной со стороны специалиста, устранение факторов, которые могут спровоцировать наступление преждевременных родов.
Поражение сетчатки, независимо от формы и причин возникновения, представляет собой патологию, несвоевременное или неверное лечение которой может привести к необратимым последствиям. Наиболее неблагоприятный прогноз в таких случаях заключается в полной потере зрения.
Заключение
Для предупреждения потери зрения пациентам, страдающим рядом системных заболеваний, в числе которых сахарный диабет, атеросклероз, гипертония, требуется регулярно проходить профилактические офтальмологические осмотры. Обязательным является постоянное наблюдение новорожденных, появившихся раньше положенного срока. Своевременное выявление патологии и принятие мер, направленных на полное устранение или компенсацию основного заболевания, позволит предупредить тяжелые осложнения и сохранить зрительную функцию больного в полном объеме.
Ретинопатия
Ретинопатия – поражение ретинальных сосудов, приводящее к нарушению кровоснабжения сетчатки, ее дистрофии, атрофии зрительного нерва и слепоте. Ретинопатия протекает безболезненно: при этом отмечается появление перед глазами плавающих пятен (скотом) и пелены, прогрессирующее снижение зрения. Диагностика ретинопатии требует проведения консультаций специалистов (офтальмолога, невролога, кардиолога, эндокринолога), исследования остроты и полей зрения, выполнения офтальмоскопии, биомикроскопии, флуоресцентной ангиографии глазного дна, электрофизиологических исследований, УЗИ глаза. При ретинопатии необходимо достижение компенсации сопутствующих заболеваний, назначение вазодилататоров, витаминов, антикоагулянтов, проведение гипербарической оксигенации, лазеркоагуляции сетчатки.
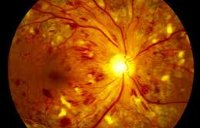
Общие сведения
Понятием «ретинопатии» в офтальмологии обозначаются различные по происхождению патологические изменения сетчатки, не связанные с воспалением (ретинопатии первичные), а также поражения сетчатки, развивающиеся вследствие других заболеваний (ретинопатии вторичные). Среди первичных ретинопатий выделяют центральную серозную, острую заднюю многофокусную и наружную экссудативную ретинопатию. К вторичным ретинопатиям относят диабетическую, гипертоническую, травматическую, а также ретинопатию при заболеваниях крови. В отдельную форму, которая изучается не только офтальмологией, но и педиатрией, выделяется ретинопатия недоношенных.

Первичные ретинопатии
Центральная серозная ретинопатия
Этиология первичных ретинопатий остается неизвестной, поэтому их относят к идиопатическим. Центральная серозная ретинопатия (центральный серозный ретинит, идиопатическая отслойка желтого пятна) чаще выявляется у мужчин 20-40 лет, не имеющих соматических заболеваний. В анамнезе пациенты указывают на перенесенные эмоциональные стрессы, частые головные боли по типу мигрени. При центральной серозной ретинопатии поражение сетчатки обычно одностороннее.
Симптомы центральной серозной ретинопатии включают микропсию (уменьшение размеров видимых предметов), появление скотом, снижение остроты и сужение полей зрения. Важным дифференциально-диагностическим признаком является улучшение зрения при использовании слабо положительных линз.
Патоморфологическая картина при центральной серозной ретинопатии характеризуется серозной отслойкой пигментного эпителия в макулярной области, что определяется в процессе офтальмоскопии как ограниченное овальное или круглое выбухание более темного цвета, чем окружающие ткани сетчатки. Типично отсутствие фовеального рефлекса (световой полоски вокруг центральной ямки сетчатки), наличие желтоватых или сероватых преципитатов.
В лечении центральной серозной ретинопатии используется лазерная коагуляция сетчатки. Проводится терапия, направленная на укрепление сосудистой стенки, улучшение микроциркуляции, уменьшение отека сетчатки; назначается оксигенобаротерапия. В 80% случаев, при своевременной активной терапии серозной ретинопатии удается остановить отслойку сетчатки и восстановить зрение до исходного уровня.
Острая задняя многофокусная пигментная эпителиопатия
Данная форма ретинопатии может быть одно- или двусторонней. При острой задней многофокусной пигментной эпителиопатии образуются множественные плоские субретинальные очаги серовато-белого цвета, при обратном развитии которых формируются участки депигментации. При осмотре глазного дна определяются периваскулярный отек периферических сосудов сетчатки, извитость и расширение вен, отек ДЗН.
У значительной части больных происходит помутнение стекловидного тела, развивается эписклерит и иридоциклит. Рано нарушается центральное зрение, в поле зрения появляются центральные или парацентральные скотомы.
Лечение задней многофокусной пигментной эпителиопатии проводится консервативно; включает назначение витаминотерапии, сосудорасширяющих препаратов (винпоцетина, пентоксифиллина и др.), ангиопротекторов (солкосерила), ретробульбарных инъекций кортикостероидов, гипербарической оксигенации. Прогноз при данной форме первичной ретинопатии, как правило, благоприятный.
Наружная экссудативная ретинопатия
Развитие наружной экссудативной ретинопатии (болезни Коутса, наружного экссудативного ретинита) преимущественно отмечается у молодых мужчин. Поражение сетчатки чаще одностороннее. При данной форме ретинопатии под сосудами сетчатки скапливается экссудат, геморрагии, кристаллы холестерина. Изменения, как правило, локализуются на периферии глазного дна; поражение макулярной зоны происходит редко. Нередко при ангиографии сетчатки выявляются множественные микроаневризмы, артериовенозные шунты.
Течение наружной экссудативной ретинопатии медленное, прогрессирующее. Лечение проводится путем лазеркоагуляции сетчатки и гипербарической оксигенации. Прогноз отягощается отслойкой сетчатки, требующей неотложного вмешательства, развитием иридоциклита и глаукомы.
Вторичные ретинопатии
Гипертоническая ретинопатия
Патогенетически гипертоническая ретинопатия связана с артериальной гипертензией, почечной недостаточностью, токсикозом беременных. При этой форме ретинопатии отмечается спазм артериол глазного дна с последующим эластофиброзом или гиалинозом их стенок. Тяжесть поражения определяется степенью гипертензии и длительностью течения гипертонической болезни.
В развитии гипертонической ретинопатии выделяют 4 стадии. Стадия гипертонической ангиопатии сетчатки характеризуется обратимыми функциональными изменениями, затрагивающими артериолы и венулы сетчатки.
В стадии гипертонического ангиосклероза поражение ретинальных сосудов носит органический характер и связано со склеротическим уплотнением сосудистых стенок, снижением их прозрачности.
Стадия гипертонической ретинопатии характеризуется наличием очаговых изменений в ткани сетчатки (геморрагий, плазморрагий, отложений липидов, белкового экссудата, зон ишемического инфаркта), частичного гемофтальма. У пациентов с гипертонической ретинопатией отмечается снижение остроты зрения, появляются скотомы (плавающие пятна) перед глазами. Обычно на фоне антигипертензивной терапии данные изменения регрессируют, а симптомы исчезают.
В стадии гипертонической нейроретинопатии к ангиопатии, ангиосклерозу и собственно ретинопатии, присоединяются явления отека ДЗН, экссудации, очаги отслойки сетчатки. Данные изменения более характерны для злокачественной гипертонии и гипертензии почечного генеза. Стадия гипертонической нейроретинопатии может закончиться атрофией зрительного нерва и необратимой потерей зрения.
Диагностика гипертонической ретинопатии включает консультацию офтальмолога и кардиолога, проведение офтальмоскопии и флюоресцентной ангиографии. Офтальмоскопическая картина характеризуется изменением калибра сосудов сетчатки, их частичной или тотальной облитерацией, симптомом Салюса — Гунна (смещением вены в глубокие ретинальные слои вследствие давления на нее напряженной и уплотненной артерии в зоне их перекреста), субретинальной экссудацией и др.
При гипертонической ретинопатии проводится коррекция артериальной гипертония, назначаются антикоагулянты, витамины, проводится оксигенобаротерапия и лазерная коагуляция сетчатки. Осложнениями гипертонической ретинопатии являются рецидивирующий гемофтальм и тромбозы вен сетчатки. Прогноз гипертонической ретинопатии серьезный: не исключается значительное снижение зрения и даже развитие слепоты. Ретинопатия отягощает течение основной патологии и беременности, поэтому может стать медицинским основанием для искусственного прерывания беременности.
Атеросклеротическая ретинопатия
Причиной развития атеросклеротической ретинопатии служит системный атеросклероз. Изменения, происходящие в сетчатке в стадиях ангиопатии и ангиосклероза, аналогичны таковым при гипертонической ретинопатии; в стадии нейроретинопатии появляются мелкие капиллярные геморрагии, отложения кристаллического экссудата по ходу вен, побледнение ДЗН.
Основными методами офтальмологической диагностики атеросклеротической ретинопатии служит прямая и непрямая офтальмоскопия, ангиография сосудов сетчатки. Специальное лечение атеросклеротической ретинопатии не проводится. Наибольшее значение имеет терапия основного заболевания – назначение дезагрегантов, антисклеротических, сосудорасширяющих препаратов, ангиопротекторов, мочегонных средств. При развитии нейроретинопатии показаны курсы электрофореза с протеолитическими ферментами. Осложнениями атеросклеротической ретинопатии часто становятся окклюзия артерий сетчатки, атрофия зрительного нерва.
Диабетическая ретинопатия
Патогенез диабетической ретинопатии обусловлен наличием сахарного диабета 1 или 2 типа. Основными факторами риска развития ретинопатии являются длительность течения диабета, выраженная гипергликемия, нефропатия, артериальная гипертензия, ожирение, гиперлипидемия, анемия. Диабетическая ретинопатия является наиболее частыми и серьезным осложнением диабета и служит главной причиной слабовидения и слепоты.
В развитии данной формы заболевания выделяют стадии диабетической ангиопатии, диабетической ретинопатии и пролиферирующей диабетической ретинопатии. Первые две стадии (ангиопатии и простой ретинопатии) протекают с теми же изменениями, что и аналогичные стадии гипертонической и атеросклеротической ретинопатии. В ранней стадии пролиферирующей диабетической ретинопатии развивается неоваскуляризация сетчатки, в поздней стадии происходит врастание вновь образованных сосудов и рецидивирующие кровоизлияния в стекловидное тело, разрастание глиальной ткани. Натяжение волокон и деформация стекловидного тела обусловливают развитие тракционной отслойки сетчатки, которая и является причиной неизлечимой слепоты при диабетической ретинопатии.
В начальных стадиях диабетическая ретинопатия проявляется устойчивым снижением остроты зрения, появлением перед глазами пелены и плавающих пятен, которые периодически исчезают. Затруднено чтение и выполнение мелкой работы. В поздней пролиферирующей стадии наступает полная потеря зрения.
Проведение офтальмоскопии под мидриазом позволяет детально осмотреть глазное дно и выявить характерные для диабетической ретинопатии изменения. Функциональное состояние сетчатки периферических зон исследуется с помощью периметрии. С помощью УЗИ глаза определяются участки уплотнений, кровоизлияний, рубцов в толще глазного яблока. Электроретинография проводится с целью определения электрического потенциала и оценки жизнеспособности сетчатки. Для уточнения состояния сетчатки применяется лазерная сканирующая томография и ретинальная ангиография.
Дополнительные сведения в комплексе офтальмологического обследования пациентов с диабетической ретинопатией получают с помощью определения остроты зрения, биомикроскопии, диафаноскопии глаза, определения критической частоты слияния мельканий (КЧСМ) и т. д.
Лечение диабетической ретинопатии должно проходить под контролем офтальмолога и эндокринолога (диабетолога). Необходим тщательный контроль уровня глюкозы в крови, своевременный прием противодиабетических препаратов, витаминов, антиагрегантов, ангиопротекторов, антиоксидантов, средств, улучшающих микроциркуляцию. При отслоении сетчатки применяют лазеркоагуляцию. В случае выраженных изменений в стекловидном теле и образовании рубцов показано проведение витрэктомии, витреоретинальной операции.
Осложнениями диабетической ретинопатии служат катаракта, гемофтальм, помутнение и рубцовые изменения стекловидного тела, отслойка сетчатки, слепота.
Ретинопатия при заболеваниях крови
Ретинопатии могут развиваться при различной патологии системы крови – анемиях, полицитемии, лейкозах, миеломной болезни, макроглобулинемии Вальденстрема и др.
Каждая из форм характеризуется специфической офтальмоскопической картиной. Так, при ретинопатии, обусловленной полицитемией, вены сетчатки приобретают темно-красный цвет, а глазное дно – цианотичный оттенок. Нередко развиваются тромбоз вен сетчатки и отек ДЗН.
При анемиях глазное дно, напротив, бледное, сосуды сетчатки расширены, окраска и калибр артерий и вен одинаковы. Ретинопатия при анемиях может сопровождаться субретинальными и экстраретинальными кровоизлияниями (гемофтальмом), экссудативной отслойкой сетчатки.
При лейкозах со стороны глазного дна наблюдается извитость вен, диффузный отек сетчатки и ДЗН, кровоизлияния, скопление зон экссудата.
При миеломной болезни и макроглобулинемии Вальденстрема в результате диспротеинемии, парапротеинемии, сгущения крови расширяются ретинальные вены и артерии, развиваются микроаневризмы, тромботические окклюзии вен, геморрагии в сетчатку.
Лечение ретинопатий, связанных с патологией системы крови, требует терапии основного заболевания, проведения лазеркоагуляции сетчатки. В отношении зрительной функции прогноз серьезный.
Травматическая ретинопатия
Развитие травматической ретинопатии связано с внезапным и резким сдавлением грудной клетки, при котором происходит спазм артериол, наступает гипоксия сетчатки с выходом в нее транссудата. В ближайшем периоде после травмы развиваются кровоизлияния и органические изменения сетчатки. Травматическая ретинопатия может привести к атрофии зрительного нерва.
Последствиями контузии глазного яблока служат изменения, получившие название Берлиновское помутнение сетчатки. Данная форма травматической ретинопатии связана с субхориоидальным кровоизлиянием и отеком глубоких ретинальных слоев, выходом транссудата в пространство между сетчаткой и сосудистой оболочкой.
Для лечения травматической ретинопатии назначается витаминотерапии, проводится борьба с тканевой гипоксией, гипербарическая оксигенация.
Ретинопатия недоношенных
Перечисленные выше формы ретинопатии, преимущественно встречаются у взрослых. Особую форму заболевания представляет ретинопатия недоношенных, связанная с недоразвитием сетчатки у детей, родившихся от преждевременных родов. Для завершения формирования и созревания всех структур глаза недоношенные дети нуждаются в зрительном покое и бескислородном местном тканевом дыхании (гликолизе). С другой стороны, для выхаживания недоношенных и стимуляции метаболических процессов в жизненно важных органах требуется дополнительная оксигенация, что приводит к угнетению гликолиза в сетчатой и сосудистой оболочках глаза.
Наибольшему риску развития ретинопатии недоношенных подвержены дети, рожденные на сроке гестации менее 31 недели, с массой при рождении менее 1500 гр, нестабильным общим состоянием, получающие длительную кислородотерапию, перенесшие переливание крови.
Новорожденные группы риска по развитию ретинопатии обследуются офтальмологом спустя 3-4 недели после рождения. Офтальмологическое обследование повторяют каждые 2 недели до завершения формирования сетчатки. К поздним осложнениям ретинопатии недоношенных относят близорукость, косоглазие, амблиопию, глаукому, отслойку сетчатки, слабовидение.
В начальных стадиях ретинопатии недоношенных может произойти самопроизвольное излечение, поэтому применяется наблюдательная тактика. В остальных случаях показано проведение лазерной коагуляции или криоретинопексии, а при неэффективности – склеропломбировки, витрэктомии.
Профилактика
С целью предупреждения развития ретинопатии необходимо диспансерное наблюдение офтальмологом пациентов с гипертонической болезнь, сахарным диабетом, атеросклерозом, заболеванием почек, заболеваниями крови, травмами, беременных с нефропатией и др.
Профилактика ретинопатии недоношенных требует внимательного ведения беременности у женщин группы риска по преждевременным родам, совершенствования условий выхаживания недоношенных. Дети, перенесшие ретинопатию в период новорожденности, должны обследоваться детским офтальмологом ежегодно до 18 лет.
Важную роль в профилактике ретинопатий играет согласованность действий специалистов различных профилей: офтальмологов, эндокринологов, кардиологов, неврологов, акушеров-гинекологов, педиатров, травматологов и др.
Ретинопатия

12.03.2021
Содержание статьи:

Люди, страдающие сахарным диабетом 1 или 2 типа, не понаслышке знают о том, что такое ретинопатия глаз. Однако существуют и другие причины, из-за которых ретинопатия считается довольно распространенным офтальмологическим заболеванием, встречающимся в любом возрасте.
Определение и классификация
Под ретинопатией понимаются патологические изменения в строении и функционировании ретинальных сосудов внутренней оболочки глаза (сетчатки) невоспалительного характера. Патология является следствием нарушенного кровоснабжения сосудистой сетки в силу ряда неблагоприятных факторов различного происхождения. Ретинопатия глаз опасна тяжелыми необратимыми процессами, приводящими к атрофии зрительного нерва и полной слепоте.
Исходя из первопричин, заболевание подразделяется на 3 категории:
первичная, не связанная с воспалением;
вторичная (фоновая), являющаяся следствием имеющейся системной патологии других органов;
Первичная ретинопатия
Заболевания, объединённые в эту группу, имеют идиопатическую природу возникновения и самостоятельный механизм развития.
Центральная серозная ретинопатия
Это офтальмонарушение связано с появлением и локализацией субретинальной жидкости под центральным радиусом сетчатки (макулой) на пути фокусировки светового луча. Возникновение жидкости – результат серозного отслоения пигментного эпителия в области макулы. Характерными признаками являются также присутствие преципитатов и отрицательный фовеальный рефлекс.
Такая ретинопатия глаз чаще всего встречается у мужчин до 40 лет без соматических патологий, однако, подверженных мигреням, эмоциональным стрессам. Клиническая картина выражается в затуманенности видения, появлении белесых пятен. Не редко также оптически неверное восприятие форм, цветов и размеров предметов, а также расстояния до них. При отсутствии должного лечения симптоматика и генез расстройства будут усугубляться, что может привести к отслойке сетчатки.
Острая многофокусная пигментная ретинопатия
Патология выражается в обнаружении множественных очаговых образований четкой формы кремового оттенка с последующей депигментацией сначала в районе макулы, а затем по всей периферии сетчатки. При этом наблюдается деформация, отечность капиллярной сетки, зрительного нерва.
Симптомы появляются в обоих глазах в виде помутнения витреума, появлении скотом, нередко иридоциклита, эписклерита. Болезнь поражает, в основном, молодых людей, ранее перенесших вирусную инфекцию.
Наружная экссудативная ретинопатия
Болезнь носит односторонний характер. Патогенез связан с концентрацией в субретинальных областях периферии сетчатки экссудата, кристаллов холестерина, геморрагий – результата кровоизлияний патологически деформированных сосудов. Пациент сталкивается с нечеткостью видения, «пеленой» перед глазами. Ситуация усугубляется фотопсией, явлением движущихся точек, узоров.
Ретинопатия глаз такого типа опасна тяжелыми последствиями – отслойкой сетчатки, глаукомой.
Вторичная (фоновая) ретинопатия
Диабетическая ретинопатия
Прогрессирующий патогенез сахарного диабета 1 или 2 типа является основной причиной диабетической формы болезни.
В развитии патологии выделяют три стадии:
Первая стадия затрагивает капиллярную сеть внутренней оболочки глаза, нарушая её нормальное функционирование. Процессы обратимы, однако создают условия для перехода в другую стадию – диабетической ретинопатии. Здесь уже негативные изменения более глубокие, связанные с уплотнением сосудистых стенок и возрастанием их проницаемости (ангиосклеротические). В структурах сетчатки образуются множественные геморрагии, липидные, белковые отложения, возможен частичный гемофтальм.
Патогенез пролиферирующей стадии выражается в неоваскуляризации сетчатки с последующим врастанием аномальных сосудов, отягощенными частыми кровоизлияниями в стекловидное тело. Деструктивные необратимые процессы в витреуме приводят к неминуемому отслоению сетчатки и полной слепоте.
Диабетическая ретинопатия глаз является самым частым осложнением диабета, выражающимся в стремительной потере зрения вплоть до атрофии зрительных органов и инвалидации пациента.
Гипертоническая ретинопатия
Патология связана с нарушением микроциркуляции и деформацией венол и альвеол сетчатки вследствие артериальной гипертензии, тяжелого поражения почек, острого токсикологического состояния при беременности. Тяжесть течения гипертонической болезни обуславливает степень поражения глаз.
Стадии гипертонических ангиопатии, ангиосклероза и ретинопатии имеют в анамнезе те же механизмы развития, что и при диабетической форме.
Гипертоническая нейроретинопатия характеризуется отеком зрительных нервных окончаний, локальным отслоением внутренней оболочки глаза. Это тяжелое состояние, спровоцированное, как правило, гипертензией почечной недостаточности. В большинстве случаев ретинопатия глаз, находящаяся в этой стадии, заканчивается атрофией зрительного нерва и неизбежной слепотой.
Атеросклеротическая ретинопатия
Эта форма вызвана прогрессирующим атеросклерозом сосудов. Стадии ангиопатии, ангиосклероза и ретинопатии выражаются в патологическом увеличении диаметра кровеносного русла, его деформацией, изменениями в системах метаболизма и кровоснабжения. Множественные кровоизлияния, кристаллические отложения, обесцвечивание диска зрительного нерва (ДЗН) – клиника болезни на стадии нейроретинопатии, которая может закончиться блокадой сосудистой сетки с последующей ишемией.
Геморрагическая ретинопатия
Офтальмозаболевание является следствием патологий крови различного генеза: анемии, лейкозов, миеломной болезни и др. Клиническая картина ретинопатии при этом напрямую зависит от непосредственного заболевания-первопричины. Так при анемии диагностируется выраженная бледность глазного дна, расширение сосудов. Не редко появление гемофтальмов, очаговое отслоение сетчатки.
Миеломная болезнь провоцирует тяжелое состояние, сопровождающееся микроаневризмами, тромботическими венозными блокадами, множественными геморрагиями.
При лейкозах ретинопатия глаз обусловлена извитостью капилляров, отёчностью сетчатки и ДЗН, скоплением экссудата, гемофтальмом.
Прогноз офтальмологического расстройства при любой геморрагической патологии довольно серьёзный и требует назначения обширного курса терапии в отношении как причины так и следствия.
Травматическая ретинопатия
В этом случае болезнь провоцируется внезапным и резким спазмом сосудов, вызванным прямым механическим воздействием на грудную клетку. В результате возникает гипоксия сетчатки, кровоизлияния, скопление транссудативной жидкости, глубокий отёк ДЗН с дальнейшей атрофией.
Ретинопатия недоношенных
Эта форма заболевания наблюдается у младенцев, родившихся на сроке менее 8 месяцев с массой тела до 1,5 кг. На этом этапе глазные структуры ещё полностью не сформированы. Их «созревание» должно происходить в условиях гликолиза (бескислородного метаболизма) и зрительного покоя, которые невозможно создать при выхаживании недоношенного ребенка и обеспечения его жизнедеятельности. Осложнениями такого рода ретинопатии чаще всего являются косоглазие, близорукость, слабовидение, в тяжелых случаях – глаукома, отслоение сетчатки.
Диагностика
При первых признаках нарушения зрения следует обратиться к врачу. Врач-офтальмолог проведет ряд диагностических процедур, позволяющих выявить причину заболевания и тяжесть состояния.
К ним относятся:
консультации окулиста и врачей, лечащих сопутствующие заболевания (эндокринолога, кардиолога и пр.);
Ретинопатия: стадии и симптомы
Ретинопатия – одно из самых опасных заболеваний глаз, при котором поражаются ретинальные сосуды, нарушается кровоснабжение сетчатки, что в свою очередь приводит к дистрофии и атрофии зрительного нерва.
Причины ретинопатии
Причин возникновения этого недуга очень много. Его развитие возможно, как осложнение сахарного диабета, атеросклероза, различных инфекционных заболеваниях, артериальной гипертензии, позднего токсикоза беременных (гестоза), почечной недостаточности, ожирения. Кроме того ретинопатия может развиться в результате черепно-мозговых травм, а также травм глазного яблока.

В зависимости от вызвавшей ее причины выделяют несколько видов ретинопатии. Расскажем о каждом из них подробнее.
- Диабетическая ретинопатия
Причиной развития данной патологии служит сахарный диабет. Особенно часто ретинопатия развивается у пациентов с высоким уровнем сахара в крови, а также у тех, кто не придерживается правильной диеты, нарушает дозировку и кратность введения инсулина или приема сахаропонижающих лекарственных препаратов.
На начальных стадиях диабетической ретинопатии снижается острота зрения, перед глазами появляются плавающие пятна, появляющиеся и исчезающие внезапно. Человеку становится трудно выполнять мелкую работу, читать книги. В поздней стадии прогрессирования заболевания может произойти полная отслойка сетчатки, что приводит к полной утрате зрительной функции.
Для диагностирования диабетической ретинопатии и ее стадии проводят полное обследование пациента. Показано выполнение УЗИ глаз, электроретинографии, лазерной сканирующей томографии, ретинальной ангиографии. С помощью периметрии исследуют функциональное состояние периферических зон сетчатки.
Лечение диабетической ретинопатии должно проходить обязательно под контролем офтальмолога и эндокринолога. Необходимо соблюдать время и прием лекарств, витаминов, а так же постоянно контролировать уровень глюкозы в крови. В настоящее время специалисты компании Google проводят тестирование особых контактных линз, предназначенных для контроля уровня глюкозы в слезной жидкости. Специалисты полагают, что данные контактные линзы позволят контролировать течение сахарного диабета совершенно на другом уровне и тем самым предотвращать развитие его осложнений, в том числе и поражение сосудов сетчатки. - Атеросклеротическая ретинопатия
Эта форма заболевания развивается на фоне общего атеросклероза – распространенного заболевания сосудов, при котором в их просвете происходит образование атеросклеротических бляшек.
Для уточнения диагноза проводят офтальмоскопию (исследование глазного дна), что позволит увидеть саму сетчатку и питающие ее кровеносные сосуды, а так же изменения в их строении, выявить возможную патологию в стекловидном теле. При исследовании врач может обнаружить липидные отложения и мелкие капиллярные кровоизлияния.
Для лечения как атеросклеротической ретинопатии хирургическое вмешательство не требуется. Пациентам обычно назначают антисклеротические и сосудорасширяющие средства, а так же препараты улучшающие микроциркуляцию в сосудах глазного яблока (дезагреганты, ангиопротекторы). - Гипертоническая ретинопатия
При артериальной гипертензии, в зависимости от степени и длительности ее течения, происходит изменение не только сосудов головного мозга, но и кровеносных сосудов сетчатой оболочки. При гипертонической ретинопатии возникает спазм ретинальных артериол, ухудшается кровоснабжение сетчатки, что в свою очередь приводит к изменениям в ее строении.
Различают несколько стадий развития заболевания:
- Гипертонический ангиосклероз. Начинают изменяться ретинальные сосуды, их стенки уплотняются и снижается прозрачность, усиливается способность отражать световые лучи.На второй стадии гипертонической ретинопатии происходят функциональные изменения сосудов сетчатки и некоторое распрямление артериол, угол их ветвления становится более тупым. Все патологические процессы, возникающие в первой и второй стадии заболевания являются обратимыми, при условии проведения своевременного и полноценного лечения.
- Стадия нейроретинопатии. Она может закончиться атрофией зрительного нерва и полной потерей зрения. На ее фоне часто возникают очаговые отслойки сетчатки. Изменения в ретине на этой стадии гипертонической ретинопатии являются стойкими и необратимыми. Однако назначение правильного лечения позволяет предотвратить дальнейшее прогрессирование заболевая и сохранить зрение.
Ретинопатия недоношенных
Наибольшему риску развития ретинопатии подвержены недоношенные дети, чья масса тела при рождении составляет менее 2 кг или родившиеся на сроке гестации меньше 32 недель.
Это связано со значительным недоразвитием у них сетчатки. Для ее формирования и созревания структур полный зрительный покой и безкислородное местное тканевое дыхание.
Однако большинство недоношенных детей появляется на свет и с недоразвитой тканью легких. Поэтому врачи вынуждены помещать их в специальные кувезы, в которых поддерживается необходимая температура, влажность воздуха. Кроме этого воздух в кувезе дополнительно обогащается кислородом, что позволяет малышу дышать. Но в то же время повышенная концентрация кислорода оказывает на развитие сетчатки негативное влияние, что и становится причиной развития ретинопатии недоношенных.

Для своевременного выявления начала заболевания недоношенных детей, которым проводилась кислородотерапия, должен регулярно осматривать офтальмолог.
Первый осмотр выполняют через 3 – 4 недели после рождения малыша, а затем каждые две недели до тех пор пока не будет завершено полное созревание сетчатки.
Осложнениями ретинопатии недоношенных могут стать миопия (близорукость), косоглази е , глаукома. Но самым серьезным осложнением несомненно является отслойка сетчатки.
Фоновая ретинопатия и ретинальные сосудистые изменения

Ретинопатия – патологические изменения сосудов сетчатки глаза невоспалительного характера, приводящие к нарушению кровоснабжения в ее ткани и возникновению дистрофических процессов, что влечет за собой атрофию зрительного нерва и необратимую слепоту. Фоновыми называют патологические изменения, происходящие на фоне каких-либо системных заболеваний.
Виды ретинопатии
В офтальмологии ретинопатии принято подразделять на первичные и вторичные. И те и другие вызваны патологическими изменениями в сетчатке невоспалительного характера. К первичным ретинопатиям специалисты относят:
- Центральную серозную ретинопатию
- Острую заднюю многофокусную ретинопатию
- Наружную экссудативную ретинопатию
Вторичные ретинопатии, возникающие на фоне заболевания или патологического состояния организма, подразделяют на:
- Диабетическую
- Гипертоническую
- Травматическую
- Ретинопатию болезней крови
Кроме того, существует совершенно отдельный вид заболевания — ретинопатия недоношенных.
Причины возникновения ретинопатий
Этиология возникновения первичных ретинопатий неизвестна, поэтому их называют идиопатическими. Появление вторичных ретинопатий может быть обусловлено системным заболеванием организма, интоксикацией, серьезными травмами.
Вторичные ретинопатии зачастую являются осложнением гипертонической болезни, сахарного диабета, почечной недостаточности, системного атеросклероза, заболеаний системы крови, токсикоза при беременности, травм грудной клетки, головы, лица, глазного яблока.
Ретинопатия недоношенных – особая форма заболевания, которая связана с внутриутробным недоразвитием сетчатки. Выявляется только у новорожденных родившихся преждевременно, с небольшой массой тела (до 1500 г) и необходимостью последующего выхаживания в кислородных кувезах.
Как проявляется ретинопатия
Общим признаком всех видов ретинопатий являются нарушения зрения. Это может быть как снижение остроты зрения и сокращение его полей, так и появление перед глазами темных пятен или точек. В некоторых случаях, из-за отслойки сетчатки, перед глазами могут появляться «искры» и «молнии». Нарушения зрения при ретинопатии часто сопровождаются кровоизлияниями внутрь глаза или разрастанием сосудов, из-за чего возникает покраснение белка (диффузное или локальное). Тяжелые степени ретинальных сосудистых изменений приводят к изменению цвета зрачка и нарушению его реакции на свет. Патологический процесс нередко сопровождается болевыми ощущениями и присоединением общих симптомов: головной боли, тошноты, головокружения.
В зависимости от вида ретинопатии, симптоматика может несколько меняться.

Диагностика
Выявление ретинопатии и патологических изменений ретинальных сосудов требует проведения следующих офтальмологических исследований:
- Офтальмоскопии
- Периметрии
- Тонометрии
- УЗИ глаз
- Измерения электрического потенциала сетчатки
- Флуоресцентной ретинальной ангиографии
Перечень необходимых методов исследования утверждает лечащий врач. Для пациентов с сахарным диабетом обследование обязательно проводится дважды в год. Для беременных женщин – раз в триместр срока беременности.
Младенцы должны пройти обязательное профилактическое офтальмологическое обследование не позднее второго месяца жизни. Новорожденные, входящие в группу риска ретинопатии, проходят первое обследование в трехнедельном возрасте и затем должны обследоваться каждые две недели, пока идет формирование сетчатки.
При ретинопатии недоношенных, после проведенного лечения обследования должны повторяться каждые 2-3 недели. В случае обратного развития заболевания по завершению процесса формирования сетчатки, профилактические обследования необходимы ребенку каждые полгода, пока он не достигнет возраста 18-ти лет.
Лечение ретинопатии
Главным в лечении вторичных ретинопатий, является компенсация вызвавшего ее заболевания. Параллельно проводится непосредственное лечение ретинальных сосудистых изменений, с применением консервативных и хирургических методов. Выбор их остается на усмотрения врача после проведения диагностических исследований, в соответствии с видом и стадией выявленного заболевания.
При консервативной терапии ретинопатии лечение заключается в закапывании определенных глазных капель. Это, как правило, растворы витаминных комплексов и гормональные препараты.
Широко применяемыми хирургическими методами лечения являются лазерная и криохирургическая коагуляция сетчатой оболочки. При необходимости, может быть назначена операция витрэктомия.
В случае ретинопатии недоношенных, на ранних стадиях заболевания возможно самопроизвольное излечение, которое не отменяет обязательного наблюдения офтальмолога и педиатра. В отсутствии самопроизвольного положительного исхода заболевания, маленьким пациентам может быть проведена лазеркоагуляция сетчатки, криоретинопексия, склеропломбирование или витрэктомия.
Из физиотерапевтических методов воздействия, наибольший эффект лечения некоторых видов ретинопатии (диабетической, в том числе) показывает гипербарическая оксигенация – воздействие на ткани сетчатки кислородом под высоким давлением.

Осложнения ретинопатии
Осложнениями диабетической ретинопатии, как правило, становится пролиферация сосудов, влекущая за собой частые кровоизлияния в стекловидно тело, возникновение вторичной глаукомы, отслойки сетчатки, помутнения и рубцевание стекловидного тела и, наконец, слепоту.
Гипертоническая ретинопатия может осложняться рецидивирующим гемофтальмом, тромбозами вен сетчатки, что значительно снижает качество зрения и может грозить полной потерей зрения.
Ретинопатия является угрозой для беременности и иногда становится причиной ее искусственного прерывания.
При атеросклеротической ретинопатии частыми осложнениями становятся окклюзии вен сетчатки, способные привести к атрофии зрительного нерва.
Среди поздних осложнений ретинопатии недоношенных специалисты называют близорукость, амблиопию, косоглазие, слабовидение, глаукому, отслойку сетчатки.
Профилактика заболевания
Предупреждение ретинопатий нередко становится заботой врачей самых разных профилей. Так, в качестве профилактики возникновения этого заболевания, людям, страдающим сахарным диабетом, атеросклерозом, гипертонией, болезнями почек и заболеваниями крови необходимо обязательно проходить курсовое лечение этих патологий и постоянно наблюдаться у офтальмолога. В случае появления таких признаков ретинопатии, как снижение остроты зрения или сужения его полей, плавающих пятен или пелены перед глазами необходимо безотлагательно обращаться за медицинской помощью.
Профилактика ретинопатии недоношенных, по большей части, заключается в просвещении беременных женщин из группы риска, повышенное внимание к ведению их беременности и усовершенствование условий выхаживания младенцев, рожденных до срока. Дети, с ретинопатией недоношенных, даже в случае благополучного исхода заболевания, должны проходить ежегодные офтальмологические обследования до 18 лет.


