О «резус-конфликте»
В последнее время появилось очень много слухов о так называемых резус-конфликте и групповом конфликте. Стоит женщине узнать, что у нее резус-отрицательная группа крови, у нее чуть ли не истерика: «Мне угрожает резус-конфликт! Я не смогу выносить беременность!»Доходит до того, что некоторые женщины говорят, что им противопоказано беременеть, потому что у них резус-отрицательная группа крови. Многие врачи приводят настолько абсурдные объяснения, что удивляешься порой, до чего доходит человеческая фантазия. А что же говорят данные современных медицины и науки? Я постараюсь вам объяснить, что не все так страшно в отношении резуса и групп крови, как иногда вы читаете об этом или слышите от знакомых и друзей.
Материнской алло-иммунизацией (изо-иммунизацией, сенсибилизацией) называется состояние женщины, когда ее защитной системой вырабатываются антитела (иммуноглобулины IgG) на инородные красные кровяные тельца (эритроциты). В народе, да и среди врачей, распространено название «групповой или резусный конфликт», что устарело и неточно. Чужеродные эритроциты могут попадать в организм беременной женщины при переливании крови и продуктов крови и от плода под влиянием разных факторов. Таким образом, чтобы началась выработка антител матерью, что можно определить с помощью серологических анализов, эритроциты плода должны попасть в кровяное русло матери.
Чаще всего эритроциты плода попадают в кровяное русло матери при прерывании беременности (аборты, выкидыши), кровотечениях (отслойка плаценты спонтанная или в результате травмы), хирургических процедурах (забор ворсинок хориона, амниоцентез, кордоцентез, ручное отделение плаценты, лазерная коагуляция сосудов плаценты или пуповины, др.), внематочной беременности.
Защитная система женщины вырабатывает антитела на специфические агенты (антигены), размещенные на поверхности эритроцитов плода. Эти антитела относятся к группе IgG, а значит, могут проникать через плаценту и попадать в кровяное русло плода. При прогрессирующей беременности или при последующих беременностях и наличии плода- носителя определенных видов антигенов, материнские антитела разрушают эритроциты плода, вызывая малокровие (анемию) плода, которая может быть слабо выраженной или сопровождаться водянкой плода, что в свою очередь может привести к его гибели из-за сердечно-сосудистой недостаточности. Такое состояние называется гемолитической болезнью плода.
У новорожденных детей тоже может быть гемолитическая болезнь, которая часто проявляется желтушным окрашиванием кожи ребенка и повышенным уровнем особого вещества в крови — билирубина. К сожалению, многие врачи не знают, что есть минимум пять видов желтух новорожденного, и чаще всего эти желтухи весьма безопасны, а гемолитическая желтуха, требующая переливания крови, встречается нечасто – 1-2 случая на 10 000 новорожденных. До внедрения в практику профилактики «резус- конфликта» введением антирезусных антител женщинам в определенных случаях, 1% всех беременностей протекал с проявлениями антирезусной сенсибилизации, то есть появлением антирезусных антител в крови матери. Сейчас, благодаря своевременной профилактике, резусная сенсибилизация встречается в 10 случаях на 10 000 родов.
Сенсибилизация матери зависит от количества беременностей. Если до беременности резус-отрицательной женщине не вводились кровь и продукты крови (переливание крови, плазмы крови, введение эритроцитарной массы), то в ее сыворотке анти-резусные антитела должны отсутствовать. Поэтому даже если при первой беременности в кровь матери попадают эритроциты плода, возникновение гемолитической болезни новорожденного маловероятно. При нормальном протекании первой беременности (без кровотечений) эритроциты плода могут попасть в организм матери во время родов, что не опасно ни для матери, ни для новорожденного. У такого ребенка не может быть гемолитической болезни новорожденного, хотя могут быть другие виды желтух.
Теоретически, первая беременность при отсутствии предыдущей сенсибилизации продуктами крови не может протекать с выраженной гемолитической болезнью плода (или как говорят в народе, с конфликтом). Даже если в течение беременности в кровяное русло матери и попадают единичные эритроциты плода, организм матери вырабатывает минимальное количество антител, которые, хотя и переходят через плаценту и попадают в организм плода, однако они не вызывают его анемию. Чем больше беременностей, тем больший риск сенсибилизации, а значит, и увеличивается риск возникновения гемолитической анемии плода.
Важно понимать, что у резус-отрицательной женщины и резус-положительного отца шанс зачатия резус-положительного ребенка может быть вовсе не высок. Поэтому чрезмерное увлечение многочисленными определениями титров антител или другие методы обследования резус-отрицательных женщин весьма неоправданы.
Другая грубейшая ошибка, основанная на незнании вопроса, это определение титра антител (анти-резусных, групповых) у отца ребенка! Необходимо помнить, что антитела в организме матери вырабатываются на эритроциты плода, так как она является я носителем этого плода. Мужчины не беременеют, поэтому не имеют прямого контакта с плодом, а поэтому в их крови не может быть антител к эритроцитам ребенка. Незнание этого вопроса среди медицинского персонала в некоторых лечебных учреждениях бывших стран Союза достигло настоящего абсурда, и семейную пару запугивают многочисленными анализами, что создает немало стресса в жизни беременной женщины.
Старое понятие «гемолизины» больше не используется в современной медицине. Под гемолизинами принято понимать вещества, которые разрушают эритроциты, т.е. приводят к гемолизу. Таких веществ может быть много. Хотя антитела матери могут разрушать эритроциты плода (иметь на них гемолизирующее действие), однако для матери такие антитела не являются гемолизинами.
Существует около 50 различных эритроцитарных антигенов, которые могут вызвать алло- ммунизацию матери и гемолитическую болезнь плода. Однако, самыми распространенными являются антигены Rh-группы (резус-фактора) – D, c, C, E и e. Чаще всего гемолитическую анемию плода вызывает антиген D. С введением профилактических вакцин анти-резусным иммуноглобулином (RhoGAM, Анти-Д и др.) в 60-х годах в повседневную практику акушеров уровень материнской алло-иммунизации и случаев гемолитической болезни значительно понизился во всех странах мира.
У очень небольшого количества людей существует так называемый слабый D-фактор, или не выраженный, суб-фенотипический. Старые реагенты, определяющие резус-фактор, слабо чувствительные к такому виду резус-фактора, поэтому эти люди часто считались резус-отрицательными. С улучшением чувствительности реагентов, применяемых для определения групп крови, некоторые люди тестируются как резус-положительные. Для того, чтобы избежать путаницы, люди со слабым RhD антигеном считаются резус- положительные как доноры, но должны получать резус-отрицательную группу крови как реципиенты.
Резус-отрицательная группа крови встречается чаще среди белого населения (европейцы – 15-16%, испанские баски – до 35%), реже среди темнокожего населения Северной Америки (до 7%), и еще реже среди азиатского и африканского населения (до 1%).
На процесс сенсибилизации влияет групповая принадлежность плода. Оказывается, что если у резус-положительного ребенка одинаковая с матерью группа крови по АВО системе, у матери шанс возникновения алло-иммунизации составляет 15-16%, если до этого не был введен антирезусный иммуноглобулин. Если же группа крови у ребенка по АВО системе не совпадает с группой крови матери, то шанс алло-имминузации значительно понижается и составляет 1.5-2%. Этот феномен объясняется тем, что материнская система защиты уничтожает эритроциты плода, попавшие в кровяное русло матери, выработкой групповых антител еще до того, как на их появление начнут вырабатываться антирезусные антитела.
Наиболее часто встречается алло-иммунизация RhD антигеном с выработкой на него специфических антител. Но с широким распространением профилактической вакцинации в развитых странах, случаи гемолитической анемии плода у женщин с D антигеном возникает все реже и реже.
Существует несколько видов других антигенов, антитела на которые могут вызвать анемию плода (гемолитическую болезнь плода). Весьма известны антигены Kell, c, E. Практически редко гемолитическая болезнь связана со следующими антигенами: e, C, cE, Ce, Cw, Kpa, Kpb, k, Jka, s, Wra, Fya. Крайне редко встречаются Biles, Coa, Dia, Dib, Doa, Ena, Fyb, Good, Heibel, Jkb, Lua, Lub, M, Mia, Mta, N, Radin, S, U, Yta, Zd. Не вызывают анемию плода антитела на антигены Lea, Leb, P. Обычно лаборатории определяют антитела на 3-5 наиболее распространенных антигена.
Разрушение красных кровяных телец называется гемолизом. Гемолиз может быть вызван рядом факторов. В случае беременности, антитела, которые вырабатываются матерью для самой женщины не опасны, так как они вырабатываются на чужеродные красные кровяные тельца (эритроциты) плода. Проникая через плаценту и пуповину в кровяное русло плода, эти антитела могут разрушать эритроциты плода, вызывая гемолиз, а значит малокровие (анемию) плода. Это состояние называют гемолитической болезнью плода и новорожденного. При распаде эритроцитов образуется билирубин, который печень не успевает нейтрализовать, а почки не успевают вывести, что может проявляться состоянием желтухи. Степень анемии плода и новорожденного может быть от слабо выраженной до серьезных осложнений в виде плеврального выпота, асцита, что называется водянкой плода. В некоторых случаях такое состояние может закончиться гибелью плода. У новорожденных опасность представляет керниктерус – состояние, когда свободный билирубин накапливается к клетках нервной системы, в первую очередь, в мозгу ребенка, то также может привести к смерти ребенка или тяжелым неврологическим последствиям.
Каждой беременной женщине при первом визите к врачу должна быть определена группа крови, резус-принадлежность и титр антител. Если женщина резус-отрицательная и у нее не обнаружены антирезусные антитела, она является кандидатом для введения антирезусных иммуноглобулинов. Если женщина резус-отрицательная и у нее обнаружены антитела, то за уровнем антител следят в течение всей беременности. Если женщина резус-положительная, уровень антирезусных антител не определяют.
Отцу ребенка группу крови определять не обязательно, а тем более, определять уровень каких-либо антител, что делают многие врачи ошибочно из-за отсутствия знаний в этом вопросе. В кровяное русло отца эритроциты плода никогда не попадают, поэтому у отца не может быть антител на эритроциты плода. Определение группы крови у отца целесообразно проводить только по показаниям, если у женщины резус-отрицательная группа крови, но еще лучше определять генетическую комбинацию резус-генов, чтобы прогнозировать группу крови у ребенка. Если у мужчины резус-отрицательная группа крови, то вероятность возникновения алло-иммунизации у женщины отрицательная. Однако не всегда муж или партнер женщины может быть биологическим отцом ребенка (например, после ЭКО донорской спермой). В 3-5% случаев беременностей отцовство не известно или точно не определено. Таким образом, определение группы крови у мужчины не всегда содержит практическую информацию. Другой важный аспект: если мужчина резус-положительный, это не значит, что у будущего ребенка обязательно будет резус-положительная группа крови.
Основная цель ведения беременных с отрицательным резус-фактором — это предотвращение сенсибилизации, то есть выработки защитной системой матери антител на эритроциты ребенка, попавшие в кровяное русло матери. Предотвратить попадание эритроцитов плода не всегда представляется возможным, хотя у таких женщин количество некоторых процедур (забор ворсин хориона, амниоцентез, кордоцентез) должны быть сведены к минимуму. Выработка антител подавляется введением антирезусного иммуноглобулина, то есть определенной дозы готовых антител. Механизм действия введенных антител изучен не до конца, хотя есть предположение, что эти антитела реагируют с эритроцитами плода, которые попадают к кровяное русло матери чаще всего во время родов или при проведении инвазивных процедур, и собственная защитная система матери не успевает среагировать на чужеродные эритроциты, то есть идет подавление первичной иммунной реакции матери. В 1963 году в практику врачей был введен антирезусный иммуноглобулин, что позволило снизить уровень сенсибилизации женщин значительно.
В отношении «группового-конфликта» могу вас успокоить, что сенсибилизация матери на эритроциты плода по групповому фактору встречается редко и протекает без выраженных осложнений для плода, очень редко сопровождается выкидышами.
Таким образом, ваша группа крови, как и группа крови отца будущего ребенка, не должны быть противопоказанием к беременности. Беременейте и рожайте на здоровье!
Что необходимо предпринять для профилактики резус-конфликта?
1. Если у женщины резус-отрицательная кровь, независимо от того, какой резус-фактор у отца ребенка, необходимо сдать кровь для определения антирезусных антител между первым визитом к врачу и 18-20 неделями. Раннее определение титра антител проводится только у тех женщин, у которых в прошлом были случаи резус-конфликта или рождения детей с гемолитической болезнью новорожденного.
2. Если титр составляет до 1:4, повторный анализ крови на антитела следует провести на 28-й неделе беременности, или раньше при обнаружении отклонений в развитии плода. В некоторых лечебных учреждениях за уровнем антител следят каждые 6-8 недель.
3. Если в 28 недель беременности титр 1:4 и меньше, необходимо ввести первую дозу антирезус-антител (вакцины). Эта вакцина безопасна для беременных женщин.
4. Если титр до 20 недель больше 1:4, то проводится дополнительное определение титра антирезусных антител один раз в 1-2 недели, или чаще, в зависимости от динамики его роста и состояния плода.
5. Если у женщины обнаружены антитела, необходимо следить за состоянием плода с помощью УЗИ (один раз в 1-2 недели), в том числе и Доплер-УЗИ (после 24 недель). При ухудшении состояния плода необходимо провести внутриутробное переливание крови плода. Если возможности провести внутриутробное переливание крови не существует, обсудить вопрос о родоразрешении. Выжидательная тактика может привести к гибели плода.
6. После родов важно провести профилактику будущих резус-конфликтов, поэтому в течение 72 часов определяют группу крови новорожденного. Если группа крови ребенка резус-отрицательная, во второй дозе вакцины женщина не нуждается. Если группа крови ребенка резус-положительная, необходимо ввести матери антирезусные антитела при их отсутствии у нее. Если у матери обнаружены антитела во время беременности, то вводить антирезусный иммуноглобулины бесполезно. Введение антирезусных антител при наличии антител в крови беременной женщины проводят в качестве лечения по специальной схеме только в очень редких случаях для лечения антирезусной сенсибилизации после многочисленных потерь беременности.
7. Антирезусную вакцинацию необходимо проводить у женщин с резус-отрицательной кровью после искусственного прерывания беременности, проведения ряда процедур (забор околоплодных вод, забор ворсин хориона и др.), внематочной беременности, диагностированного самопроизвольного аборта. После введения антител их уровень в кровяном русле женщины быстро понижается до минимальных титров в течение нескольких дней или недель.
Достижения современной медицины вселяют все больше надежд и оставляют все меньше шансов для возникновения проблем, связанных с несовместимостью по резус-фактору.
Иммунологическая несовместимость крови матери и плода
При беременности может возникать иммунологическая несовместимости крови матери и плода по резус-фактору , реже по системе АВ0 и еще реже по некоторым другим ( система Келл, Даффи, Лютеран, Льюис, система Рр ) факторам крови. В результате такой несовместимости возникает гемолитическая болезнь плода и новорожденного.
Резус-фактор и гемолитическая болезнь

Резус-фактор (Rh) является белком, который в основном содержится в эритроцитах крови человека и в гораздо меньшем количестве содержится в лейкоцитах и тромбоцитах. Различают несколько разновидностей резус-фактора. Так антиген-D присутствует в крови у 85% людей. Антиген С (Rh’) содержится в крови у 70% людей, а антиген Е (Rh”) имеется у 30% людей. Кровь, в которой отсутствуют перечисленные антигены, которые представляют собой разновидности резус-фактора, является резус-отрицательной.
Чаще всего гемолитическая болезнь плода и новорожденного возникает из-за иммунологического конфликта в связи с несовместимостью крови матери и плода по фактору D. При этом материнская кровь должна быть резус-отрицательной. А кровь плода содержит резус-фактор. Гемолитическая болезнь плода и новорожденного может также возникнуть при несовместимости крови матери и плода по группе крови (по системе АВ0). Групповая принадлежность крови человека обусловлена присутствием в ней определенных антигенов. Так, наличие в крови антигена “А” обусловливает II(А) группу крови. Наличие антигена “В” – III (В) группу крови. Совместное присутствие антигенов “А” и “В” обусловливает IV (АВ) группу крови. При отсутствии обоих антигенов у человека определяется I (0) группа крови. Иммунологическая несовместимость чаще всего проявляется в том случае, если у матери имеется I (0) группа крови, а у плода II(А) или III (В). Клетки крови плода, содержащие резус-фактор или групповые антигены и обладающие соответствующей антигенной активностью, проникают в материнский кровоток. Вследствие этого происходит иммунизация женщины, что сопровождается выработкой в ее организме или антирезус-антител или антител против групповых антигенов.
Гемолитическая болезнь плода и новорожденного развивается вследствие иммунизации материнского организма , которая происходит либо уже при первой беременности плодом с резус-положительной кровью или с наличием в его крови соответствующих групповых антигенов, либо после переливания резус-положительной крови. Наиболее часто элементы крови плода, содержащие соответствующие антигены, попадают в материнский кровоток во время родов, особенно при оперативных вмешательствах, когда выполняют кесарево сечение или ручное отделение плаценты и выделение последа. Попадание элементов крови плода в материнский кровоток и последующая иммунизация женщины возможны и во время беременности при нарушении целостности ворсин плаценты, что бывает при токсикозе беременных, угрозе прерывания беременности, предлежании плаценты, при отслойке плаценты, внутриутробной гибели плода.
Принимая во внимание, что резус-фактор образуется с самых первых дней беременности, а в первые недели беременности образуются эритроциты, попадание их в материнский организм и иммунизация возможны при выполнении абортов или при внематочной беременности. После первой беременности иммунизируется около 10% женщин.
Иммунные антитела , которые выработались в организме женщины, проникают обратно в кровоток плода и воздействуют на его эритроциты. При этом происходит разрушение эритроцитов, что влечет за собой образование непрямого токсического билирубина, анемию и кислородное голодание (гипоксию). У плода развивается гемолитическая болезнь. Нарушается структура и функция печени плода, снижается выработка белка в организме плода, нарушается циркуляция крови в его организме с явлениями сердечной недостаточности. У плода в организме накапливается излишняя жидкость, что проявляется в виде отеков и асцита. Часто поражается ткань головного мозга. Развитие гемолитической болезни плода возможно уже с 22-23 недель беременности.
Диагностика гемолитической болезни
Диагностика гемолитической болезни должна быть комплексной, с применением целого ряда диагностических методик, и основывается на выявлении признаков, указывающих на иммунизацию матери, определении антител и их титра, оценке состояния плода и показателей околоплодных вод. Результаты только одного какого-либо теста не могут служить объективным и достоверным признаком возможного осложнения и требуют дополнения результатами других методов исследования.
Если в беседе с женщиной с резус-отрицательной кровью или с I(0) группой крови выясняется, что ей вводили донорскую кровь без учета резус- или групповой принадлежности, а также если у нее были самопроизвольные прерывания беременности в поздние сроки или имела место гибель плода при предыдущих беременностях, или рождение ребенка с желтушно-анемической или отечной формой, то эти факторы являются прогностически неблагоприятными с точки зрения высокого риска поражения плода при данной беременности.
Одним из простых способов определения характера течения беременности, темпов роста и развития плода и увеличения объема околоплодных вод является измерение высоты стояния дна матки (ВДМ) над лонным сочленением и измерение длины окружности живота. Эти измерения целесообразно проводить в динамике каждые две недели со II-то триместра беременности. Чрезмерное увеличение этих показателей в сравнении с нормативными для данного срока беременности в совокупности с результатами других исследований позволяет заподозрить наличие имеющейся патологии.
Определение антител в крови беременной имеет относительное диагностическое значение, и должно быть использовано для выявления данной патологии только в комплексе с другими диагностическими тестами. Важным признаком является величина титра антител и его изменение по мере развития беременности. Титр антител соответствует наибольшему разведению сыворотки, при котором она еще способна воздействовать (агглютинировать) резус-положительные эритроциты (титр антител может быть равен 1:2, 1:4, 1:8, 1:16 и т. д.). Соответственно, чем больше титр, тем больше антител и тем менее благоприятен прогноз.
Титр антител в течение беременности может нарастать, быть неизменным, снижаться, а также может отмечаться попеременный подъем и спад титра антител. В последнем случае вероятность заболевания плода наиболее велика.
Оценка состояния плода и фето-плацентарного комплекса
Для оценки состояния плода и фето-плацентарного комплекса могут быть использованы такие инструментальные методы диагностики как кардиотокография (КТГ) и ультразвуковое исследование. По данным КТГ в случае страдания плода отмечаются явные признаки нарушения сердечного ритма плода, урежение сердцебиений, монотонный ритм и т.п. При ультразвуковом исследовании оценивают размеры плода, состояние его внутренних органов, структуру и толщину плаценты, объем околоплодных вод. Определяют также функциональную активность плода и с помощью допплерографии изучают интенсивность кровотока в системе мать-плацента-плод .
Ультразвуковое исследование у женщин с ожидаемой гемолитической болезнью плода следует проводить в 20—22 нед., 24—26 нед., 30—32 нед., 34—36 нед. и незадолго до родоразрешения. До 20 недель беременности признаки гемолитической болезни эхографически не выявляются. Повторные исследование необходимы для исключения в динамике гемолитической болезни плода. У каждой беременной сроки повторных сканирований вырабатываются индивидуально, при необходимости интервал между исследованиями сокращается до 1—2 недель.
Принимая во внимание, что при гемолитической болезни плода происходит отек плаценты , то ее утолщение на 0,5 см и более может свидетельствовать о возможном заболевание плода. Однако при этом следует исключить и другие осложнения, при которых также может происходить утолщение плаценты (например, внутриутробное инфицирование или сахарный диабет).
Для гемолитической болезни плода наряду с утолщением плаценты возможно и увеличение размеров его живота по сравнению с грудной клеткой и головкой плода. Такое увеличение обусловлено чрезмерными размерами печени плода, а также излишним скоплением жидкости в его брюшной полости (асцит). Отек тканей плода проявляется в виде двойного контура его головки. При выраженной водянке плода дополнительно также отмечаются скопление жидкости в других полостях (гидроторакс, гидроперикард), признаки отека стенок кишечника.
При ультразвуковом сканировании оцениваются и поведенческие реакции плода (двигательная активность, дыхательные движения, тонус плода). При нарушении его состояния отмечаются соответствующие патологические реакции со стороны этих показателей. По данным допплерографии отмечается снижение интенсивности кровотока в фето-плацентарном комплексе.
Важное диагностическое значение имеет определение в околоплодных водах оптической плотности билирубина , группы крови плода, титра антител. Накануне родоразрешения околоплодные воды целесообразно исследовать для оценки степени зрелости легких плода.
Для исследования околоплодных вод, начиная с 34—36 недель беременности, выполняют амниоцентез , который представляет собой пункцию полости матки для взятия пробы околоплодных вод. Процедуру проводят под ультразвуковым контролем с обезболиванием и с соблюдением всех правил асептики и антисептики.
Амниоцентез может быть выполнен либо через переднюю брюшную стенку, либо через канал шейки матки. Место пункции выбирают в зависимости от расположения плаценты и положения плода. Возможными осложнениями при этом могут быть: повышение тонуса матки, отслойка плаценты, кровотечение, излитие околоплодных вод и начало родовой деятельности, развитие воспаления.
По величине оптической плотности билирубина в околоплодных водах, если она более 0,1, оценивают возможную степень тяжести гемолитической болезни плода. При величине этого показателя более 0,2 можно ожидать рождение ребенка со средней и тяжелой формой гемолитической болезни.
Выявление группы крови плода по околоплодным водам является одним из тестов, определяющих прогноз для плода. Чаще можно ожидать развитие гемолитической болезни вследствие несовместимости по резус-фактору, при одногруппной крови матери и плода.
Важное значение имеет определение группы крови при подозрении на развитие АВ0-конфликтной беременности . Значимым диагностическим тестом является определение титра антител в околоплодных водах.
Для исследования крови плода используют пункцию сосудов пуповины ( кордоцентез ) под ультразвуковым контролем. Исследование полученной таким образом крови плода позволяет определить его группу крови и резус-принадлежность, оценить уровень гемоглобина, белка сыворотки крови и ряда других показателей, отражающих наличие и тяжесть осложнения.
В рамках ведения беременности у всех пациенток и их мужей следует определить резус-принадлежность и группу крови при первом обращении к врачу, не зависимо от того, предстоят ли роды или планируется прерывание беременности . У беременных с первой группой крови, если у их мужей другая группа крови, необходимо провести исследование на определение групповых антител. Беременных с резус-отрицательной кровью необходимо обследовать на наличие антител и их титра 1 раз в месяц до 20 недель, а далее 1 раз в 2 недели. Если у беременной с резус-положительной кровью имеется указание на рождение ребенка с гемолитической болезнью, следует исследовать кровь на наличие групповых иммунных антител, а также на “анти – с” антитела, если кровь мужа содержит антиген “с”. Наличие резус-сенсибилизации у беременных не является показанием для прерывания беременности.
Профилактика и лечение гемолитической болезни плода
Всем беременным с резус-отрицательной кровью, даже при отсутствии у них в крови антител, а также при наличии АВ0 сенсибилизации следует провести в амбулаторных условиях 3 курса неспецифической десенсибилизирующей терапии продолжительностью по 10-12 дней, в сроки 10-22, 22-24, 32-34 недели.
В рамках проведения неспецифической десенсибилизирующей терапии назначают: внутривенное введение 20 мл 40% раствора глюкозы с 2 мл 5% раствора аскорбиновой кислоты, 100 мг кокарбоксилазы; внутрь рутин по 0,02 г 3 раза в день, теоникол по 0,15 г 3 раза в день или метионин по 0,25 г и кальция глюконата по 0,5 – 3 раза, препараты железа, витамин Е по 1 капсуле. На ночь применяют антигистаминные препараты: димедрол 0,05 или супрастин 0,025.
При осложненном течении беременности: угроза прерывания, ранний токсикоз беременных, гестоз и пр., пациентки должны быть госпитализированы в отделение патологии беременных, где наряду с лечением основного заболевания проводится курс десенсибилизирующей терапии.
Беременным, у которых имеется высокий титр резус-антител , а в анамнезе у них были самопроизвольные выкидыши или роды плодом с отечной или тяжелой формой гемолитической болезни, рекомендуется применять плазмоферез . Эта процедура позволяет удалить из плазмы крови антитела. Плазмоферез проводят 1 раз в неделю под контролем титра антител, начиная с 23—24 нед. беременности, до родоразрешения.
Для лечения гемолитической болезни плода применяется также гемосорбция с использованием активированных углей для удаления из крови антител и уменьшения степени резус-сенсибилизации. Гемосорбцию применяют у беременных с крайне отягощенным акушерским анамнезом (повторные выкидыши, рождение мертвого ребенка). Гемосорбцию начинают проводить с 20-24 недель в стационаре, с интервалом в 2 недели.
Лечение гемолитической болезни плода во время беременности возможно также путем переливания крови плоду под ультразвуковым контролем .
Беременных с резус-сенсибилизацией госпитализируют в родильный дом в 34-36 нед. беременности. При АВ0 – сенсибилизации госпитализация осуществляется в 36-37 недель. При наличии соответствующих показаний, указывающих на выраженный характер осложнения, госпитализация возможна и в более ранние сроки.
При наличии гемолитической болезни плода целесообразно досрочное родоразрешение в связи с тем, что к концу беременности увеличивается поступление антител к плоду. При выраженной гемолитической болезни плода беременность прерывают в любые сроки беременности. Однако в большинстве случаев беременность удается пролонгировать до приемлемых сроков родоразрешения. Как правило, родоразрешение проводится через естественные родовые пути. Кесарево сечение выполняют при наличии дополнительных акушерских осложнений.
В родах проводят тщательный контроль за состоянием плода, осуществляют профилактику гипоксии . Сразу после рождения ребенка быстро отделяют от матери. Из пуповины берется кровь для определения содержания билирубина, гемоглобина, группы крови ребенка, его резус-принадлежности. Проводится специальный тест, позволяющий выявить эритроциты новорожденного, связанные с антителами.
Лечение гемолитической болезни новорожденного
При гемолитической болезни новорожденного различают три ее формы: анемическую, желтушную и отечную . При лечении анемической формы гемолитической болезни новорожденных при цифрах гемоглобина менее 100 г/л проводят переливания резус-положительной эритромассы, соответствующей группе крови новорожденного. Для лечения желтушно-анемической формы гемолитической болезни новорожденных применяют заменное переливание крови, фототерапию, инфузионную терапию . При тяжелом течении гемолитической болезни новорожденного заменное переливание крови выполняется неоднократно в комплексе с терапией, направленной на снижение интоксикации, обусловленной непрямым билирубином.
Действие фототерапии или светолечения направлено на разрушение непрямого билирубина в поверхностных слоях кожи новорожденного под воздействием лампы дневного света или синего (длина волны 460А). При выполнении инфузионной терапии внутривенно капельно вводят растворы гемодеза, глюкозы, альбумина, плазмы в различных комбинациях.
Лечение отечной формы гемолитической болезни новорожденного заключается в немедленном заменном переливании одногруппной резус-отрицательной эритро-массы. Одновременно проводится дегидратационная терапия, направленная на устранение отеков .
Для предотвращения гемолитической болезни плода и новорожденного необходимо, чтобы при любом переливании крови она была одногруппной и сходной по резус-принадлежности.
Первая беременность и резус-конфликт
Важно сохранять первую беременность у женщин с резус-отрицательной кровью . Необходимо проводить профилактику и лечение осложненной беременности, а также осуществлять десенсибилизирующую терапию. Первобеременным женщинам с резус-отрицательной кровью, которые еще не сенсибилизированы к резус-фактору, на 28 неделе беременности или после досрочного прерывания беременности, или после аборта вводят антирезусный иммуноглобулин . После родов в первые 48-72 часа введение иммуноглобулина повторяют.
Запись к специалистам по телефону единого колл-центра: +7(495)636-29-46 (м. “Щукинская” и “Улица 1905 года”). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
Беременность у женщин с резус-отрицательной кровью

Вопрос резус-конфликта при беременности – один из немногих в медицине, в котором расставлены все точки над i и разработаны не только методы диагностики и лечения, но и, что самое главное, эффективной профилактики.
История иммунопрофилактики резус-конфликта – редкий пример безоговорочного успеха в медицине. Ведь после введения комплекса профилактический мер детская смертность от осложнений резус-конфликта снизилась с 46 до1,6 на 100 тыс. детей – то есть почти в 30 раз.
Что же такое резус-конфликт, почему он возникает и что делать, чтобы свести к минимуму риск его возникновения?
Всё население планеты, в зависимости от присутствия или отсутствия на эритроцитах (красных клетках крови) белка, обозначаемого буквой «D», делится соответственно на резус-положительных и резус-отрицательных людей. По приблизительным данным резус-отрицательных европейцев около 15%. При наступлении беременности у резус-отрицательной женщины от резус-положительного мужчины вероятность рождения резус положительного ребенка составляет 60%.
В этом случает, при попадании эритроцитов плода в кровоток матери возникает иммунная реакция, в результате которой повреждаются эритроциты плода, у него возникает анемия и ряд других тяжелых осложнений.
При физиологической беременности эритроциты плода проникают через плаценту в I триместре у 3% женщин, во II – у 15%, в III – у 48%. Кроме того, массивный заброс происходит в родах, после прерывания беременности (аборта, выкидыша, внематочной беременности, пузырного заноса), инвазивных процедур (биопсия ворсин хориона, амниоцентез), дородовых кровотечениях при угрозе прерывания беременности.
Суммарный риск развития резус-конфликта у резус-отрицательных женщин, беременных резус-положительным плодом при отсутствии профилактики составляет около 16%. У женщин, прошедших профилактику, этот риск снижается до 0,2%.
А теперь самое интересное – в чем же заключается эта самая профилактика и что необходимо делать, чтобы держать ситуацию под контролем.
Всем женщинам, обратившимся в медицинское учреждение для постановки на учёт по беременности, а так же тем, кто обратился для прерывания нежелательной беременности, назначается анализ для определения группы крови и резус-фактора. Половым партнёрам женщин, у которых установлен отрицательный резус, так же рекомендовано пройти обследование для установления резус-принадлежности. Если по счастливому стечению обстоятельств у мужчины тоже отрицательный резус-фактор, то риск возникновения резус-конфликта отсутствует и в проведении иммунопрофилактики нет смысла.
Женщинам с резус-отрицательной кровью и резус-положительной принадлежность крови партнёра, желающим прервать нежеланную беременность, рекомендуется в течение 72 часов после прерывания сделать укол антирезусного иммуноглобулина. Механизм действия этого препарата основан на том, что введенные антитела связывают эритроциты плода, проникшие в материнский кровоток, и не допускают развитие иммунного ответа.
Резус-отрицательным женщинам, вставшим на учёт по беременности, ежемесячно назначают анализ крови на антирезусные антитела. Таким образом определяют, был ли контакт между кровью матери и плода, и среагировала ли иммунная система женщины на чужеродный белок.
Если к 28 недели в крови женщины нет антирезусных антител, её направляют на профилактическое введение антирезусного иммуноглобулина. Данная профилактика проводится с 28 по 30 неделю беременности. После этого определение антирезусных антител в крови матери не проводится.
Если же по результатам обследования у женщины до 28 недель беременности выявлены антирезусные антитела, она направляется на углублённое обследование для определения степени тяжести резус-конфликта, своевременного назначения лечения и при необходимости экстренного родоразрешения.
После рождения у ребенка резус-отрицательной женщины определяют резус-фактор. И, если малыш резус-положительный, в течение 72 часов после родов женщине так же вводят антирезусный иммуноглобулин.
Другие ситуации, требующие профилактического введения антирезусного иммуноглобулина:
- самопроизвольный выкидыш или неразвивающаяся беременность;
- внематочная беременность;
- пузырный занос;
- дородовое кровотечение при угрозе прерывания беременности;
- инвазивные внутриматочные вмешательства во время беременности.
Единственным спорным на данный момент вопросом является определение резус-фактора плода во время беременности. Для этого, начиная с 10 недель беременности, у женщины проводится забор крови, из неё выделяют генетический материал плода и на основании генетического исследования определяют резус-принадлежность будущего ребёнка.
С одной стороны, это исследование позволило бы 40% резус-отрицательных женщин, вынашивающих резус-отрицательного плода, избежать ежемесячного определения антирезусных антител и введения антирезусного иммуноглобулина.
С другой стороны, это исследование не фигурирует в официальном приказе МЗ, не входит в систему ОМС и выполняется только на платной основе.
Таким образом, на данный момент разработан четкий алгоритм ведения беременных женщин с резус-отрицательной кровью. И следование этому простому алгоритму позволит женщине родить одного, двух и более здоровых малышей.
Врач акушер-гинеколог
женской консультации №14
Хиврич Е.Б.
Резус-конфликт при беременности

Резус-конфликт (резус-иммунизация или резус-изосенсибилизация)
Это наличие в крови антител к резус фактору вследствие несовместимости крови матери и плода.
Такое состояние возможно у женщины с резус-отрицательной кровью при беременности от мужчины с резус-положительной кровью (при условии, если ребёнок наследует резус-фактор отца).
Иммунная система женского организма реагирует на появление чужеродных для него антигенов плода (в данном случае чужеродным является резус-фактор) и начинает вырабатывать антитела.
⠀
Происходит это не всегда, а только в том случае, если во время беременности через плацентарный барьер в кровоток женщины попадает кровь плода.
В I триместре такая вероятность у 5-7% беременных, во II триместре – у 15%, в III – у 30%.⠀
Чем же так плохи эти антитела?
Дело в том, что эти антитела способны разрушать эритроциты плода внутриутробно, вызывая у него анемию и повышение билирубина (так называемая желтуха – не путать с физиологической желтухой новорожденных!).
В результате повышенного распада клеток крови ребёнка может возникнуть гемолитическая болезнь плода / новорожденного в виде анемической, желтушной или отечной формы различной степени тяжести.
Важные моменты
– Женщина при планировании беременности должна знать свою группу крови и ресурс-фактор и группу крови и ресурс-фактор партнёра;
– Развитие гемолитической болезни плода во время первой беременности встречается крайне редко, так как резус-иммунизация при первой беременности до родов имеет место лишь у 1% женщин;
– Риск возрастает с увеличением срока беременности;
– Риск возрастает при использовании инвазивных процедур при беременности (амниоцентез и др.), при отслойке плаценты, при прерывании беременности, при ручном отделении плаценты в родах и при кесаревом сечении;
– Если у женщины беременность не первая выработка антител может происходить быстро и массивно, если для первичной выработки антител (при первой беременности) для этого необходимо попадание 25-50мл крови, то для вторичной – всего лишь 0,1 мл;
– Выработка антител в организме женщины возможна после аборта, выкидыша, внематочной беременности, родов; * после родов иммунитет реагирует тоже не у всех
– Первичная иммунизация происходит у 10-15% резус-отрицательных женщин.
Резус-конфликт. Профилактика
Лабораторный контроль резус-иммунизации осуществляется путем определения в крови беременной резусных антител:
– Если резус-отрицательную кровь имеет и отец, и мать – определять антитела при беременности нецелесообразно;
– Если установлен резус-отрицательный генотип плода по результатам неинвазивного теста, определение антител не проводится;
– Резус-иммунизация определяется при титре антител 1:4 и более;
– Риск для плода имеется при титре антител 1:16 и более;
– Определение антител проводится при постановке на учёт, в 18-19 и 28 недель, при появлении и нарастании титра – кратность исследований увеличивается.
⠀
Профилактика резус-иммунизации у резус-отрицательных женщин
1) Введение анти-резусного иммуноглобулина
2) Сохранение первой и последующих беременностей, женщина должна избегать абортов
Анти-резусный иммуноглобулин (антитело) защищает от иммунной реакции, не оказывая отрицательного влияния на плод и новорожденного.
Схемы применения
– Доза 300 мкг вводится внутримышечно в 28 недель беременности (при условии отсутствия антител в крови)
– Если профилактика не проведена в 28 недель, её проводят в ближайшее возможное время
– Дополнительная профилактика 125 мкг (I триместр) или 300 мкг (II,III триместр) после проведения инвазивных процедур при беременности (амниоцентез, биопсия хориона, кордоцентез, наложение швов на шейку матки, редукция эмбрионов), после травмы живота и после появления кровянистых выделений
Что еще стоит знать
– Профилактика проводиться также и при неудачном завершении беременности – инструментальный или медикаментозный аборт, самопроизвольный выкидыш и внутриутробная гибель плода
– После родов определяют резус-фактор ребенка и в случае положительной принадлежности крови – женщине вводят 300 мкл иммуноглобулина, не позднее 72 часов после родов, при отрицательной принадлежности крови – профилактику не проводят
– Дозу иммуноглобулина увеличивают, в случае отслойки плаценты, при кесаревом сечении, при ручном обследовании послеродовой матки
– Если по каким-то причинам профилактика после родов не проведена, возможно введение иммуноглобулина до 10 суток послеродового периода.
Профилактика проводится для предотвращения иммунизации в дальнейшем, при вынашивании следующий детей.
Резус-конфликт при беременности
У подавляющего числа людей (около 85%) кровь резус-положительна. Это значит, что в ней содержится резус-фактор – белок, который находится на поверхности эритроцитов. Его наличие наследуется генетически. Этот белок отсутствует у небольшой части популяции, которая называется резус-отрицательной. На здоровье людей отсутствие резус-фактора никак не влияет. Однако при беременности несовместимость резус-отрицательной крови матери и резус-положительной крови плода (ребенок может унаследовать резус-фактор от отца) может приводить к резус-конфликту. При этом резус-конфликт не разовьется, если у матери резус-положительная кровь, даже если кровь ребенка резус-отрицательная.
Обычно несовместимость по резус-фактору у матери и ребёнка не опасна в течение первой беременности, поскольку иммунный ответ не очень силён (хотя в небольшом проценте таких случаев проблемы на последних месяцах беременности все же могут возникнуть). При последующих беременностях иммунный ответ становится намного сильнее, т.к. у матери с резус-отрицательной кровью вырабатывается всё больше и больше антител к резус-фактору крови ребёнка. Эти антитела через плаценту проникают в кровь плода. Это и есть резус-конфликт – гемолитическое нарушение, которое может привести к различным последствиям: от заболевания новорождённых желтухой и необходимости делать переливание крови до выкидышей, рождения недоношенных детей и мертворождения. К счастью, новые методы лечения и новые лекарственные средства сильно снижают этот риск.
Причины резус-конфликта
- попадание резус-несовместимой крови плода в резус-отрицательную кровь матери во время родов, приводящее к продукции антител и последующей активации или иммунизации материнского организма на резус-положительную кровь. Если антитела в крови однажды образовались, они будут присутствовать в ней в течение всей жизни.
- попадание резус-несовместимой крови плода в резус-отрицательную кровь матери во время выкидыша, медицинского аборта, внематочной беременности, а также в случае, если в течение беременности у женщины случались кровотечения или она когда-то получила резус-положительную кровь при переливании. В связи с продукцией антител существует риск осложнений при последующей беременности.
- существует небольшая вероятность того, что антитела у резус-отрицательной женщины могут появиться при прохождении инвазивных предродовых анализов, таких как амниоцентез или биопсия хориона. В обоих случаях кровь плода может смешаться с кровью матери.
Cимптомы резус-конфликта
Резус-несовместимость между матерью и ребёнком, без иммунизации, приводит к резус-конфликту, заболеванию, характеризующемуся следующими симптомами:
- присутствие в крови матери антител к резус-фактору;
- гемолитическое заболевание плода, приводящее к анемии и нарушению функционирования органов;
- желтуха у новорождённого ребенка, анемия, а также гипоксические (связанные с недостатком кислорода) повреждения мозга и сердца (иногда настолько серьёзные, что приводят к смерти).
Что можете сделать Вы
Как можно раньше начните готовиться к предстоящей беременности и родам. При первом визите ваш гинеколог сделает вам обычный в таких случаях анализ крови чтобы определить вашу группу крови (А, В, АВ или О) и наличие резус-фактора. Если ваша кровь резус-отрицательна, врач сделает анализ на наличие в крови антител к резус-фактору. Таким образом, станет понятно, проходила ли раньше «активация» вашей иммунной системы резус-положительной кровью. Сделайте этот анализ до 28-ой недели беременности, т.к. примерно в это время антитела могут начать синтезироваться.
Если у вас резус-отрицательная, не активированная резус-фактором кровь, и возможно вы беременны резус-положительным ребёнком, вам должны сделать инъекцию анти-резусного иммуноглобулина в районе 28-й недели беременности. Если у женщины были кровотечения во время беременности или ей проводили амниоцентез (укол в водный пузырь, окружающий ребенка) или другие аналогичные процедуры, введение анти-резусного иммуноглобулина проводят на 7 месяце. Иммуноглобулин вводят повторно, в течение 72 часов после рождения ребенка и определения крови ребёнка как резус-положительной. Инъекции анти-резусного иммуноглобулина не дадут образовываться антителам к резус-фактору, так что последующие беременности не вызовут осложнений. Не забывайте обо всех установленных сроках и напоминайте вашему врачу, чтобы не пропустить нужное время.
Если и у вас и у отца ребёнка резус-отрицательная кровь, сообщите вашему доктору, так как инъекция анти-резусного иммуноглобулина в этом случае не требуется.
Имейте в виду, что лечение при помощи анти-резусного иммуноглобулина хорошо действует только на ту беременность, в течение которой оно проводится. Защита даётся на 12-14 недель. При каждой беременности резус-положительным ребёнком лечение иммуноглобулином нужно повторять. Резус-отрицательные женщины также должны помнить, что введение анти-резусного иммуноглобулина обязательно после выкидыша, внематочной беременности или медицинского аборта.
Что может сделать врач
Врач при первом посещении должен определить вашу группу крови по резус-фактору. Также он может определить резус-фактор плода при помощи амниоцентеза или биопсии хориона. С помощью анализа крови на содержащиеся в ней антирезусные антитела следят за наличием и силой иммунного ответа матери на резус-положительную кровь плода. Если в крови матери были обнаружены антитела, врач начинает пристально наблюдать за состоянием ребёнка. По решению врача может проводиться ультразвуковое исследование, анализы крови матери, амниоцентез, кордоцентез.
Инъекции анти-резусного иммуноглобулина в положенные сроки проводят, даже если антител не обнаружено, чтобы предотвратить их образование.
Если резус-конфликт все же возник, лечение может включать внутриутробное переливание крови плоду через пуповину (кордоцентез), благодаря которому можно скомпенсировать явления анемии.
Врач решит, сможете ли вы доносить ребенка и родить в срок или придется стимулировать преждевременные роды.
После рождения ребенку проводят лечение желтухи, помещая новорождённого под специальные голубые лампы (фототерапия). В некоторых случаях лечение вообще не требуется.
Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению.
Резус-конфликт матери и плода: вероятность, когда возникает, чем опасен, что делать

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Частью гуморального иммунитета организма является система антигенов крови. Так, на плазматических мембранах эритроцитов находятся гликопротеиновые корпускулярные антигены, среди почти полсотни которых резус-конфликт при беременности чаще всего способен вызывать агглютиноген D или резус-фактор (Rh).

[1], [2], [3], [4]
Код по МКБ-10
Эпидемиология
Считается, что отрицательный резус-фактор имеет не более 15% европейской популяции, то есть примерно у каждой десятой будущей матери – Rh-.
У басков Испании распространенность Rh крови отрицательного типа достигает 35%; у африканцев – 4%; у жителей Ближней Азии – 2-4%; у населения Южно-восточной Азии и Азиатско-Тихоокеанского региона – менее 1%.
По официальным данным, в США Ph- определен у 16-17% белых, 7-8% афроамериканцев, 2-3% американских индейцев. При этом, как утверждают эксперты American Pregnancy Association, резус-несовместимые беременности, приводящие к изоиммунизации (аллоиммунизации) и резус-конфликту, составляют почти 20% всех гестаций в стране. В 13-ти браках из ста дети рождены матерями с Rh- от отцов с Rh+; один из тысячи младенцев появляется на свет с фетальной гемолитической болезнью.
В Европе под угрозой резус-несовместимости находятся примерно 13% новорожденных и половина из них имеют осложнения, но при профилактическом лечении это число не превышает 1%.
Риск конфликта по группе крови ABО при беременности оценивается в разных источниках по-разному: от 2% до 16%.

[5], [6], [7], [8], [9]
Причины резус-конфликта
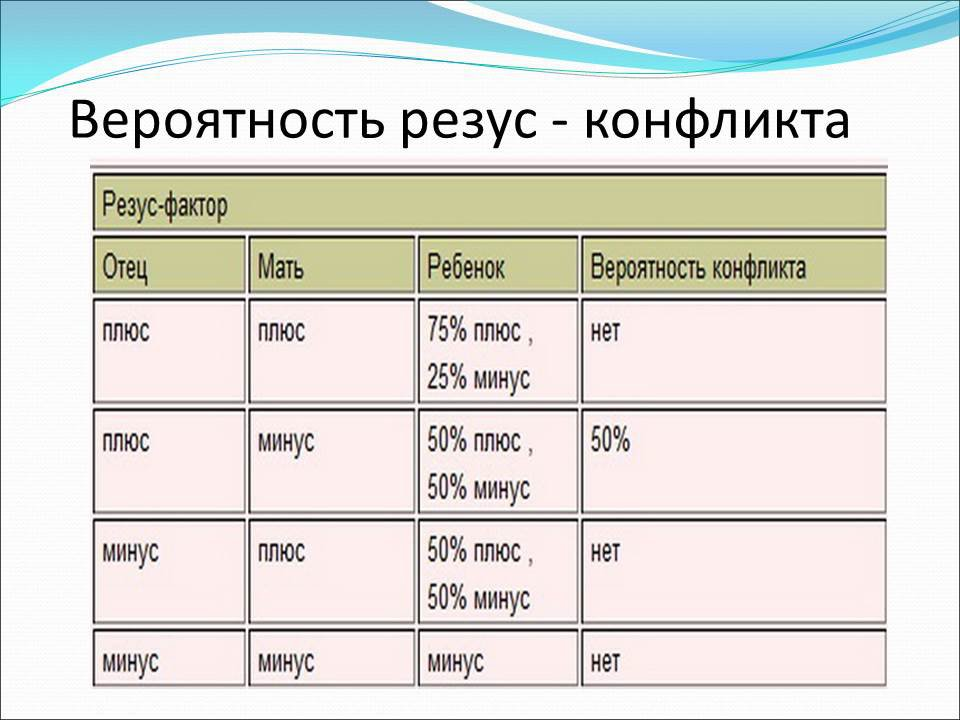
Условия возникновения резус-несовместимости матери и плода, то есть причины резус-конфликта при беременности, связаны с тем, что у беременной женщины резус крови отрицательный (Rh-), а у будущего ребенка он, как у отца, положительный (Rh+).
Хотя большинство населения имеет Rh+, в крови части людей этот обладающий высокой степенью иммуногенности агглютиноген D (кластер дифференцировки CD240D) просто отсутствует. Это рецессивный признак, который наследуется с d-аллелем гена RHD, кодирующего трансмембранный белок эритроцитов RhD.
Наличие D-антигена в крови будущего ребенка и обусловливает несовместимость плода и матери – резус-конфликт. Наследование резус-фактора крови ребенком и вероятность резус-конфликта более наглядно представлены в таблице:
Ph+ (75%) или Ph- (25%)
В 50% беременностей Ph+, в 50% Ph-
В 100% беременностей Ph-
Фактор крови Rh – один из важнейших для группы крови ABO и имеет первостепенное значение не только в акушерстве. Может возникать резус-конфликт при переливании крови: когда пациенту с Rh- переливают донорскую кровь с Rh+. Это приводит к выработке антител к антигенам эритроцитов и формирует повышенную реактивность гуморального иммунитета (сенсибилизацию), которая при последующей трансфузии плазмы крови провоцирует агглютинацию эритроцитов и чревата гемотрансфузионным шоком.
Кроме того, несовместимость может возникнуть как конфликт по группе крови ABО. Эта система антигенов эритроцитов учитывает наличие антител, которые представляют собой эндогенные аллоагглютинины: G-глобулиновые антигены А (α-агглютинин) или В (β-агглютинин). Они могут продуцироваться во время любой беременности, в том числе и при первой. В отличие от образования Rh-антител при резус-конфликте им не нужен стимул второй конфликтной беременности, то есть фактор сенсибилизации организма.
Данная таблица по группам крови АВО дает представление о наследовании группы крови ребенком и о сочетаниях групп крови матери и отца, которые становятся причиной несовместимости матери и плода. Напомним, что нулевая группа крови (0) соответствует традиционной I группе, А – II, В – III и АВ – IV.
Группа крови матери
Группа крови отца
Группа крови ребенка
При этом, как выяснилось, до 30% пациентов с отрицательным Rh не проявляют никаких признаков изосерологической несовместимости, даже когда в их кровоток попадает значительный объем резус-положительной крови.
Риск Rh-сенсибилизации после первой беременности понижает одновременная несовместимость по группе крови ABO (почти на 5%), что, как предполагают гематологи, может быть результатом быстрой утилизации несовместимых эритроцитов и последующего ослабления общего воздействия на D-антиген.

[10], [11], [12], [13]
Факторы риска
Кроме собственно отрицательного резус-фактора крови матери и положительного Rh крови плода, а также ее нулевой группы крови и группах крови А или В у отца ребенка, акушеры-гинекологи называют такие факторы риска развития сенсибилизации и последующего возникновения резус-конфликта, как предшествовавшие выкидыши, эктопическая (внематочная) или замершая беременность; развивается резус-конфликт после аборта, после отслоения плаценты; резус-конфликт после родов, а также после родоразрешения кесаревым сечением; после инвазивных пренатальных диагностических процедур (пункции плодного пузыря и заборе околоплодных вод для исследования и др.).
Значителен риск Rh-конфликта при наличии в анамнезе беременной переливания плазмы крови с Rh+, а также получение тупых травм живота (сильных ушибов).
Согласно клиническим наблюдениям, околоплодные внутриматочные кровоизлияния отмечаются в 15-50% беременностей, причем их частота увеличивается по мере развития беременности и в большинстве случаев происходит во время родов.
Осложняют ситуацию значительный объем трансплацентарного кровоизлияния и очень высокая степень иммунореактивности матери.

[14], [15], [16], [17], [18]
Патогенез
Кровь с Rh+ из системы кровообращения эмбриона и плода может попадать в кровоток матери, имеющей Rh-, что медики называют трансплацентарным прохождением эмбриональных эритроцитов. И патогенез резус-конфликта заключается в том, что отсутствие D-антигена в крови у матери вызывает реакцию на его наличие в крови будущего ребенка подобную аллергической – с сенсибилизацией и образованием антител RhD IgG.
Основной иммуноглобулин при резус-конфликте – IgG, на долю которого приходится почти 80% всех изотипов сывороточных антител, обеспечивающих вторичный иммунный ответ. И чем выше плотность и антигенная детерминанта D-антигена на поверхности эритроцитов плода, тем более выражена реакция материнской иммунной системы – изоиммунизация (изосерологическая несовместимость или аллоиммунизация). Также читайте статью – Резус-сенсибилизация во время беременности
Во время текущей и всех последующих беременностей антитела способны проникать в кровь плода, и если их уровень достаточно высокий, образуются комплексы антиген-антитело с резус-положительными эмбриональными эритроцитами, и происходит гемолиз (разрушение) эритроцитов в крови ребенка. У плода развивается фетальная гемолитическая анемия при резус-конфликте.
При этом резус-конфликт при первой беременности обычно не грозит, и разница Rh-факторов родителей не вызывает проблем со здоровьем ребенка. Иммунологи объясняют это тем, что при вынашивании первенца в организме будущей матери соответствующие антитела просто не успевают вырабатываться (вспомните свойственную периоду беременности физиологическую иммуносупрессию). Однако это может быть только, если в анамнезе беременной отсутствовали определенные обстоятельства (какие – в разделе Факторы риска).
В большинстве случаев возникает резус-конфликт при второй беременности, резус-конфликт при третьей беременности и т.д. Связывают это с тем, что со временем происходит изоиммунизация: в крови женщины с Rh- продуцируется уже достаточно антител, которые могут атаковать эритроциты ребенка. И с каждым разом проблемы могут быть все серьезнее. Риск увеличивается при многоплодии, когда развивается резус-конфликт при беременности двойней – если унаследован Rh+ отца.

[19], [20], [21], [22]
Симптомы резус-конфликта
Сразу следует отметить, что симптомы резус-конфликта у беременной женщины отсутствуют, то есть изоиммунизация у будущей матери никак не проявляется, и ее резус-несовместимость с плодом ничем себя не выдает. И течение беременности при резус-конфликте в физиологическом отношении практически ничем не отличается от того, как протекает гестация у женщин с Rh+. Так же происходит свойственное периоду вынашивания ребенка изменение гормонального фона, не становится сильнее токсикоз при резус-конфликте или отечность мягких тканей и т.д.
Но ведение беременности при резус-конфликте требует от акушера-гинеколога не только высокого профессионализма, но и максимального внимания к состоянию будущей матери и неукоснительному выполнению беременной всех врачебных предписаний, в частности, своевременной сдаче анализов крови. Поскольку единственное объективное свидетельство назревающей проблемы – повышенные антитела при резус-конфликте, которые начинают вырабатываться в организме будущей матери на D-антиген в крови плода (см. далее – раздел Диагностика резус-конфликта при беременности).
Резус-конфликт на ранних сроках беременности (начиная с 6-8-недели) возможен, так как выработка крови у плода начинается примерно через три недели после имплантации эмбриона в матке, а Rh-антиген идентифицирован на мембранах красных кровяных клеток на ранней стадии через 40 дней после зачатия.
Как правило, первоначальный ответ на антиген RhD IgG медленный, иногда он возникает через пять-шесть месяцев. В таком случае диагностируется резус-конфликт на поздних сроках беременности. Но при последующих беременностях воздействие антигенов матери на эритроцины плода начинается на 4-8 недель раньше.
Также у грамотного специалиста опасения по поводу развития резус-конфликта в конце второго триместра обязательно вызовет многоводие (повышенный объем амниотической жидкости), свойственное резус-сенсибилизации плода и развитию фетального эритробластоза.
Обычно роды при резус-конфликте (при отсутствии противопоказаний, обусловленных другими патологиями) проходят естественным путем. Однако при тяжелом состоянии ребенка назначают плановое кесарево сечение при резус-конфликте (на 37-й неделе). Но в и том, и в другом случае кормление грудью при резус-конфликте запрещено.
Первые признаки развития резус-конфликта у плода могут быть определены при ультразвуковом исследовании состояния таких внутренних органов, как селезенка, печень, сердце (они будут увеличены). Также может быть более толстой плацента, а в брюшной полости плода на УЗИ визуализируется скопление жидкости.
Осложнения и последствия
Безусловно, самые негативные и опасные для жизни последствия и осложнения резус-конфликта при беременности претерпевает организм ребенка.
Последствия для ребенка (как во время внутриутробного развития, неонатального и младенческого периода) проявляются в IgG-опосредованных гематологических нарушениях:
- гемолитической болезни новорожденного или фетальном эритробластозе (P55 по МКБ-10);
- резус-изоиммунизации плода и новорожденного (P55.0 по МКБ-10);
- AB0-изоиммунизаци плода и новорожденного (P55.1 по МКБ-10).
Развивается анемия при резус-конфликте, недостаточность сердца и водянка – с отеками подкожных тканей головы плода, мягких тканей туловища, с плевральным и перикардиальным выпотами и асцитом. В тяжелых случаях гемолиз может привести к экстрамедуллярному гемопоэзу и ретикулоэндотелиальному клиренсу эмбриональных эритроцитов – с гепатоспленомегалией и снижением функции печени (уменьшением выработки белков крови).
Незначительно повышенный уровень билирубина в сыворотке проявляется тем, что развивается желтуха у новорожденных при резус-конфликте, но уровни билирубина (пигмента эритроцитов, продукта их гемолиза) должны постоянно контролироваться.
Значительно повышенный билирубин у новорожденных при резус-конфликте может привести к ядерной желтухе (P57.0 по МКБ-10), которая проявляется не только желтушностью кожи и склер, мышечной ригидностью, судорогами, трудностями при кормлении и др.
Неконъюгированная гипербилирубинемия в течение неонатального периода может привести к повреждению головного мозга и его частичной дисфункции. Это связано с нейротоксичным воздействием высоких концентраций билирубина в крови на серое мозговое вещество. Повреждения могут быть как незначительными, так и фатальными, приводящими к летальному исходу.
Резус-конфликт при беременности имеет последствия для матери. Во-первых, выработка антител RhD IgG продолжается в течение всей жизни и оказывает негативное влияет на все последующие беременности – если у будущего ребенка резус-фактор положительный. А это угрожает более тяжелым течением фетального эритробластоза плода и новорожденного.
Во-вторых, из-за отеков плода в первые месяцы беременности нередко случается выкидыш при резус-конфликте. А внутриутробная гибель плода – замершая беременность из-за резус-конфликта – отмечается акушерами в 8-10% случаев.
Кстати, проводить ЭКО при резус-конфликте можно, однако при наступлении беременности могут возникнуть те же проблемы, что и при естественном зачатии.

[23], [24]
Диагностика резус-конфликта
Анализ на группу крови и резус-фактор сдается один раз – при первом же визите в женскую консультацию по поводу беременности. Если Rh женщины отрицательный, отцу ребенка также следует сдать анализ крови и точно установить Rh.
Проводится диагностика резус-конфликта при беременности на основании многочисленных лабораторных исследований крови будущей матери.
Анализы крови на резус-конфликт – это антиглобулиновый тест Кумбса, для проведения которого исследуется венозная кровь беременной; этот анализ позволяет выявить сывороточные антитела матери на D-антиген крови плода, и его положительный результат является признаком их резус-несовместимости. А у новорожденных с резус-конфликтом данный анализ проводится сразу после родов, чтобы выявить гемолитическую анемию.
На какой неделе сдают анализы на резус-конфликт? При первом посещении акушера-гинеколога беременные с Rh- ставятся на особый учет и получают направление на анализ крови на антитела при резус-конфликте. Его положено сдавать на сроке 7-8 недель.
Регулярно определяя титры при резус-конфликте, врач следит за развитием Rh-сенсибилизации и ее интенсивностью. Если первоначальный результат отрицательный (анализ не показал наличия антител IgG-анти-D), то повторный следует делать на 20-й неделе беременности. В течение следующих 10-ти недель титры определяют через каждые четыре недели; с 30-й до 36-й недели – раз в две недели; в течение последнего месяца – еженедельно.
Ниже приводится таблица титров антител RhD IgG при резус-конфликте (со стандартной интерпретацией показателей):
Определяется резус-сенсибилизация беременной
Повышение уровня резус-сенсибилизации, не требующее инвазивного диагностического вмешательства
Повышение риска для жизни плода; необходимо исследование амниотической жидкости (амниоцентез)
Развитие внутриутробного гемолиза и водянки плода, высокий риск его гибели; требуется амниоцентез и анализ пуповинной крови на билирубин
Требуется допплерометрия кровотока в средней внутричерепной артерии плода; может возникнуть необходимость прерывания беременности или досрочного родоразрешения
Анализ пуповинной крови делается с целью определения группы крови и резуса плода; гематокрита; уровня гемоглобина, билирубина и ферритина в его крови, а также количества альбумина, ретикулоцитов, тромбоцитов и нейтрофилов. Может потребоваться анализ амниотической жидкости на содержание в ней билирубина.
Инструментальная диагностика включает допплерографию, допплерометрию скорости кровотока (в сердце, пупочной и внутричерепных артериях плода); для оценки работы сердца плода проводят КТГ (кардиотокографию).
С 18-й недели начинают делать УЗИ при резус-конфликте – не менее пяти-шести раз, а при необходимости и больше, чтобы следить за состоянием плода, не упустить его ухудшения (увеличения отеков) и избежать такой меры, как преждевременное прерывание беременности – аборт при резус-конфликте.

[25], [26], [27], [28], [29]
К кому обратиться?
Лечение резус-конфликта
Что подразумевает лечение резус-конфликта при беременности? Это меры, направленные на предотвращение последствий Rh-несовместимости у матери и развития гемолитической болезни у плода.
Сенсибилизация у матери и выработка антител из-за резус-конфликта могут быть приостановлены введением Rh-иммуноглобулина человека – RhО(D). Это специально созданный иммуноглобулин для профилактики резус-конфликта, состоящий из IgG-антител плазмы человеческой крови и способный проникать через плаценту. Механизм действия заключается в блокировании иммунной системы человека от распознавания этого резус-антигена.
Торговые названия этого лекарства: RhoGAM, KamRho, Rhophylac (R), Partobulin SDF, Резонатив, Gamulin Rh, HypRho-D и др. Вводится в/м – 300 мкг; длительность действия однократной дозы – 2-4 недели. Препарат обычно назначается с 26-28 недели через регулярные промежутки времени всю вторую половину беременности, а также в течение первых трех суток после родов. Возможные побочные эффекты включают боль в месте инъекции, аллергические реакции, лихорадку, головную боль, снижение уровня эритроцитов в крови.
Профилактика резус-конфликта при беременности в стационаре проводится в тех случаях, когда обследование показало нарастание титров антител и требуется очистить от них материнскую кровь, то есть провести плазмаферез при резус-конфликте.
Кроме того, в условиях клиники осуществляется внутриутробное переливание крови плоду при резус-конфликте, которое представляет собой заменную гематрансфузию через пупочную вену и считается в акушерской практике методом выбора в течение последних трех десятилетий. Срок проведения – с 22-й по 34-ю недели беременности.
К лечению гемолитической болезни у новорожденного приступают сразу же после родов. Подробнее об этом читайте – Гемолитическая болезнь новорожденных
Отрицательный резус-фактор и беременность: как избежать конфликтов?

Мать отвергает собственного малыша — такое явление бывает не только в неблагополучной семье, но также при резус-конфликтной беременности. Иммунологическая несовместимость крови беременной и плода нередко приводит к резус-конфликту, который довольно трудно преодолеть.
Его итогом могут стать серьезные осложнения — самопроизвольный аборт, преждевременные роды, гемолитическая болезнь плода.
Избежать резус-конфликта можно, если соблюдать меры профилактики. Как это правильно сделать — читайте в нашей статье!
Разберемся с терминами: что такое «резус-фактор» и «резус-конфликт»?
Резус-фактор (резус-принадлежность) человека зависит от наличия антигенов D на мембранах эритроцитов. Если эти антигены есть, то резус крови положительный (Rh+), если нет — отрицательный (Rh-). Подавляющее большинство людей являются носителями антигенов D, и только у 15% населения земли они отсутствуют.
Резус-фактор — генетическая особенность, которая передается по наследству и остается с человеком на всю жизнь. Изменить эту особенность невозможно никакими способами. Rh крови не влияет на самочувствие и здоровье человека и приобретает важное значение в двух случаях:
- во время переливания крови;
- в период гестации.
Резус-конфликт (резус-сенсибилизация) при беременности — это выраженная иммунная реакция женского организма на кровь плода. Возникнуть иммунная реакция может только в том случае, если у беременной Rh-, у ее партнера Rh+, а ребенок унаследовал резус-принадлежность отца.
При любых других вариантах резус-сенсибилизация появиться не может ⇩⇩⇩
У плода Rh начинает формироваться с 6–8 недели гестации. Если после этого срока произойдет контакт эритроцитов матери и плода, то организм беременной начнет вырабатывать антитела. Такой процесс называется сенсибилизацией: женский организм воспринимает эритроциты плода как «врагов» и включает против них иммунную защиту. Резус-конфликт во многом напоминает аллергическую реакцию, когда иммунная система видит угрозу в веществах, не представляющих никакой опасности для организма.
Материнские антитела, которые синтезируются при резус-конфликте, способны «нападать» на эритроциты плода, вызывая их массовый гемолиз (разрушение). Это приводит к выделению непрямого билирубина — токсичного вещества, повреждающего ткани плода.
В связи с опасностью резус-конфликта всем парам, планирующим беременность, рекомендуется заблаговременно сдать анализ на группу крови и резус-фактор. Эта простая процедура не займет много времени, но даст вам ценную информацию о возможных проблемах после зачатия. Выполняется исследование в любой диагностической лаборатории.
Вероятность иммунной реакции у беременной с Rh-
Если женщина беременна впервые, то риск появления у нее антител стремится к нулю: слишком мала вероятность, что произойдет контакт крови плода и матери. Как правило, контакт происходит во время появления малыша на свет, после чего и стартует иммунная реакция. С каждой последующей беременностью иммунная реакция нарастает и риск развития резус-сенсибилизации увеличивается.
Кроме этого, вероятность сенсибилизации повышают:
- искусственные и самопроизвольные аборты; ;
- преждевременная отслойка плаценты;
- амниоцентез (исследование околоплодных вод);
- биопсия хориона (исследование ткани внешней оболочки зародыша);
- кордоцентез (исследование пуповинной крови плода);
- некоторые акушерские манипуляции. Например, наружный акушерский поворот (переворачивание плода, который находится в неблагоприятном для родов положении);
- повышенная проницаемость гематоплацентарного барьера;
- травмы органов брюшной полости.
Тактика ведения отрицательно-резусных беременных
При постановке беременной на учет акушер-гинеколог назначает женщине анализ на резус-фактор. Будущий отец ребенка должен пройти аналогичное исследование либо иметь на руках подтверждение ранее пройденного анализа. Если выясняется, что у беременной Rh-, а у супруга Rh+, то беременность ведется более пристально: женщина регулярно сдает анализ на антирезусные антитела (иммуноглобулины М и G).
Первый анализ на антитела сдается после постановки беременной на учет и определения ее резус-фактора. Если антитела обнаруживаются, то беременность считается резус-сенсибилизированной. В этом случае исследование на антитела проводится каждый месяц. В зависимости от течения беременности, анамнеза, уровня антител женщина может наблюдаться как в женской консультации, так и в специализированном центре, где определяется дальнейшая врачебная тактика и решается вопрос о способе и сроках родоразрешения.
Если после постановки на учет антитела у женщины не были обнаружены, то она продолжает регулярно сдавать анализ на иммуноглобулины М и G вплоть до родоразрешения либо до профилактического укола иммуноглобулина в 28 недель гестации.
Профилактика резус-несовместимости
Всем беременным с Rh-, у которых не обнаружены антитела, рекомендуется на 28–30 неделе гестации введение антирезусного иммуноглобулина. Этот препарат способен связывать антигены D, попавшие в кровь женщины, и таким образом предотвращать иммунную реакцию.
Женщинам, прошедшим терапию иммуноглобулином, в последующие месяцы беременности сдавать анализ на антитела не нужно: После введения препарата в крови будет присутствовать небольшое количество антител, и это — абсолютно нормальное явление.
Укол иммуноглобулина выполняется не только на 28–30 неделе гестации. Он также должен быть сделан в течение трех суток после:
- аборта;
- выкидыша;
- проведения амниоцентеза, биопсии хориона;
- родов, если ребенок родился с Rh+.
После рождения младенца пуповинная кровь берется на анализ и отправляется в диагностическую лабораторию с целью выявления резуса ребенка. Обычно результаты исследования готовы через сутки. Если у младенца Rh-, то никакого риска нет и ничего вводить женщине не нужно. Если у младенца Rh+, то женщине обязательно вводится иммуноглобулин, что позволяет исключить иммунную реакцию при следующих беременностях.
Иммуноглобулин поставляется в стационары в ограниченном количестве, и на всех рожениц его может не хватать, Поэтому лучше заблаговременно узнать, где он есть в наличии и поставить препарат в аптеке на бронь.
Еще одно показание для применения иммуноглобулина — это кровотечение во время беременности. Беременной с Rh- нужно быть крайне внимательной к своему организму. Если возникло даже небольшое кровотечение или появились мажущие выделения из влагалища, необходимо как можно быстрее сделать укол иммуноглобулина, чтобы антитела против плода не выработались. Помните, что для введения препарата у вас есть всего лишь 72 часа! И за это время вам нужно успеть сдать анализ на антитела, так как укол иммуноглобулина выполняется только при их отсутствии.
Определение резус-принадлежности ребенка во время беременности
После 10 недели гестации у беременной есть возможность узнать резус- принадлежность плода, которая определяется по крови матери методом ПЦР. Точность исследования — от 70%. Чем больше срок беременности, тем выше точность анализа.
Исследование является довольно редким и выполняется далеко не во всех диагностических лабораториях.
Возможные последствия иммунного конфликта
Материнские антитела, проникая в кровоток плода, разрушают его эритроциты. Так возникает гемолитическая болезнь плода и новорожденных, которая приводит к развитию анемии, интоксикации, нарушению работы различных органов.

Отечный вариант гемолитической болезни можно диагностировать еще во время беременности при проведения УЗИ плода. Ультразвуковое исследование обнаруживает:
- отечность плаценты;
- многоводие;
- скопление экссудата в брюшной, плевральной полости;
- гипертрофию печени, селезенки, миокарда, утолщение стенок кишечника;
- «позу Будды» — живот плода увеличен в размерах, а ножки расставлены в разные стороны
При желтушном варианте гемолитической болезни клинические симптомы появляются после рождения ребенка:
- при исследовании крови обнаруживается высокий уровень непрямого билирубина;
- кожа малыша приобретает желтушную окраску;
- у новорожденного может наблюдаться увеличение селезенки, печени, сердца, лимфоузлов.
Лечение последствий резус-сенсибилизации
Наиболее действенный способ лечения тяжелой резус-несовместимости — внутриутробное переливание крови, которое проводится при наличии у плода выраженной анемии. Во время процедуры под контролем УЗИ в вену пуповины плода вводится эритроцитарная масса.
- улучшить состояние плода за счет поддержания объема эритроцитов выше критического;
- сгладить иммунную реакцию женского организма.
Однако даже внутривенное переливание крови не является панацеей при гемолитической болезни плода. В дальнейшем эту процедуру нужно или повторять, или ставить вопрос о досрочном родоразрешении.
После рождения ребенка его лечением занимается врач-неонатолог. При необходимости младенца помещают под специальную фотолампу. Ультрафиолетовые лучи проникают через кожный покров и способствуют образованию водорастворимой формы билирубина, которая быстро выводится из организма.
При наличии гемолитической болезни у малыша грудное вскармливание запрещается на несколько недель. Если гемолитическая болезнь отсутствует, то матери после укола иммуноглобулина разрешается грудное вскармливание. Препарат вводят один раз, что позволяет предотвратить развитие резус-конфликта в следующую беременность.
Заключение
Здоровье будущего малыша во многом зависит от беременной, и женщины с отрицательным резус-фактором — не исключение. Укол иммуноглобулина при беременности предотвратит развитие резус-конфликта и даст вам уверенность в том, что с ребенком все будет хорошо. Начинать профилактику нужно обязательно во время первой беременности, когда иммунной реакции еще нет.


