Публикации в СМИ
Cинуситы — воспалительные заболевания околоносовых (придаточных) пазух, связанные с инфекцией или аллергическими реакциями. Частота — 10% населения. Чаще происходит поражение ячеек решётчатой кости, затем — верхнечелюстной, лобной и, наконец, клиновидной пазух.
Классификация острых синуситов • Острый гайморит • Острый этмоидит • Острый фронтит • Острый сфеноидит.
Классификация хронических синуситов • Экссудативный синусит •• Гнойная форма •• Катаральная форма •• Серозная форма • Продуктивный синусит •• Пристеночно-гиперпластическая форма •• Полипозная форма •• Кистозная форма • Холестеатомный синусит • Некротический синусит • Атрофический синусит • Смешанные формы.
Этиология • Инфицирование пазух различной микрофлорой •• Для острых синуситов характерна монокультура: бактериальная инфекция (пневмококки, стрептококки, стафилококки; только у 13% больных), вирусная инфекция (вирус гриппа, парагриппа, аденовирусы) •• Для хронических синуситов характерна смешанная микрофлора: чаще стафилококк, синегнойная палочка, протей, кишечная палочка, грибковая инфекция (грибами родов Aspergillus, Penicillium, Cаndida) • Предшествующая ОРВИ • Тампонада носа при носовых кровотечениях.
Факторы риска • Отягощённый аллергологический анамнез • Иммунодефицитные состояния • Болезни зубочелюстной системы • Купание в загрязнённой воде.
Пути проникновения инфекции в носовые пазухи • Риногенный (через естественные соустья пазух) • Гематогенный • Одонтогенный • При травмах пазух.
Клиническая картина
Острые синуситы • Общие симптомы острых синуситов •• Заложенность носа •• Головная боль •• Лихорадка •• Выделения из носа •• Симптомы простуды • Острый гайморит •• Заложенность носа •• Ощущение тяжести, напряжения в области щеки, особенно при наклоне туловища вперёд •• Ощущение давления на глаза •• Боль в зубах на стороне поражения •• Головная боль неопределённой локализации •• Выделения из носа слизисто-гнойного или гнойного характера •• Ухудшение обоняния •• Слезотечение (из-за нарушения проходимости носослёзного канала) • Острый этмоидит. Симптоматика мало отличается от острого гайморита. Дополнительно отмечают боль в области корня носа и глазницы • Острый фронтит — головная боль в области лба, особенно интенсивная по утрам (вследствие затруднения оттока из пазухи при горизонтальном положении больного) • Острый сфеноидит •• Головная боль в области затылка, в глубине глаза •• Стекание гнойных выделений из носоглотки по задней стенке глотки •• Неприятный запах.
Хронические синуситы • Клиническая картина хронических синуситов вне обострения менее выражена, чем при острых • Для грибковых синуситов характерны: •• резко выраженная односторонняя или двусторонняя заложенность носа; •• боли в области поражённой пазухи; •• резко выраженное ощущение давления в пазухе; •• зубная боль (при гайморитах) • Характер выделений зависит от возбудителя: •• при плесневых микозах — вязкое, серовато-белое или тёмное, желеобразное; •• при аспергиллёзе — серого цвета с черноватыми точками (напоминает холестеатому); •• при кандидозе — жёлтого или жёлто-белого цвета (напоминает творожистые массы) • Чаще, чем при других формах, наблюдают отёчность мягких тканей лица, а иногда и свищи. Обычно протекают как моносинуситы, чаще происходит поражение верхнечелюстной пазухи.
Методы исследования.
• Риноскопия •• Острый гайморит ••• Гиперемия слизистой оболочки носа, наиболее выраженная в среднем носовом ходе. Из средней носовой раковины стекает гнойное отделяемое ••• Пальпация передней стенки гайморовой пазухи болезненна •• Острый этмоидит. Гнойное отделяемое обычно обнаруживают в среднем и верхнем носовых ходах (т.к. происходит поражение всех групп клеток решётчатой кости). Болезненная пальпация области ската носа у внутреннего угла глаза •• Острый фронтит — характерны выраженные изменения в области переднего отдела средней носовой раковины. Слизистая оболочка в этой области гиперемирована, отёчна. Локализация скоплений гноя в передних отделах среднего носового хода. Болезненная пальпация передней и особенно нижней стенок пазухи •• Острый сфеноидит — при передней риноскопии после анемизации слизистой оболочки видна полоска гноя в самых задних отделах верхнего носового хода. Задние отделы полости носа гиперемированы, отёчны. При задней риноскопии — скопление гноя в своде носоглотки.
• Рентгенография пазух — скопление жидкости, уровень жидкости, утолщение слизистой оболочки в поражённых синусах.
• Диагностическая пункция — определение наличия характера отделяемого.
• КТ в некоторых неясных случаях хронического синусита.
Дифференциальная диагностика • Вирусный ринит • Аллергический ринит • Опухоли • Инородные тела • Гранулематоз Вегенера.
ЛЕЧЕНИЕ
Острые синуситы • При неосложнённых синуситах лечение, как правило, консервативное •• Антибиотикотерапия (например, бензилпенициллин по 500 тыс ЕД 4–6 р/сут) в течение 7–10 дней •• Сульфаниламидные препараты (например, сульфадиметоксин в первый день 2 г, затем по 1 г/сут, ко-тримоксазол по 1 таблетке 3 р/сут после еды) •• Ненаркотические анальгетики •• Сосудосуживающие капли в нос, например 0,05–0,1% р-ры нафазолина или ксилометазолина; закапывание проводят, положив пациента на бок. Сосудосуживающий эффект постепенно уменьшается, поэтому после 5–7 дней применения рекомендован перерыв на несколько дней. Препараты противопоказаны при артериальной гипертензии, тахикардии и выраженном атеросклерозе •• Физиотерапия (при хорошем оттоке из пазухи), например микроволновая терапия (аппарат ЛУЧ-2), токи УВЧ, лампа-соллюкс •• В амбулаторных условиях при острых гайморитах целесообразно провести пункцию пазухи с последующими промываниями её р-ром нитрофурала (1:5 000), йодинолом, 0,9% р-ром натрия хлорида и введением в неё антибактериальных средств, например бензилпенициллин (2 млн ЕД), 1% р-ра гидроксиметилхиноксилиндиоксида (назначают только взрослым, перед началом применения проводят пробу на переносимость, противопоказан при беременности), 20% р-ра сульфацетамида •• При выраженном отёке одновременно в пазуху вводят 1–2 мл суспензии гидрокортизона, 1% р-р дифенгидрамина •• При остром фронтите, этмоидите или сфеноидите и отсутствии эффекта от консервативной терапии показана госпитализация для проведения пункций или зондирования этих пазух • При осложнённых острых синуситах — хирургическое лечение •• Радикальные операции на пазухах •• Эндоскопические операции на пазухах.
Хронические синуситы
• При обострении — сочетание общего и местного лечения. Особенности •• При стафилококковом поражении антибиотикотерапия не всегда эффективна. Применяют противостафилококковую плазму (250 мл 2 р/нед), стафилококковый g -глобулин (по 1 ампуле через день, всего 5 инъекций) •• При грибковых синуситах и вне обострения — сульфаниламидные препараты, противогрибковые препараты, например нистатин 3–4 млн ЕД/сут или леворин 2 млн ЕД/сут в течение 4 нед •• При аллергических синуситах — см. Ринит аллергический.
• Дренирование верхнечелюстной пазухи выполняют с помощью пункции — при этом либо в полиэтиленовую трубку предварительно вводят иглу Куликовского, либо после пункции через иглу в пазухи проводят трубку меньшего размера. Аналогичным образом вводят дренаж в любую пазуху. Для осуществления дренирования лобной и клиновидной пазух через естественные отверстия целесообразно использовать зонд-проводник, на который надевают трубку. После проведения зондирования трубку оставляют, а зонд удаляют. Наружный конец трубки прикрепляют лейкопластырем к коже. В пазухи через дренаж вводят антибактериальные средства с учётом чувствительности к ним микрофлоры •• Для разжижения гноя в пазуху можно одновременно ввести ферменты (химотрипсин 25 мг или химопсин 25 мг) •• При аллергических синуситах в пазуху вводят суспензию гидрокортизона (2–3 мл) или антигистаминные средства •• При грибковых синуситах в пазуху вводят леворина натриевую соль или нистатин из расчёта 10 тыс ЕД на 1 мл 0,9% р-ра натрия хлорида, р-р хинозола 1:1 000 или амфотерицин В.
• Физиотерапия: микроволны, грязелечение (противопоказано при обострении синуситов). Физиотерапия противопоказана при гиперпластических, полипозных и кистозных синуситах.
• Хирургическое лечение — при полипозных, смешанных формах, а также при неэффективности консервативного лечения экссудативных форм •• Радикальные операции на пазухах с целью их санирования путём наложения искусственного соустья с носовым ходом (при гайморитах — методики по Калдвеллу–Люку, Дликеру–Иванову, при фронтитах — по Киллиану) •• Остеопластика закрытым способом (Мишенькин Н.В., 1997) •• Ультразвуковая хирургия.
Осложнения • Глазничные (орбитальные) •• Флегмона •• Неврит зрительного нерва (редко) •• Периостит глазницы •• Отёк, абсцесс ретробульбарной клетчатки • Панофтальм (воспаление всех тканей и оболочек глаза) — очень редко • Внутричерепные •• Менингит •• Арахноидит •• Экстра- и субдуральные абсцессы •• Абсцесс мозга •• Тромбофлебиты пещеристого синуса •• Тромбофлебит верхнего продольного синуса •• Септический кавернозный тромбоз.
Сопутствующая патология • Ринит • Баросинусит • Пансинусит.
Прогноз: при остром синусите благоприятный при своевременном лечении и профилактике осложнений, при хроническом может быть благоприятным, если элиминировать аллерген и обеспечить хороший дренаж.
Возрастные особенности • Дети и подростки •• Заболеваемость острым и хроническим синуситами увеличивается в позднем детском возрасте •• Наблюдают увеличение заболеваемости среди детей с тонзиллитом и аденоидами •• Наличие хронического синусита указывает на необходимость выяснения причины, лежащей в основе заболевания (деформация носа, инфекция, аденоиды) • Пожилые •• Увеличение заболеваемости к 75 годам, затем снижение •• Синусит труднее излечивается в этой возрастной группе.
Острый пансинусит: симптомы и лечение
Острый пансинусит – осложнение синусита в виде патологического воспаления всех околоносовых пазух. Следует отметить стремительность развития данного недуга. Инфекция поражает придаточные носовые полости, где происходит быстрое накопление большого количества гноя. Острый гнойный пансинусит – тяжелая болезнь. Помимо воспаления и отека слизистой оболочки пазух, поражается так называемый подслизистый слой – кость, а также надкостница.
Содержание статьи
Формы пансинусита

По словам врачей, сегодня выделяют несколько разновидностей такого заболевания. Катаральный пансинусит – патология, при которой происходит гиперемия и отек слизистой. Начинает активно вырабатываться прозрачный секрет (слизь), но без формирования гноя. Для экссудативной формы болезни также характерно образование слизистого секрета в носовых пазухах. Это случается при инфекционном поражении эпителиальных клеток.
Полипозный пансинусит – что это такое? Еще один вид недуга, появляющийся в результате хронического воспаления и отека слизистой (хронический пансинусит). По мере перехода острой формы в хроническую на поверхности слизистой начинают появляться локальные утолщения. Со временем они трансформируются в полипы и грануляции.
К гнойному пансинуситу приводит нарушение сообщения между носовыми пазухами и полостью носа. Отечность слизистой провоцирует блокировку каналов. В итоге накапливается большое количество слизи. Это идеальное место для развития патогенных микроорганизмов. По мере их концентрации появляется гной.
Если говорить о гиперпластическом пансинусите, то следует отметить длительность его течения. В процессе развития недуга слизистая оболочка утолщается, в пазухах происходит разрастание соединительных тканей. Все это негативно сказывается на работе слизистых желез и приводит к их дисфункции.
Проявления болезни
Пансинусит, симптомы которого достаточно разнообразны, – неприятное заболевание. Его признаки легко объяснить наличием обширного инфекционного очага, который способствует активному выделению токсинов. Симптоматика пансинусита следующая:

- Общая слабость и лихорадка – наиболее яркие проявления недуга, доставляющие больному значительный дискомфорт. Лихорадка – результат отравления организма продуктами жизнедеятельности бактерий. Эти симптомы будут отличаться в каждом конкретном случае и зависеть от формы и тяжести заболевания.
- Еще один характерный признак – сильная головная боль. У пациента возникает ощущение сдавленности и чрезмерно высокого внутричерепного давления. Хорошо чувствуется тяжесть в области околоносовых пазух. Употребление анальгетиков не приносит облегчения.
- Заложенность носа выступает не только в качестве причины болезни, но и является ее прямым результатом. Это значит, что инфекция распространяется с пазух на всю носовую полость. Отек слизистой оболочки способствует сужению носовых ходов. Кроме того, заложенность может быть спровоцирована закупоркой дыхательных ходов гнойными выделениями.
- Важным симптомом пансинусита можно назвать изменение голоса у больного. Носовые пазухи прекращают нормально работать, нос перестает дышать. В результате этого появляется гнусавость голоса.
- Не стоит забывать и про отечность мягких лицевых тканей. Кроме того, при пальпации (ощупывании) лба, боковых областей носа и зон под глазами появляются болезненные ощущения.
- В некоторых случаях температура тела повышается до субфебрильных значений (37-38 градусов).
- Наблюдаются гнойные выделения из носа желтого и зеленого цвета.
- Пациент даже после незначительных физических нагрузок быстро устает и чувствует в теле слабость.
Причины появления недуга
Прежде чем лечить пансинусит, необходимо определиться с вызывающими его факторами. Главный из них – инфекция. В процессе развития острой формы болезни происходит размножение патогенной монофлоры. Хроническая форма предполагает ассоциацию микроорганизмов. В большинстве случаев в качестве инфекционных возбудителей такого заболевания выступают:
- стафилококки;
- стрептококки;
- анаэробные бактерии;
- кишечная палочка;
- синегнойная палочка;
- коринебактерии.

Микроорганизмы проникают в пазухи с воздухом в процессе дыхания, через кровь (гематогенное заражение) или же через естественные каналы организма. Нередко пансинусит появляется на фоне таких недугов верхних дыхательных путей, как корь, ринит, грипп и так далее. К провоцирующим факторам относятся:
- курение;
- вдыхание грязного воздуха;
- наркомания;
- злоупотребление алкоголем;
- пародонтоз;
- кариес;
- сахарный диабет;
- гормональное лечение;
- химиотерапия.
Дети тоже страдают таким заболеванием. Но у них оно, как правило, вызывается аденоидами (патологическим изменением носоглоточных миндалин). Из-за неполной развитости придаточных носовых пазух болезнь может не иметь ярко выраженных симптомов. При этом четко выявить субъективные признаки пансинусита у детей невероятно трудно.
Медикаментозное лечение
Чтобы быстро справиться с таким недугом, врачи назначают курс медицинских препаратов. Прежде всего, речь идет о так называемых системных антибиотиках с широким спектром воздействия на весь организм. Как правило, используются лекарства из макролидной и цефалоспориновой групп («Азитромицин», «Цефтриаксон», «Эритромицин» и другие). Что касается дозировки и длительности приема, то они будут определяться с учетом формы и тяжести пансинусита.

Терапия дополняется применением капель для сужения сосудов. Они позволяют временно устранить заложенность носа, способствуют удалению из организма гноя. В качестве наиболее востребованных выступают «Риназолин», «Нафтизин», «Виброцил». Длительность их употребления не должна превышать 7 дней. В противном случае может наступить привыкание.
Хорошо зарекомендовали себя промывания полости носа при помощи специальных растворов. Такие процедуры нужно начинать сразу же после устранения заложенности носа и нормализации дыхания. Для этого применяют соляные растворы и средства на основе фурацилина.
Оптимальный вариант – промывание носа в условиях стационара. При острой необходимости такую процедуру можно выполнять дома, но только при строгом соблюдении правильного алгоритма действий.
В качестве дополнения назначаются местные комплексные лекарства. Такая терапия начинается сразу же после очистки, промывания и разблокировки ходов носа. Часто используют гомеопатические препараты в форме капель – «Афлубин», «Эуфорбиум», «Ларинол» и некоторые другие.
Аллергический пансинусит лечится посредством антигистаминных средств. Такие препараты снимают воспаление слизистой и минимизируют вред от медикаментозной терапии. Наиболее эффективные из них – «Эриус» и «Лоратадин».
Что касается кортикостероидных лекарств, то они показаны при острых формах недуга. Речь идет о таких гормональных средствах, как «Преднизолон» и «Гидрокортизон».
Народная медицина

Пансинусит, лечение которого можно осуществлять народными средствами, является опасной болезнью. Поэтому использование рецептов из арсенала народной медицины должно быть оправданным и согласованным с лечащим врачом. В противном случае велика вероятность ухудшения клинической картины и нанесения еще большего вреда здоровью. Какие народные средства помогают результативно бороться с данной болезнью?
- Промывание носовой полости при помощи специальных отваров. Для их приготовления используются следующие травы: каланхоэ, малина, календула, зверобой, шалфей и другие. Одну столовую ложку травы необходимо залить литром кипятка и настаивать на протяжении 40 минут. Слегка теплый отвар заливают в ноздри и затем высмаркивают.
- Лечение пансинусита ингаляциями также является эффективным способом. Данную процедуру нужно проводить над паровой баней на основе эвкалипта, ромашки, шалфея и душицы. Ингаляции строго запрещены пациентам с болезнями сердца и дыхательной системы.
- Хорошо себя зарекомендовали прогревания – отличное средство, чтобы снизить интенсивность воспаления слизистой. Для этого понадобится обычная соль или песок. Выбранную субстанцию необходимо нагреть на сковороде и поместить в герметичный мешочек. Прикладывают его к мягким лицевым тканям в области носовых пазух (прогревания противопоказаны при гнойных и полипозных пансинуситах).
- Не забывайте о мазях и тампонаде. Возьмите ватно-марлевые турунды и пропитайте их соком каланхоэ, медом и алоэ. Далее поместите тампоны в носовые отверстия (на 20 минут максимум). Это поможет снять заложенность носа и уменьшить воспаление.
В качестве более радикального метода лечения может использоваться пункция. Такая процедура востребована в случае, когда медикаментозная терапия оказалась малоэффективной или вовсе безрезультатной. Прокол одной из стенок носовой пазухи позволяет оперативно удалить гной и защитить пациента от возможных осложнений.
Полезные советы и профилактика

Главная задача при предупреждении любой болезни заключается в усилении защитных функций организма. Это помогает ему самостоятельно бороться с вирусными недугами. Мы рекомендуем заниматься закаливанием, ежедневно выполнять дыхательную гимнастику и физические упражнения. Улучшение кровообращения и повышенная концентрация кислорода способствуют быстрому устранению вирусных очагов иммунными клетками организма.
Кроме того, не забывайте придерживаться следующих простых правил:
- избегайте чрезмерной сухости воздуха в помещении (не ниже 50 процентов);
- при пансинусите отложите плавание в бассейне или в море до полного выздоровления;
- употребляйте побольше жидкости (это способствует разжижению слизи);
- питайтесь правильно и регулярно;
- ведите активный образ жизни;
- откажитесь от вредных привычек (курение, употребление алкоголя);
- чай и кофе замените отваром шиповника.
Всегда прислушивайтесь к своему организму, при первых признаках пансинусита незамедлительно обращайтесь к врачу. Мы не рекомендуем заниматься самолечением. Симптомы данного недуга обманчивы, их можно легко спутать с обычной простудой или насморком. Болит голова, долго не проходит заложенность носа? Не стоит медлить, запишитесь на консультацию к врачу.
Полисинусит
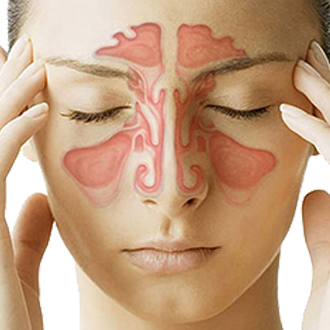
Полисинусит – это одновременное воспаление сразу нескольких околоносовых пазух (ОНП). Заболевание может протекать остро или хронически. Болезнь относится к числу распространенных патологий ЛОР-органов (частота выявляемости около 15-20%).
Полисинусит – заболевание, которое не представляет прямой угрозы жизни пациента. Однако полисинусит существенно ухудшает ее качество из-за развития неприятных симптомов. Если вовремя не обратиться за медицинской помощью, патология может привести к вовлечению в патологический процесс близлежащих тканей глазницы, уха или оболочек головного мозга.
Своевременное начало консервативного лечения острого полисинусита оказывается успешным. В 70-84% случаев болезнь удается радикально устранить. Хронические формы переводятся в фазу стойкой ремиссии.
Виды полисинусита
Классификация базируется на использовании различных критериев для характеристики этого заболевания. В зависимости от формы бывают следующие полисинуситы:
- Экссудативные. Эта группа также делится на катаральные (просто локальное воспаление), серозные (появляются слизистые выделения из носа) и гнойные формы.
- Пролиферативные. Эта группа включает пристеночно-гиперпластический и полипозный тип синуситов. В первом случае наблюдается утолщение слизистой оболочки носовых ходов, а во втором – образование полипов.
В зависимости от причины развития полисинуситы бывают:
- посттравматические;
- вирусные;
- бактериальные;
- грибковые;
- смешанные;
- аллергические.
В зависимости от тяжести заболевания традиционно выделяют три формы:
- Легкая. Наблюдается слабовыраженная симптоматика. Температура тела повышается редко. Отсутствует головная боль, а риск развития осложнений близится к нулю.
- Средняя. Болезнь протекает с умеренным повышением температуры тела не более 38оС. Пациенты жалуются на умеренные головные боли, частично ухудшается качество жизни из-за нарушения дыхания и проблем со сном. Могут возникать осложнения со стороны среднего уха (отит).
- Тяжелая. При такой форме полисинусита пациент страдает от постоянных интенсивных головных болей, нарушается ритм сна, ухудшается общее состояние. Температура тела может превышать 38оС. Кроме осложнений со стороны уха, патологический процесс может мигрировать в глазницу или полость черепа.
Выбор метода лечения зависит от особенностей клинической картины конкретного случая, а также от общего самочувствия пациента.
Симптомы полисинусита
Проявления полисинусита являются следствием воспаления околоносовых пазух. Это ведет к нарушению функции их слизистой оболочки с развитием характерных симптомов:
- Головная боль или боль в области проекции околоносовых пазух. Выраженность признака зависит от тяжести воспаления и количества пораженных ОНП.
- Затрудненное носовое дыхание. Причина – локальный отек слизистой оболочки в ОНП и носовых ходах, что создает физическое препятствие для движения воздуха.
- Выделения из носа. Их характер может варьировать от серозных (прозрачные, слизистые) до гнойных (темно-зеленые с неприятным запахом).
- Ухудшение обоняния. В основе этого состояния лежит нарушение функции нервных клеток, расположенных в верхних носовых ходах. Локальное воспаление ухудшает их чувствительность. Пациент может временно полностью потерять обоняние.
- Заложенность ушей. Полисинусит часто сопровождается осложнениями со стороны среднего уха. В первую очередь патологический процесс поражает слуховую трубу. Это проявляется ощущением «ваты» в ушах.
- Повышение температуры тела. Лихорадка является следствием влияния экзотоксинов бактерий на организм человека.
- Общая слабость, быстрая утомляемость, плохой сон. Эти признаки – следствие общего интоксикационного синдрома.
В детском возрасте полисинусит также может проявляться сухим кашлем. Этот симптом возникает как защитная реакция на локальное воспаление в области ОНП. При отсутствии адекватного лечения микроорганизмы могут мигрировать на другие отделы верхних дыхательных путей (гортань, трахея, бронхи).
Причины полисинусита
Полисинусит может развиваться как самостоятельно, так и быть следствием другого заболевания. В основе патологии лежит локальное воспаление. Полисинусит часто регистрируется при ослаблении природных защитных сил организма, когда слизистая оболочка не может самостоятельно предотвратить формирование очага воспаления.
Непосредственные причины полисинусита – это микроорганизмы:
- Вирусы. Согласно официальной статистике, около 90-94% всех полисинуситов возникают из-за проникновения в слизистую оболочку вирусов. Распространенным возбудителем является риновирус, который поражает бокаловидные клетки эпителия, провоцируя обильное выделение слизи.
- Бактерии. Виновниками полисинусита в 2-4% случаев выступают патогенные бактерии. Эти патогены вызывают выраженное локальное воспаление с повышением температуры тела и выделением гноя из носовых ходов.
- Грибки. В 1-2% случаев причиной воспаления слизистой оболочки ОНП является грибковая флора. Такая ситуация практически всегда указывает на выраженный иммунодефицит, который может быть как врожденным, так и приобретенным.
Факторами риска развития полисинуситов являются частые травмы носа и лица, наличие аллергии, работа в запыленной обстановке, генетическая предрасположенность, анатомические аномалии (узкие соустья пазух, искривление носовой перегородки).
Помимо этого немаловажным и часто встречаемым фактором является привычка регулярно сморкаться. При очередном таком акте давление в носовых ходах и ОНП достигает 60-80 мм рт.ст. Этого достаточно, чтобы во время сморкания бактерии проникли в околоносовые пазухи.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
Диагностика полисинусита
Диагностика полисинусита предусматривает комплексное отоларингологическое обследование пациента с применением лабораторных, а также инструментальных методик. ЛОР может заподозрить множественное поражение околоносовых пазух еще при первом осмотре больного. Опытный врач обращает внимание на характерные жалобы и возможные простудные заболевания в анамнезе.
Для оценки состояния носовых ходов выполняется передняя риноскопия. Врач оценивает выделения из носа, степень обтурации ходов, наличие патологических разрастаний. Дальше осматривается ухо и ротоглотка для выявления других возможных причин воспаления.
Для подтверждения диагноза проводятся следующие процедуры:
-
. Позволяет визуально оценить изнутри состояние носовых ходов, а также оценить состояние соустьев околоносовых пазух. Процедура выполняется с помощью миниатюрного инструмента с видеокамерой на конце. . Позволяет выявить патологическое содержимое в ОНП, исключить новообразования и оценить состояние костей черепа. (КТ ОНП). На сегодняшний день является «золотым стандартом» диагностики полисинусита. С помощью современного оборудования удается на мониторе с высокой точностью визуализировать содержимое ОНП, оценить их состояние и степень закупорки (при ее наличии).
Вспомогательным методом диагностики является диафаноскопия. ЛОР вводит специальную лампочку в ротовую полость для подсвечивания пазух. С помощью этой методики можно выявить изменение пневматизации (воздушности) пораженной структуры. Диафаноскопия наиболее информативна в диагностике односторонних процессов. Если пазухи поражены с двух сторон, увидеть визуальные изменения труднее.
Эффективным методом диагностики и одновременно лечения является пункция пораженной пазухи. С помощью специального инструмента ЛОР делает прокол. Врач может оценить содержимое пазухи и его количество. При эвакуации слизи или гноя человек сразу отмечает улучшение состояния.
Каждому пациенту с подозрением на полисинусит назначается стандартный комплекс лабораторных тестов – общий анализ крови и мочи, коагулоргамма, анализ на инфекции (сифилис, вирусные гепатиты, ВИЧ). В случае выявления изменений, характерных для бактериальной инфекции, назначается бактериологический посев выделений из носа с антибиотикограммой. Такой тест позволяет определить конкретного возбудителя и его чувствительность к антибактериальным средствам.
Мнение эксперта
Как ЛОР, хочу сказать, что полисинусит – это довольно распространенное заболевание, которое требует особого внимания. Высокая частота встречаемости связана с несвоевременным обращением пациентов за медицинской помощью при появлении симптомов-предвестников. В итоге создаются условия для перехода болезни в хроническую форму, которая сопровождается постоянными сменами фаз обострения и ремиссии.
Радикально устранить полисинусит можно. Для этого стоит сразу же обратиться за помощью к ЛОРу. В большинстве случаев с заболеванием удается справиться с помощью консервативного лечения. Хирургическое вмешательство показано тем пациентам, у которых присутствуют различные аномалии строения ОНП, являющиеся провоцирующим фактором развития патологии.
Полисинусит

Полисинусит – воспаление слизистой оболочки двух и более околоносовых пазух. Может быть острым и хроническим.
Причины полисинусита
Как и при других заболеваниях околоносовых пазух, предрасполагающими факторами развития полисинусита являются изменения анатомии полости носа – искривления, шипы и/или гребни перегородки носа, узость носовых ходов, гипертрофия носовых раковин, a так же хронические заболевания полости носа. Пусковым фактором для развития полисинусита могут стать простудные заболевания, ОРВИ, грипп.
Симптомы
Как правило при остром полисинусите пациентов беспокоит головная боль, выделения из носа, затруднение носового дыхания. Головная боль чаще не локализованная, особенно выраженной она может быть в затылочной области, темени, висках (так называемый «шлем») при воспалении клиновидной пазухи. Иногда, при наибольшем вовлечении в процесс лобной или верхнечелюстной пазух, самой болезненной зоной пациенты называют область лба или щек (см. гайморит, фронтит, этмоидит, сфеноидит). Еще одним симптомом является стекание патологического отделяемого по задней стенке глотки, его скопление в носоглотке и ощущение неприятного привкуса и запаха. Выделения из носа чаще имеют гнойный характер. Но могут быть слизистыми, слизисто-гнойными, обильными, или вовсе отсутствовать. Это зависит от выраженности и характера процесса. Сильно страдает общее состояние больного, температура тела может повышаться от 37 до 39 С о , нарушается сон, резко снижается трудоспособность.
Когда нужно обратиться к врачу?
При появлении вышеперечисленной симптоматики необходимо сразу обратиться к ЛОР-врачу. Для постановки диагноза специалист беседует с больным, выясняя все подробности развития и течения заболевании. Проводится оториноларингологический осмотр, эндоскопическое исследование полости носа и носоглотки, которое в настоящее время является обязательным (однако имеется в оснащении далеко не всех ЛОР – кабинетов). Подтверждают диагноз данные рентгенологического исследования. На сегодняшний день предпочтение отдается компьютерной томографии околоносовых пазух, что объясняется более высокой точностью и детальностью информации на снимке по сравнению с таковой на обычной рентгенограмме. Точность данных исследования необходима при патологии околоносовых пазух ввиду анатомической близости к ним глазниц и структур головного мозга.
Лечение полисинусита
После получения результатов обследования ЛОР-врач назначает лечение которое заключается в улучшении оттока патологического отделяемого из пазух, для этого применяются сосудосуживающие капли в нос (3-5 дней); врач проводит анемизацию полости носа ( в носовые ходы вводятся турунды, пропитанные лекарственным препаратом, обладающим сосудосуживающим и противоотечным действием); назначаются препараты, направленные на разжижение гнойного отделяемого ( так называемые муколитики или секретолитики). Так же необходима системная антибактериальная терапия (прием антибиотиков). Как правило, данных мероприятий оказывается достаточно для купирования процесса.
Лечение должно проводиться строго под контролем врача! После купирования острого процесса необходимо устранение предрасполагающего фактора или факторов (хирургическое лечение хронической патологии полости носа и околоносовых пазух, устранение вышеперечисленных анатомических изменений полости носа). Обострению хронического полисинусита часто предшествуют переохлаждение, грипп, ОРВИ. Необходимо помнить, что формирование хронического процесса происходит при неправильном лечении острого воспаления одной или нескольких пазух.
Хронический полисинусит
При обострении хронического полисинусита пациенты так же жалуются на головную боль, однако она может носить менее интенсивный характер. Иногда возникает припухлость мягких тканей в области верхнего века с одно или с обеих сторон, в зависимости от локализации процесса, болезненность в области глаза. Носовое дыхание затрудняется. Выделения имеют гнойный характер и могут быть обильными или отсутствовать вовсе и обнаруживаются лишь при осмотре специалистом. Температура тела от 37 до 39 С о Для постановки диагноза хронический полисинусит специалист беседуя с больным, выясняет все подробности развития и течения заболевании,особое значение придается наличию в прошлом эпизодов синуситов, а также методам и эффективности их лечения.
Проводится оториноларингологический осмотр, эндоскопическое исследование полости носа и носоглотки. Для уточнения характера головной боли, особенно при стертой оториноларингологической картине, ЛОР-врач может направить пациента на консультацию к невропатологу. Подтверждают диагноз данные рентгенограммы или компьютерной томографии околоносовых пазух, после чего ЛОР-врач назначает необходимое в данной ситуации лечение.
Лечение хронического полисинусита, как правило, хирургическое. Операция направлена на удаление патологического содержимого из пазух, расширение соустий пазух для улучшения оттока секрета слизистой оболочки в полость носа. На сегодняшний день возможно выполнение данной операции эндоскопическим методом, через полость носа, без нанесения разрезов на коже. Используя эндоскопическое оборудование хирург имеет хороший обзор операционного поля на мониторе и с помощью специального инструментария выполняет манипуляции в узких анатомических пространствах.
Для предотвращения повторов (рецидивов) полисинусита обязательна хирургическая коррекция анатомии внутриносовых структур. Каждый конкретный случай хронического полисинусита и мер профилактики его рецидивов должен обсуждаться с специалистом отоларингологом хирургом.
Риносинусит
Риносинусит (от латинского «воспаление в пазухе») называют иначе синуситом или синуитом.
Синусит представляет собой воспалительную патологию слизистой оболочки придаточных пазух носа. Этиология заболевания: вирусная, бактериальная, грибковая, вызываемая аллергенами, ирритантами (веществами, раздражающими слизистую) окружающей среды.
Как возникает риносинусит
В здоровом состоянии околоносовые пазухи представляют собой заполненные воздухом полости в черепе. Они расположены за лбом, носовыми костями, щеками и глазами. Здоровые пазухи не содержат бактерий или микробов. В большинстве случаев слизь из них способна вытекать, а воздух — оставаться.
Когда пазухи закрываются или образуется слишком много слизи, бактерии и другие микробы растут легче, что приводит к воспалению и, как следствие, развитию риносинусита.
Формы заболевания
В зависимости от характера течения риносинусит бывает острым и хроническим. Как правило, второй является следствием первого (недуг прогрессирует), если пациент не соблюдает лечения.
По степени тяжести острый риносинусит бывает легким, среднетяжелым, тяжелым.
При легкой форме отсутствуют лихорадка, осложнения, головная боль, симптомы риносинусита не сильно выражены (легкий кашель, заложенность носа, выделения). Симптомы не влияют на качество жизни, сон также не нарушается.
Среднетяжелая форма характеризуется гипертермией (до 38 °С), ощущением тяжести в проекции околоносовых пазух при повороте головы и наклоне, наличием острого среднего отита (как одного из осложнений), более тяжелыми общими симптомами (кашель, выделения, заложенность носа), влияющими на ежедневную деятельность. Внутричерепные или орбитальные осложнения при этом отсутствуют.
Тяжелая форма проявляется повышением температуры (выше 38 °С), интоксикацией, выраженными симптомам синуита, болезненными ощущениями в околоносовых пазухах, наличием внутричерепных, орбитальных осложнений.
По форме риносинусит бывает экссудативным и продуктивным.
По этиологическому фактору синуит делится на травматический, вирусный, бактериальный, грибковый, аллергический, медикаментозный, смешанный, септический и асептический.
По локализации риносинусит делится на:
- гайморит, ,
- этмоидит,
- сфеноидит.
Если недуг протекает в пазухах на одной половине полости носа, то она называется геисинусит, а если воспалены все пазухи носа, то это пансинусит.
Синусит может также развиться в качестве осложнения на аллергический ринит.
У детей симптомы риносинусита схожи со взрослыми, однако, проявления болезни все равно различаются: у детей формирование лобных и клиновидных пазух заканчивается только к 4 годам, а гайморовых — к 7 годам (полное развитие синусов заканчивается только в подростковом возрасте). Из-за постепенного развития у детей диагностировать синусит сложнее, чем у взрослых. Болезнь у детей развивается обычно после кариеса, гриппа или ангины, сопровождается отитом. Симптомы проявляются слабее (к примеру, головная боль отсутствует, а воспаляется обычно одна сторона лица).
Симптоматика

У острых и хронических синуситов схожие симптомы: гнойные выделения, давящие боли на лице в месте проекции околоносовых пазух, заложенность носа, гипосмия, плохой запах изо рта, сильный кашель, недомогание, лихорадка, озноб.
Виды боли при риносинусите:
- Гайморит — зубная боль, головная боль в передних отделах, боль в верхней челюсти.
- Фронтит — головная боль, болевые ощущения в области лба.
- Этмоидальный синусит — боль за глазами, между ними, головная «раскалывающая» боль, слезотечение, периорбитальная флегмона.
- Сфеноидальный синусит — боль с иррадиацией в лобную и затылочную области.
Лечение
Диагностика заболевания включает:
- анализ жалоб и анамнеза,
- ринологическое исследование, эндоскопия полости носа и околоносовых пазух,
- диагностическую пункцию, ирригацию, зондирование околоносовых пазух,
- рентгенографию околоносовых пазух, контрастную томографию, компьютерную томографию, магнитно-резонансную томографию, ультразвуковое исследование,
- функциональную диагностику,
- бактериологическое исследование,
- цитологическое и гистологическое исследование,
- клинические и биохимические анализы,
- исследование иммунного статуса.
При лечении синусита нужно придерживаться определенных принципов:
- увлажнение воздуха в помещении,
- отмена курения,
- правильное сбалансированное питание,
- прием ненаркотических анальгетиков.
Цель терапии состоит в том, чтобы добиться:
- воздействия на возбудителей риносинусита,
- разжижения слизи, улучшения ее оттока,
- уменьшения отека слизистой, появления свободного дыхания,
- устранения боли,
- профилактики развития гнойных осложнений,
- предупреждения распространения инфекции на остальные синусы,
- активизации защитных сил организма для борьбы с болезнью.
При лечении риносинусита используется широкий арсенал лекарственных препаратов. Это антибиотики, сосудосуживающие капли, антисептики, противогрибковые медикаменты, глюкокортикостероиды, муколитики, противоаллергические препараты
Кроме лекарственных препаратов проводят местное лечение: промывание специальными растворами, применение капель и спреев.
Лечение антибиотиками
Важно: пациент обязательно должен сдать бактериологический посев и анализ на чувствительность к разным видам антибиотиков:
- пенициллины («Аугментин», «Амоксил», «Флемоксин солютаб», «Амоксициллин»).
- цефалоспорины второго и третьего поколений («Цефазолин», «Цефтриаксон», «Супракс»).
- макролиды («Азитромицин», «Клацид», «Сумамед»).
- фторхинолоны («Левофлоксацин», «Спарфлоксацин»).
Для легкой и хронической форм болезни достаточно применения антибиотиков в спрее (например, «Изофра», «Полидекс»).
Противовоспалительные препараты. Помогают снять воспаление и тяжесть в пазухах. Наиболее действенными являются средства на основе нимесулида («Найз», «Нимесил»). Принимать их важно строго по инструкции, не превышая количество приемов в сутки, иначе возникнет повышенный риск возникновения побочных эффектов, в том числе аллергические реакции и нагрузка на ЖКТ .
Сосудосуживающие. Необходимы при заложенности носа. Обычно капли или спрей («Сиалор Рино», «Виброцил», «Назо-спрей», «Галазолин») применяются перед промыванием носа, чтобы получить доступ к околоносовым пазухам и улучшить отток секрета из синусов.
Муколитики. Применяются для разжижения слизи, снижения вязкости секрета, стимуляции оттока секрета наружу, очищения синусов.
Таблетки и сироп — АЦЦ, «Флюдитек», «Мукодин», «Ацетилцистеин», «Ринофлуимуцил».
Антигистаминные препараты. Снижают зуд в носу и отечность, сокращают выработку слизи, не дают задерживаться секрету в тканях носа. К ним относятся «Супрастин», «Тавегил», «Лоратек». Применять такой препарат нужно аккуратно, чтобы не иссушить слизистую (и не допустить развития патогенных организмов).
Противогрибковые средства: «Нистатин», «Флуконазол», «Ламикон», «Тербинафин».
Гормональный препарат «Назонекс». Снимает отек, убирает воспаление, восстанавливает обоняние.
Антисептики нужны для промывания и обеззараживания полости носа. Наиболее известные из них — «Мирамистин», «Фурацилин», а также препарат на основе протеината серебра (протаргол) – «Сиалор», который воздействует на причину воспаления.
Преимущество «Сиалора» – в его свойстве сохранять баланс нормальной микрофлоры слизистой носа.
Фитопрепараты. «Синупрет» (драже или капли), обладает комплексным действием, «Синуфорте» (убирает отек и выводит слизь).
Гомеопатия. «Циннабсин», «Эуфорбиум композитум». Оказывают противоотечное действие, убирают слизь, смягчают проявление симптомов.
Иммуностимуляторы. «Иммунал», «Рибомунил». Нужны для поддержания способности организма сопротивляться болезням.
Лечение риносинусита в домашних условиях

Дома самостоятельно больной может только начать лечение, но затем он обязательно должен проконсультироваться с врачом. Народное лечение включает в себя промывание (водой с солью и содой или минеральной водой) и паровые ингаляции (с антибактериальными маслами).
Профилактика
Профилактика риносинусита основана на своевременном лечении насморка, обеспечении нужного микроклимата дома, лечении кариеса, своевременного устранения физических дефектов носоглотки (носовой перегородки и пр.).
Меры предосторожности
- В половине случаев синусит возникает из-за насморка, ОРВИ, гриппа, бронхита, ангины. Поэтому важно не запускать эти болезни.
- Еще одной причиной могут быть кариозные зубы. Инфекция через зубные каналы попадает в верхнечелюстные пазухи.
- Важно, при необходимости, удалить воспаленные аденоиды в носоглотке, так как они часто затрудняют дыхание, что вызывает застой слизи в пазухах. Однако, нельзя путать аденоиды и миндалины: первые всего лишь вредные и болезненные разрастания в носоглотке, а вторые, наоборот, очень полезны, так как являются щитом против болезней.
- Причиной риносинусита может быть травма (искривление носовой перегородки). В этом случае потребуется операция.
- Частое применение сосудосуживающих капель от насморка также может стать причиной риносинусита: слизистые пересыхают, нарушается их кровоснабжение, появляется отек и сужение проходов. Поэтому важно применять данные препараты в соответствии с инструкцией и указаниями врача.
Заключение
Риносинусит — один из самых распространенных недугов. Однако, это не значит, что его можно лечить самостоятельно, особенно у детей. Всегда необходимо обращаться к специалисту. Важно никогда не переносить ОРВИ, грипп, простуду на ногах, так как в качестве побочного эффекта могут развиться риносинусит и другие заболевания.
Необходимо поддерживать здоровье, уделять внимание профилактике, укреплять иммунитет, чтобы защититься от возникновения различных заболеваний и, в том числе, риносинусита.
Синусит у детей: лечение и симптомы

Гайморит и синусит – самые распространённые детские заболевания. Синусит – комплексное воспаление двух и более придаточных пазух: гайморовых, решётчатых, лобных и клиновидной. Гайморит – воспаление одной или обеих гайморовых пазух, как правило, болеют дети, начиная с 4 лет. Синусит у ребенка начинает проявляться с 10-летнего возраста.
Особенности развития болезни
У здорового ребёнка секреты, выделяемые пазухами (синусами) беспрепятственно проходят через соустья в носовую полость и выходят через ноздри. Если в синусы попадают инфекционные возбудители, с которыми неокрепший иммунитет ребёнка не в состоянии справиться:
- вспухает слизистая;
- нарушается естественный воздухообмен;
- создаются благоприятные условия для размножения патогенной микрофлоры;
- накапливается слизь;
- слизь густеет и расширяет пазухи, периодически вытекает;
- загустевшая слизь провоцирует гнойный синусит;
- гной попадает в кровь, ЛОР-органы.
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Механизм протекания указан от острой до запущенной хронической формы. Процесс можно прервать на любом этапе, своевременно обратившись к ЛОРу. Родители затягивают с посещением клиники, путая признаки с обычным насморком или простудным заболеванием. Обращаются, когда состояние малыша не улучшается более 3 месяцев, болезнь переходит в хроническую форму. На данном этапе, вылечивать ребёнка намного сложнее. Понадобится длительный приём антибиотиков, что повлечёт негативное влияние на детский организм.
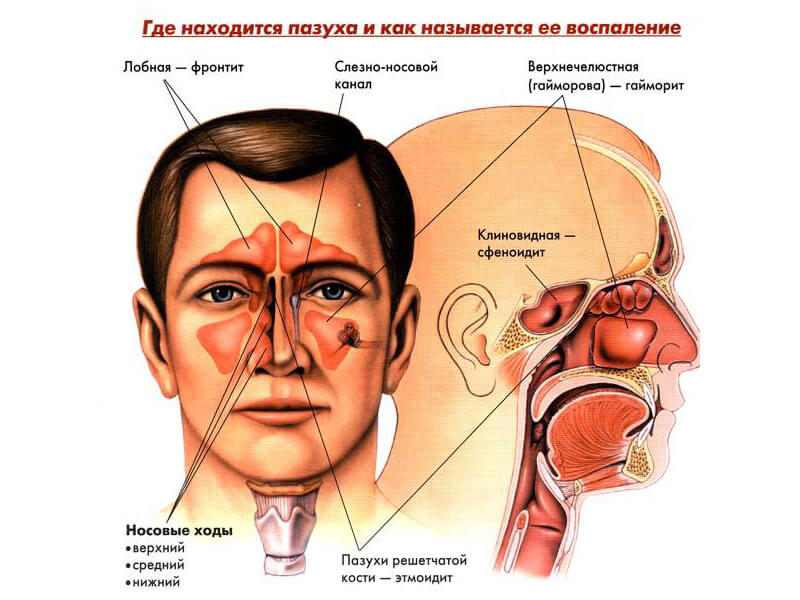
- острая – 1-20 дней;
- подострая – 20-90 дней;
- хроническая – с 90 дня.
Первые 10 дней не проходит насморк.
Чтобы восстановить баланс микрофлоры, обязательна сбалансированная диета, приём витаминных комплексов. Важно следовать рекомендациям лечащего врача и не прерывать курс медикаментозных препаратов до полного излечения. Не пытайтесь вылечивать застои в переносице массажем, возможен резкий отток слизи в головной мозг и деформация хрящей.
Какие бывают воспаления?
Воспаления классифицируют по поражаемой области:
- гайморова пазуха – гайморит;
- лобная – фронтит;
- решётчатая – этмоидит;
- клиновидная – сфеноидит.
По природе возбудителя воспаления могут быть: вирусные, бактериальные, грибковые. По количеству поражённых пазух: моносинусит – одна пазуха, полисинусит – несколько, пансинусит – все. Одностороннее воспаление всех синусов – гемисинусит. Из вышеприведённой классификации следует, что односторонний гайморит – моносинусит; двусторонний – полисинусит.
По особенностям протекания – острый, подострый, хронический. По характеру воспаления – катаральный (присутствуют жидкие выделения слизи), гнойный (слизь характеризуется густотой), смешанный.
Классификация необходима для правильной постановки диагноза. Для назначения оптимального курса лечения важна точность диагностики при разграничении острой, подострой и обострения при хроническом протекании. Определить различия данных форм с практически одинаковыми симптомами, но с разными схемами лечения, может только врач, исходя из результатов комплексной диагностики.
По признакам и симптомам определить стадию протекания невозможно. Течение заболевания зависит от состояния организма, воздействия внешних факторов.
Причины развития болезни
Заболевание возникает по следующим причинам:
- ОРВИ,
- астма;
- детские заболевания – корь, краснуха, свинка;
- ослабление иммунитета – активизация условно патогенной микрофлоры;
- аллергическая отёчность, как правило, систематическая;
- грибковые микроорганизмы;
- аденоиды;
- доброкачественные или злокачественные образования;
- аномалии анатомического строения пазух;
- диабет, лейкоз;
- повышенное глазное, внутричерепное давление – хроническое протекание, обострения при повышении давления;
- травмы, периодические кровотечения;
- вдыхание загрязнённого воздуха;
- заболевания дыхательных путей, сопровождающиеся отделением мокрот и высокой температурой, сухим кашлем – поражение слизистой ЛОР-органов, стремительное развитие патологий хрящевых тканей, евстахиевых труб – болезнь приобретает комплексный характер;
- частое применение народных средств на меду, йоде, перекиси водорода, антисептических растворах – острая форма переходит в хроническую в несколько раз быстрее;
- длительное применение назальных капель – привыкание, обостряются симптомы;
- инфекционные заболевания ротовой полости, доброкачественные и злокачественные образования;
- механические повреждения и инфицирование.
90% причин возникновения заболевания – вирусы, около 10% имеют бактериальную природу, незначительная доля – грибковые возбудители. При грибковой этиологии – болезнь быстро переходит в гнойную форму.
Симптомы синусита у ребёнка
У детей болезнь быстрее переходит в гнойную форму, чем у взрослых. Симптомы менее выражены из-за малого размера пазух. Поскольку ребёнок в большинстве случаев не может рассказать о симптомах самостоятельно, ЛОР рекомендует родителям определять состояние малыша по признакам.
- заложенность носа более 10 дней;
- боль в области очага воспаления, усиливающаяся при наклоне головы;
- головные боли;
- температура тела: хроническая – до 37,5, острая – до 38, гнойная – 39 и выше;
- сухой кашель.
Любой недуг без медицинской помощи будет проходить с негативными последствиями для организма.
Важный совет: если у ребёнка держится температура 37,1-37,5, есть насморк, головные боли – желательно обратиться к врачу. Обычный насморк может стать причиной потери, слуха, дефектов речи. Запущенные заболевания лечить очень сложно. Насморк может вызвать дисфункцию щитовидной железы: кокковые бактерии потребители йода, снижение выработки гонадотропина, сгущение лимфы снижает метаболизм щитовидной железы.
Как проявляется острый синусит?
Основные признаки, на которые рекомендуется обратить внимание:
- покраснение глаз, в ноздрях, припухлости области переносицы, гнусавость голоса;
- постоянные выделения слизи или гноя;
- если есть сопутствующее ЛОР-заболевание или грибковая природа, возможно отсутствие отделений;
- если причина вирус герпеса, возможны образования в ротовой полости, ноздрях, на внешней стороне крыльев носа;
- потеря аппетита, вялость;
- припухлость переносицы;
- дыхание только через рот из-за боли в носу, отдающей в лоб.
Не следует лечить самостоятельно даже лёгкий насморк у ребёнка. Капли с растительными маслами забивают реснитчатый эпителий, вызывают аллергию. В особенности, это касается соустий, соединяющих пазухи. Данное состояние может быть признаком гайморита.

Возможные осложнения
Врачи рекомендуют обращаться за медицинской помощью при наличии хотя бы 2 из вышеперечисленных признаков и симптомов, если заложенность носа длится более 10 дней. В противном случае возможны следующие осложнения:
- полная или частичная потеря обоняния, зрения, слуха;
- менингоэнцефалит;
- флегмона орбиты глаза;
- воспалительный процесс в костных тканях;
- тромбоз вен;
- менингит;
- конъюнктивит;
- абсцесс мозга;
- внутренняя гидроцефалия;
- лимфаденит.
Запущенную форму синусита вылечивать сложнее.
Абсцесс мозга, менингоэнцефалит могут привести к летальному исходу. Гнойные застои часто приводят к аутоиммунным заболеваниям – массовое пожирание отмерших фагоцитов живыми. Признаки – анкилозирование суставов, изменение пигментации кожи, кровотечения. Возможен летальный исход. Степень поражения организма определяют ревматолог, иммунолог.
Лечение
Лечение синусита у детей так же, как и гайморита, не назначается без предварительной диагностики. ЛОР определяет стадию, вид воспаления, патогенез возбудителя. Схема лечения зависит от особенностей болезни, наличия сопутствующих заболеваний, возраста малыша, локализации инфекции.

При синусите назначают:
- сосудосуживающие капли;
- антисептики;
- антибиотики;
- противовоспалительные препараты;
- муколитики;
- физиопроцедуры;
- антигистамины.
Сосудосуживающие капли стимулируют вывод слизи. Из-за эффекта привыкания врачи не рекомендуют использовать препарат дольше 5 дней.
Антисептические растворы наиболее эффективны при гайморите из-за простоты доступа к очагу воспаления. Данные ЛС входят в состав жидкости для промывания.
При лёгком протекании заболевания отоларингологи не рекомендуют сразу прибегать к использованию антибиотиков. На начальной стадии достаточно сочетать сосудосуживающие капли и физиопроцедуры.
Муколитики применяются для разжижения слизи. Применяют после снятия воспаления, ликвидации очага инфекции.
При обострениях назначают антибиотики согласно стандартной схеме:
- первый ряд – пенициллины с клавулановой кислотой;
- второй ряд – цефалоспорины – если есть противопоказания к препаратам первого ряда;
- третий ряд – макролиды, тетрациклины.
К антибиотикам данных классов наиболее чувствительны типичные возбудители заболеваний синусов: Haemophilus influenzae, Streptococcus pneumonia, Moraxella catarrhalis. Антибиотики назначают при бурном протекании болезни.
Если есть сильные нагноения – приоритет отдают цефалоспоринам.
При длительном хроническом протекании ЛОР определяет препарат, основываясь на результатах бактериального посева. Если одновременно протекает основное заболевание, вызванное возбудителем бактериальной природы, назначение по рекомендации врача, в сферу компетенции которого входит патология.
Максимальная длительность терапии антибиотиками не превышает 7 дней.

Нестероидные противовоспалительные детям назначают только в форме суспензии, рассчитывая дозировку исходя из массы тела и одновременного приёма других ЛС. Малышам не рекомендуется назначать противовоспалительные, обезболивающие и жаропонижающие медпрепараты по отдельности – высокая нагрузка на печень и почки.
Гормональные медпрепараты включают в схему лечения только при реактивных воспалительных процессах или аллергических реакциях. Противопоказаны до 18 лет, но могут включаться в терапию детям, если невозможно стабилизировать процессы другими классами ЛС.
Перед первым приёмом большинства медпрепаратов проводится аллергопроба инъекция ¼ от разовой дозы ЛС.
Физиопроцедуры вылечивают заболевания синусов лёгкой и хронической форм. Они должны проходить под наблюдением физиотерапевта. Самые эффективные:
- магнитотерапия – восстановление слизистой, снятие отёчности;
- электрофорез – ввод препаратов через ткани посредством электрического тока;
- теплотерапия – прогревание пазух, расширяет соустья.
- УФЧ – снятие болевых ощущений.
Ингаляции вылечивают заболевания лёгкого протекания за 5-7 дней.
Нельзя лечить физиопроцедурами заболевания острой формы или при обострении хронической. Физиотерапевтические процедуры проводятся после эвакуации слизистой при помощи капель или муколитиков.


