Болезнь Хаглунда-Шинца
На ноги ежедневно приходится значительная нагрузка. По этой причине они часто подвержены разного рода травмам. А ступня еще имеет сложное строение, что делает ее потенциальной жертвой разного рода недугов. Одним из них является так называемая болезнь Хаглунда-Шинца. В медицинских кругах ее знают как остеохондропатия бугра пяточной кости.
Болезнь Шинца считается проблемой, где в основе лежит некроз костной ткани. Внешне она представляет собой выступающий верх задний отдел пяточной кости. Свое название она носит в честь ортопедов, впервые выделивших ее в качестве самостоятельного недуга.
Такой дефект проявляется костным наростом, что находится над тем местом, где ахиллово сухожилие соединяется с пяточной костью. Выглядит он как шишка. По сути это хрящ, зачастую с острыми шипами. Чем больше нарост, тем больше его негативное влияние на стопу.
В результате остеохондропатии Шинца из-за постоянного трения сухожилия возникает воспалительный процесс. Он может проявляться как на одной ноге, так и на двух одновременно. Причин такого дефекта выделяют несколько:
- наследственная предрасположенность;
- расстройства нейтрофического;
- перенесенные инфекции;
- травмы ступни;
- ношение неудобной обуви;
- чрезмерная нагрузка (особенно при занятиях спортом);
- нехватка кальция в организме;
- проблемы с кровеносными сосудами;
- отклонения в работе эндокринной системы.
Замечено, что чаще всего данный недуг встречается у девочек подросткового возраста. Особенно распространенный он среди спортсменок, у которых постоянно наблюдаются большие перегрузки стопы. У взрослых людей болезнь бывает намного реже.
Характерными признаками пяточной остеохондропатии являются:
- боль в пятке, усиливающая при ходьбе;
- припухлость сустава;
- трудности при сгибании-разгибании ступни;
- острые болевые ощущения при нажатии;
- покраснения и повышение температуры кожи;
- возможная хромота;
- при движении больной больше опирается на переднюю часть ступни.
Данные отклонения хорошо заметны по результатам рентгена. Считается, что таким образом организм старается помочь области, которая получает постоянное трение и сделать лучше движения сухожилия. Но, несмотря на это, нарост недуга справиться с такой задачей не способен.
Симптомы могут сохраняться на протяжении достаточно долгого времени. Пациент какое-то время может не обращать внимания на них должного внимания, путая с обычной мозолью. Способствует развитию болезни пятки Шинца высокий свод стопы. При схожем строении кость больше отклонена назад. В результате этого сухожилие больше взаимодействует с бугром пятки.
Проявление остеохондропатии Халунга-Шинца по сути состоит из 2-х частей: костного нароста и мягких тканей. Именно в последних и происходит воспалительный процесс.
На ранних стадиях недуг может протекать бессимптомно. А иногда он сразу начинается резко и остро. В процессе развития болезни выделяют несколько ее этапов:
- асептический некроз (идут нарушения в питании кости, в результате чего появляется омертвление);
- импрессионный перелом (пораженный участок не справляется с привычными нагрузками и поэтому продавливается);
- дробление пораженной кости;
- рассасывание тканей;
- восстановление (возникает ткань, а вместо нее потом появляется новая кость).
Характерным показателем болезни Шинца является стихание боли, пока человек спит, а также при пребывании ноги в горизонтальном положении.
Уровень тяжести недуга имеет свойство варьироваться. У некоторых людей болезненные ощущения могут быть умеренными, в то время как у других доходят до такой степени, когда просто невозможно наступать на пятку и передвигаться без дополнительной поддержки.
Лечение патологии бугра пяточной кости
Диагноз повреждения пятки при болезни Шинца устанавливается доктором-ортопедом. Достовернее всего будет рентгеновский снимок (лучше всего вид сбоку) либо результаты МРТ. Помимо этого дспециалист выслушивает все жалобы больного и проводит осмотр. Это необходимо, чтобы точно поставить диагноз и исключить наличие других заболеваний, похожих по своей симптоматике.
В случае выявления данного недуга у детей, часто в процессе взросления он проходит самостоятельно. Иногда симптомы исчезают только после прекращения роста ребенка.
Лечение остеохондропатии пяточной кости по стандарту проводится консервативным методом. Пациенту говорят дать ноге покой, ограничить на нее нагрузку. Для этого могут использовать специальные лонгеты либо бандажи. Часто прописывают пластыри, силиконовые подкладки и ортопедические стельки. Если есть острые боли — могут накладывать на определенное время гипс.
При лечении подбирают удобную ортопедическую обувь. В случае сильных болевых ощущений разрешается применять нестероидные противовоспалительные препараты, которые снимают воспаление и боль. Допускается использование мазей. Можно также применять компрессы со льдом, прикладывая их на зону поражения не более чем на 20 минут.
При лечении болезни Шинца, всегда требуется физиотерапия:
- электрофарез;
- ультразвук;
- озокеритные и парафиновые аппликации;
- ударно-волновая терапия;
- магнитотерапия;
- диатермия;
- теплые ванны с лечебными травами и маслами.
При необходимости принимают витамины и препараты, которые расширяют сосуды. Страдающим таким недугом запрещается ходить в обуви на плоской подошве, а также носить очень высокие каблуки. Борьбу с нежелательным явлением проводят так же с помощью ЛФК и массажа.
Бороться с недугом самостоятельно в домашних условиях не рекомендуют, потому как это может только усугубить ситуацию. Для того чтобы снизить уровень болевых ощущений и снять отек можно принимать тепловые солевые ванны. Для них используют морскую соль. Некоторые также пользуются компрессами из димексида.
Как показывает практика, такие симптомы исчезают на протяжении 1,5-2 лет. В случае затяжной болезни либо очень сильных болевых ощущений могут применяться оперативные вмешательства. Их суть сводится к избавлению от шишки. Операция проводится, как правило, под местным наркозом.
Среди хирургических методов выделяют несколько способов удаления нароста:
- открытый;
- эндоскопический.
При первом варианте мягкие ткани сдвигаются с помощью специальных инструментов, благодаря чему можно избежать их механического повреждения. После этого образование спиливают медицинской пилой. Разрез зашивается и на него накладывают стерильную повязку. Несколько дней, как пройдет хирургическая терапия, необходимо носить ортез, чтобы свести до минимума подвижность ступни
Оперативное лечение болезни Шинца предусматривает проведение артроскопии. Для этого делается несколько разрезов, через которые специальным аппаратом удаляют нарост.
Практически тут же по прошествии манипуляции пациент способен передвигаться без посторонней помощи. Но при этом нужно ограничивать нагрузку на больную ногу, иногда могут понадобиться трость или костыли. До всецелого заживления раны проводятся перевязки. С первых же дней разрешается прибегать к физиотерапии. Полное восстановление при первом виде операции происходит через 4-6 недель. При втором может понадобиться пару месяцев.
Но, говоря о любом заболевании, лучше заниматься его профилактикой, нежели лечить. В случае остеохондропатии такими мерами считают:
- ношение удобной обуви;
- избегание чрезмерных нагрузок на пятку.
Обувь должна иметь мягкий задник или вообще быть без него. По мере изнашивания ее рекомендуют сразу же менять. Нужно избегать слишком высоких каблуков и в то же время для людей, у которых высокий свод стоп, наоборот рекомендуют носить обувь на каблуках.
Под слишком большими нагрузками понимают, к примеру, прыжки, приседания, пяточный бег. Это бег с особым акцентом на пятку, противопоказано им заниматься на твердых и жестких поверхностях.
Клиника «Гарвис» располагает всеми необходимыми условиями для предоставления помощи на разных стадиях недуга пяточного бугра. Наши специалисты проведут осмотр, диагностику и консультирование каждого пациента. В результате будет назначено оптимальное лечение, а в случае необходимости – проведено хирургическое вмешательство. С помощью новейшего оборудования и современных технологий мы избавим вас от боли и дискомфорта в ногах.
Остеохондропатии
Остеохондропатии представляют собой группу болезней опорно-двигательной системы, которые сопровождаются нарушением питания костной ткани в месте приложения высокой механической нагрузки и последующим развитием асептического некроза. Заболевание развивается у детей и подростков, характеризуется длительным течением и имеет относительно благоприятный прогноз.
Причины возникновения
Ведущую роль в формировании патологии играет травматический фактор. К развитию остеохондропатии могут привести как частые однотипные травмы, так и чрезмерно высокие физические нагрузки. Результатом систематического локального травмирования или сильных мышечных сокращений является сдавление, а затем и полная несостоятельность функции сосудов, которые питают кость.
Выделяют также ряд факторов, повышающих риск формирования остеохондропатий:
- Наследственная предрасположенность. Описаны случаи остеохондропатии тазобедренного сустава, которые были зафиксированы у представителей нескольких поколений одной семьи.
- Метаболические нарушения, например, авитаминозы.
- Гормональные факторы. Остеохондропатии чаще возникают у пациентов с эндокринными патологиями.
Действие патологических факторов приводит к развитию подхрящевого некроза определенных участков кости. Постепенно происходит деструкция костной ткани, а затем – изменение формы пораженной области, что нередко сопровождается деформацией ближайшего сустава.
Отличительные признаки остеохондропатий
Все патологии, которые относятся к данной группе заболеваний, имеют ряд общих проявлений:
- Выявляются только у детей и подростков (за исключением двух редких патологий: болезнь Кенига и болезнь Кинбека).
- Все остеохондропатии проходят определенные стадии развития, которые сопровождаются характерными анатомическими проявлениями и рентген-признаками.
- Доброкачественность течения и сравнительно благоприятный прогноз.
- Средняя продолжительность течения 1-5 лет.
Патологический процесс поражает эпифизы (расширенные конечные участки) и апофизы (области прикрепления сухожилий) трубчатых костей. Реже наблюдается остеохондропатия позвоночника и губчатых костей.
Развитие патологического процесса
Течение всех остеохондропатий характеризуется 5 последовательными стадиями:
- Асептический некроз. Эта стадия длится до нескольких месяцев и проявляется болями в области поражения. Начало заболевания не сопровождается изменениями на рентгене, но на 2-3 месяце течения выявляется слабое локальное уплотнение костного вещества.
- Импрессионный перелом. Характеризуется дальнейшим нарушением структуры участка кости, его уплотнением. Начинается расширение суставной щели. Стадия длится в среднем до конца 6-начала 7 месяца болезни.
- Рассасывание. Погибший участок кости разделяется на небольшие фрагменты. Суставная поверхность кости деформируется. Продолжительность стадии – от полугода до 2-3 лет.
- Репаративная (восстановительная), во время которой погибшая ткань кости замещается новообразованным грубым костным веществом. Для этого процесса требуется от 6 месяцев до 2 лет.
- На финальной стадии пораженный участок полностью замещается измененной тканью.
Развитию асептического некроза, как правило, предшествует либо механическая травма, либо длительная ишемия (недостаточность кровоснабжения). В качестве компенсации, возникает воспалительный процесс. Но если травматическое воздействие продолжается, как например, в случае высоких спортивных нагрузок, либо сохраняется ишемия, а тем более, если она усугубляется приемом противовоспалительных средств, блокирующих компенсаторное воспаление, наступает стадия некроза. Иными словами, происходит гибель костной или хрящевой ткани.
Патологический процесс часто заканчивается деформацией пораженной области, выраженность которой будет зависеть от правильного выбора терапии и полноценной разгрузки сустава во время болезни. Отсутствие лечения или неправильная тактика ведения пациента может привести к развитию у ребенка стойкой костной деформации и остеоартроза вторичного характера.
Характеристика отдельных остеохондропатий
Рассмотрим симптоматику и характерные особенности наиболее распространенных вариантов заболевания.
Болезнь Легга-Кальве-Пертеса
Остеохондропатия головки бедренной кости возникает у детей младшего возраста и подростков до начала полового созревания. У мальчиков болезнь встречается гораздо чаще, чем у девочек. Патологический процесс отличается длительным течением: средняя продолжительность составляет 3 года, но иногда болезнь затягивается до 5 и даже 6 лет. Патологические изменения обычно имеют односторонний характер (чаще выявляются слева), но в части случаев поражаются суставы с обеих сторон.
Главными причинами развития болезни Пертеса является предшествующая травма области поражения или чрезмерная спортивная нагрузка в сочетании с местными сосудистыми нарушениями врожденного характера. Допускается также действие таких факторов, как:
- Наследственная предрасположенность.
- Очаги инфекции.
- Диспластическая природа заболевания.
Патологический процесс развивается медленно. Симптоматика на первой стадии заболевания неяркая: дети предъявляют жалобы на боль в суставе приступообразного характера, которая, как правило, иррадиирует в колено. Дальнейшее развитие болезни приводит к тому, что ребенок быстро устает при ходьбе, хромает. При отсутствии медицинской помощи или неполноценном лечении возможность свободных движений в суставе затрудняется, а затем нога на стороне поражения становится короче здоровой. Самым неблагоприятным исходом заболевания является развитие остеоартроза тазобедренного сустава у детей с нарушением его функции и выраженным болевым синдромом.
Остеохондропатии коленного сустава
Остеохондропатия бугристости большеберцовой кости, или болезнь Осгуд-Шляттера характерна для юношей старше 13 лет. Поражение может носить одно- или двухсторонний характер.
Болезнь Осгуда-Шлаттера иногда развивается у подростков на фоне полного здоровья. В остальных случаях пациент может отмечает связь патологического процесса с высокими нагрузками на ноги во время интенсивных спортивных тренировок, занятий в балетной школе.
Объективным проявлением патологии является болезненная припухлость, расположенная чуть ниже коленной чашечки. При болезни Осгуд-Шляттера основной жалобой пациентов заболевания является боль в колене, которая усиливается при ходьбе и беге. Функциональные возможности сустава не нарушаются или страдают незначительно.
Еще одним вариантом остеохондропатии коленного сустава является болезнь Синдинга-Ларсена-Йоханссона. Она также диагностируется в основном у мальчиков старше 10 лет, которые активно занимаются спортом. Патология проявляется остеохондропатией нижней или (реже) верхней части надколенника. Субъективно заболевание проявляется болью в передней части коленного сустава, ее интенсивность увеличивается при быстрой ходьбе, беге, подъеме по лестнице. Болезнь Ларсена может сочетаться с болезнью Осгуд-Шляттера.
Болезнь Келлера-II
Остеохондропатия плюсневой кости поражает преимущественно девушек-подростков. Заболевание имеет постепенное начало. В области 2 или 3 плюсневой кости стопы появляются приступообразные боли, которые провоцируют возникновение хромоты. Когда период выраженной болезненности стихает, пациент перестает хромать.
В месте поражения определяется небольшой отек. При отсутствии лечения или неправильной терапии наблюдается укорочение соответствующего пальца, которое сопровождается ограничением движений и резкой болезненностью при пальпации.
Болезнь Келлера-I
Остеохондропатия ладьевидной кости – редкая патология, которая встречается у мальчиков дошкольного возраста. Причиной развития заболевания является травма, а также костная деформация, вызванная недостатком витамина D.
Болезнь Келлера-I сопровождается болью, которая усиливается во время ходьбы, и отеком в области внутренней поверхности стопы. При дальнейшем течении заболевания развивается хромота.
Болезнь Шейермана-Мау (Шоермана-Мау)
Довольно частое заболевание, которое сопровождается поражением апофизов позвонков, возникает у подростков, чаще мужского пола. При болезни Шейермана-Мау образуется кифоз средней и нижней части грудного отдела позвоночника. Формируется косметический недостаток: спина принимает округлый вид. Как правило, это и является поводом для обращения к врачу, так как боли при этой патологии выражены слабо.
Болезнь Кальве
Остеохондропатия тела позвонка – редкое заболевание, которое наблюдается, как правило у мальчиков младшего возраста. Причины развития болезни неясны, допускается роль наследственной предрасположенности.
В большинстве случаев при болезни Кальве происходит поражение позвонка грудного отдела. Ребенок внезапно начинает предъявлять жалобы на боль и усталость в спине. Объективно определяется болезненность и припухлость в области пораженного позвонка.
Болезнь Шинца
Заболевание представляет собой остеохондропатию пяточной кости. Развивается болезнь Шинца у детей в подростковом возрасте, чаще – у девочек. Провоцирующими факторами являются повышенные спортивные нагрузки и постоянное травмирование области пяточного бугра (например, при ношении неудобной обуви). Часто поражаются пяточные бугры с обеих сторон.
Болезнь Шинца сопровождается болями в пятке, которые усиливаются после долгой ходьбы, прыжков, бега. В области пяточного бугра образуется плотная припухлость без признаков воспаления.
Частичные остеохондропатии
Эти варианты заболевания присущи подросткам мужского пола и молодым мужчинам. Чаще всего частичные остеохондропатии локализуются в области коленного сустава. На одной из суставных поверхностей образуется локальный некроз, который может привести к формированию так называемой «суставной мыши» – свободно расположенного внутрисуставного тела. Частичные остеохондропатии также сопровождаются болевым синдромом, выраженность которого усиливается после физической нагрузки.
Лечение в клинике доктора Симкина
Общие принципы терапии остеохондропатий основаны на борьбе с проявлениями патологии и обеспечении покоя пораженной области. Однако истинная причина этой группы заболеваний кроется в нарушении кровообращения в зоне воспаления. Следовательно, и бороться надо не с воспалительными явлениями, а с их причиной. С этой задачей эффективно справляется остеопатия.
В процессе диагностики врач-остеопат при помощи своего основного инструмента – рук – исследует весь организм пациента в целом, выявляя проблемные места и прорабатывая их. В частности, в области патологических изменений при остеохондропатиях специалист определяет локальное напряжение тканей, вызывающее недостаточность кровообращения, и при помощи легкого остеопатического массажа работает над улучшением питания пораженных тканей. Кроме того, возможна еще одна причина напряжения тканей и нарушения кровоснабжения, проявляющаяся в остеохондропатии. Это нарушение баланса тела, например, с его смещением вперед или в сторону. При этом увеличивается нагрузка на соответствующие суставы, сухожилия или позвонки. В свою очередь, причиной этого нарушения может быть полученная когда-то травма. И в этом случае, остеопатия также может быть эффективна для выявления первопричины и эффективного лечения остеохондропатии.
Лечение у врача-остеопата способствует стиханию боли и восстановлению нарушенных функций. Устранение местного дефицита кровообращения обеспечивает профилактику осложнений в виде костных деформаций и вторичного остеоартроза.
Врачи клиники доктора Симкина имеют богатый опыт лечения различных заболеваний. Мы гарантируем профессионализм и внимательность со стороны специалистов, индивидуальный подход к каждому из пациентов.
Болезнь Шинца у детей: развитие, причины, лечение и прогноз
Болезнь Шинца у детей (остеохондропатия) – некроз тканей бугра пяточной кости асептического характера с образованием апофиза – костного отростка. Заболеванию подвержены, преимущественно, девочки-подростки. Больные вынуждены выбирать удобную позу при ходьбе с опорой на носочную часть стопы. Синдром Хаглунда – Шинца может проявляться как односторонний или двухсторонний процесс. Болезненность сохраняется достаточно долго, практически до окончательного формирования костной ткани и скелета ребенка. В группе риска дети с аутоиммунными заболеваниями, спортсмены.
Особенности и механизмы развития
Анатомически пятка представляет собой крупный костный фрагмент стопы, который соединяет сразу несколько суставов, связок, сухожилий. Кость в области пятки имеет губчатую структуру, что повышает риск разрушения под воздействием различных негативных факторов.

Болезнь шинца у детей – разрушение пяточной кости невоспалительного характера
Условно выделяют несколько этапов развития остеохондропатии пяточного бугра:
- некротические изменения из-за нарушения тока крови на фоне физической активности;
- возникновение вдавленного перелома, когда разрушенная часть пяточной кости образует чашечку;
- фракционное разрушение апофиза;
- рассасывание патологически измененных тканей, некротического очага;
- процесс заживления, когда пораженная кость замещается соединительнотканным элементом с последующим формированием новой кости.
Клиническую картину ухудшает сниженный тонус сосудов стопы, нарушенное кровообращение. Асептический характер болезни Шинца у детей означает, что патологический процесс протекает без воспаления, инфильтративных очагов.
Причины
Этиология синдрома Шинца до сих пор не выяснена. Болезнь пяток обычно возникает в силу влияния сразу нескольких внутренних или внешних факторов:
- чрезмерные физические нагрузки;
- отягощенная наследственность;
- артрозы, артриты;
- нарушение кальциево-фосфорного обмена;
- метаболические расстройства;
- сахарный диабет и другие эндокринные заболевания;
- патологии крови, сердца, сосудов.
Способствовать развитию патологического синдрома могут переломы, недоразвитость костной ткани, избыточная масса тела, системные аутоиммунные заболевания.
Симптомы
Симптомы разрушения пяточной кости неспецифичны, выражаются в следующих проявлениях:
- болезненность при нагрузке на пятку;
- нарушение подвижности стопы;
- локальная гипертермия;
- покраснение, отечность и неприятные ощущения в дистальных отделах пораженной конечности;
- характерная походка с вынужденной нагрузкой на носочную часть стопы.
Начальные этапы болезни редко сопровождаются болью, но по мере развития боль становится интенсивнее. При остром течении симптомы проявляются активно. Если клиническая картина смазана и неприятные ощущения сохраняются длительное время, то подозревают хронизацию патологического процесса.
Диагностика
Диагноз устанавливается на основании осмотра врача хирурга-ортопеда, изучения жалоб, жизненного и клинического анамнеза пациента. “Золотым стандартом” диагностики болезни пяток является рентгенологическое исследование. По рентгенологическому снимку в прямой и боковой проекции рассматривают очаги уплотнения, увеличение интервала между пяточной костью и апофизом. Область окостенения представлена пятнами белого цвета из-за формирования нового костного фрагмента.

Лечение заболевания консервативное, подразумевает назначение препаратов, физиотерапию, лечебную физкультуру
При неясности диагноза может потребоваться магнитно-резонансная или компьютерная томография. Патологический процесс обязательно дифференцируют от остеомиелита, периостита, бурсита пяточной части стопы, злокачественных новообразований, остеом, туберкулеза костной ткани. Присоединение инфекции сопровождается острой симптоматикой: высокой температурой, признаками интоксикации. Воспаление костей требует незамедлительного оказания медицинской помощи во избежание генерализованного сепсиса, гибели ребенка.
Лечебный процесс
Лечение остеохондропатии консервативное или хирургическое. В первом случае показан курсовой прием медикаментозных препаратов, физиолечение, ношение ортопедической обуви. Во втором – требуется оперативная коррекция. Хирургическое вмешательство выполняется по особым показаниям. Обычно адекватное лечение приводит к полному выздоровлению через 1-2 года.
Лекарства и физиолечение
Для купирования болевого синдрома у детей назначают нестероидные противовоспалительные средства на основе парацетамола, ибупрофена. Детям старше 12-14 лет назначают болеутоляющие на основе диклофенака. Одновременно используют местные обезболивающие средства. По особым показаниям детям назначают внутрисуставные инъекции, наркотические анальгетики (редко).

Синдром почти не возникает у взрослых, а при отсутствии лечения у детей способствует деформации стопы.
Схема лечения выстраивается, исходя из жалоб больного, стадии развития болезни Хаглунд – Шинца. Так, при нарушении фосфорно-кальциевого обмена назначаются препараты кальция, витамин Д, В, требуется медикаментозная коррекция метаболизма. Больным во время лечения требуется охранительный режим, абсолютный покой пораженной конечности. Для улучшения результатов медикаментозного лечения назначается целый ряд физиотерапевтических процедур:
- ультразвуковое прогревание с гормональными препаратами;
- аппликации с озокеритом, горячим парафином;
- сухие прогревания;
- ударно-волновая и магнитотерапия;
- электрофорез с обезболивающими препаратами.
Физиопроцедуры можно проводить в стационарах или амбулаторно. По окончанию курса показан плановый осмотр врачом-ортопедом для оценки лечения.
Лечение в домашних условиях
Лечение можно продолжить и в домашних условиях. Для улучшения терапевтического эффекта, снижения неприятной симптоматики можно использовать такие средства:
- горячие компрессы с алоэ, медом, запеченным луком, капустным листом;
- компрессы из эфирных масел;
- обертывания теплой косметической глиной, сухим теплом, например, разогретой крупой.
Снизить болезненные ощущения при болезни пяток могут теплые ванны с отварами лекарственных растений, морской соли. Обыкновенные распаривания и растирания теплым полотенцем улучшают кровообращение в стопе, снимают боль, расслабляют. Горячие компрессы, сауны и бани противопоказаны при подозрении на инфекционный процесс во избежание септических рисков.
Лечебная гимнастика
Занятие спортом под руководством врача улучшает трофику тканей, помогает избавиться от болей, способствует минимизации травматического фактора. Правильная организация физических нагрузок – залог скорейшего выздоровления. Гимнастика проводится в специальных кабинетах или в домашних условиях по индивидуальным рекомендациям.
В период стойкой ремиссии показано ношение ортопедической обуви или использование специальных стелек.
Назначение курса возможно только при отсутствии болей, острой симптоматики. Физические нагрузки при острой форме болезни пяток приводят к осложнениям, травматизации, еще большей деформации пяточной кости, стопы.
Упражнения из курса лечебной гимнастики направлены на снижение нагрузки на носочную часть стопы, пятку, рисков искривления и деформации стопы. Во время занятий спортом не должно возникать боли, неприятных ощущений.
Хирургическое вмешательство
При отсутствии терапевтических результатов от назначенного лечения возможно проведение хирургического вмешательства. Среди показаний к операции выраженная деформация пяточной кости, изменение походки и хромота, развитие сколиоза, постоянные травмы.

Болезнь пяток доставляет множество проблем, ухудшает качество жизни ребенка
Хирургическая операция по поводу остеохондропатии пяточного бугра является единственным возможным решением, когда иные методы недоступны или не приносят должного результата. Существует два основных метода удаления:
- Традиционное удаление. По ходу манипуляции разрезают заднюю часть пятки, отодвигают ахиллово сухожилие для хорошей визуализации пяточной кости. Поврежденный фрагмент пятки удаляется, вылущивается, сама кость закругляется. Разрез ушивают наглухо, накладывают стерильную повязку.
- Клиновидная остеотомия. Метод напоминает выполнение традиционной операции, но назначается при одновременном поражении ахиллова сухожилия.
При значительном разрушении пяточной кости требуется установка специального протеза. Реабилитация зависит от объема хирургического вмешательства, достигает 2-3 месяцев. Во время восстановления пациенты носят специальную ортопедическую обувь, используют костыли и другие средства реабилитации.
Образ жизни пациентов с болезнью Шинца
Образ жизни больных с остеохондропатией пяточного бугра заключается в коррекции рациона питания, привычек. Питание обязательно включает в себя продукты с высоким содержанием кальция, витаминов С,В,Д, клетчатку, минералы. Важно избегать вредных продуктов, особенно фастфуда, чипсов, сладкой газированной воды и других. Детям показаны частые прогулки на свежем воздухе. Существуют и другие клинические рекомендации:
- своевременное лечение инфекционных заболеваний;
- ежегодные осмотры у хирурга-ортопеда при наследственной предрасположенности к болезни;
- ношение обуви с ортопедическими стельками;
- адекватная физическая нагрузка.
Врач-ортопед поможет подобрать правильные стельки или коррекционную обувь, которая бы соответствовала избигу стопы, точно фиксировала пятку и носок.
Болезнь Шинца у детей практически всегда имеет благоприятный прогноз при условии своевременного лечения, адекватной реабилитации. Профилактика болезни сводится к минимизации физических нагрузок, соблюдению режима питания, сна, бодрствования.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Остеохондропатия: лечение, виды, профилактика
Остеохондропатией именуют группу хронических заболеваний опорно-двигательного аппарата, характеризующихся некротическими изменениями в апофизе, губчатом веществе коротких и эпифизах длинных трубчатых костей. Они появляются в результате чрезмерной механической нагрузки точечного характера, вызвавшей нарушение питания костной ткани.
На начальной стадии, тем более в молодом возрасте явные клинические проявления отсутствуют. Это препятствует своевременной диагностике остеохондропатии костей и назначению лечения, что чревато микропереломами и развитием артроза. Но, при грамотном подходе к лечению прогноз в целом благоприятный. Остеохондропатия не представляет опасности для жизни человека. При правильно подобранной терапии деформация и контрактура не возникают.
Что представляет собой остеохондропатия костей
Это заболевание является результатом эмболии или тромбоза, влекущего нарушение циркуляции крови и развитие асептического некроза. По мере его прогрессирования крепость поврежденной костной ткани уменьшается – малейшая нагрузка, судороги, мышечное перенапряжение усиливает патологию. Появляются болевые ощущения, ограничивается подвижность пораженного участка, суставы теряют здоровую конфигурацию, что приводит к деформирующему артрозу. При асептическом некрозе, возникающем при остеохондропатии сустава, разрушаются и гибнут костные клетки, при этом межклеточная субстанция сохраняется.
Первое описание остеохондропатии суставов появилось в начале ХХ столетия. По клиническим проявлениям оно напоминает косно-суставной туберкулез, но отличатся доброкачественным течением с отсутствием таких соматических проявлений, как воспаление, лихорадка, истощение. Согласно международной классификации болезней (МКБ-10), остехондропатии присвоен код М93.9, она отнесена к болезням костно-мышечной системы и соединительных тканей.
В большинстве случаях остеохондропатия диагностируется у детей и подростков (3-18 лет) – в период активного роста. Для каждой нозологической формы характерно развитие в определенных возрастных границах и распределение по половому признаку.
Симптомы остехондропатии
Для нее характерно длительное развитие. На начальной стадии клиническая картина отсутствует. Постепенное и медленное развитие патологии приводит изменениям в суставных структурах, что проявляется следующими признаками.
Болевыми ощущениями, особенно при механических нагрузках или травмах пораженного участка;
Отеками, не сопровождающимися воспалительными процессами;
Мышечной контрактурой при остеохондропатии сустава;
Изменением формы: поверхностно расположенные апофизы утолщены;
Функциональными нарушениями: двигательная активность ограничена; при пяточной остеохондропатии появляется хромота;
Если поражен позвоночник – нарушается осанка, при патологии в нижних конечностях, в том числе остеохондропатии пяточной кости, изменяется походка – развивается хромота.
Игнорирование проблемы, неправильная диагностика и запоздалое лечение приводит к следующим последствиям:
контрактуре – полной или частичной утрате подвижности сустава, его фиксации в вынужденном положении;
мышечной дистрофии из-за нарушения обменных процессов, влекущих дефицит питательных веществ в костных тканях и уменьшение мышечной массы;
артрозу – дегенеративно-дистрофическим изменениям в суставах, приводящим к постепенному разрушению хрящевой ткани.
При несвоевременном обращении к врачу, инвалидами становятся 27% пациентов.
Причины появления
Остехондропатия является следствием одной или нескольких нижеописанных патологий.
Генетической предрасположенности – заболевание чаще диагностируется у пациентов, родители которых подвержены такой же патологии;
Нарушения кровообращения – его природа может иметь врожденный, травматический характер или быть следствием нарушения обмена веществ;
Нарушения обменных процессов, включая, углеводный, жировой, пуриновый;
Нерационального или неполноценного питания, провоцирующего дефицит витаминов, микро-, макроэлементов (кальция, фосфора, магния и др.);
Длительных пищевых расстройств: булимии, анорексии;
Алиментарного (пищевого) или гормонального ожирения, чрезмерно развитой мышечной массы;
Бактериальных, вирусных инфекций;
Длительного приема кортикостероидных гормонов.
Причиной наиболее часто диагностируемой остеохондропатии пяточной кости являются хронические микротравмы. Они появляются, например, в результате длительного нахождения в вынужденной противоестественной позе или регулярных высоких нагрузок, приходящихся на один и тот же сустав. Остеохондропатию пяточной кости диагностируют у профессиональных спортсменов: гимнастов, акробатов, фигуристов, фехтовальщиков.
Стадии заболевания
В своем развитии остеохондропатия костей проходит несколько этапов.
- Первая стадия асептического некроза длится от 1 до 12 месяцев. В этот период формируется и проявляется субхондральный некроз губчатых костей при сохранении жизнеспособности гиалинового хряща. Кость становится менее прочной и более уязвимой.
- Вторая стадия длится около полугода. В этот период выявляют первичную деформацию суставной поверхности. Она приобретает волнистые, фестончатые очертания. Наблюдается сплющивание и сдавливание поврежденных костных тканей, расширение суставной щели.
- Этот этап может длиться до 3-х лет. Для него характерно рассасывание некротических поражений и замещение выболевшей костной ткани грануляционной, содержащей новообразованные кровеносные сосуды. Высота кости уменьшается, на рентгеновских снимках некротический участок представлен отдельными мелкими фрагментами.
- На этой стадии, которая длится 2-3 года, восстанавливаются прочностные характеристики и форма кости. На смену выболевшим фрагментам и заменившим их тканям приходит новообразованное губчатое вещество.
- На конечном этапе возможны два варианта. При своевременном и адекватном лечении остеохондропатии анатомическая структура кости, ее структура и функциональные возможности восстанавливаются до 85% – пациент фактически выздоравливает. В противном случае заболевание приводит к стойкой деформации, развитию вторичного остеоартроза с существенным ограничением подвижности.
Между вышеописанными стадиями не существует четких разграничений. Для патологических процессов характерно постепенное развитие.
Какие кости и сустава подвержены остеохондропатии
патологические процессы могут развиваться в различных костных структурах. Остеохондропатии подвержены:
Длинные трубчатые кости (эпифизы): бедренная кость (головка), II—III плюсневые кости, ключица (грудинный конец), пальцы кистей (фаланги);
Короткие трубчатые кости: ладьевидная кость стопы, полулунная кистевая, надколенник, тело позвонков, таранная, сесамовидные кости, предплюсна.
Апофизы: большеберцовая кость, апофизарные кольца позвонков, плечевая, лобковая кость. Часто диагностируется остеохондропатия пяточного бугра.
В зависимости от локализации поражения выделяют несколько видов заболевания – болезнь Легга-Кальве-Пертеса, Келлера-I и II, Шейермана-Мау, Кальве, частичные остеохондропатии, поражение коленного, локтевого сустава, пяточной кости и т.д.
Диагностика
Диагностические мероприятия при предполагаемой остеохондропатии костей начинаются с анализа жалоб и сбора анамнеза. При клиническом осмотре выявляют характерные признаки заболевания. Обычно им не сопутствует ухудшение общего состояния, лабораторных показателей и явные воспаления (гиперемия, гипертермия).
В дальнейшем пациенту назначают:
Ультрасонографию. С ее помощью оценивается состояние поверхности костей.
Компьютерную томографию. Она эффективна со 2-й стадии остеохондропатии. Применение мультиспиральной томографии с 3D-моделированием позволяет получить объемное изображение пораженного сегмента. Метод является единственно возможной альтернативой МРТ при нахождении металлоконструкций в теле пациента.
Магнитно-резонансную томографию. С ее помощью оценивают твердые и мягкие структуры пораженного участка и эффективность кровоснабжения костей.
При подозрении на остеохондропатию сустава рекомендуется проведение артроскопии – минимально инвазивной видеоэндоскопической манипуляции для оценки поверхности сустава, хрящевого покрытия, определения участков омертвевших тканей. Методика применяется не только для диагностики, но и лечения.
Методы лечения
При остехондропатии лечение носит комплексный характер наряду с устранением первопричины.
Режим
Лечебные мероприятия начинаются с соблюдения ортопедического режима для исключения нагрузки на пораженную область. В зависимости от локализации патологии возможно применение бандажей, наколенников, гипсовых лангетных повязок, жестких реклинирующих корсетов и др. При остеохондропатии пяточного бугра или бедренной кости рекомендуется пользоваться костылями или тростью.
Рацион
При остеохондропатии костей в рационе больного должны преобладать продукты, насыщенные жирными кислотами Омега-3, витаминами А, Е, С, цинком, магнием, селеном, медью.
морепродуктов (особенно лосося, макрели и пр.);
бобовых, соевых продуктов.
Желательно отказаться от мясных консервов, жирных молочных продуктов, животных жиров, копченостей.
Медикаментозная терапия
При лечении остеохондропатии целесообразно назначение следующих лекарственных средств:
-
анальгетиков для устранения болевого синдрома;
хондропротекторов – они препятствуют развитию дегенеративных изменений в костной ткани, восстанавливают ее структуру, уменьшают болевые ощущения.
остеопротекторов – витаминно-минеральных комплексов для восстановления костной и хрящевой ткани, поддержания их здоровья;
дезагрегантов для предотвращения тромбообразования.
Высокую эффективность доказал Артракам– препарат с хондо- и остеопротекторным действием. Он не только снимает боль и воспаление, но и восстанавливает хрящевые и суставные ткани, предотвращая их разрушение. Удобная форма и дозировка делают лечение комфортным, эффективным, с пролонгированным результатом. Помните, что все препараты должны назначаться врачом – даже у Артракама есть противопоказания. Самолечение недопустимо.
Эффективность ЛФК, массажа
Главная задача лечебной физкультуры – укрепление суставов, костной и мышечной ткани, восстановление физической активности. ЛФК назначается на любой стадии заболевания и предусматривает два вида упражнений:
активные – выполняются пациентом самостоятельно;
пассивные – выполняются специалистом.
Комплекс упражнений разрабатывается врачом в зависимости от стадии заболевания и состояния пациента.
Действие массажа направлено на снятие болевого синдрома, контрактур, улучшение питания костных тканей, коррекцию кровообращения.
Физиотерапия
Физиотерапевтическое воздействие позволяет:
уменьшить болевые ощущения;
повысить регенерацию пораженного участка;
снизить выраженность дистрофических изменений;
восстановить функции сустава.
При лечении остеохондропатии целесообразно назначение: электро-, фонофареза, гелиотерапии, талассотрапии, воздушных ванн, ультразвука, пелоидотерапии, радоновых и хлоридно-натриевых ванн и пр.
Оперативное вмешательство
Операция при остеохондропатии назначается при отсутствии эффекта от консервативной терапии. После нее значительно улучшается кровоснабжение пораженной области, нейтрализуются биомеханические нарушения костных тканей.
Лечение остеохондропатии может длиться несколько лет. Его эффективность во многом зависит от строгого следования врачебным рекомендациям.
Профилактика
Восстановление суставов – это тяжелый, регулярный совместный труд врача и пациента. Тяжелого состояния и болезненных последствий можно избежать. В этом помогут простые профилактические меры. При малейших жалобах на суставы рекомендуем ограничить усиленные физические нагрузки, систематически посещать сеансы массажа, заняться плаванием, придерживаться здорового питания. Надеемся, что наша статья поможет вам сохранить легкость и подвижность на долгие годы.
Болезнь Хаглунда
Болезнь Хаглунда – патологическое костное разрастание в области пяточного бугра, приводящее к развитию болевого синдрома и воспалительных изменений мягких тканей в пяточной области. Как и многие прочие деформации стопы чаще встречается у женщин, любящих покрасоваться на лабутенах. Задник обуви на высоком каблуке образует зону давления по задне-наружной поверхности пяточного бугра и приводит к сдавлению мягких тканей и синовиальной сумки расположенных между ахилловым сухожилием и пяточной костью.

Но нередко этот недуг развивается и у мужчин, носящих классические ботинки с жёстким задником. Собственно говоря, впервые болезнь Хаглунда была описана Patrick Haglund в далёком 1927 году на примере мужчин, играющих в гольф, так как традиционная обувь для гольфа выполнена из сильно дублёной кожи. Любая обувь с жёстким задником, малоразмерная или тесная обувь, особенно вкупе с большими физическими нагрузками могут привести к развитию Болезни Хаглунда. Помимо жёсткой обуви важное значение в формировании болезни Хаглунда играют высокий подъём стопы, варусное отклонение пяточной кости, укорочение ахиллова сухожилия.

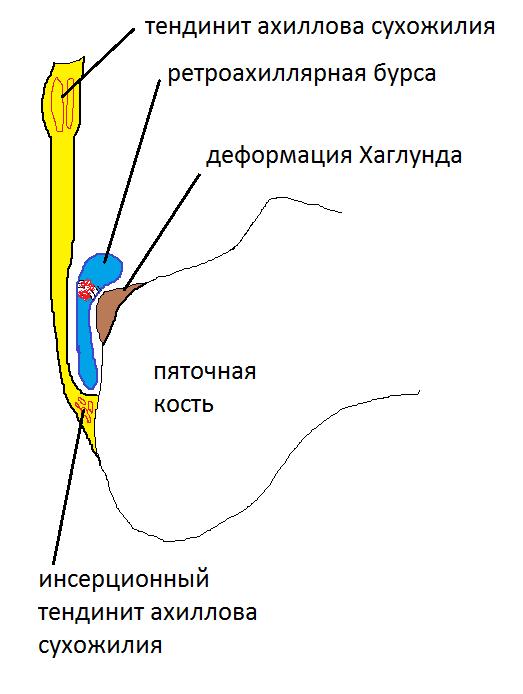
Как часто бывает в медицинском сообществе, термин «болезнь Хаглунда», хотя и является широко распространённым, не является корректным. В настоящее время принято выделять Деформацию и Синдром Хаглунда. Под деформацией Хаглунда понимается хронически увеличенные задне-верхная и латеральная пяточные области с периодическими болевыми обострениями, а под синдромом Хаглунда – боль, обусловленную воспалением в ретрокальканеальной сумке, ахилловом сухожилии и поверхностной сумке ахиллова сухожилия, которая может не сопровождаться костным разрастанием.
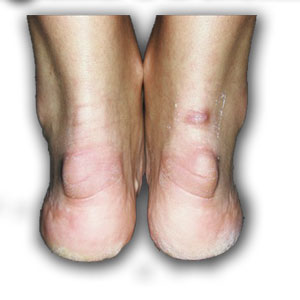
Синдром Хаглунда является одной из частых причин болей в области ахиллова сухожилия и пятки. Диагноз не всегда удаётся поставить по клинической картине, так как многие другие заболевания этой локализации имеют схожую симптоматику, а костная деформация может быть не сильно выражена. Так изолированный ретрокальканеальный бурсит, инсерционный тендинит ахиллова сухожилия, системные заболевания, такие как синдром Рейтера и ревматоидный артрит могут сопровождаться той же симптоматикой. Соответственно и лечение в этих случаях потребуется совершенно иное.
Симптомы болезни Хаглунда.
– «шишка» на задней поверхности пятки.
– боль в области места пикрепления ахиллова сухожилия к пяточному бугру.
-отёчность в нижней трети ахиллова сухожилия и его места прикрепления.
-покраснение в нижней трети ахиллова сухожилия и его места прикрепления.
-все вышеперечисленные симптомы могут наблюдаться как на одной так и на обеих стопах.
Причины болезни Хаглунда.
Высокий подъём, или высокий свод (pes cavus) может быть одной из причин развития болезни Хаглунда. Так как ахиллово сухожилие прикрепляется к задней поверхности пяточного бугра, то изменение горизонтальной оси пяточной кости приводит к его натяжению и избыточному травмированию во время ходьбы.
Из за постоянной травматизации пяточной кости ахилловым сухожилием может развиваться костное разрастание, а ретроахиллярная синовиальная сумка становится воспалённой.
Второй причиной развития болезни Хаглунда может быть ригидное, плотное, укороченное ахиллово сухожилие. К этому могут приводить как анатомические особенности, так и тендинит или тендиноз самого ахиллова сухожилия.
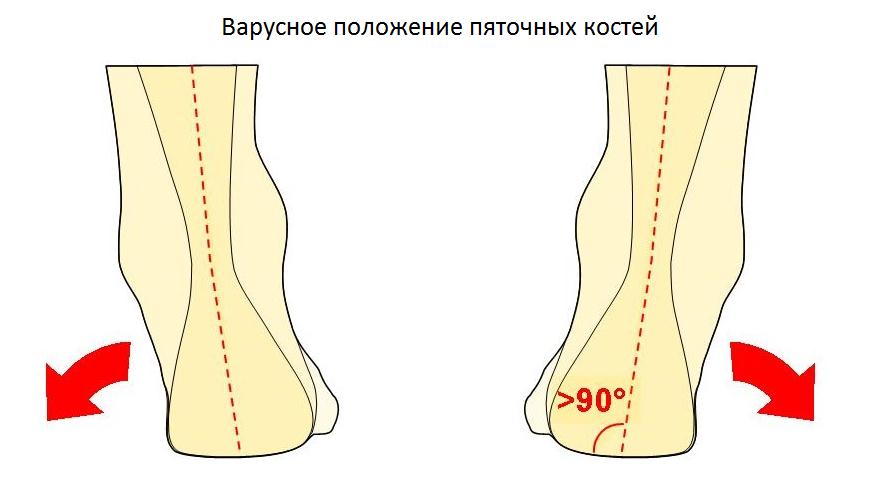
Ещё одной причиной развития болезни Хаглунда является варусное положение пяточной кости. В норме человеческой стопе свойственен небольшой физиологический вальгус, то есть пяточный бугор откланяется немного кнаружи от продольной оси голени.
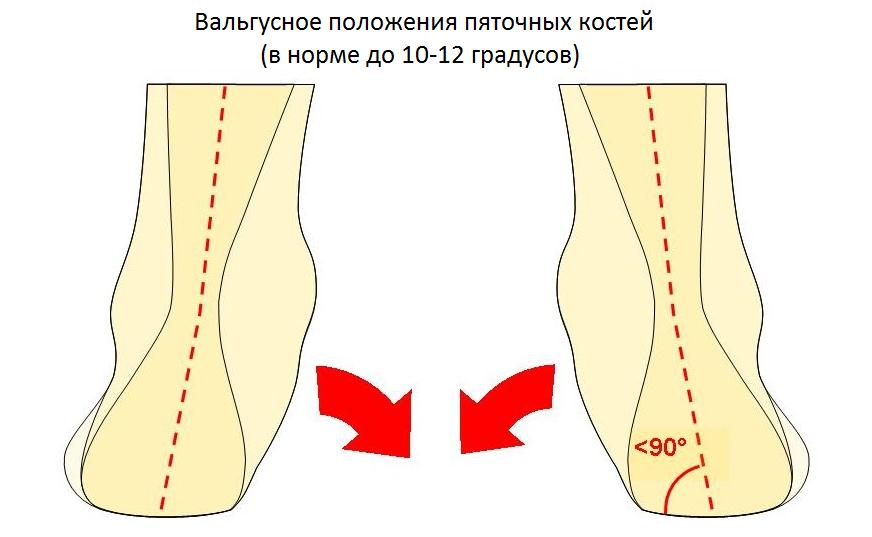
При варусном положении пяточной кости наружная часть пяточного бугра приходит в конфликт с сильно натянутым и трущимся о него ахилловым сухожилием, что в конечносм счёте приводит к формированию костного остеофита в данной области.
Диагностика болезни Хаглунда.
Диагностика болезни Хаглунда помимо клинической картины включает рентгенографию, УЗИ и в затруднительных случаях МРТ.
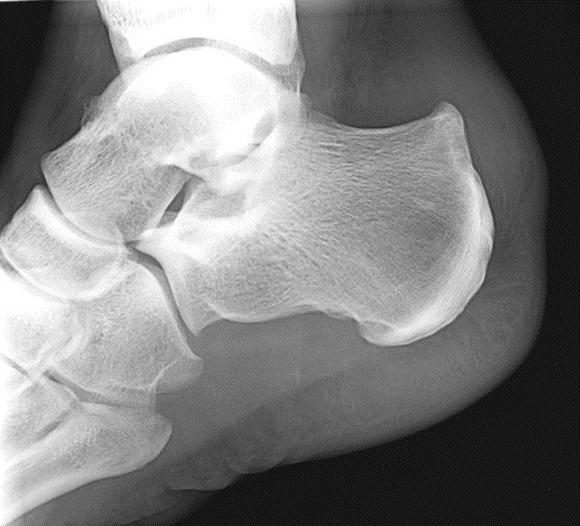
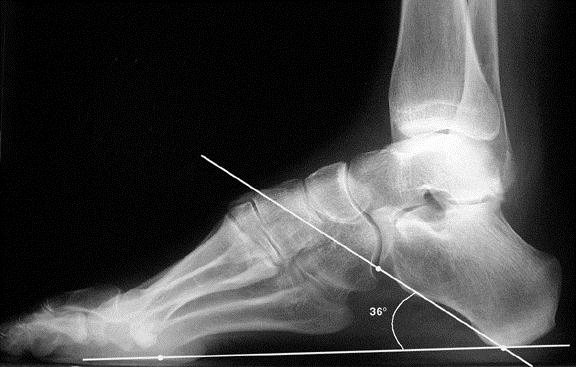
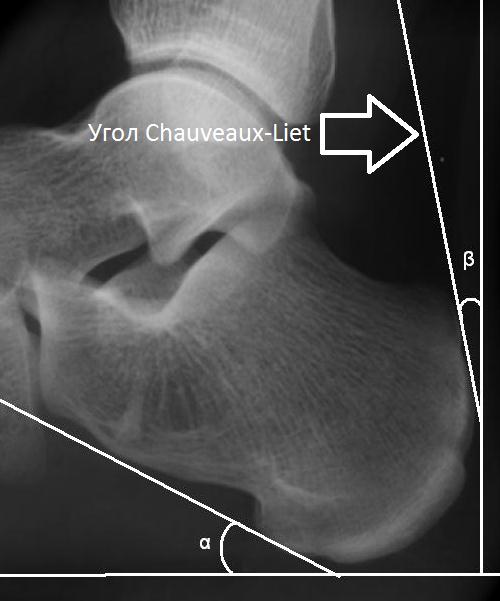
Рентгенография при болезни Хаглунда. При рентгенографии можно обнаружить характерное костное разрастание по задне-наружной поверхности пяточного бугра, исчезновение треугольника Кегера из-за ретроахиллярного бурсита (просветление позади ахиллова сухожилия), утолщение тени ахиллова сухожилия свыше 9 мм на 2 см выше края пяточного бугра из-за тендинита, увеличение угла Chauveaux-Liet меньше 12 °.
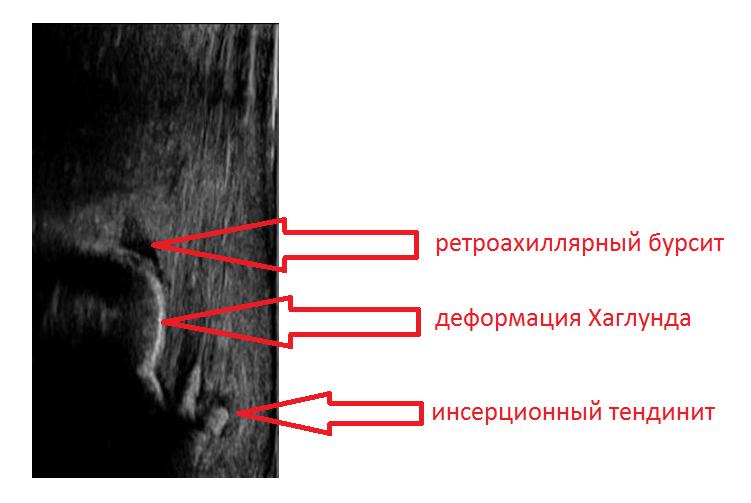
УЗИ (сонография) исследование ахиллярной области позволяет выявить признаки ретроахиллярного бурсита, инсерционного тендинита ахиллова сухожилия и саму деформацию Хаглунда.
МРТ является вспомогательным методом используемым в затруднительных случаях. Позволяет визуализировать утолщение и изменение сигнала в толще ахиллова сухожилия, ретрокальканеальный и ретроахиллярный бурсит, отёк костного мозга в области пяточного бугра. Позволяет дифференцировать болезнь Хаглунда от запущенных случаев инсерционной тендинопатии ахиллова сухожилия и ретроахиллярного бурсита.
Консервативное лечение болезни Хаглунда.
Консервативное лечение направлено на снятие острого воспаления в ретроахиллярной синовиальной сумке и предотвращение её травматизации в будующем за счёт ношения ортопедической обуви. Для купирования болевого синдрома и снятия воспаления может быть выполнено введение ГКС длительного действия в смеси с наропином или маркаином в область ретроахиллярной сумки. Эту манипуляцию можно выполнить под УЗИ контролем, но в большинстве случаев она не представляет никаких трудностей учитывая подкожное расположение ахиллова сухожилия. Нельзя вводить ГКС непосредственно в сухожилие так как это вызовет дегенерацию его волокон и в последующем может привести к его разрыву. После снятия острого болевого синдрома показано ношение обуви на 5 см каблуке с мягким задников или вовсе без него.
Нестероидные противовоспалительные препараты и местная криотерапия также способствуют уменьшению болевого синдрома при остром заболевании. При неэффективности всех вышеуказанных мероприятий может быть применена краткосрочная гипсовая иммобилизация.
Оперативное лечение болезни Хаглунда.
Хирургическое лечение болезни Хаглунда в большинстве случаев сводится к удалению части пяточного бугра которая конфликтует с ахилловым сухожилием, удаления рубцовой ткани в области ретроахиллярной бурсы, синовэктомии дитсальной порции ахиллова сухожилия, а при выраженных изменениях самого сухожилия удаление дегенеративно изменённых тканей и при необходимости его пластика.
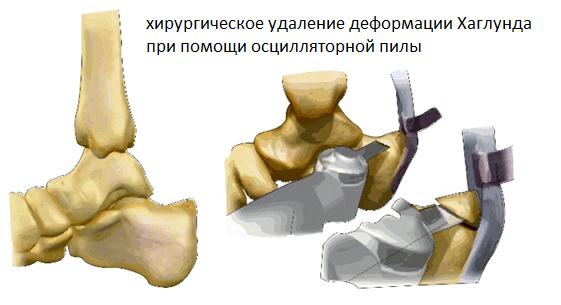
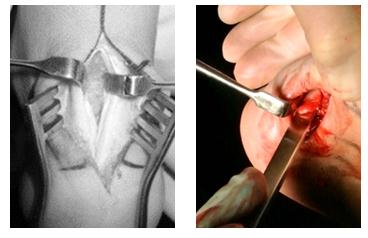
Для выполнения операции может использоваться медиальный, латеральный параахиллярный, трансахиллярный или же эндоскопический малоинвазивный доступ. При выполнении открытого вмешательства резекция деформации осуществляется при помощи осцилляторной пилы и кусачек Люэра. При этом легче проконтролировать полноту резекции как непосредственно визуально так и пальпаторно. Однако 3-4 см разрез выглядит менее косметично и сроки реабилитации составляют от 6 до 12 недель.
Для открытого хирургического лечения болезни Хаглунда используется трансахиллярный или параахиллярный доступ. В клинических исследованиях не получено значимой разницы в функциональных результатах в зависимости от используемого доступа.
При выполнении эндоскопической кальканеопластики на коже с обеих сторон от ахиллова сухожилия производятся точечные разрезы через которые вводятся камера и инструмент. Диаметр троакаров 4,5 мм, диаметр камеры и инструмента 3,5 мм. Это обеспечивает отличный косметический результат.
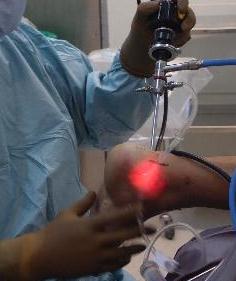
Сначала с латеральной стороны устанавливается артроскоп, затем под визуальным контролем в ретроахиллярную сумку вводится обычная игла, после её позиционирования выполняется второй разрез по игле с медиальной стороны ахиллова сухожилия. В медиальный порт также вводится троакар 4,5 мм, затем производится удаление ретроахиллярной бурсы при помощи абблятора и шейвера для улучшения визуализации.
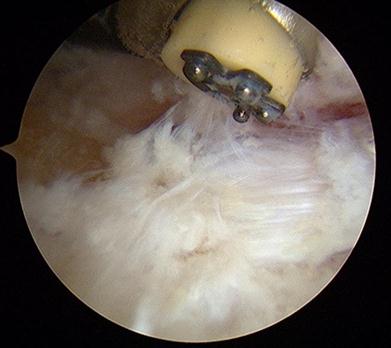
Слой периоста покрывающий деформацию Хаглунда также обрабатывается абблятором. Для определения места и степени импиджмента ахиллова сухожилия стопа переводится в положение максимальной дорсифлексии.
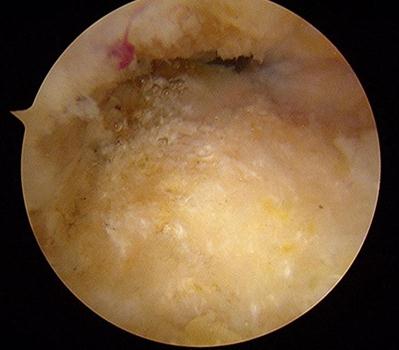
Далее выполняется удаление деформации Хаглунда при помощи артроскопического бура.
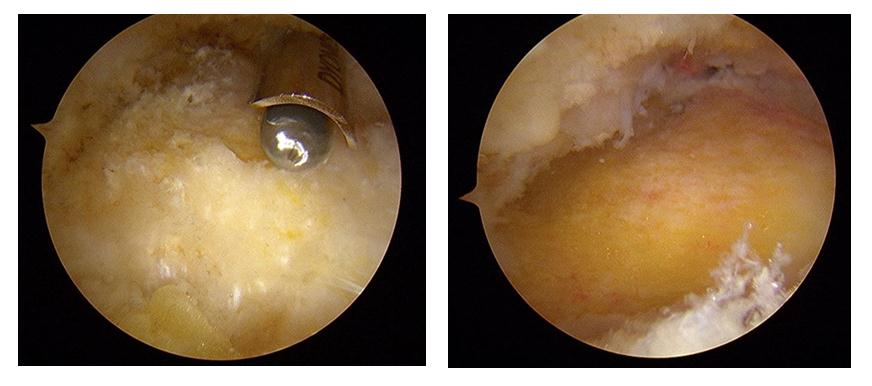
Контроль полноты удаления деформации выполняется рентгенологически.
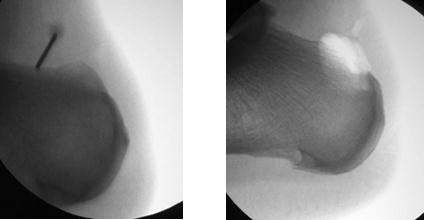
Из положительных моментов эндоскопического вмешательства можно выделить отличный косметический результат, более быструю реабилитацию. Из отрицательных моментов – в некоторых случаях крайне сложно оценить необходимый объём резекции деформации опираясь только на эндоскопическую картину.
Хирургическое лечение при болезни Хаглунда оказывается эффективно в 90 % случаев.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Болезнь шинца
Чаще всего этим заболеванием болеют дети. Наиболее подвержены девочки в возрасте 7-8 лет, а так же мальчики в возрасте 9-11 лет. Патология довольно часто поражает сразу обе ноги. Взрослые болеют крайне редко.
Возникновение болезни Шинца
Причины
Причины развития заболевания до конца не известны. Однако, существуют общие факторы развития болезни: регулярная сверх нагрузка мышц ног; занятия спортом, при которых сухожилия ног чрезмерно напрягаются; наследственные заболевания, предрасположенность; патологии эндокринной системы; нарушенный гормональный фон; расстройства нервного характера; сосудистые патологии; плохое усвоение кальция; нарушения обмена веществ; травмы ног, вследствие которых было затруднено кровоснабжение.
Болезнь Шинца может иметь 5 стадий:
- Асептический некроз. Нарушение питания участка кости, возникновение очага омертвения.
- Импрессионный (вдавленный) перелом. Омертвевший участок не выдерживает привычные для тела нагрузки и продавливается, в результате чего часть кости вклинивается в другую.
- Фрагментация. Пораженная часть разделяется на отдельные составляющие.
- Рассасывание некротизированных тканей.
- Репарация. Появление на месте некроза соединительной ткани, которую впоследствии замещает новая кость.
Симптомы
У разных людей могут проявляться различные признаки как в острой, так и в постепенной форме.
Основные симптомы болезни Шинца:
- нарастающая во время движения или после боль в пятке;
- при ощупывании пораженной части больной может испытывать резкую боль;
- затрудненное сгибание/разгибание стопы;
- припухлость в месте поражения сустава;
- краснота кожи и повышенная температура тела в проблемной области;
- невозможность встать на больную ногу, не используя дополнительную поддержку (костыли или трость);
- хромота при ходьбе;
- болевые ощущения в зоне прикрепления к кости ахиллова сухожилия;
- при нахождении ноги в горизонтальном положении наблюдается стихание или даже полное исчезновение боли;
- чтобы ослабить болевые ощущения при движении, больной неосознанно старается опереться на передний отдел стопы.
В некоторых случаях возможна атрофия и гиперестезия кожи на пятке и даже атрофия мышц голени. Перечисленные выше симптомы болезни, как правило, сохраняются на протяжении длительного времени.
Диагностика
Ортопед ставит диагноз, приняв во внимание общую клиническую картину, анамнез и рентгенологические снимки.
1. Рентгенографическая диагностика. Снимок делают в боковой проекции – данный ракурс наиболее информативен.
На 1-й стадии заболевания снимок зафиксирует уплотнение бугра, расширение зазора между бугром и пяточной костью. Также будет заметна пятнистость и неравномерность структуры окостенения, участки разрыхления кости и коркового вещества.
На более поздних стадиях болезни рентгенограмма отразит фрагменты бугра и признаки нового сформированного губчатого вещества кости. Здоровый пяточный бугор может иметь до 4 ядер окостенения, и это зачастую затрудняет диагностику.
2. МРТ и КТ. При возникновении сомнений делают сравнительный снимок пяточных костей обеих ног, отправляют пациентов на МРТ или КТ пяточной кости.
3. Дифференциальная диагностика. Дополнительно проводят дифференциальную диагностику, чтобы исключить такие заболевания, как остеомиелит, бурсит, туберкулез пяточной кости, злокачественные образования, и удостовериться в правильной постановке диагноза.
Здоровая окраска кожи в пораженной области, а также отсутствие некоторых изменений в крови (нормальная СОЭ, отсутствие лейкоцитоза) позволяют исключить вероятность воспаления. В случае злокачественных опухолей или костного туберкулеза у больного наблюдаются такие признаки, как раздражительность и вялость, повышенная утомляемость. Перечисленные выше симптомы в случае болезни Шинца отсутствуют.
Заболевания такого рода, как периостит и бурсит пяточной кости, чаще всего возникают у взрослых, которые страдают от резких утренних болей, первой активности после некоторого перерыва, после чего пациент привыкает, и боль уменьшается.
Если случай все еще вызывает сомнение, может потребоваться консультация онколога или фтизиатра.
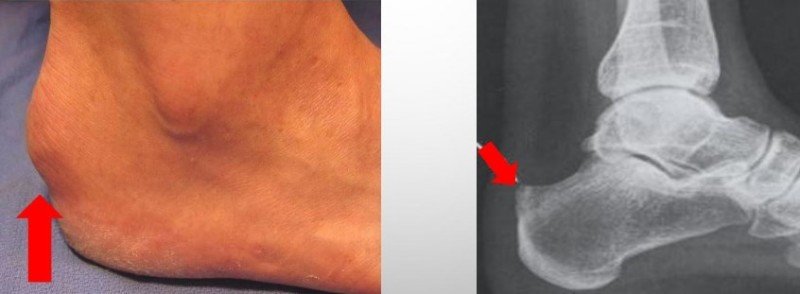
Проявление болезни Шинца
Лечение
При выборе методики лечения врачи отталкиваются в первую очередь от общего состояния здоровья больного и степени развития заболевания.
В случае обострения болезни рекомендуют полный покой пораженной стопы, которую обязательно фиксируют с помощью фиксирующей конструкции из гипса.
Как правило, лечение начинается с консервативных методов.
2. Также отдельное внимание нужно уделить обуви:
- запрещена обувь на сплошной подошве, которая увеличит нагрузку на травмированную часть;
- женщинам и девушкам придется на время лечения забыть о высоких каблуках;
- ортопедическая стелька с внутренним и наружным сводом поможет смягчить ударную нагрузку на пяточную кость и разгрузить задний отдел стопы – такой вид стелек изготавливается на заказ с учетом индивидуальных особенностей стопы.
3. Физиопроцедуры – одно из самых эффективных методов лечения данной болезни. Врач может назначить следующие процедуры: электрофорез, диатермия, ЛФК, массаж, ультразвук с гидрокортизоном. Электрофорез выполняется вкупе с применением лекарственных средств, которые снимут воспаление и облегчат боль (анальгин, новокаин и др.).
4. Домашнее лечение болезни Шинца. В домашних условиях пациент также может облегчить свое состояние и избавиться от болевых ощущений. Для этого следует наложить на стопу согревающие компрессы. Также можно смазывать очаг воспаления обезболивающими противовоспалительными мазями (ибупрофеновая мазь, «Троксевазин», «Фастум гель» и т.д.). Чтобы восстановить кровообращение, врач может прописать специализированные средства, такие как: «Дибазол», «Берлитион», «Эуфиллин».
Если консервативное лечение не дало результатов, врач может назначить проведение операции – невротомия подкожного и большеберцового нерва. Суть операции заключается в полном поперечном отсекании нервного ствола.
Если до операции пациент передвигался без сторонней помощи, ему полагается носить простую ортопедическую обувь, в случае необходимости он может использовать костыли. Если же до хирургического вмешательства больной самостоятельно не ходил, ему предлагается восстанавливать навыки стояния с помощью специальных аппаратов с захватами коленного сустава.
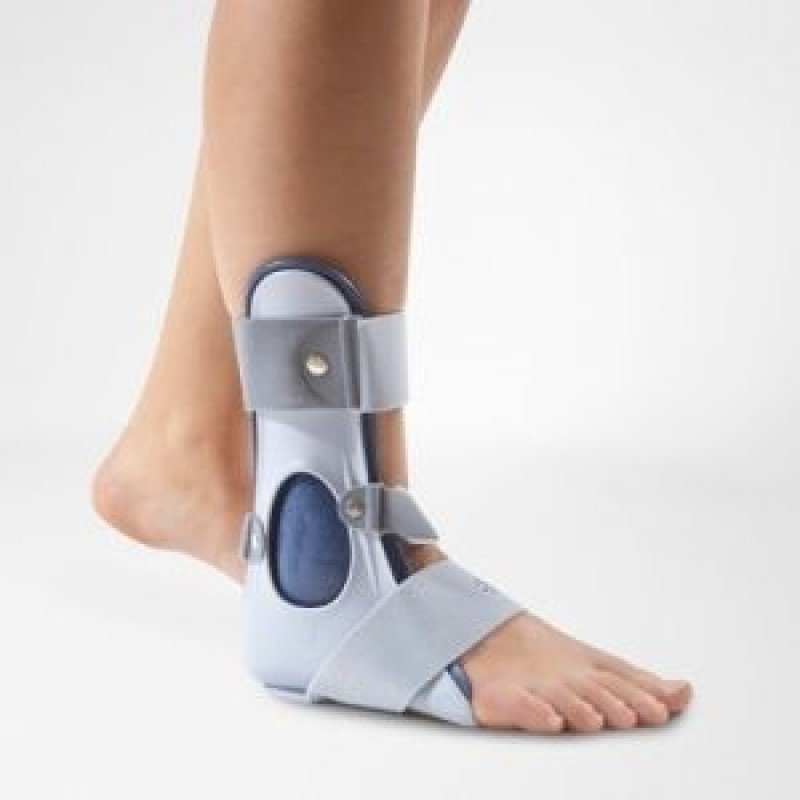
Диагностика болезни Шинца


