Когда беременность не развивается
Акушеры-гинекологи — свидетели не только безмерного человеческого счастья, но и концентрированного горя. Когда счастливая женщина смотрит с надеждой на экран УЗ-монитора, мрачнеющие лица врачей и напряженные голоса далеко не сразу проникают в ее сознание. «Ваша беременность не развивается» — страшный приговор для тех, кто уже был окрылен надеждой.
Неразвивающиеся беременности, увы, нередкое событие. В последние годы мы ставим этот диагноз все чаще и чаще. Конечно, очень хочется объяснить неудачи «плохой экологией», вредной едой, ГМО, излучением из космоса и сглазом. Но ученые, занимающиеся проблемами невынашивания, считают, что всё это ни при чем.
Каковы шансы?
В идеальном менструальном цикле максимальная вероятность наступления беременности не превышает 40 %. И бóльшая часть (60 %) оплодотворенных яйцеклеток не превращается в эмбрион. Одни яйцеклетки останавливаются в развитии на самых ранних стадиях дробления, другие не осиливают долгую дорогу в поиске матки, третьи не могут хорошо прикрепиться к эндометрию. Все эти потерянные на сверхранних сроках беременности, как правило, не замечаются и не учитываются.
Если делать тесты на беременность каждый день (как участницы клинического исследования в 1988 году 1 ), можно обнаружить, что тест может в какие-то дни становиться слабо положительным, а потом снова отрицательным. Этот феномен врачи называют «биохимическая беременность» и не относят к болезненным состояниям. Фактически, это одна из самых первых ступенек естественного отбора, который придется пройти будущему человеку, чтобы прийти в этот мир.
Когда беременность раннего срока переходит в клиническую стадию (небольшая задержка менструации и уверенно положительный тест), шансы на благополучный исход возрастают: прогрессируют 80 % беременностей, а 20 % либо заканчивается выкидышем, либо «замирают» — останавливаются в развитии. В общем, тоже нередко.
Меньше знаешь, лучше спишь?
Основной причиной современной «эпидемии» неразвиваек, по сути, является бурное прогрессирование диагностических методик. Когда я училась в институте, в подвале кафедрального роддома квакали десятки самцов лягушек, содержавшихся для диагностики беременности ранних сроков (реакция Галли – Майнини). Мочу женщины вводили в лимфатический мешок земноводных. Если пациентка была беременна, самцы раздували горловой мешок, громко солидно квакали, а в их клоаке находили сперматозоиды.

Сравните этот цирк 25-летней давности с современными возможностями: тесты на беременность с «результатом в словах», УЗИ под каждым кустом, кровь на ХГЧ с результатом в цифрах. Мы научились ставить диагноз «беременность» не просто рано — слишком рано. Задолго до того, как будущий человек сможет уверенно заявить о своей жизнеспособности.
Буквально 15–20 лет назад бóльшую часть этих проблем мы просто не замечали: задержалась менструация, заболела грудь, а потом пришла менструация и грудь болеть перестала. Бессмысленный термин «гормональный сбой» — как раз из того периода развития медицины.
Читайте также:
Тазовое предлежание плода
Правда, была и обратная сторона. Если на фоне установившейся беременности начиналось кровотечение, скорая помощь везла женщину в круглосуточный стационар, врачи ставили диагноз «аборт в ходу» и проводили выскабливание полости матки. В те времена никто не разбирался, жив ли эмбрион, можно ли еще побороться. Просто не было таких диагностических возможностей. Сейчас даже при довольно обильных кровотечениях беременность можно попытаться сохранить. Главное — подтвердить жизнеспособность эмбриона.
Почему это произошло?
Этот вопрос задает каждая женщина, потерявшая беременность. В большинстве случаев врачи не смогут дать точный ответ. Есть ряд общепризнанных факторов риска, которые могут стать последней каплей на весах судьбы:
- Возраст. Чем старше женщина, тем выше риск.
- Если первая беременность «замерла», риск для второй беременности составляет те же 16–20 %. После двух эпизодов риск потери желанной беременности возрастает почти вдвое и составляет 36–38 %. У женщин, не имеющих живых детей, т.е. страдающих первичным привычным невынашиванием, вероятность потери беременности выше и составляет 40–45 % после третьего самопроизвольного прерывания 2 .
- Курение более 10 сигарет в день.
- Никакое количество алкоголя во время беременности не может считаться безопасным. Даже небольшая доза спиртного может остановить развитие плодного яйца.
- Повышение температуры до 37,8 градуса и более.
- Инфекционные заболевания (включая грипп и ОРВИ), прием лекарственных средств с тератогенным эффектом, воздействие ионизирующего излучения или химических веществ.
- Интенсивные физические нагрузки.
При генетическом исследовании абортусов в 60–80 % случаев находят хромосомные аномалии у эмбрионов — это как раз тот вариант, когда оплакивать нечего. Природа пытается сохранить Homo sapiens в генетически первозданном виде: 46ХХ — девочки, 46XY — мальчики. В остальных случаях либо не заложилась какая-то жизненно важная система органов, либо не получился сам эмбрион (анэмбриония — это отличное плодное яйцо, но эмбриона в нем нет).
УЗ-признаки неблагоприятного исхода беременности 3

В сущности, основных признаков, по которым врачи определяют, что беременность замерла, всего два. Первый — у эмбриона с копчиково-теменным размером более 7 мм не определяется сердцебиение. И второй — при диаметре плодного яйца более 25 мм не определяется эмбрион.
Есть еще дополнительные признаки:
- аномальный желточный мешок — крупный, неправильной формы, кальцинирован;
- частота сердечных сокращений эмбриона менее 100 в минуту при сроке беременности 5–7 недель;
- большие размеры ретрохориальной гематомы — более 25 % поверхности плодного яйца.
В любом случае диагноз «неразвивающаяся беременность» врачи стараются ставить очень тщательно, строго следуя критериям определения нежизнеспособности. Во всех сомнительных ситуациях рекомендуется повторное исследование в динамике через 7–10 дней.
О том, что делать, если диагноз все-таки был установлен, мы поговорим в следующей статье.
1 Wilcox AJ, Weinberg CR, O’Connor JF et al. Incidence of early loss of pregnancy // N Engl J Med. 1988; 319(4): 189. [PMID 3393170]
2 Радзинский В.Е., Димитрова В.И., Майскова И.Ю. Неразвивающаяся беременность. М.: ГЭОТАР-Медиа, 2009. 200 с.
3 Выкидыш в ранние сроки беременности: диагностика и тактика ведения. Клинические рекомендации (протокол лечения). М., 2016.
ХГЧ при замершей беременности
ХГЧ во время замершей беременности: как быстро падает его уровень, возможен ли рост?
ХГЧ во время замершей беременности: как быстро падает его уровень, возможен ли рост?

Уже в первые дни беременности в организме начинается активная подготовка к успешному вынашиванию ребенка. Одним из факторов, обеспечивающих развитие эмбриона, является гормон ХГЧ (хорионический гонадотропин). Он продуцируется оболочкой зародыша; количество этого вещества растет в геометрической прогрессии на протяжении первого триместра. При замершей беременности ХГЧ останавливает свой прирост.
Что такое ХГЧ?
ХГЧ – это гормон, который присутствует в организме каждого человека. Уровень этого вещества у мужчин и небеременных женщин находится в рамках 0-5 мЕд/мл. В период вынашивания ребенка количество гонадотропина быстро увеличивается. Уровень концентрации гормона проверяют с помощью анализа венозной крови.
Активный рост показателей хорионического гонадотропина наблюдается в первые три месяца гестации. Какой показатель считается допустимым? Существуют нормы концентрации ХГЧ на ранних сроках, что отражено в следующей таблице:
| Срок (в нед.) | Уровень ХГЧ (мЕд/мл) |
| 2 | 24-150 |
| 2-3 | 102-4800 |
| 3-4 | 1150-32000 |
| 4-5 | 3100-82000 |
| 5-6 | 22000-150000 |
| 6-7 | 27000-240000 |
| 8-11 | максимум 280000, после чего постепенно снижается |
Показатели гонадотропина важно исследовать в динамике. При подозрении на замирание беременности результаты анализов сравнивают с нормальными значениями.

Зачем необходимо измерять показатель ХГЧ при беременности?
Анализ крови на ХГЧ должна планово сдавать каждая будущая мама, наблюдающаяся в женской консультации. Контроль концентрации гормона необходим, ведь гонадотропин выполняет ряд важных функций:
- стимулирует производство эстрогенов, прогестерона;
- воздействует на иммунную систему матери, предупреждая отторжение плода;
- влияет на активность желтого тела на протяжении первых двух месяцев беременности;
- помогает вырабатываться тестостерону у малышей мужского пола;
- участвует в процессе накапливания питательных веществ для зародыша.
Тест на концентрацию ХГЧ имеет смысл проводить в первые 12 недель беременности. По прошествии 1-го триместра уровень гормона становится ниже и стабилизируется до периода родов. При подозрении на неразвивающуюся беременность анализ следует сдавать на любом сроке.
Диагностика замершей беременности
Есть ряд признаков, указывающих на вероятное замирание плода. К таковым относятся:
- тянущая боль в области матки;
- кровянистые выделения;
- заниженные показатели ХГЧ;
- внезапное прекращение токсикоза;

- исчезновение болей в области молочных желез;
- базальная температура ниже нормы (36-37 °С);
- прекращение шевелений плода (при сроке больше 12 недель).

Для диагностики неразвивающейся беременности потребуется пересдать анализ венозной крови. Сделать это желательно 3 раза с интервалом около недели.
Перед забором крови необходимо придерживаться следующих правил:
- последний прием пищи должен быть минимум за 7 часов до процедуры;
- перед сдачей анализа нужно попить воды, чтобы улучшить текучесть плазмы;
- сдача биоматериала должна происходить минимум через неделю после овуляции.
Для исследования материала необходимо обращаться в одну лабораторию. Если результаты повторных анализов также показывают заниженный уровень ХГЧ, это признак замершей беременности. Для уточнения диагноза врач направит на УЗИ малого таза, послушает сердцебиение ребенка.
Причины замирания могут иметь разную этиологию. Патологию вызывают следующие факторы:
- Гормональный дисбаланс. Если у будущей мамы имеются проблемы со щитовидной железой, яичниками, это ведет к недостаточной или излишней выработке определенных гормонов. Для сохранения плода потребуется гормональная терапия.
- Инфекционные болезни половых органов. Хламидиоз, токсоплазмоз, цитомегаловирус способны спровоцировать остановку развития ребенка. Инфекции типа краснухи и герпеса также негативно влияют на здоровье плода и могут вызвать замирание.
- Резус-конфликт. Если у матери отрицательный резус-фактор, а у малыша – положительный, это может стать причиной отторжения плода или его замирания.
- Прием алкоголя, курение. Как большие, так и малые дозы алкоголя и никотина могут вызвать внутриутробную гибель эмбриона.

Неблагоприятная экологическая обстановка, профессия с вредными условиями труда также чреваты замиранием беременности. Для профилактики данной патологии стоит сказать «нет» вредным привычкам, выбрать безопасные для здоровья регион проживания и сферу деятельности.
Как изменяется уровень ХГЧ во время замершей беременности?
ХГЧ при замершей беременности характеризуется снижением показателей гормона. На патологию указывают следующие изменения:
- результаты нескольких исследований ХГЧ показывают динамическое снижение гонадотропина;
- показатели в 3-9 раз ниже нормальных значений.
Уровень ХГЧ при замершей беременности понижается каждые сутки после замирания эмбриона. В зависимости от срока показатели будут отличаться от нормы в определенное количество раз:
| Недели замершей беременности | Во сколько раз значения ниже нормы |
| 6-12 | В 9 раз |
| 13-26 | В 3,5 раза |
| 27-30 | В 2-3 раза |
Снижение ХГЧ также может сигнализировать о развитии эмбриона вне полости матки. В 26% случаев уменьшение ХГЧ наблюдалось при жизнеспособности ребенка.
Возможен ли рост ХГЧ после гибели плода?
В медицинской практике известны случаи, когда показатели гормона не падают, а иногда даже продолжают увеличиваться.

Причинами такой ситуации являются:
- Плодные оболочки продолжают свое функционирование, хотя эмбрион уже мертв. Хорион может вырабатывать гормон на протяжении несколько суток после гибели зародыша, затем концентрация гонадотропина снижается.
- Анэмбриония, характеризующаяся отсутствием зародыша при наличии плодного яйца. ХГЧ при этом вырабатывается именно плодным яйцом, а прирост гормона несущественен. Анэмбриония нередко сопровождается токсикозом и иными косвенными признаками беременности. Для постановки точного диагноза потребуется УЗ-диагностика. Подобное состояние пришлось испытать около 15% беременных.
- Трубная беременность. В ситуации, когда эмбрион не опустился в маточную полость и остался в фаллопиевой трубе, ХГЧ также растет. При этом концентрация гонадотропина не соответствует нормальным показателям: прирост вещества за неделю увеличивается всего вдвое.

При неразвивающейся беременности показано искусственное прерывание. После этой процедуры уровень ХГЧ должен постепенно прийти в норму, для чего потребуется примерно месяц.
Если уровень гормона спустя несколько недель после аборта выше нормы, причины кроются в:
- сохранении элементов плодного яйца;
- многоплодной беременности (один эмбрион был извлечен, а другой остался);
- неверно установленном сроке беременности.
Рост концентрации гонадотропина может быть не связан с вынашиванием ребенка. Такая ситуация возможна при приеме гормональных препаратов либо наличии ХГЧ-продуцирующих опухолей.
Немного о замершей беременности
Любая семья может столкнуться с таким испытанием как замершая беременность.
Этим понятием обозначается остановка развития и гибель плода, возникающая как на маленьком, так и на большом сроке.
На маленьком сроке замершая беременность в одних случаях никак себя не проявляет. В других же – прекращается токсикоз и болезненные ощущения, распространяющиеся на область молочных желез. Позже могут появляться боли внизу живота и даже кровянистые выделения.
На поздних сроках плод перестает регулярно шевелиться.
Для того чтобы вовремя обнаружить замершую беременность, нужно сразу при появлении любых подозрений обращаться к врачу. Это касается особенно тех женщин, у которых признаки могут вообще отсутствовать.
Для точного выявления замершей беременности врач назначит анализ крови на ХГЧ – гормон, вырабатывающийся при беременности. Если его уровень, ниже нормы – вероятность замершей беременности высока. Еще необходимо пройти УЗИ – ультразвуковое исследование. Оно покажет, бьется ли сердце у плода.
Причинами влияющие за замирание плода могут стать генетические нарушения у эмбриона, вредные привычки матери и некоторые другие.
С генетикой не поспоришь, но вот будущая мама должна знать, что употреблять алкоголь и курить строго запрещено. Также следует принимать лекарственные вещества, только назначенные врачом. Во время беременности стоит избегать любых инфекций. Они могут привести к аномальному развитию ребенка.
Чтобы беременность протекала нормально, она должна быть запланированной. Это значит, что к беременности женщина и мужчина должны подготовиться. Нужно начать вести здоровый образ жизни и посетить врачей, которые назначат необходимые анализы. К ним можно отнести обследование гормонального фона, анализы на инфекции, анализ на совместимость партнеров, УЗИ. Также следует заняться укреплением иммунитета, пить витамины, полноценно питаться.
Если не удалось избежать замершей беременности, то после нее рекомендуется восстановиться полгода – год. Самое главное – не стоит отчаиваться и опускать руки. Результатом всех испытаний, пройденных семьей, будет появление на свет здорового и красивого ребенка.
Замершая беременность
Замершей беременностью называют внутриутробную гибель плода, которая случается в подавляющем большинстве случаев на ранних сроках. Понятие “ранний срок” включает сроки до 13 акушерских недель.
Причины замирания беременности (анэмбрионии) могут быть разными. От серьёзных (глубинных) причин в виде генетических отклонений до перенесённых, непосредственно, перед самым наступлением беременности или на начальной её стадии инфекционных заболеваний.
Наиболее опасным заболеванием в период беременности является краснуха. Спровоцировать ВГП (внутриутробную гибель плода) может и бесконтрольное применение различных лекарственных препаратов, а так же наличие у женщины вредных привычек в виде никотиновой зависимости или любви к алкогольным возлияниям. Не зря врачи настоятельно рекомендуют отказаться от курения и алкоголя во всех видах ещё на стадии планирования.
Иногда спровоцировать замирание беременности может сильный стресс, или механическая травма в виде сильного удара, или падение с воздействием на брюшную область или область пояснично-крестцового отдела. Если в период планирования и начальной стадии беременности возникла острая необходимость в приёме каких-либо лекарственных препаратов, необходимо обратить внимание на ряд противопоказаний, среди которых можетприсутствовать и наличие беременности. Некоторые лекарства способны скапливаться в организме и, как следствие этого скопления, могут проявиться побочные эффекты в виде замершей беременности или выкидыша на раннем сроке.
Для того, чтобы риск возникновения замершей беременности свести к нулю, женщине необходимо обратить внимание на свой образ жизни, избавиться от вредных привычек и полноценно и правильно питаться. Правильное питание – немаловажный фактор при планировании и вынашивании малыша. Организму необходимо наличие витаминов, минералов и других элементов, которые оказывают влияние на сопротивляемость организма к различным вирусным и инфекционным заболеваниям.
Замирание беременности, оставленное без внимания и поздно диагностированное, может иметь нежелательные последствия в виде гнойного перитонита и интоксикации организма. Поэтому, если у беременной возникли симптомы, которых не наблюдалось на протяжении срока от начала беременности – нужно незамедлительно обследоваться у специалиста.
Основными симптомами замершей на раннем сроке беременности может быть внезапное прекращение токсикоза, прекращение болевых ощущений в молочных железах, иногда кровянистые выделения (что может свидетельствовать о плацентарной отслойке и начавшемся выкидыше). На более поздних сроках о замирании беременности может свидетельствовать отсутствие шевелений плода.
При диагностированном замирании беременности на раннем сроке иногда выкидыш происходит самопроизвольно. В случае, если этого не произошло, необходимо хирургическое или вакуумное вмешательство, а в некоторых случаях применяются медикаменты под наблюдением специалистов.
Если замершая беременность имела место, следует не спешить с планированием следующей, а досконально обследоваться и выявить причину случившегося. Если имеются какие-то заболевания, например, токсоплазмоз, который так же может спровоцировать замирание и выкидыши на различных сроках – необходимо пройти курс лечения и выдержать рекомендованный специалистом срок до планирования следующей беременности и пройти ряд специальных анализов на гормоны. В случае необходимости провести курс гормонотерапии.
По статистике, наибольшее количество замерших беременностей случается всё-таки по причине генетических отклонений. Срабатывает природная защита, когда организм матери отторгает плод с генетическим сбоем. В случаях, если в роду у потенциальных родителей имелись генетические заболевания – лучше проконсультироваться у специалиста-генетика.
Большинство женщин диагноз «замершая беременность» застает врасплох. Возникает масса вопросов по поводу этого состояния, и главный из них – почему беременность прекратила свое развитие?
К сожалению, с замершей беременностью сталкиваются 15% всех беременных. И чаще это случается именно в первом триместре, хотя долгое время сама женщина может пребывать в неведении относительно своего состояния, так как все симптомы развивающейся беременности будут оставаться еще какое-то время.
В большинстве случаев вердикт «неразвивающаяся беременность» выносится на ультразвуковом исследовании, так как там отчетливо видно, что плод не соответствует сроку беременности, а также у него отсутствует сердцебиение. Иногда обнаруживается пустое плодное яйцо.
Для исключения ошибки УЗИ проводится еще раз через несколько дней. Если эмбрион погиб, то спустя две недели случается выкидыш. Если же этого не произошло, необходим незамедлительный хирургический аборт, так как продукты распада клеток эмбриона всасываются в кровь, отравляя организм матери.
Уровень ХГЧ по неделям беременности
Хорионический гонадотропин человека или ХГЧ – это особый гормон, который вырабатывается в организме при беременности. Иногда уровень ХГЧ повышается и при патологиях в организме, но обычно этот гормон ассоциируется все-таки с беременностью. Именно поэтому ХГЧ называют «гормоном беременности».
Как только эмбрион имплантируется в матку, то часть яйцеклетки, из которой позже формируется плацента, начинает синтезировать ХГЧ. Поэтому измерение уровня ХГЧ в крови и моче используют для диагностирования беременности.
На выявлении хорионического гонадотропина основаны тесты на беременность. Стоит учитывать, что аптечные тесты, определяющие беременность по анализу мочи, могут среагировать на ХГЧ только выше определенной концентрации. Поэтому при помощи таких тестов нельзя определить беременность на 1-2 неделе, когда содержание ХГЧ в организме еще слишком мало.
Анализ крови показывает гораздо более низкие концентрации этого гормона, но даже он не поможет с точностью до дня определить, на каком именно сроке беременности находится женщина. Зато он точно покажет наличие беременности.
Что именно делает гормон ХГЧ при беременности?
Функции хорионического гонадотропина при беременности
Как только ХГЧ начинает синтезироваться в организме, он регулирует работу половой системы. Фактически хорионический гонадотропин – это «дирижер» беременности, он приводит организм женщины в готовность к беременности и рождению ребенка.
Этот гормон является ключевым звеном в цепочке выработки других гормонов, необходимых при беременности как для плода, так и для организма будущей матери: эстрогена и прогестерона.
На ранних сроках беременности особенно высок риск выкидыша, поскольку может начаться так называемая иммунная агрессия: иммунитет женщины воспринимает эмбрион, как угрозу, и старается от него избавиться. Именно хорионический гонадотропин помогает подавить иммунную реакцию и сохранить плод. Также ХГЧ регулирует развитие и правильное формирование плаценты, а от ее состояния напрямую зависит жизнь будущего ребенка.
Кроме того, именно ХГЧ влияет на развитие надпочечников и половой дифференциации будущего ребенка.
Почему так важно отслеживать уровень ХГЧ по неделям беременности?
Контроль уровня ХГЧ позволяет диагностировать на ранних сроках внематочную или замершую беременность, угрозу самопроизвольного аборта, плацентарную недостаточность, многоплодную беременность, хромосомные аномалии развития у плода, сахарный диабет и гестоз у будущей матери.
В программах ВРТ уровень ХГЧ позволяет следить за имплантацией и развитием эмбриона.
При этом важно иногда не значение уровня хорионического гонадотропина в конкретную неделю, а изменение уровня – нормальное, излишне быстрое или медленное.
Именно поэтому анализ на ХГЧ желательно делать каждую неделю.
Таблица: норма ХГЧ по неделям при беременности
Для того, чтобы сделать тест на беременность, обычно используют аптечный тест, при этом присутствие ХГЧ обнаруживается в моче. Но он не покажет точное значение уровня ХГЧ. Кроме того, чтобы исключить ошибки из-за несоблюдения инструкций и более точно узнать не только о наличии, но и об уровне гормона в организме, лучше всего выбрать лабораторный анализ крови.
Если женщина сдает анализ несколько раз, это позволяет проследить динамику повышения ХГЧ в организме, что дает более точный результат.
Что можно определить по анализу ХГЧ?
- Наличие беременности.
- Примерный срок беременности (это обязательно должен делать специалист, потому что уровни гормона для большинства женщин индивидуальны и только примерно соответствуют таблице).
- Количество плодов – если женщина беременна не одним ребенком, концентрация ХГЧ будет гораздо выше.
- Проблемы в развитии плода: синдром Дауна при повышенном хорионическом гонадотропине, синдром Эдвартса при пониженном (анализ крови проводится вместе с УЗИ).
- Плацентарную недостаточность.
- Замершую беременность, внематочную беременность, риск выкидыша.
- У беременной женщины: сахарный диабет, опухоли или токсикоз, требующий контроля со стороны врачей, – при высоком уровне,
Единицы измерения ХГЧ – мМЕ/мл (милли международные единицы на миллилитр) или мЕд/мл (милли единицы на миллилитр). Разницы между ними фактически нет, только в названии, потому что они считаются один к одному – значения будут одинаковыми.
У небеременной женщины уровень гормона обычно не превышает 5 мМЕ/мл; если же уровень ХГЧ измеряется трехзначным числом – диагностируется беременность.
Как правило, после положительного анализа на ХГЧ женщина обычно осознает, что она беременна, начинает более внимательно относиться к себе и своему здоровью, посещает женскую консультацию и т.д. Именно в этот момент стоит начать принимать и специализированные витаминно-минеральные комплексы для беременных с фолиевой кислотой, йодом, омега-3 и железом, например, Прегнотон Мама.
Подсчитать точный день зачатия по анализу ХГЧ невозможно. Показатели настолько индивидуальны, что время от времени случаются врачебные ошибки, при которых срок беременности по анализу подсчитывается неверно. Из-за неточного расчета беременной женщине назначается терапия и дополнительные анализы, хотя беременность на самом деле протекает без осложнений. Для точного расчета срока беременность принято считать от последней менструации.
Расти уровень ХГЧ начинает фактически сразу же после наступления беременности, но самые точные результаты можно получить только на 3-4 неделе беременности, при задержке в менструации.
При благополучном течении беременности самые высокие показатели хорионического гонадотропина наблюдаются в конце первого триместра. Затем показатели снижаются и к двадцатой неделе стабилизируются вплоть до родов.
Таблица ХГЧ при беременности (норма по неделям)
Беременность (отсчитывается с момента последней менструации)
Примерный уровень ХГЧ в мМЕ/мл
С первого дня до десятинедельного срока уровень ХГЧ ежедневно возрастает вдвое, поэтому на первые 42 дня есть специальная детализированная таблица с примерными значениями уровней гормона, где можно проследить, как растет ХГЧ при беременности по дням.
Но следует помнить, что делать выводы по результату анализа (лучше не одного, а нескольких, чтобы проследить изменения) должен только специалист, наблюдающий беременность.
Норма ХГЧ при беременности. Таблица значений ХГЧ по неделям. Повышенный ХГЧ. Низкий ХГЧ. ХГЧ при внематочной беременности. ХГЧ при ЭКО (ХГЧ после подсадки, ХГЧ на 14 дпп).
ХГЧ или бета-ХГЧ или общий ХГЧ – хорионический гонадотропин человека – гормон, образующийся во время беременности. ХГЧ образуется плацентой, которая питает зародыш после оплодотворения и имплантации (прикрепления к стенке матки).

Что такое ХГЧ (= бета-ХГЧ)
ХГЧ или бета-ХГЧ или общий ХГЧ – хорионический гонадотропин человека – гормон, образующийся во время беременности. ХГЧ образуется плацентой, которая питает зародыш после оплодотворения и имплантации (прикрепления к стенке матки). ХГЧ измеряется в мМЕ/мл (милимеждународных единицах на миллилитр).
ХГЧ частично проникает через плацентарный барьер. Уровень ХГЧ у новорожденных примерно 1/400 от уровня в материнской крови. И составляется примерно 10-50 мМЕ/мл при рождении. Период полувыведения – 2-3 дня. Таким образом, у 3 месяцам жизни уровень у новорожденных соответствует норме ХГЧ взрослого человека.
Когда сдавать кровь на ХГЧ
Повышение ХГЧ в крови может быть обнаружено за несколько дней до предполагаемой менструации. Оптимальное время сдачи анализа крови для определения ХГЧ – после задержки менструации.
Однократное определение ХГЧ не может использоваться для диагностики выкидыша или внематочной беременности.
Норма ХГЧ. Расшифровка анализа ХГЧ. Уровень ХГЧ при беременности
Уровень ХГЧ менее 5 мМЕ/мл говорит об отсутствии беременности или о том, что анализ сдан слишком рано. Уровень ХГЧ выше 25 мМЕ/мл – о наличии беременности.
В среднем удвоение уровня ХГЧ происходит каждые 36-72 часа. Уровень ХГЧ достигает своего пика на сроке 9-11 недель беременности (от даты последней менструации) и дальше снижается до 15 недели беременности, оставаясь неизменной в течение оставшегося срока беременности. В 85% случаев уровень ХГЧ на ранних сроках увеличивается вдвое каждые 48-72 часа. По мере развития беременности время удвоения уровня ХГЧ увеличивается до 96 часов.
Нормальное время удвоения ХГЧ
Уровень ХГЧ Время удвоения
1200 мМЕ/мл 48-72 часа
1200 – 6000 мМЕ/мл 72-96 часов
Больше 6000 мМЕ/мл Более 96 часов
При каком значении ХГЧ делать УЗИ?
После достижения уровня ХГЧ 1000 – 2000 мМЕ/мл при ультразвуковом исследовании может быть визуализировано плодное яйцо. Поскольку уровень ХГЧ имеет большую вариабельность, а дата зачатия может быть ошибочна, срок беременности определяется по УЗИ или по данным ЭКО, но не по ХГЧ.
Однократное определение ХГЧ недостаточно, так как важно оценивать динамику роста гормона каждые 48-72 часа.
Нормы ХГЧ по неделям. Таблица ХГЧ
| Показатель (п.м. – от даты последней менструации) | Минимум | Максимум |
|---|---|---|
| Небеременные женщины | 5,3 | |
| Беременность 3 – 4 недели | 16 | 156 |
| Беременность 4 – 5 недель | 101 | 4870 |
| Беременность 5 – 6 недель | 1110 | 31500 |
| Беременность 6 – 7 недель | 2560 | 82300 |
| Беременность 7 – 8 недель | 23100 | 151000 |
| Беременность 8 – 9 недель | 27300 | 233000 |
| Беременность 9 – 13 недель | 20900 | 291000 |
| Беременность 13 – 18 недель | 6140 | 103000 |
| Беременность 18 – 23 недель | 4720 | 80100 |
| Беременность 23 – 41 недель | 2700 | 78100 |
Данные интервалы приведены в качестве справочной информации и не должны быть использованы для интерпретации конкретного анализа на ХГЧ.
Низкий ХГЧ. Что означает ХГЧ ниже нормы?
- Отсутствие беременности
- Ошибку в расчете срока беременности
- Остановку развития беременности или выкидыш, биохимическая беременность
- Внематочную беременность
- Угроза самопроизвольного аборта
Отрицательный ХГЧ или ХГЧ, характерный для отсутствия беременности при задержке менструации
Необходимо повторить анализ на ХГЧ через 1-2 дня, возможно, беременность наступила позже ожидаемого срока. Если уровень ХГЧ не вырастет, необходимо искать иные причины задержки менструации.
ХГЧ и биохимическая беременность
Так называемая «биохимическая беременность» – состояние, при котором было обнаружено повышение ХГЧ выше нормы, но беременность не продолжила развиваться. Уровень ХГЧ в таком случае незначительно повышается, а затем в короткое время снижается до нулевых значений.
ХГЧ и внематочная беременность
Внематочная беременность – беременность, при которой плодное яйцо находится за пределами полости матки. При внематочной беременности могут возникать боли внизу живота, кровянистые выделения. Уровень ХГЧ при внематочной (эктопической) беременности может увеличиваться не так быстро и не так значительно, как при нормально развивающейся маточной беременности. Однако, низкий уровень ХГЧ не позволяет сделать такое заключение однозначно. Начиная с уровня ХГЧ 1000 мМЕ/мл плодное яйцо может быть обнаружено в полости матки. При уровне ХГЧ 2000 мМЕ/мл и отсутствии плодного яйца в полости матки при УЗИ вероятность внематочной беременности значительна.
Повышенный ХГЧ. Что может означать уровень ХГЧ выше нормы?
- Ошибку в расчете срока беременности
- Пузырный занос
- Многоплодную беременность
- Осложнения беременности (гестоз)
- Сахарный диабет у матери
- Прием синтетических гестагенов
- Риск пороков развития плода
ХГЧ и многоплодная беременность. ХГЧ и двойня.
Уровень ХГЧ при многоплодной беременности выше, чем при одноплодной, однако скорость нарастания ХГЧ и в том, и в другом случае одинакова.
Пузырный занос
Пузырный занос – редкое осложнение беременности при котором уровень ХГЧ будет значительно повышен, в среднем в 2 раза выше среднего значения для данного срока. К примеру, возможный уровень ХГЧ при пузырном заносе на 36 дней от первого дня последней менструации может достигать 200 000 мМЕ/мл, в то время как при нормально развивающейся беременности ХГЧ будет от 1 200 до 36 000 мМЕ/мл.
Анализ на ХГЧ после переноса эмбрионов. ХГЧ при ЭКО
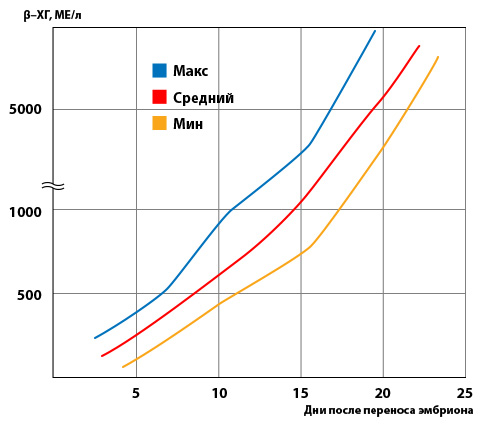
Анализ на ХГЧ проводится примерно через 2 недели после переноса эмбриона (12-14 дней после подсадки (дпп)). Обычно уровень ХГЧ на 14 дпп более 100 мМЕ/мл.
Если уровень ХГЧ менее 25 мМЕ/мл, беременность не наступила. При уровне ХГЧ больше 25, тест повторяется через 2 дня, при развитии беременности его уровень должен возрастать. Уровень ХГЧ будет удваиваться примерно каждые 48 часов до 21 дня после подсадки.
Более высокие значения ХГЧ (300-400 мМЕ/мл) с большой вероятностью говорят о многоплодной беременности.
ХГЧ и синдром гиперстимуляции яичников
У пациенток с синдромом гиперстимуляции яичников уровень ХГЧ должен интерпретироваться с осторожностью. У этих пациенток могут развиваться отеки, что ведет к сгущению крови, что может приводить к ложному повышению уровня ХГЧ, а при нормализации состава крови к ложному отсутствию роста уровня ХГЧ.
ХГЧ в более поздние сроки беременности
Тест на ХГЧ входит также в пренатальный скрининг II триместра – анализ, который позволяет оценить риск развития пороков плода.
Повышенный уровень ХГЧ у небеременных женщин и мужчин
Вне беременности ХГЧ может продуцироваться клетками некоторых опухолей (семинома, тератома яичка, новообразования органов желудочно-кишечного тракта (в том числе, поджелудочной железы, печени, колоректального рака и рака желудка).
При успешном лечении ХГЧ-продуцирующей опухоли уровень ХГЧ должен снижаться до нормы.
Как меняется ХГЧ после выкидыша, аборта, родов?
В большинстве случаев уровень ХГЧ снижается. Период полувыведения ХГЧ – 24-36 часов. Скорость достижения нулевых значений ХГЧ зависит от того, что именно произошло: спонтанный выкидыш, аборт, роды, выскабливания) и насколько высоким был уровень ХГЧ в момент потери беременности. Врачи рекомендуют продолжать оценку уровня ХГЧ до достижения его уровня менее 5 мМЕ/мл. Если уровень ХГЧ остается высоким, следует обратиться к врачу.
Какие лекарства влияют на уровень ХГЧ?
На уровень ХГЧ влияют препараты, которые содержат ХГЧ (Прегнил, Хорагон).
Замершая беременность

Замершая беременность — это прекращение развития плода и его гибель. Как ни странно, но первый вопрос, который задают на УЗИ в женских консультациях или центрах планирования семьи: «Будете ли оставлять ребенка?». В общем-то, медиков можно понять. В среднем на гинекологическом отделении больницы в день делается по 10-15 абортов. Видимо, несмотря на доступность контрацептивов, с их использованием у нас проблемы.
После жизнерадостного ответа: «Конечно, буду сохранять!», глаза врача-узиста явно добреют. Начинается исследование. Те счастливые мамочки, у кого все хорошо, радостно бегут домой, зажав в руке первую фотографию своего малыша. Но бывает и по-другому…
Замершая или неразвивающаяся беременность может случиться у любой женщины. Повышенный риск замершей беременности наблюдается у женщин старше 35-40 лет, а также у женщин, уже однажды перенесших замершую беременность.
После зачатия оплодотворенная яйцеклетка (плодное яйцо) прикрепляется к стенке матки с помощью сосудов, но иногда, к сожалению, может произойти так, что беременность прекращает развиваться.
Стоит понимать, что Вы не одни с такой проблемой. Около 15 процентов беременностей, как это ни печально, заканчиваются остановкой развития плода. В данной статистике очень серьезную роль играет возраст мамы. В 20 лет процент замерших беременностей составляет около 10 процентов, в 35 лет – около 20 процентов, а в 45 лет – уже около 50 процентов.
Но надо знать главное – 80-90 процентов женщин после замершей первой беременности удачно рожают здоровых детей!
Причины
Каждая женщина, столкнувшаяся с проблемой замершей беременности, задает вопрос, почему это случилось именно с ней. Существует целый ряд возможных причин замершей беременности, однако причину каждого конкрентного случая часто так и не удается установить.
Итак, наиболее распространенные причины замершей беременности это:
1. Генетика Самой частой причиной замершей беременности являются генетические отклонения у плода, которые появляются при слиянии мужской и женской половых клеток. Эти нарушения могут быть связаны с генетическими нарушениями у самих родителей, а также могут вновь образовываться в момент оплодотворения. Природа сама не дает развиваться «больному» эмбриону и беременность. Это и есть пресловутый «Естественный отбор».
Вспомним наших прабабушек, у которых из множества беременностей часть заканчивалась выкидышами, в основе которых наверняка лежали и неразвивающиеся беременности. Просто во времена отсутствия УЗИ поставить этот диагноз было сложнее. Многие рожденные дети также умирали, не выдержав существования в окружающей среде. В результате выживали лишь сильнейшие, укрепляя здоровье нации.
Сейчас во многих странах мира тоже не стремятся сохранять первую беременность, если она протекает с признаками угрозы прерывания у женщины без явных на то причин. Дают возможность произойти выкидышу с последующим обследованием, выявлением или исключением возможных причин и дальнейшим планированием беременности.
2. Гормоны Причина замершей беременности может крыться в нарушениях гормонального фона женщины. Помимо нарушений в работе яичников, причиной могут быть и патология щитовидной железы, надпочечников, сахарный диабет и т.д. Прежде, чем планировать беременность, вам необходимо сдать анализы на гормоны и если потребуется — пройти лечение, таким образом, вы снизите вероятность замершей беременности в будущем. При выявлении гормональных причин беременность планируют на фоне приема гормонов.
Во время беременности гормональный фон сильно меняется и выявить возможные неполадки в нем становится уже практически невозможно.
3. Инфекции Особенно опасно и обострение уже имеющихся инфекционных заболеваний, и заражение ими в период беременности. Заражение некоторыми из них (например ветряной оспой и краснухой) может привести не только к замершей беременности, но и, что самое ужасное, аномалиям развития у плода. И тогда придется уже решать вопрос о прерывании беременности.
Как избежать замершей беременности вследствие обострения или заражения инфекционным заболеванием? Во-первых, следует посмотреть свою детскую медицинскую карту или узнать у родителей (если сами не помните) о том, были ли вами перенесены в детстве такие заболевания, как краснуха и ветрянка. Если нет, и к тому же входите в группу риска (работаете с детьми), то во избежание заражения ими и как следствие замершей беременности или выкидыша, лучше за 3 месяца до планирования беременности сделать от них прививки. Если у вас имеются ИППП (инфекции, передаваемые половым путем), то следует, прежде всего, избавиться от них и уже потом планировать беременность.
4. Система свертывания крови Плодное яйцо, эмбрион, плод связаны с маткой при помощи тончайших сосудов, такой своеобразной паутиной, которую на ранних сроках беременности называют хорионом, а после 16 недель плацентой.
Так вот, плацента – это сосудистый орган, состоящий из микрососудов и принципиально важно, чтобы эти микроскопические сосуды были проходимы для крови, несущей питательные вещества и кислород эмбриону и плоду. Если в этих сосудах происходит тромбоз, то работа плаценты нарушается, питание эмбриона прекращается и происходит его гибель. Самой частой причиной тромбоза микрососудов плаценты является густая кровь (выявленная в крови гиперкоагуляция).
При этом в обычной жизни у молодой женщины может не отмечаться ни тромбозов, ни инсультов и инфарктов. Дело все в том, что сама беременность отчасти повышает свертываемость крови, готовя женщину к возможным кровопотерям, например в родах. Поэтому, если у женщины есть предрасположенность к сгущению крови, то беременность провоцирует патологическую свертываемость и при этом мишенью становятся именно сосуды микрокаллибра, а именно хорион и плацента.
В последние годы именно эта причина «Синдрома потери плода» активно изучается во всем мире и в нашей стране. Мы уже знаем и умеем выявлять причины, которые приводят у женщин к такому патологическому свертыванию крови и можем на них влиять. Главное вовремя обратить внимание и обследоваться, особенно тем, у кого в роду были инсульты, инфаркты или тромбозы у родственником в молодом возрасте.
При этом причины могут быть как наследственные: различного рода мутации генов, кодирующих факторы свертывания крови, так и приобретенные. Врач назначит такой пациентке обследование на мутации тромбофилии (тромбофилия – склонность к тромбозам), а также на выявление Антифосфолипидного синдрома и определение концентрации гомоцистеина в крови.
4. Многоплодные беременности и беременности после ЭКО: часто сопровождаются гибелью одного или даже всех эмбрионов
4. Аборты Если женщина перенесла в своей жизни хотя бы один аборт (сюда же относятся чистки после замершей беременности или выкидыша), ей стоит проверить состояние эндометрия. К сожалению, очень часто после хирургических вмешательств он «лысеет». Тогда плоду просто не к чему прикрепится или банально не хватает питания, что ведет к очередной неудачной попытке выносить беременность.
Довольно часто с помощью гормональной терапии эндометрий удается, если не восстановить, то хотя бы улучшить его структуру. Проводить такую терапию лучше под руководством грамотного врача, иначе можно сбить себе всю гормональную систему, напрочь «убив» овуляцию.
Другим последствием чисток может быть эндометриоз, когда эндометрий начинает расти не только там, где ему положено – внутри полости матки, а выходит за эти границы. Результатом может оказаться бесплодие, т.е. невозможность забеременеть.
5. Лекарства Абсолютно точно в период планирования и самой беременности (во избежание выкидыша и замершей) не стоит применять лекарственных препаратов без назначения врача. И прежде, чем начинать их прием следует внимательно прочесть инструкцию к препарату, возможно там в противопоказаниях есть беременность. К тому же, у многих лекарств есть свойство долго выводиться из организма. Будущая мама может и не знать о том, что наступила беременность и принимать какое-либо лекарство и как результат — замершая.
Но, между тем, замершую беременность вред ли вызовет прием лекарственных препаратах на очень ранних сроках — 7-10 дней со дня оплодотворения яйцеклетки, так как в этот период между будущим ребенком и его матерью нет тесной связи. А после 8-10 недель ребенка от воздействия препарата частично защищает плацента и, соответственно, число замерших беременностей на больших сроках несколько снижается.
6. Окружащая среда Если вы работаете на вредном производстве или живете в неблагоприятном районе, то у вас также повышенный риск замершей беременности.
Естественно непоправимый вред развивающемуся эмбриону могут нанести курение, алкоголь и наркотики. По словам врачей, работающих в больницах, в крупных городах явно наблюдаются «волны» замерших беременностей. В разгар такой волны в день на отделение может поступать по 7-10 человек с диагнозом «замершая беременность», а потом затишье – и неделями никого. Периодичности у таких волн нет. Что это? Какие-либо выбросы или что-то еще? Неизвестно. Врачи только констатируют факт. Видимо, человечество все-таки начинает расплачиваться за свою техногенную деятельность
6. Другие заболевания матери и отца (сахарный диабет, ревматоидный артрит…), аномалии строения матки, избыточная масса тела матери и тд.
Симптомы
К сожалению, замершая беременность на раннем сроке может никак не давать о себе знать. Позднее же, симптомами замершей беременности на раннем сроке у женщины могут стать схваткообразные боли и мажущие кровянистые выделения. Это обычно происходит при начале отслойки плодного яйца, то есть начинающемся выкидыше. К субъективным симптомам замершей беременности на раннем сроке также можно отнести резкое прекращение токсикоза (если он был). Также может пройти болезненность молочных желез и снизиться базальная температура. Обычно эти симптомы замершей беременности не остаются без внимания женщины. Замершая беременность на поздних срокаххарактеризуется отсутствием шевелений ребенка.
Диагностика
- анализ крови на ХГЧ – несоответствие сроку беременности, отсутствие роста концентрации или ее снижение в динамике;
- осмотр у гинеколога – отсутствие роста размеров или не соответствие размеров матки сроку беременности;
- УЗИ отсутствие сердцебиения эмбриона/плода, отсутствие эмбриона, несоответствие размеров матки, плодного яйца сроку беременности.
Тактика
Обычно замершая беременность заканчивается выскабливанием полости матки в стационарных условиях. Но на ранних сроках возможно провести вакуум аспирацию или вызвать выкидыш при помощи определенных медикаментов (под наблюдением врача).
Беременность после замершей беременности
Врачи рекомендуют планировать беременность после замершей беременности через полгода. За это время для профилактики в будущем случаев замершей беременности проводится диагностика и лечение. Стандарта для лечения нет, все зависит от причины, которая вызвала замершую беременность. Но абсолютно всем желательно сдать некоторые анализы и пройти обследования.
ООбследования при подготовке к беременности
1. Оценить, не было ли воздействия вредных факторов (лекардства, окружающая среда, другие заболевания на ранних сроках и тд.);
2. Изучить наследственность у родственников: были ли потери беременностей у ближайших родственников у обоих супругов, были ли инсульты, инфаркты и тромбозы в молодом возрасте до 50 лет;
3. Анализ на инфекции, передаваемые половым путем, TORCH инфекции (токсоплазма, герпес, краснуха, цитомегаловирус);
4. Оценка гормонального профиля;
5. Оценка состояния системы свертывания крови (гемостаза)- скрининг тесты-гемостазиограмма+Ддимер+ВА+Парус-тест, при выявлении нарушений – определение причин их вызывающих (АФА, АТ к кофакторам фосфолипидов, гомоцистеин, мутации и полиморфимзмы генов, предрасполагающие к тромбофилии).
6. УЗИ органов малого таза;
7. Консультация генетика с определением кариотипа родителей;
8. Оценка совместимости партнеров.
Женщине, пережившей такое состояние, как замершая беременность, лечение может и не потребоваться вовсе, если все результаты анализов будут в норме. Как мы уже писали ранее, замершая беременность, чаще всего, случается из-за генетической ошибки, которая вряд ли когда-то еще повторится.
Но если замершая беременность случилась уже не в первый раз (в нашей стране это называется «Привычное невынашивание», а во всем мире «Синдром потери плода»), то лечение, скорее всего, в любом случае понадобится.
Клинический пример №1
Пациентка Н, 29 лет обратилась с жалобами на невынашивание беременности.
Из анамнеза: невынашивание беременности в течении 6 лет: 5 из них- замершие беременности, 3-самопроизвольные выкидыши.
По результатам обследования исключены основные причины невынашивания: гормональный, инфекционный профиль – в пределах нормы, исследована система комплекса гистосовместимости, кариотип с абберациями обоих суругов, УЗИ – в разные фазы цикла, гистероскопия матки – без отклонений.
При исследовании системы гемостаза обнаружена мультигенная тромбофилия (гомозиготная форма мутации MTHFRC677T, два гомозиготных полиморфизма – «675 4G/5G» PAI-1 и «163G/Т» в гене A-субъединицы FXIII);
Повышение АТ к аннексину V; при этом активация свертывания крови: повышены маркеры ДВС-синдрома. На фоне терапии, которая проводилась амбулаторно, наступила запланированная беременность завершившаяся рождением здорового младенца при доношенной беременности.
Анализ данного клинического примера позволяет сделать следующие выводы:
– всем пациенткам с рецидивирующим невынашиванием показано обследование на причину репродуктивных потерь перед планированием беременности;
– наряду с другими известными специалистам причинами невынашивания беременности (гормональные нарушения, воспалительные заболевания и др.) на ранних сроках необходим скрининг- исследование – гемостазиограмма с маркерами РКФМ и Д- димером, волчаночным антикоагулянтом (ВА);
– это позволит исключить или выявить причину потери беременности и влиять, что важно для предотвращенния рецидива невынашивания.
Клинический пример №2
Пациентка Н., 27 лет обратилась с жалобами на невынашивание беременности.
Из анамнеза: пациентка госпитализирована в род.дом с урежением шевелений плода в течении дня. В род.доме при поступлении – у плода установлена брадикардия, в связи с чем пациентка родоразрешена путем операции кесарево сечение в экстренном порядке. Ребенок умер внутриутробно. Смерть морфологически здорового плода наступила от асфиксии. Тромбоз сосудов пуповины.
Семейный анамнез – у бабушки инсульт в 65 лет.
Соматический анамнез не отягощен
Данная беременность первая, наступила в естественном цикле
Протромбин G20210A гетерозиготная форма
PAI 4G/5G гомозиготная форма
«163G/Т» в гене A-субъединицы фактора XIII-гетерозиготная форма
Дальнейшая тактика- составлен алгоритм лечения, который включил предгравидарную подготовку и беременность.
Через 6 месяцев у пациентки наступила беременность завершившаяся счастьем – рождением ребенка.
-Исследование на скрытые дефекты гемостаза у данной пациентки выявило мультигенную форму тромбофилии (мутация в гене протромбина в сочетании эндогеннымгипофибринолизом), как причину потери плода при доношенной беременности у здоровой первобеременной 27 лет.
Исход 2-й беременности-рождение здорового ребенка на фонепатогенетической терапии- является основанием для следующих тезисов:
-скрытые дефекты являются фактором высокого риска потери плода даже у не отягощенных соматически первобеременных женщин; –
всем беременным с профилактической целью важно провести скрининг-исследование-гемостазиограмма с Д-димером 1 раз в триместр (3 раза за беременность);
-это позволит назначить профилактическую, сохраняющую беременность терапию;
– доклиническая терапия, у пациенток с тромбофилией является наиболее эффективной.
АВТОРЫ: БАЙМУРАДОВА С.М. Д.М.Н., ВРАЧ АКУШЕР-ГИНЕКОЛОГ ВЫСШЕЙ КАТЕГОРИИ, ГЕМОСТАЗИОЛОГ, ЧЛЕН МЕЖДУНАРОДНОГО СООБЩЕСТВА ПО ТРОМБОЗУ И ГЕМОСТАЗУ ISTH ДЕМИДОВА Е.В. К.М.Н., ВРАЧ АКУШЕР-ГИНЕКОЛОГ, ГЕМОСТАЗИОЛОГ, ЧЛЕН МЕЖДУНАРОДНОГО СООБЩЕСТВА ПО ТРОМБОЗУ И ГЕМОСТАЗУISTH


