Пневмоцистная пневмония – что это такое?
Пневмония пневмоцистная (ПЦП) — это заболевание дыхательной системы, проявляющееся как инфекционно-токсический синдром, поражающий легкие и мелкие бронхи. Возбудителями заболевания — являются пневмоцисты Pneumocystis carinii, описанные в 1909 г. и выделенные из организма животного в 1912 г. Из-за этого вначале считали, что данный возбудитель не опасен для человека. В 1942 г. была выделена пневмоциста Pneumocystis jiroveci, ставшая причиной вспышки пневмонии у грудных детей и детей с низким иммунитетом. Pneumocystis jiroveci названа в честь ученого Отто Йировица, который первым описал данный возбудитель, вызывающий легочную форму заболевания у людей.
Возбудитель пневмоцистоза широко распространен, как среди людей, так и среди различных животных. Выявляется повсеместно, но наиболее часто пневмоцистную инфекцию диагностировали в США, Канаде, странах Западной Европы. С 1938 по 1963 гг. отмечались вспышки, а к 1991г. в мире было зарегистрировано более 100 000 случаев пневмоцистоза. В России и странах СНГ эта инфекция до настоящего времени официальной статистикой не учитывается из-за трудности постановки этиологического диагноза на основании клинических проявлений и слабого уровня лабораторной диагностики [1].
Группами риска в отношении заражения пневмоцистозом являются [1]:
- дети недоношенные, ослабленные новорождённые и дети раннего возраста с гипогаммаглобулинемией, гипотрофией и рахитом;
- дети из домов ребенка;
- пожилые люди из домов престарелых;
- больные лейкозом, онкологические больные, реципиенты органов, получающие иммунодепрессанты;
- больные туберкулезом;
- больные цитомегалией и другими вирусными инфекциями;
- ВИЧ-инфицированные;
- больные, перенесшие массивную кровопотерю;
- больные, длительно получающие стероидную терапию;
- пациенты с лучевой болезнью.
Основными путями передачи являются воздушно – капельный, воздушно-пылевой, аэрогенный и ингаляционный. Входными воротами возбудителя служат дыхательные пути. Фактор передачи инфекции – мокрота, слизь верхних дыхательных путей.
Источником инвазии является больной или носитель данного возбудителя. Среди здорового населения до 10 % случаев выявляются носители пневмоцист [1].
После взаимодействия с больным инкубационный период ПЦП составляет 4-8 недель. У детей старшего возраста и взрослых заболевание, как правило, характеризуется острым началом напоминающим, воспаление легких. Проявляются все симптомы интоксикации: озноб, повышение температуры тела, боль в груди, кашель надсадного характера. Постепенно наступают признаки дыхательной недостаточности: учащенное дыхание, синюшность кожных покровов, одышка.
Течение пневмоцистной пневмонии у детей начинается скрыто, первые симптомы появляются только после поражения легких: кашель коклюшеобразный (лающий, не дающий облегчения), затрудненное дыхание, удушающего характера (обычно по ночам), мокрота серого цвета и пенистая.
У детей недоношенных и с ослабленным иммунитетом (особенно в возрасте до 6 месяцев) ПЦП протекает более тяжело. Наблюдается нарастание симптомов пневмонии (воспаления легких), одышка (может прогрессировать до затруднения дыхания в покое) сначала с сухим, а потов вязким с мокротой кашлем, вздутие грудной клетки, вплоть до развития пневмоторакса (проникновение воздуха в плевральную полость).
Своевременное и компетентное лечение приводит к выздоровлению. В случае сниженного иммунодефицита (ВИЧ-инфекции, при СПИДе) смерть наступает в среднем в 50% случаев. Смерть от пневмонии при ВИЧ наступает по причине дыхательной недостаточности из-за нарушения газообмена.
Если отсутствует лечение и ранняя диагностика могут возникнуть следующие осложнения: абсцесс легкого (некроз легочной ткани с образованием полости), неожиданный пневмоторакс (скопление воздуха в плевральной полости), эксудативный плеврит (воспаление плевральных листков, скопление жидкости в плевральной полости).
Диагностика данного заболевания затруднена из-за отсутствия специфических поражений легочной ткани. Специалисты делают вывод на основании анамнеза, выявления причин, повлекших за собой ослабление иммунной системы, и нетипичного течения пневмонии. Должна настораживать скудная клиническая картина на фоне сильной одышки. Рентгенография не дает точной картины, понадобится проведение МРТ или КТ.
Постановка диагноза «пневмоцистоз» основывается на микроскопическом выявлении паразитов характерных размеров и формы (цисты, прецисты и трофозоиты) или по характерной эозинофильной пене (окраска препаратов гематоксилином и эозином), внутри которой лежат цисты. Дальнейший прогресс в диагностике пневмоцистоза, связан с внедрением новых современных технологий, таких как: иммунологический, иммунофлюоресцентный, молекулярно – генетический методов исследования. На сегодняшний день для первых двух методов (ИФА и иммунофлюоресцентный), зарегистрированных в установленном порядке тест – систем отечественных производителей нет, а зарубежные аналоги на российском рынке не представлены и не зарегистрированы, поэтому использование данных методов не представляется возможным [1].
При выявлении случаев заболевания в медицинских организациях и как редкий паразитоз – пневмоцистоз требует подтверждения в референс – лаборатории. Так в паразитологической лаборатории ФБУЗ «Центр гигиены и эпидемиологии в Липецкой области» с 2014 г. по 2016 г. были подтверждены шесть случаев пневмоцистоза методом ПЦР у ВИЧ – инфицированных пациентов [2].

Рис 1. Проведение исследований методом ПЦР.
При помощи данного метода определяют возбудителя, а не реакцию на его внедрение со стороны организма. Метод позволяет точно диагностировать заболевание ещё в инкубационном периоде, когда нет никаких клинических или лабораторных признаков болезни, а также в любые сроки на фоне заболевания. Кроме того, это позволяет одновременно в течение нескольких часов, в одном и том же материале, проводить поиск нескольких возбудителей без какого-либо ущерба для качества ответа.
Что такое Пневмоцистная пневмония
а) Терминология:
1. Аббревиатура:
• Пневмоцистная пневмония (ПЦП)
2. Синоним:
• Пневмония, вызванная Pneumocystis jirovecii
3. Определение:
• Жизнеугрожающая респираторная инфекция, развивающаяся у людей с иммунодефицитом:
о Например, у ВИЧ-инфицированных; у людей, получающих иммуносупрессивную терапию
• Этиология: Pneumocystis jirovecii, старое название – Pneumocystis carinii
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический признак:
о Диффузные двухсторонние участки снижения пневматизации в виде «матового стекла»:
– У ВИЧ(+) и ВИЧ(-) пациентов
• Локализация:
о Диффузная
• Атипичная лучевые признаки у пациента с ПЦП свидетельствуют о сопутствующем заболевании (инфекционном или неопластическом)
2. Рентгенография легких при пневмоцистной пневмонии:
• Норма (10-30%)
• Двухсторонние прикорневые или диффузные симметричные плохо отграниченные затемнения, или ретикулярные изменения
• Участки консолидации, занимающие несколько долей:
о В результате прогрессирования заболевания или развития острого респираторного дистресс-синдрома (ОРДС)
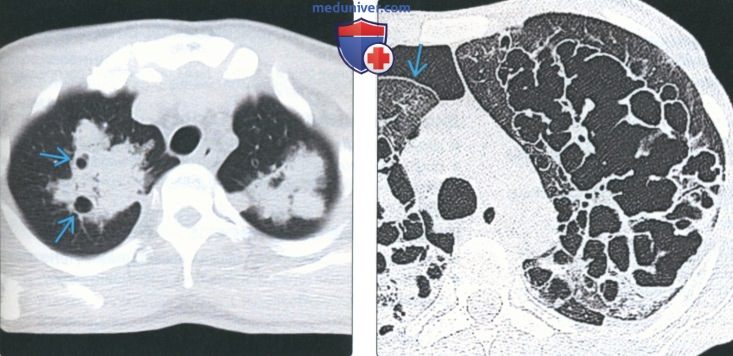
(Слева) На аксиальной КТ без КУ у пациента с пневмоцистной пневмонией в верхушечных отделах обоих легких визуализируются участки снижения пневматизации с кистозными включениями. Кисты (участки некроза и кавитации) возникают в 30% случаев пневмоцистной пневмонии.
(Справа) На аксиальной КТВР у мужчины 31 года с пневмоцистной пневмонией и СПИД определяются сливные участки пневматоцеле в верхних долях обоих легких в сочетании с правосторонним пневмотораксом, вероятным осложнением пневматоцеле.
3. КТ легких при пневмоцистной пневмонии:
• КТВР:
о Затемнения в виде «матового стекла» (92%):
– Альвеолы, заполненные «пенистым» экссудатом (сурфактант, фибрин, и клеточный дебрис)
– Вариабельное распределение: поражение центральных отделов и относительная сохранность периферических отделов (41%), «мозаичная» картина (29%), диффузное поражение (24%)
о Картина «сумасшедшей исчерченности»:
– «Матовое стекло» на фоне внутридольковых линейных тяжей и/или утолщения междольковых перегородок
о Кисты легких (10-34%):
– Инвазия легочной ткани и вторичный некроз
– Преимущественное поражение верхних долей
– Различные размеры
– Стенки различной толщины
– Реже встречаются у ВИЧ(-) пациентов
о Диффузные участки консолидации:
– Прогрессирование заболевания или развитие ОРДС
о Внутридольковые тяжи
о Утолщение междольковых перегородок
о Спонтанный пневмоторакс:
– Связан с разрывом субплеврального пневматоцеле
• Менее типичные находки:
о Очаг(и): формирование гранулемы:
– Обычно множественные
– Размер варьирует (1-10 мм), описаны милиарные очаги
о Объемное образование (3-7 см)
о Долевые участки консолидации (11%):
– С преимущественным поражением верхних долей
о Лимфаденопатия средостения и корней легких (22%)
о Плевральный выпот (редко)
о Точечные кальцинаты по ходу плевры
о «Мозаичная» картина:
– Связана с констриктивным бронхиолитом
• Хроническая ПЦП:
о Неправильные линейные затемнения
о Тракционные бронхоэктазы
о Нарушение архитектоники легкого
о Крупный очаг(и)
4. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТВР
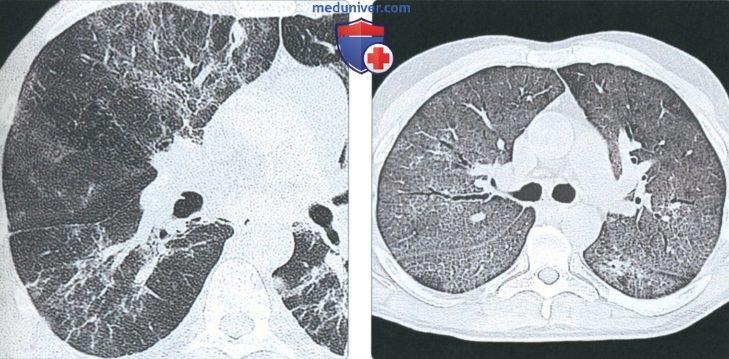
(Слева) На аксиальной КТВР у пациента 25 лет со СПИД и пневмоцистной пневмонией визуализируются множественные участки снижения пневматизации в виде «матового стекла», интрапаренхиматозные тяжи, неправильные линейные включения. К нетипичным лучевым проявлениям относятся солитарные или множественные очаги, в т.ч. милиарные.
(Справа) На аксиальной КТВР у пациента с ВИЧ и пневмоцистной пневмонией, определяются диффузные участки снижения пневматизации в виде «матового стекла» на фоне ретикулярных изменений (т.н. картина «сумасшедшей исчерченности».
в) Дифференциальная диагностика пневмоцистной пневмонии:
1. Цитомегаловирусная пневмония:
• Консолидация легочной ткани
• «Матовое стекло»
• Очаги • «Дерево в почках»
• Плотные участки консолидации или опухолеподобные очаги у пациентов со СПИД
• Пациенты с иммунодефицитом:
о После трансплантации костного мозга или паренхиматозного органа
о СПИД
2. Диффузное альвеолярное кровоизлияние:
• «Матовое стекло»
• Консолидация легочной ткани
• Картина «сумасшедшей исчерченности»
• Диспноэ, кашель, кровохарканье, поражение дыхательных путей
• Пациенты с иммунодефицитом (СПИД):
о Тромбоцитопения; коагулопатия, связанная с диссеминированным внутрисосудистым свертыванием и дисфункцией печени)
о Возможна связь с саркомой Капоши или лимфомой
• Пациенты с иммунодефицитом, но вне связи со СПИД:
о Новообразования крови, трансплантация гемопоэтических стволовых клеток, реакция на препараты, инфекции (инвазивный аспергиллез)
3. Лимфоидная интерстициальная пневмония
• Центрилобулярные очаги
• «Матовое стекло»
• Кисты легких
• Консолидация легочной ткани
• Утолщение бронховаскулярных пучков
• Утолщение междольковых перегородок
• Мелкие субплевральные очаги
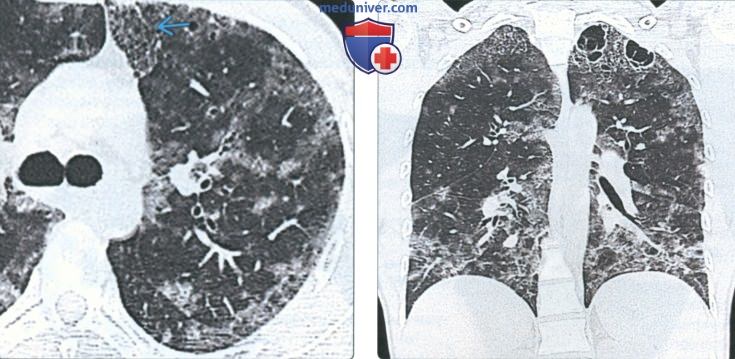
(Слева) На аксиальной КТВР у мужчины 2 7 лет со СПИД и пневоцистной пневмонией в обоих легких визуализируются разбросанные участки снижения пневматизации в виде «матового стекла» и субплевральные ретикулярные изменения.
(Справа) На корональной КТВР у этого же пациента определяются двухсторонние участки снижения пневматизации по типу «матового стекла», кисты в субплевральных отделах верхней доли левого легкого, а также паренхиматозные тяжи в нижних долях. Пневмоцистной пневмонией обычно страдают пациенты со СПИД и уровнем CD4
г) Патология:
1. Общая характеристика:
• Pneumocystis jirovecii: широко распространенный эукариотический микроорганизм
• Рибосомная РНК аналогична таковой у грибков, что позволяет классифицировать Pneumocystis jirovecii как грибковый организм
• Серологические исследования демонстрируют практически общую серопозитивную реакцию на пневмоцисты к двухлетнему возрасту
• Патофизиология неизвестна; возможна реактивация латентной детской инфекции, передача возбудителя между восприимчивыми хозяевами, или заражение из внешней среды
• У пациентов с ВИЧ/СПИД и ПЦП намного выше нагрузка пневмоцистами, ниже уровень нейтрофилов по сравнению с инфицированными, но ВИЧ(-) пациентами
2. Микроскопия:
• Различные картины заболевания:
о Типичные:
– Интраальвеолярный «пенистый» экссудат, содержащий пневмоцисты
– Воспаление интерстиция
о Атипичные:
– Интерстициальная пневмония
– Организующаяся пневмония
– Диффузное альвеолярное повреждение
– Гранулематозное воспаление
– Внутрилегочные очаги с кавитацией
– Кальцинаты
– Васкулит
– Альвеолярная реакция, напоминающая протеиноз
• Характерные проявления:
о Интраальвеолярный «пенистый» экссудат
о Хроническое воспаление интерстиция
о Пролиферация пневмоцитов 2 типа о Идентификация Pneumocystis jirovecii в интраальвеолярном экссудате:
– Цисты лучше всего видны при окрашивании по Гомори
• Менее типичные проявления:
о Интерстициальный фиброз
о Гранулемы
о Формирование гиалиновых мембран
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Прогрессирующее диспноэ
о Непродуктивный кашель
о Субфебрильная лихорадка
• Другие признаки/симптомы:
о Острая боль в грудной клетке:
– Может быть связана с пневмотораксом
о Тахипноэ
о Тахикардия
о Кровохарканье (3%)
о Отсутствие симптомов (3%)
о Отсутствие нарушений при аускультации
• Клинический профиль:
о СПИД-главный фактор риска ПЦП
о Другие факторы риска: химиотерапия при злокачественных опухолях, иммуносупрессивная терапия, врожденные нарушения иммунитета
о ВИЧ-инфицированные пациенты:
– Младшая возрастная группа
– Подострое клиническое течение
– Средний интервал между появлением симптомов и диагнозом: 28 дней
– CD4(+) клетки: о ВИЧ(-)пациенты:
– Старшая возрастная группа
– Внезапное развитие дыхательной недостаточности
– Средний интервал между появлением симптомов и диагнозом: 5 дней
о Диагностика:
– Индукция мокроты в гипертоническом солевом растворе: диагностическая ценность 50-90%
– Бронхоальвеолярный лаваж: идентификация возбудителя при помощи различных вариантов окраски:
Трофические формы: модифицированная окраска по Папаниколау, по Райту-Гимзе, по Граму-Вейгерту
Цисты: окраска по Гомори, толуидиновым синим
– Моноклональные антитела: выше чувствительность и специфичность по сравнению с традиционным окрашиванием образцов индуцированной мокроты
– ПЦР: выше чувствительность и специфичность по сравнению с бронхоальвеолярным лаважом и исследованием индуцированной мокроты
2. Демография:
• Мужчины и женщины заболевают одинаково часто
• Снижается заболеваемость у лиц, страдающих СПИД, в связи с появлением высокоактивной антиретровирусной терапии и всеобщей профилактики ПЦП
3. Течение и прогноз:
• ВИЧ(+) пациенты:
о Летальность в начальном стадии 10-20% о ↑ смертность у пациентов, которым требуется ИВЛ
о Меньшее количество воспалительных клеток соотносится с большей оксигенацией и лучшей выживаемостью
• ВИЧ(-) пациенты:
о Летальность 30-60%
о У пациентов, страдающих злокачественными опухолями, выше риск гибели
4. Лечение пневмоцистной пневмонии:
• Метод выбора: триметоприм-сульфаметоксазол и адъюнктивная терапия кортикостероидами (для подавления воспалительного процесса в легких у пациентов с тяжелыми инфекциями)
• Первичную профилактику ПЦП у ВИЧ-инфицированных взрослых людей необходимо начинать при уровне CD4 • Пожизненная профилактика у пациентов, ранее переносивших ПЦП
е) Диагностическая памятка. Следует учесть:
• ПЦП у ВИЧ-инфицированных пациентов с выраженным иммунодефицитом, подострой респираторной симптоматикой, двухсторонними участками снижения пневматизации в виде «матового стекла»
ж) Список использованной литературы:
1. Bienvenu AL et al: Pneumocystis pneumonia suspected cases in 604 non-HIV and HIV patients. Int J Infect Dis. 46:11-7, 2016
2. Lu PX et al: Correlation between imaging features of Pneumocystis Jiroveci pneumonitis (PCP), CD(4) (+) T lymphocyte count, and plasma HIV viral load: A study in 50 consecutive AIDS patients. Quant Imaging Med Surg. 2(2): 124-9, 2012
Публикации в СМИ
Пневмоцистная пневмония (ПП) — воспаление нижних отделов дыхательных путей, вызываемое Pneumocystis carinii. При попадании в организм здорового человека (пути передачи — воздушно-капельный и вертикальный) заболевания не возникает. На фоне иммунодефицита ПП развивается в локальной (пневмония) либо диссеминированной форме. Частота. 43% всех оппортунистических инфекций при СПИДе. Преобладающий возраст • ВИЧ-инфицированные дети — 5 мес • ВИЧ-инфицированные взрослые — в любом возрасте. Преобладающий пол — мужской.
Этиология. Pneumocystis carinii занимает промежуточное положение между грибами и спорообразующими простейшими. Возбудитель выявляют повсеместно. Источники: человек, овцы, собаки, грызуны.
Факторы риска • СПИД • Недоношенные или ослабленные дети грудного возраста • Лимфогранулематоз • Туберкулёз • Длительный приём ГК или цитостатиков • Неопластические процессы.
Патоморфология • Альвеолы заполнены ацидофильным материалом, внутри которого обнаруживают микроорганизмы. Ткани лёгкого инфильтрированы мононуклеарными клетками, плазматическими клетками и макрофагами • Инфекционные единицы — спорозоиты — представлены клетками овальной формы (2–3 мкм), окружёнными слизистой капсулой. После инвазии в ткань лёгкого они трансформируются в трофозоиты — плеоморфные клетки с тонкой клеточной оболочкой. После ряда делений некоторые трофозоиты вступают в спорогонию (половой цикл размножения): паразитарное тельце увеличивается, заполняя всю цитоплазму, формируется стенка цисты и ядро вступает в цикл последовательных делений. Образуется циста (диаметр 5–8 мкм), содержащая 8 спорозоитов. При разрыве цисты высвобождаются спорозоиты, при благоприятных условиях дающие начало следующей популяции трофозоитов.
Клиническая картина • Типично латентное течение • Одышка при нагрузке (в тяжёлых случаях — в покое) • Интоксикационный синдром: слабость, утомление, недомогание, лихорадка, озноб • Кашель — непродуктивный или со скудной слизистой мокротой.
Лабораторные исследования • Повышение уровня ЛДГ в сыворотке • Гипоксемия и увеличенный альвеолярно-артериальный градиент по кислороду (коррелируют с тяжестью заболевания) • Исследование мокроты — отделение вызывают вдыханием 3–5% гипертонического солевого р-ра либо получают при бронхоальвеолярном лаваже. Примечание: Пневмоцисты можно обнаружить не ранее второй недели болезни ••• При цитологическом исследовании с окраской метенаминовым серебряным по Гомори цисты содержат тёмные тельца, иногда парные; оболочка цист может иметь складки различной конфигурации ••• При окраске по Романовскому–Гимзе трофозоиты окрашиваются в фиолетовый цвет, ядра — в тёмно-синий ••• Иммунофлюоресцентный метод с использованием моноклональных АТ • У ВИЧ-инфицированных пациентов с ПП общее количество CD4-клеток менее 200.
Специальные исследования • Рентгенологические исследования •• В 75% случаев — двусторонние лёгочные или прикорневые инфильтраты •• Менее вероятны ••• Нормальная рентгенологическая картина ••• Одностороннее поражение ••• Плевральный выпот ••• Абсцессы или формирование полостей ••• Пневмоторакс • Фибробронхоскопия с бронхоальвеолярным лаважем или трансбронхиальной биопсией — при неинформативных результатах исследования мокроты • Радиоизотопное сканирование лёгких с 67Ga выполняют при неинформативном анализе мокроты и невозможности проведения бронхоскопии (высокочувствительный, но не очень специфичный метод).
Дифференциальная диагностика • Туберкулёз • Вирусные пневмонии • Грибковые пневмонии • Бактериальные пневмонии.
ЛЕЧЕНИЕ • Препарат выбора — ко-тримоксазол в течение 3 нед. Альтернативные препараты — сочетания дапсона 100 мг 1 р/сут с триметопримом 20 мг/кг/сут в 4 приёма в течение 3 нед или клиндамицина 600 мг/сут в 3 приёма с примахином 27 мг/сут • ГК — при pаО2 60 мм рт.ст.
Осложнения • Дыхательная недостаточность — у 11% пациентов, 86% из них погибают • Пневмоторакс • Диссеминация процесса, особенно на фоне ингаляций пентамидина.
Профилактика • Показания: •• Все ВИЧ-инфицированные дети младше 1 года •• Все пациенты со СПИДом и ПП в анамнезе •• Концентрация CD4-клеток Синонимы • Пневмоцистоз • Плазмоклеточная пневмония • Интерстициальная плазмоклеточная пневмония
Сокращение. ПП — пневмоцистная пневмония
МКБ-10 • B59 Пневмоцистоз • B20.6 Болезнь, вызванная ВИЧ, с проявлениями пневмонии, вызванной Pneumocystis carinii
Код вставки на сайт
Пневмония пневмоцистная
Пневмоцистная пневмония (ПП) — воспаление нижних отделов дыхательных путей, вызываемое Pneumocystis carinii. При попадании в организм здорового человека (пути передачи — воздушно-капельный и вертикальный) заболевания не возникает. На фоне иммунодефицита ПП развивается в локальной (пневмония) либо диссеминированной форме. Частота. 43% всех оппортунистических инфекций при СПИДе. Преобладающий возраст • ВИЧ-инфицированные дети — 5 мес • ВИЧ-инфицированные взрослые — в любом возрасте. Преобладающий пол — мужской.
Этиология. Pneumocystis carinii занимает промежуточное положение между грибами и спорообразующими простейшими. Возбудитель выявляют повсеместно. Источники: человек, овцы, собаки, грызуны.
Факторы риска • СПИД • Недоношенные или ослабленные дети грудного возраста • Лимфогранулематоз • Туберкулёз • Длительный приём ГК или цитостатиков • Неопластические процессы.
Патоморфология • Альвеолы заполнены ацидофильным материалом, внутри которого обнаруживают микроорганизмы. Ткани лёгкого инфильтрированы мононуклеарными клетками, плазматическими клетками и макрофагами • Инфекционные единицы — спорозоиты — представлены клетками овальной формы (2–3 мкм), окружёнными слизистой капсулой. После инвазии в ткань лёгкого они трансформируются в трофозоиты — плеоморфные клетки с тонкой клеточной оболочкой. После ряда делений некоторые трофозоиты вступают в спорогонию (половой цикл размножения): паразитарное тельце увеличивается, заполняя всю цитоплазму, формируется стенка цисты и ядро вступает в цикл последовательных делений. Образуется циста (диаметр 5–8 мкм), содержащая 8 спорозоитов. При разрыве цисты высвобождаются спорозоиты, при благоприятных условиях дающие начало следующей популяции трофозоитов.
Клиническая картина • Типично латентное течение • Одышка при нагрузке (в тяжёлых случаях — в покое) • Интоксикационный синдром: слабость, утомление, недомогание, лихорадка, озноб • Кашель — непродуктивный или со скудной слизистой мокротой.
Лабораторные исследования • Повышение уровня ЛДГ в сыворотке • Гипоксемия и увеличенный альвеолярно-артериальный градиент по кислороду (коррелируют с тяжестью заболевания) • Исследование мокроты — отделение вызывают вдыханием 3–5% гипертонического солевого р-ра либо получают при бронхоальвеолярном лаваже. Примечание: Пневмоцисты можно обнаружить не ранее второй недели болезни ••• При цитологическом исследовании с окраской метенаминовым серебряным по Гомори цисты содержат тёмные тельца, иногда парные; оболочка цист может иметь складки различной конфигурации ••• При окраске по Романовскому–Гимзе трофозоиты окрашиваются в фиолетовый цвет, ядра — в тёмно-синий ••• Иммунофлюоресцентный метод с использованием моноклональных АТ • У ВИЧ-инфицированных пациентов с ПП общее количество CD4-клеток менее 200.
Специальные исследования • Рентгенологические исследования •• В 75% случаев — двусторонние лёгочные или прикорневые инфильтраты •• Менее вероятны ••• Нормальная рентгенологическая картина ••• Одностороннее поражение ••• Плевральный выпот ••• Абсцессы или формирование полостей ••• Пневмоторакс • Фибробронхоскопия с бронхоальвеолярным лаважем или трансбронхиальной биопсией — при неинформативных результатах исследования мокроты • Радиоизотопное сканирование лёгких с 67Ga выполняют при неинформативном анализе мокроты и невозможности проведения бронхоскопии (высокочувствительный, но не очень специфичный метод).
Дифференциальная диагностика • Туберкулёз • Вирусные пневмонии • Грибковые пневмонии • Бактериальные пневмонии.
ЛЕЧЕНИЕ • Препарат выбора — ко-тримоксазол в течение 3 нед. Альтернативные препараты — сочетания дапсона 100 мг 1 р/сут с триметопримом 20 мг/кг/сут в 4 приёма в течение 3 нед или клиндамицина 600 мг/сут в 3 приёма с примахином 27 мг/сут • ГК — при pаО2 60 мм рт.ст.
Осложнения • Дыхательная недостаточность — у 11% пациентов, 86% из них погибают • Пневмоторакс • Диссеминация процесса, особенно на фоне ингаляций пентамидина.
Профилактика • Показания: •• Все ВИЧ-инфицированные дети младше 1 года •• Все пациенты со СПИДом и ПП в анамнезе •• Концентрация CD4-клеток Синонимы • Пневмоцистоз • Плазмоклеточная пневмония • Интерстициальная плазмоклеточная пневмония
Сокращение. ПП — пневмоцистная пневмония
МКБ-10 • B59 Пневмоцистоз • B20.6 Болезнь, вызванная ВИЧ, с проявлениями пневмонии, вызванной Pneumocystis carinii
Лечение пневмоцистной пневмонии
Пневмоцистная пневмония – сложное в плане диагностики и лечения заболевание. Его вызывает дрожжеподобный грибок Pneumocystis jirovecii. Здоровым людям он не причиняет вреда, а при иммунодефиците становится причиной воспаления в легких.
В Юсуповской больнице диагностикой и лечением данной патологии занимаются высококвалифицированные врачи-пульмонологи. Мы проводим все виды лабораторной и инструментальной диагностики. Обязательно выполняются анализы, направленные на выявление ВИЧ-инфекции и других причин иммунодефицита. Обследование проводится оперативно, без очередей, благодаря чему удается своевременно установить правильный диагноз и назначить эффективную терапию.
Лечение пневмоцистной пневмонии сложно в том плане, что препараты, эффективные против грибка, зачастую вызывают выраженные побочные эффекты. Наши врачи составляют программу терапии индивидуально и тщательно контролируют состояние пациента в процессе, при необходимости своевременно проводят коррекцию назначений.
Пневмоцистная пневмония – что это?
Пневмоцистная пневмония – это заболевание, возбудителем которого является дрожжеподобный гриб Pneumocystis jirovecii.
В Юсуповской больнице диагностику и лечение проводят доктора высшей категории с использованием современной медицинской аппаратуры.

array(6) < ["ID"]=>string(5) “26413” [“WIDTH”]=> int(1024) [“HEIGHT”]=> int(682) [“SRC”]=> string(62) “/upload/sprint.editor/a44/53f94955e022400271bede3af16ddb2b.jpg” [“ORIGIN_SRC”]=> string(62) “/upload/sprint.editor/a44/53f94955e022400271bede3af16ddb2b.jpg” [“DESCRIPTION”]=> string(0) “” >
Причины пневмоцистной пневмонии
Заболевание вызывает одноклеточный организм пневмоциста. Гриб обитает в легочной ткани человека и для здоровых людей является не опасным. Пневмонию гриб вызывает только у людей с иммунодефицитными состояниями.
Основной группой риска являются ВИЧ-инфицированные люди. У них пневмоцистную пневмонию диагностируют в 70% случаев. Именно эта патология позволяет заподозрить у пациента СПИД.
Риск развития заболевания существует и у другой категории людей, а именно:
- у людей преклонного возраста;
- у детей младше одного года, рожденных раньше положенного срока, имеющих аномалии развития, а также перенесших асфиксию;
- у людей с диагнозом цирроз печени, туберкулез, системная красная волчанка, цитомегаловирусная инфекция и др.;
- у людей любой возрастной категории, проходящих курс лучевой терапии и лечение при помощи препаратов, угнетающих иммунную систему (глюкокортикостероидов, цитостатиков).
Передача пневмоцисты может происходить трансплацентарным путем (то есть от матери к ребенку), либо воздушно-капельным. Инкубационный период в среднем составляет неделю.
После перенесенной пневмоцистной пневмонии возможны повторные случаи заражения. К формированию стойкого иммунитета заболевание не приводит.

array(6) < ["ID"]=>string(5) “26416” [“WIDTH”]=> int(410) [“HEIGHT”]=> int(1024) [“SRC”]=> string(96) “/upload/sprint.editor/5c8/%D0%BB%D0%B5%D1%87%D0%BF%D0%BD%D0%B5%D0%B2%D0%B3%D1%80%D0%B0%D1%84.png” [“ORIGIN_SRC”]=> string(96) “/upload/sprint.editor/5c8/%D0%BB%D0%B5%D1%87%D0%BF%D0%BD%D0%B5%D0%B2%D0%B3%D1%80%D0%B0%D1%84.png” [“DESCRIPTION”]=> string(0) “” >
Симптомы пневмоцистной пневмонии
Симптомы проявления заболевания у взрослых и детей отличаются.
Патология у младенцев проявляется примерно на шестом месяце и характеризуется тремя стадиями:
- отечная. Это первые 7-10 дней. Наблюдается накопление слизи в альвеолоцитах. Характерными признаками данной стадии являются:
- нормальная или повышенная температура тела до 38° Цельсия;
- слабость;
- сухой кашель;
- снижение аппетита;
- потеря веса.
Ателектатическая (4 недели) – развивается альвеолярно-капиллярный блок. На данной стадии наблюдаются следующие симптомы:
- кашель с густой прозрачной мокротой;
- синюшность и бледность кожных покровов;
- появление одышки – до 80 дыханий в минуту.
У детей старшего возраста и взрослых пневмоцистная пневмония не имеет разделений по стадиям и проявляется характерными симптомами в виде:
- потери веса;
- снижения аппетита;
- одышки после физической нагрузки;
- потливости в ночное время суток;
- сухого кашля;
- тахикардии.
Особо тяжело заболевание протекает у пациентов с иммунодефицитными состояниями. Его проявлениями выступают:
- общая слабость;
- лихорадка;
- боли в области грудной клетки с втягиванием межреберных промежутков;
- сильный сухой кашель с пенистой мокротой.
array(6) < ["ID"]=>string(5) “26414” [“WIDTH”]=> int(1024) [“HEIGHT”]=> int(682) [“SRC”]=> string(62) “/upload/sprint.editor/386/19440b7b07bed6cb623e7a9b855236c3.JPG” [“ORIGIN_SRC”]=> string(62) “/upload/sprint.editor/386/19440b7b07bed6cb623e7a9b855236c3.JPG” [“DESCRIPTION”]=> string(0) “” >
Диагностика пневмоцистной пневмонии
Заболевание диагностируют на основании комплекса мероприятий, включающих:
- физикальное обследование;
- сбор анамнеза;
- лабораторные анализы;
- инструментальные методы.
Всем известно, что чем раньше диагностировано заболевание, тем легче и эффективнее проходит лечение. В случае любого недомогания следует в обязательном порядке обращаться за консультацией к доктору. В Юсуповской больнице практикуют ведущие специалисты в области медицины, они поставят точный диагноз и подберут индивидуальную программу лечения.
К сожалению, низкая квалификация врачей и плохая оснащенность государственных клиник приводят к тому, что пациентов лечат от заболеваний, которых у них никогда не было. Такие истории не редкость, и каждый слышал их от своих знакомых, друзей и родственников.
Чтобы не усугублять течение болезни и не лечить несуществующую патологию, следует обращаться за медицинской помощью только к профессионалам своего дела.
Высококвалифицированные доктора Юсуповской больницы безошибочно ставят диагноз на основании доказательной медицины, проводят необходимые исследований и ежедневно спасают жизни десяткам пациентов.
Лечение пневмоцистной пневмонии
Лечение заболевания осложняется тем фактом, что пневмоциста устойчива ко многим антибиотикам. Препараты, к которым возбудитель заболевания сохраняет устойчивость, очень часто имеют ряд побочных эффектов в виде нейропатии, лихорадки, сыпи и пр.
Врачи Юсуповской больницы разрабатывают для каждого пациента индивидуальный план терапии, сводя к минимуму проявления побочных явлений. Курс лечения составляет 14 дней, у ВИЧ-инфицированных – 21 день.
Чтобы записаться на прием к доктору в Юсуповскую больницу, где медицинские услуги предоставляются на высоком европейском уровне, достаточно позвонить телефону. Визит к врачу будет подобран в любое удобное для Вас время.
Пневмоцистоз, особенности, диагностика

Под пневмоцистозом понимают оппортунистическую инвазию, обусловленную возбудителем грибковой природы, способным вызывать бронхо-легочную патологию, в том числе и пневмонию у иммунокомпроментированных лиц, в отдельных случаях с летальным исходом.
До недавнего времени возбудитель пневмоцистоза – Pneumocystiscarinii относили к простейшим, однако, биохимический анализ нуклеиновых кислот показал его таксономическую принадлежность к дрожжевым грибам–споровикам, аскомицетам.
Несмотря на последние изменения в его систематике согласно международной классификации болезней десятого пересмотра (МКБ-10, ICD-10) пневмоцистоз до сих пор отнесен в I класс – некоторые инфекционные и паразитарные болезни в подкласс протозойные болезни под шифром В-59.
С 1994 года название пневмоцистной пневмонии – Pneumocystiscarinii изменено на Pneumocystisjirovecii в честь чешского ученого – паразитолога Отто Йировеца впервые описавшего этот микроорганизм как причину заболевания у человека.
Микроскопически пневмоцисты определяют в виде 4 форм, которые отражают 4 стадии его развития.В момент заражения в чувствительный организм (в легкие) попадают зрелые цисты. При разрыве оболочки цист в просвет альвеол выходят спорозоиты. Спорозоиты сливаются, попарно образуя трофозоиты, которые с помощью филлоподий прикрепляются к поверхности эпителия альвеол.Трофозоиты развиваются в прецисты и цисты. Прецисты и зрелые цисты находятся в просвете альвеол, в составе пенистого экссудата. Наиболее характерной формой является циста, которая содержит от 2-х до 8-ми спорозоитов, она является первичной диагностической формой для определения инфекции при окрашивании (от 1 до 10 мкм).
Современные представления о эпидемиологии возбудителя сводятся к следующему:
– источником инфекции является человек больной пневмоцистозом или носитель.
Как больной человек может являться источником инфекции понятно, а что касается носителей: считается, что у 1 – 10% здоровых людей можно обнаружить пневмоцисты. И так как пневмоцисты передаются воздушно-капельным путем, то передачу возбудителя от источника с бессимптомным течением инвазии к восприимчивому организму реализуют патологические акты (кашель, чиханье), обусловленные суперинфекцией. Дальнейшее развитие процесса может протекать по двум сценариям. Если произошло проникновение возбудителя в организм здорового человека, то инвазия протекает бессимптомно. Если в организм иммунокомпроментированного – возникает заболевание.
– основной механизм передачи возбудителя аэрозольный.
Главное место локализации патологического процесса при пневмоцистозе – органы дыхания, весь свой жизненный цикл они осуществляют в просвете альвеол. При кашле образуется мелкодисперсный аэрозоль. Его частицы не оседают, а находятся во взвешенном состоянии. Заражение пневмоцистами происходит при вдыхании воздуха, контаминированного возбудителем, при этом основным фактором передачи является воздух, а путь передачи воздушно-капельный.
Несмотря на то, что пневмоцистоз внутрилегочная инфекция, в редких случаях гриб может проникать в другие внутренние органы, такие как печень, селезенка, почки. Также зарегистрированы случаи вертикальной передачи пневмоцист. Свидетельством является обнаружение возбудителя в органах мертворожденных и в ворсинках плаценты.
Пневмоцисты имеют широкое распространение среди домашних, диких и лабораторных животных. Но при этом надо заметить, что пневмоцисты видоспецифичны и от животного к человеку не передаются.
В отличие от гриппа и ОРВИ с зимне-весенним подъемом заболеваемости пневмоцистоз не имеет такой ярко выраженной сезонности.Исследования по изучению сезонных колебаний пневмоцистной инфекции у детей показывают, что наибольшее число заболеваний приходится на август и сентябрь (41,4% и 39,6%; t=2,45 и t=2,52). Это можно связать с возвращением детей после каникул в организованные детские коллективы, что способствует усилению циркуляции возбудителя пневмоцистной инфекции, обусловленной продолжительным совместным пребыванием детей в закрытых помещениях. Однако изучение сезонных колебаний пневмоцистной инфекции среди взрослого населения показывают практически равномерное распределение случаев заболеваний в течение года. Прежде всего, это связано с тем, что у взрослых пневмоцистоз преимущественно развивается среди лиц с иммунодефицитными состояниями и протекает как оппортунистическая инфекция.
В большинстве случаев преобладает спорадическая заболеваемость пневмоцистозом, как в случае эндогенной инвазии, при активации собственных пневмоцист в результате возникшего иммунодефицита, так и при экзогенной.
Но встречается и очаговость. Приведем два наиболее часто распространенных очага это внутрисемейный и внутрибольничный. В семейных очагах родители чаще всего являются носителями пневмоцист. Их ослабленные дети подвергаются инфицированию и заболевают пневмоцистозом. Широко описаны внутрибольничные заражения пациентов от медицинского персонала, являющегося носителями пневмоцист, в отделениях недоношенных новорожденных, в стационарах для детей раннего возраста, туберкулезных стационарах, в онкологических и гематологических центрах.
Непосредственно нами (лаборатория эпидемиологии оппортунистических инфекций) было проведено исследование группового заболевания пневмоцистозом в крупном онкологическом стационаре. Мы выяснили, что источником инфекции являлась медсестра. У которой под маской ОРЗ скрывалась пневмоцистная инфекция, и которая активно выделяла возбудитель в окружающую среду, тем самым инфицируя пациентов.
Рассмотрим группы риска в отношении пневмоцистной инфекции.
Первой группой риска в отношении пневмоцистоза стали дети домов ребенка. Также к группам риска относят недоношенных и ослабленных новорожденных, детей раннего возраста (1-3-х лет) с врожденным иммунодефицитом.
Основными группами риска в отношении развития пневмоцистоза взрослых являются иммунокомпроментированные лица, это гематологические и онкологические больные, реципиенты трансплантированных органов, больные туберкулезом и герпесвирусными инфекциями. Повышенная заболеваемость среди больных с различными злокачественными заболеваниями крови объясняется длительностью применения кортикостероидов и других иммунодепрессивных препаратов.
Пневмоцистная пневмония занимает одно из первых мест среди оппортунистических заболеваний у ВИЧ – инфицированных.
Также группой риска в отношении пневмоцистоза является медицинский персонал.
Большое значение среди факторов, снижающих резистентность и провоцирующих пневмоцистоз, в стационарных условиях имеют иммуносупрессивные препараты, цитостатики, лучевая терапия, антибиотики.
Необходимо отметить возможность развития пневмоцистной пневмонии у больных алкоголизмом, наркоманией, злостных курильщиков.
Выраженная клиническая картина при пневмоцистозе характерна для недоношенных и ослабленных детей до 6 мес. возраста и протекает у них как классическая интерстициальная пневмония с продолжительностью инкубационного периода в среднем 20-25 дней и с четкими стадиями патологического процесса.
Отечная стадия начинается постепенно: появляются слабость, вялость, субфебрилитет, затем покашливание и лишь в конце этого периода – сухой кашель и одышка при физической нагрузке. У грудных детей возникает цианоз носогубного треугольника, ребенок плохо сосет, не прибавляет в массе тела, нередко отказывается от грудного вскармливания.
Ателектатическая стадия. В этот период лихорадка становится фебрильной. Кашель усиливается, делается навязчивым, коклюшеподобным, появляется сначала вязкая, а затем характерная пенистая мокрота. Постепенно нарастает одышка, которая возникает при малейшем движении. При осмотре больных определяется бледность кожных покровов.
У выживших больных развивается эмфизематозная стадия болезни, характеризующаяся признаками эмфиземы легких, значительным снижением функциональных показателей дыхания, симптомами «легочного сердца».
Эмфизема легких характеризуется расширением альвеол с последующим разрушением их стенок и в дальнейшем повышением воздушности легочной ткани.
Лёгочное сердце — увеличение и расширение правых отделов сердца в результате повышения артериального давления в малом круге кровообращения, развившееся вследствие заболеваний бронхов и лёгких.
У детей старшего возраста и взрослых заболевание не имеет четкой стадийности и протекает как бронхо-легочное заболевание или атипичная пневмония. Наиболее важным клиническим симптомом у лиц с иммунодефицитами различного генеза, со слов наших клиницистов, является синюшность носогубного треугольника и одышка.
Рентгенологическая картина при пневмоцистной пневмонии также развивается постепенно:
I стадия – обнаруживаются мелкоочаговые тени в обоих легких, напоминающие крылья бабочки;
II стадия – в легких появляются обильные очаговые тени, местами сливающиеся в крупные участки уплотнения, перемежающиеся участками вздутия. Структура легкого становится «ватной», т.е. по рисунку напоминает тонкий слой ваты с более или менее плотными участками;
III стадия – лобулярные вздутия, расположенные субплеврально, что может привести к их разрыву с образованием серповидного пневмоторакса.
Теперь о лабораторной диагностике.
Многочисленные попытки культивировать этот возбудитель наразличного рода питательных средах не увенчались успехом. Для лабораторной диагностики пневмоцистной инфекции используются:
- паразитологические;
- иммунобиологические;
- молекулярно-генетические методы.
Паразитологические методы – это самые ранние методы и в настоящее время используются в основном патологоанатомами. Они основаны на прямом морфологическом выявлении пневмоцист в биологическом материале.
Правильно собранный материал – залог правильной диагностики.
Для патологоанатомического исследования в течение первых суток после гибели больного производят взятие фрагментов легочной ткани, включающей альвеолы, в стерильные флаконы стерильными инструментами. Из полученных материалов приготавливают мазки-отпечатки легкого или мазки из пенистого содержимого альвеол.
Для прижизненного выявления пневмоцист исследуют свободно отделяемую мокроту, индуцированную мокроту, бронхоальвеолярныйлаваж, трахеальный аспират, трансбронхиальный биоптат.
Если мокрота легко отделяется, ее надо собирать несколько раз в течение суток в одну посуду, сохраняя до исследования при t +4 °С.
Если свободно отделяемой мокроты нет, то применяют различные методы:
Наиболее простым методом получения материала для выделения пневмоцист является взятие индуцированной мокроты (ИМ). Через ультразвуковой распылитель делается ингаляция 3%-ным раствором хлорида натрия. Мокрота собирается в стерильную чашку.
Для получения бронхоальвеолярного лаважа (БАЛ) через бронхоскоп введенный в периферический бронх дробно (по 20-30 мл) вводится 100-250 стерильного физиологического раствора. После введения каждой порции содержимое аспирируется.
Для получения материала от детей раннего возраста можно использовать метод воспроизведения кашлевого рефлекса путем надавливания на корень языка. Слизь при этом забирается тампоном.
Легочную ткань при жизни получают при проведении трансбронхиальной биопсии, что позволяет выявить пневмоцисты в 66-98%, однако, этот метод взятия материала показан далеко не всем больным. Другой способ получения материала возможен при открытой биопсии легкого или с помощью трансторокальной биопсии легких. Метод открытой биопсии легкого дает наилучшие (100%) результаты, при этом получается достаточно большой объем материала для исследования и ложноотрицательный результат полностью исключается.
Некоторые виды материала подвергают специальной обработке.
Мокроту для разжижения обрабатывают муколитическим раствором дитиотреитола (ДТТ), затем нейтрализуют фосфатным буфером, инкубируя 3 минуты.
Все материалы (мокрота, слизь) разводят физиологическим раствором, центрифугируют при 1,5 тыс. об/мин. Осадок опять разводят физ. раствором до нужной концентрации и готовят мазки для дальнейшего исследования.
Лаважную жидкость центрифугируют при 1,5 тыс. об/мин, затем из осадка готовят мазки.
Полученные мазки, окрашивают различными методами: серебрение по Го’мори, окраска толуидиновым синим, окраска по Грамму, окраска реактивом Шиффа. Этими методами можно выявить лишь цисты, но только по методу Романовского – Гимза можно выявить все формы пневмоцист (циста, трофозоит, спорозоит). При этом это и наиболее простой, и быстрый способ.
Метод ИФА позволяет выявлять в сыворотке крови антитела класса IgM и IgG.
Методами непрямой и прямой иммунофлюоресценцииможно определять антигены пневмоцисты в различном биологическом материале.
Для диагностики ПП может применяться метод ПЦР. Он основан на обнаружении фрагмента генома возбудителя. Однако надо учитывать тот факт, что 10% населения являются пневмоцистоносителями, поэтому необходимо использовать количественный метод, т.к. применение только качественного метода ПЦР не является диагностическим, поскольку он выявляет все формы заболевания, включая и латентные, как правило, не требующие специфического лечения. На российском рынке лидером по производству Наборов реагентов для выявления ДНК возбудителя является ИнтерЛабСервис.
Для точной диагностики пневмоцистоза необходимо использовать все предложенные методы в комплексе, т.к. не у всех иммунокомпроментированных лиц вырабатываются специфические противопневмоцистные антитела, которые диагностируются методом ИФА, а также не у всех пациентов можно получить биологический материал для использования его в НРИФ и ПЦР.
Необходимо отметить важность быстрого обследования при пневмонии у иммунокомпроментированных лиц, поскольку зачастую у взрослых течение инфекции бывает молниеносным и просто не успевают назначить терапию и пациенты погибают.
Использование комплекса современных методов лабораторной диагностики пневмоцистной инфекций позволяет выявлять различные стадии заболевания.
Такие как: встреча возбудителя в прошлом (присутствуют только анамнестические титры антител класса IgG до 1:200), носительство (в соскобном материале из зева, слюне или мокроте определяют только антигены и ДНК пневмоцист). По совокупности обнаруженных маркеров можно установить начало, разгар и конец острого периода заболевания, а также выявить стадию реконвалесценции/выздоровления (высокие титры антител класса IgG>1:800 при отсутствии других маркеров инфекции). Диагностировать хроническую пневмоцистную инфекцию, ее латентную форму, или стадию реактивации.
Несмотря на широкое распространение и большую значимость пневмоцистоза в бронхолегочной патологии, как детей, так и взрослых в нашей стране проблема с качественной диагностикой этой инфекцией. Существующие зарубежные тест-системы дороги и недоступны широкому кругу потребителей и прежде всего практическому здравоохранению нашей страны.
В настоящее время в России уже выпускаются коммерческие иммуноферментные и иммунофлюоресцентные Наборы реагентов.
Это Набор реагентов «ПневмоцистоСтрип» для иммуноферментного выявления иммуноглобулинов класса M и G к пневмоцисте и Набор реагентов «ПневмоцистоФлюоАГдиагностика» для проведения непрямой реакции флюоресценции для детекции специфических антигенов пневмоцисты.
На основании ранее сказанного был выработан алгоритм диагностики пневмоцистной инфекции.
Обследованию подлежат иммунокомпетентные лица, как дети, так и взрослые, с подозрением на пневмоцистоз, лица с иммунодефицитами различной природы, как дети, так и взрослые с ВИЧ-инфекцией, гематологические и онкологические больные.
Группы риска: прежде всего это недоношенные новорожденные и ослабленные дети первых лет жизни.
Несмотря на то, что пневмоциста относится к дрожжеподобным грибам, известные противогрибковые средства на нее не действуют.
Наиболее часто назначают Триметоприм-сульфаметоксазол, в народе Бисептол, при его непереносимости – Пентамидин, также применяют Дапсон. При нетяжелых формах, у пациентов с аллергиями или при непереносимости Бисептола назначают Атовакон. Атовакон не вызывает у пациентов миелосупрессии (уменьшение количества образующихся в костном мозге клеток (эритроциты, лейкоциты, тромбоциты) крови, после курса химиотерапии, в результате анемии, инфекции, аномального кровотечения)
В дополнение к основной терапии рекомендуется использовать различные иммуномодуляторы.
Профилактика пневмоцистоза делится на первичную и вторичную:
– первичная профилактика служит для предотвращения первого эпизода заболевания. Основным критерием для начала профилактики считается снижение числа CD4+ лимфоцитов ниже 200;
– вторичная профилактика подразумевает постоянный прием противопневмоцистного препарата после первичного эпизода пневмоцистной инфекции. Показаниями к проведению химиопрофилактики пневмоцистоза является уровень CD4-лимфоцитов менее 0,2×109/л, а также лихорадка неясного генеза продолжительностью не менее 2-х недель.
Для профилактики пневмоцистной инфекции назначают Триметоприм-сульфаметоксазол и Пентамидин.
Профилактика пневмоцистной инфекции назначается ВИЧ-инфицированным лицам, пациентам после трансплантации органов.
В заключение хотелось бы отметить, что распространение иммунодефицитов среди населения предписывает обращать особое внимание на возбудителей оппортунистических инфекций, в частности, на пневмоцистоз.
ПНЕВМОНИЯ ПНЕВМОЦИСТНАЯ
ПНЕВМОНИЯ ПНЕВМОЦИСТНАЯ мед.
Пневмоцистная пневмония (ПП) — воспаление нижних отделов дыхательных путей, вызываемое Pneumocystis carinii. При попадании в организм здорового человека (пути передачи -воздушно-капельный и вертикальный) заболевания не возникает. На фоне иммунодефицита ПП развивается в локальной (пневмония) либо диссеминированной форме. Частота. 43% всех оппортунистических инфекций при СПИДе. Преобладающий возраст
• ВИЧ-инфицированные дети — 5 мес
• ВИЧ-инфи-цированные взрослые — в любом возрасте. Преобладающий пол -мужской.
Этиология
Pneumocystis carinii занимает промежуточное положение между грибами и спорообразующими простейшими. Возбудитель выявляют повсеместно. Источники: человек, овцы, собаки, грызуны.
Факторы риска
• СПИД
• Недоношенные или ослабленные дети грудного возраста
• Лимфогранулематоз
• Туберкулёз
• Длительный приём глюкокортикоидов или цитостатиков
• Неопластические процессы.
Патоморфология
• Альвеолы заполнены ацидофильным материалом, внутри которого обнаруживают микроорганизмы. Ткани лёгкого инфильтрированы мононуклеарными клетками, плазматическими клетками и макрофагами
• Инфекционные единицы — спорозоиты — представлены клетками овальной формы (2-3 мкм), окружёнными слизистой капсулой. После инвазии в ткань лёгкого они трансформируются в трофозоиты — плеоморфные клетки с тонкой клеточной оболочкой. После ряда делений некоторые трофозоиты вступают в спорогонию (половой цикл размножения): паразитарное тельце увеличивается, заполняя всю цитоплазму, формируется стенка цисты и ядро вступает в цикл последовательных делений. Образуется циста (диаметр 5-8 мкм), содержащая 8 спорозоитов. При разрыве цисты высвобождаются спорозоиты, при благоприятных условиях дающие начало следующей популяции трофозоитов.
Клиническая картина
• Типично латентное течение
• Одышка при нагрузке (в тяжёлых случаях — в покое)
• Интоксикационный синдром: слабость, утомление, недомогание, лихорадка, озноб
• Кашель — непродуктивный или со скудной слизистой мокротой.
Лабораторные исследования
• Повышение уровня ЛДГ в сыворотке
• Гипоксемия и увеличенный альвеолярно-артериальный градиент по кислороду (коррелируют с тяжестью заболевания)
• Исследование мокроты — отделение вызывают вдыханием 3-5% гипертонического солевого р-ра либо получают при бронхоальвеолярном лаваже. Примечание: Пневмоцисты можно обнаружить не ранее второй недели болезни
• При цитологическом исследовании с окраской метенаминовым серебряным по Гомори цисты содержат тёмные тельца, иногда парные: оболочка цист может иметь складки различной конфигурации
• При окраске по Романовскому- Гймза трофозоиты окрашиваются в фиолетовый цвет, ядра — в тёмно-синий
• Иммунофлюоресцентный метод с использованием монокло-нальных AT
• У ВИЧ-инфицированных пациентов с ПП общее количество С04-клеток менее 200.
Специальные исследования
• Рентгенологические исследования
• В 75% случаев — двусторонние лёгочные или прикорневые инфильтраты
• Менее вероятны
• Нормальная рентгенологическая картина
• Одностороннее поражение
• Плевральный выпот
• Абсцессы или формирование полостей
• Пневмоторакс
• Фибробронхоскопия с бронхоальвеолярным лаважем или трансбронхиальной биопсией — при неинформативных результатах исследования мокроты
• Радиоизотопное сканирование лёгких с (“Ga выполняют при неинформативном анализе мокроты и невозможности проведения бронхоскопии (высокочувствительный, но не очень специфичный метод).
Дифференциальный диагноз
• Туберкулёз
• Вирусные пневмонии
• Грибковые пневмонии
• Бактериальные пневмонии.
Лечение:
• Препарат выбора — триметоприм-сульфаметок-созол (ко-тримоксазол) в течение 3 нед. Альтернативные препараты — пентамидин 4 мг/кг/сут в/в в течение 3 нед, сочетания дапсона (диафенилсульфон) 100 мг 1 р/сут с тримето-примом 20 мг/кг/сут в 4 приёма в течение 3 нед или клиндамицина 600 мг/сут в 3 приёма с примахина фосфатом (примахин) 27 мг/сут
• Глюкокортикоиды — при рО2 <70мм рт.ст., например преднизолон 40мг 2 р/сут в течение 5 сут, затем 20мг 2 р/сут 5 сут, затем 20 мг/сут до окончания лечения
• Оксигенотерапия для поддержания рО, >60 мм рт.ст.
Меры предосторожности
• При нарушении функций почек дозу ко-тримоксазола следует снизить
• Следует соблюдать особую осторожность при назначении ко-тримоксазола беременным и детям грудного возраста
• Ко-тримоксазол противопоказан при аллергии к суль-фаниламидным препаратам в анамнезе
• При приёме ко-тримоксазола возможны развитие кожных реакций, лейкопения, повышение температуры тела (особенно у больных СПИДом)
• Ко-тримоксазол может вызвать фотосенсибилизацию — рекомендовано избегать инсоляции
• Ко-тримоксазол взаимодействует с непрямыми антикоагулянтами, производными сульфонилмочевины, сердечными гликозидами, ацикловиром
• Дапсон способен вызвать гемолиз; перед началом терапии необходимо проверить уровень Г-6-ФД
• Пентамидин часто вызывает побочные эффекты: почечную недостаточность, гепатотоксическое действие, гипогликемию, лейкопению, повышение температуры тела, кожные сыпи, диспепсию; не следует назначать его беременным женщинам.
Осложнения
• Дыхательная недостаточность — у 11 % пациентов, 86% из них погибают
• Пневмоторакс
• Диссеминация процесса, особенно на фоне ингаляций пентамидина.
Профилактика
• Показания:
• Все ВИЧ-инфицированные дети младше 1 года
• Все пациенты со СПИДом и ПП в анамнезе
• Концентрация С04-клеток <200
• Лихорадка неясного генеза на фоне кандидоза у больных СПИДом
• Варианты:
• Ко-тримоксазол ежедневно или 3 р/нед
• Дапсон 100 мг/сут
• Пентамидин в аэрозоле по 300 мг ежемесячно (у беременных не используют). На фоне пентамидина возможно изменение рентгенологической картины, появление инфильтрации в верхних долях.
Синонимы
• Пневмоцистоз
• Плазмоклеточная пневмония
• Интерстициальная Плазмоклеточная пневмония
См. также ВИЧ-инфещия и СПИД, Недостаточность дыхательная. Туберкулёз, Пневмония вирусная, Пневмония бактериальная, рис. 4-12
Сокращение. ПП — пневмоцистная пневмония


