Кашель и насморк
Кашель и насморк – симптомы, которые знакомы практически каждому человеку. Это одни из самых распространенных проявлений заболеваний верхних дыхательных путей. Но какими бы «знакомыми» ни были эти симптомы, каждый раз они серьезно осложняют жизнь и приводят к ухудшению общего самочувствия. И хотя кашель и насморк – это не самостоятельный диагноз, а только признаки какой-либо болезни, лечить их нужно, так как они могут привести к значительному ухудшению качества жизни. Например, из-за частых и надсадных приступов кашля иногда развивается раздражение и воспаление слизистой оболочки горла, кашель способен надолго нарушить аппетит и качество сна, а при длительном течении насморка слизистая полости носа утрачивает некоторые важные функции (например, защитную). Это делает важным своевременное и, главное, правильное лечение не только основного заболевания, но и его симптомов – кашля и насморка.

Почему насморк может сопровождаться кашлем?
Особенности дыхательных путей. Кашель, вызванный респираторными инфекциями, часто сопровождается насморком. Это обусловлено тем, что дыхательные пути человека (полость носа, рото- и носоглотка, гортань, трахея и пр.) тесно связаны между собой анатомически и функционально. Поэтому болезнетворные микроорганизмы могут легко распространяться с верхних дыхательных путей на нижние и «невинный» насморк, оставленный без лечения, может достаточно быстро привести к таким заболеваниям, как ларингит, фарингит, бронхит и пр. Механические причины. При насморке выделения из носа стекают по задней стенке носоглотки, чем раздражают слизистую и провоцируют кашель. Нарушение носового дыхания. При заложенности носа человек вынужден дышать через рот, что может вызывать пересыхание слизистой горла, першение и кашель. В ряде случаев кашель и насморк могут быть несвязанными друг с другом симптомами, но это не отменяет необходимости их лечения.

При каких заболеваниях бывают насморк и кашель?
Чем лечить кашель и насморк, зависит от того, чем вызваны эти симптомы и как давно они наблюдаются. Основное заболевание и длительность его течения оказывает влияние на характеристики кашля (продуктивный, непродуктивный, преимущественно ночной и пр.) и насморка (с заложенностью носа, с сохранением носового дыхания, водянистые или густые выделения и др.). Наиболее распространенными причинами кашля и насморка являются следующие факторы.
Заболевания дыхательной системы:
- ларингит – воспаление слизистой оболочки гортани;
- фарингит – воспаление слизистой оболочки глотки;
- ринофарингит – воспаление, охватывающее одновременно слизистую оболочку полости носа и глотки;
Инфекционные болезни:
- простуда и грипп – чаще всего сезонные заболевания, протекающие в острой форме, их вызывает более 300 разновидностей вирусов;
- туберкулез – хроническое заболевание, вызываемое палочкой Коха и некоторыми другими родственными ей микроорганизмами;
- корь, краснуха, скарлатина – острые инфекционные заболевания, которым подвержены преимущественно дети.
При остром течении инфекционного процесса кашель и насморк сопровождаются повышением температуры тела. Но если показатели температуры сохраняются в пределах нормы, это не значит, что опасности для здоровья нет. Такое сочетание симптомов, как кашель, насморк и нормальная температура, может свидетельствовать об аллергии: выделения из носа и першение в горле, провоцирующее кашель, могут быть реакцией иммунной системы на присутствие аллергенов. Для облегчения симптомов в таких случаях можно использовать ТИЗИН ® Алерджи.
Как лечить кашель и насморк
Для назначения правильного лечения кашля и насморка у взрослых и детей важно установить причину этих симптомов. Поэтому обязательно обращение к врачу, который диагностирует основное заболевание и даст рекомендации по терапии. Что делать при кашле и насморке, зависит от того, чем спровоцированы эти симптомы. Для их лечения могут назначаться разные группы препаратов.

Средства, облегчающие и устраняющие кашель. При влажном кашле важно поддержать его продуктивность, так как он выводит инфицированную мокроту из бронхов. При непродуктивном (сухом) кашле необходимо создать условия для облегчения выведения мокроты. Сироп Доктор МОМ ® с «формулой FITO BRONHO 10» 3 и растительные пастилки от кашля Доктор МОМ ® с «формулой FITO BRONHO» 1 помогают перевести непродуктивный (сухой) кашель в продуктивный. Активные компоненты в составе этих средств способствуют устранению воспаления, которое является причиной кашля, а также более действенному выведению мокроты из бронхов. Сосудосуживающие препараты. Они назначаются при заложенности носа для устранения отека слизистой оболочки и восстановления носового дыхания. ТИЗИН ® Ксило БИО можно использовать не только для снятия заложенности носа, но и для восстановления, увлажнения его слизистой оболочки. Противовирусные. Эта группа лекарственных препаратов назначается в случаях, когда болезнь вызвана вирусными инфекциями. Жаропонижающие. Если сильный кашель и насморк сопровождаются высокой температурой, обосновано применение средств, которые ее нормализуют, например, таблетки РИНЗА ® . Антигистаминные. Эта группа лекарственных препаратов может использоваться для лечения аллергического кашля и насморка. Витамины и минералы. В зависимости от состава комплекса, могут оказывать различное действие: от укрепления защитных сил организма до улучшения всасывания питательных веществ. В качестве препарата для местного применения можно использовать мазь Доктор МОМ ® Фито. Входящие в ее состав эфирные масла оказывают ингаляционный эффект 4 при нанесении на крылья носа, способствуя таким образом восстановлению носового дыхания. В комплексе с растительными пастилками и сиропом Доктор МОМ ® мазь позволяет устранить основные симптомы заболевания.

Когда нужно обращаться к врачу?
Наличие самих симптомов (кашель и насморк) является достаточной причиной для обращения к врачу. Однако существует ряд симптомов, сопровождающих насморк и кашель, при которых к врачу нужно обратиться в самые кратчайшие сроки. К ним относятся:
- высокая температура тела, которую не удается снизить обычными жаропонижающими средствами;
- острая боль в ушах, горле;
- трудности с дыханием, затрудненное глотание;
- потеря голоса или его сильная охриплость;
- отделение при кашле чрезмерного количества мокроты, обнаружение в ней следов гноя, крови;
- появление во время сильного кашля острой боли в груди и/или спине.
Препараты Доктор МОМ ® при лечении кашля
Состав препаратов линейки Доктор МОМ ® включает в себя натуральные эфирные масла и экстракты лекарственных растений в тщательно подобранных пропорциях. Комплексное применение сиропа и пастилок Доктор МОМ ® облегчает выведение инфекции из организма 2 и помогает устранить воспалительный процесс – причину кашля. Мазь Доктор МОМ ® Фито можно применять не только для избавления от заложенности носа, но и для устранения головной и мышечной боли – частых спутников заболеваний верхних дыхательных путей.
Как лечить первые признаки простуды?
Простуда – это, в первую очередь, результат переохлаждения организма. Начиная бороться с первыми признаками простуды на начальном этапе, можно предотвратить развитие более серьезных заболеваний и воспалительных процессов в организме.

Первые симптомы простуды могут сопровождать и другие более серьезные заболевания. Поэтому, в первую очередь, необходимо убедиться, что признаки проявления болезни действительно связаны с простудой.
Конечно, симптомы начинающейся простуды зависят от того, какой именно орган воспален. Так, осипший голос характерен для ларингита, сильная заложенность носа и его сухость – для ринита, першение и боль в горле – для фарингита.
Но есть и признаки, характерные при возникновении любого вида простуды. Зачастую эти симптомы появляются еще до того, как возникает явное воспаление того или иного органа.
· Озноб, охлаждение кистей и стоп;
Вовремя распознав эти первые признаки простуды, нельзя откладывать лечение в долгий ящик: не будете лечить – состояние ухудшится и даже возможно приведет к осложнениям. А если нанесете своевременный и комплексный удар по начинающемуся заболеванию, уже через сутки снова почувствуете себя здоровым.
Что делать, обнаружив у себя первые признаки недомогания, чтобы остановить распространение заболевания и улучшить общее состояние организма?
1. Обеспечиваем полный покой. Ни в коем случае нельзя переносить простуду «на ногах» – организм нуждается в дополнительных силах при борьбе с инфекцией, потому лучше будет соблюдать полный покой (хотя бы первые двое суток).
2. Измеряем температуру. Повышение температуры – сигнал о том, что организм «распознал» инфекцию и начал борьбу с ней. Если температура не превышает 38 градусов, сбивать ее не надо – так организму проще будет справиться с инфекцией. Не рекомендуется и принимать быстрорастворимые «шипучки» от температуры – эффект от них не продолжителен, а сами он провоцируют образование камней в почках.
3. Избегаем переохлаждения. Во время простуды ни в коем случае нельзя мерзнуть – особенно в тепле нуждаются ноги. Необходимо принять теплую ванну (если нет высокой температуры и если позволяет сердце) или просто попарить ноги горячей водой. Можно добавить в воду травяной настой ромашки, березового листа или зверобоя – они помогают снять воспалительный процесс и успокаивают организм. После ванны следует насухо вытереться теплым полотенцем и немедленно лечь в постель, при этом запастись несколькими комплектами одежды (для смены белья, когда будете потеть).
4. Больше пьем. При первых признаках простуды необходимо, как можно больше стараться потреблять жидкости, даже, если приходится делать это через силу. Лучше всего пить напитки, содержащие витамин С: делать чай с лимоном, черной смородиной, малиной, отвары шиповника. А в промежутках между теплыми отварами рекомендуется потреблять щелочную минеральную воду (вирусы очень боятся щелочи): Свалява, Боржоми, Нарзан и др.
5. Меняем рацион. При первых признаках простуды, необходимо «прислушиваться» к своему организму и есть только то, что хочется (организм сам подскажет – чего ему не хватает). Желательно отказаться от тяжелой углеводной, жареной и жирной пище и отдать предпочтение свежим овощам и фруктам.
После того, как вы создали для своего организма лучшие условия для борьбы с первыми признаками простуды, необходимо приступить к устранению этих самих неприятных симптомов, то есть начать лечение.
Рассмотрим, что делать, чтобы смягчить первые проявления простуды и не дать распространиться инфекции.
· При высокой температуре растереть тело 3 %-ным раствором уксуса, разведенным водой 1:1, либо водкой или спиртосодержащими напитками.

·Если температура превышает порог более 38,5 градусов, можно принять 1 таблетку аспирина или комплексного препарата на основе парацетомола (грипекс, комбигрипп).
Для усиления защитных сил организма при лечении простуды необходимо принять следующие меры:
· Укрепить иммунную систему с помощью народного средства: мед, чеснок и лимон смешивается в одинаковых пропорциях и употребляется по 1 ч. ложке 3-4 раза в день.
· Принимать гомеопатические препараты, которые зарекомендовали себя в лечении простуды афлубин, инфлюцид, антигриппин, ринитал.
Противовоспалительное действие на организм при лечении простуды оказывают следующие народные и медикаментозные средства:
· Горчица – сухой порошок горчицы насыпают перед сном в носки для прогревания, либо парят ноги в горячей воде с растворенной в ней горчицей (если нет сердечно-сосудистых заболеваний и высокой температуры). Это дает длительный прогревающий эффект и способствует устранению инфекции.
· Куриный бульон – около 150-200 г крепкого куриного бульона, по последним исследованиям, укрепляют защитные силы организма и помогает бороться с инфекциями слизистой носа и горла.
· Пчелиный мед (особенно липовый) – обладает отличным противомикробным и потогонным действием. Горячий чай или молоко с медом снимают первые признаки простуды и мешают распространению инфекции.
· Препараты на основе интерферона (арбидол, амизон, амиксин) усиливают борьбу организма с вирусами и инфекциями, но имеют ряд противопоказаний и побочных эффектов.
Один из первых признаков простуды – першение в горле. Если его игнорировать, то может возникнуть сильный кашель, а на его фоне бронхит или другие серьезные осложнения. Чтобы избежать развития заболевания нужно применять следующие меры:
· Полоскания. Можно полоскать горло раствором фурацилина или раствором соли с содой, добавив туда 2-3 капли йода.
· Рассасывания. Для смягчения горла применяют леденцы с антисептиком (Лисобакт, Прополки, Фарингосепт, Эфизол).
· Прогревания. Необходимо растереть область груди и спину между лопатками согревающим компрессом: ментоловыми бальзамами или водочными настойками. На область шеи можно делать водочный или медовый компресс (либо перцовый пластырь) и держать его до полного остывания.
Инфекция чаще всего проникает в организм именно через нос. Поэтому при первых симптомах проявления простуды особое внимание следует уделить выведению инфекции именно из носовых проходов, чтобы болезнь не перешла в следующую фазу.
· Промывания. Необходимо регулярно промывать нос травяными (ромашка, шалфей) или солевыми растворами. Для этого используют уже готовые растворы с морской водой (Маример или Аквамарис) либо обычный физраствор.
· Закапывания. Можно использовать обычные сосудосуживающие препараты (нафтизин, фармазолин), но более эффективным методом являются все же народные средства. Чтобы вылечить простуду, в нос закапывают сок свежей свеклы, сок алоэ, смешанный с медом, луковый сок или сок чеснока.
· Прогревания. На область переносицы прикладываются мешочки с прогретой солью или гречкой до полного их остывания. Либо область переносицы смазывается небольшим количеством согревающей мази («Звездочка», «Доктор Мом») аккуратно, чтобы не попасть в глаза.
· Ингаляции способствуют выведению вирусов из организма и особенно эффективны при лечении первых признаков простуды, когда болезнь еще не развилась.
· Ингаляции проводят на основе травяных сборов (эвкалипта, шалфея, ромашки, коры дуба) либо на основе хвойных эфирных масел. Можно делать ингаляции на основе горячего картофеля – он очень эффективен при поражениях верхних дыхательных путей.
Все перечисленные меры лечения первых признаков простуды эффективны в комплексе. Лучше всего проводить процедуры перед сном, непосредственно перед тем, как лечь в постель, чтобы прогреть организм со всех сторон и воздействовать на простуду, как можно сильнее.
Если все делать правильно, уже на следующее утро симптомы простуды исчезнут, и вы почувствуете себя здоровым человеком.
Простуда у ребёнка: как лечить ее правильно

Многие родители готовы к тому, что малыши будут подхватывать распространенные, в том числе сезонные инфекции, что характерно именно для детского возраста. Некоторые родители заранее изучают методы лечения ОРВИ и простуд, читают об этом у опытных мамочек в блогах и дневниках, советуются со знакомыми врачами, смотрят медицинские программы. Но даже, несмотря на то, что организм ребенка с рождения обладает мощной иммунной системой, защита эта несовершенна. Поэтому как бы мама не была информирована, когда ребенок заболевает, у нее возникает масса вопросов, на которые требуются квалифицированные ответы.
Что такое ОРЗ и ОРВИ
Чаще всего дети сталкиваются с острыми респираторными заболеваниями, именуемыми сокращенно ОРЗ или простудами. Особенно это проявляется при посещении детских коллективов, где они контактируют с другими малышами, и фактически обмениваются различными возбудителями. Мамам «детсадовских» ребятишек очень хорошо знакома фраза: «2 дня ходим, потом 2 недели – на больничном».
Простуда бывает как вирусной, так и бактериальной, даже грибковой и другой природы, в 70-80% случаях носит именно вирусный характер. Установить на педиатрическом осмотре происхождение простуды с точностью невозможно, как и «на глазок» отличить одну инфекцию от другой. Однако есть определенные признаки, указывающие на действие вирусов, вредных бактерий и прочих возбудителей. Например, слизистые носовые выделения свидетельствуют в пользу острой респираторной вирусной инфекции, которая обычно начинается с легкого недомогания, снижения аппетита, капризности, нарушения сна у ребенка. Это продромальный период, он длится от нескольких часов до 1-2 дней. А такая вирусная инфекция как грипп начинается остро, сразу с очень высокой температуры, интоксикации, продромального периода почти нет, сухой кашель появляется в поздние сроки болезни. Часто ОРВИ проходит с катаральными симптомами: заложенность носа, изменение оттенка голоса, «круги», «синева» под глазами, насморк, отделяемое из носа, кашель, боли в горле и при глотании.
Что делать?
В первую очередь нужно запомнить, что родителям не стоит паниковать, если у ребенка поднялась температура и возникли прочие неприятные симптомы простуды. Любое настроение матери передается малышу. Простуда при грамотном подходе просто ОБЯЗАНА пройти за 5-7 дней без осложнений. И важно знать, что лечение простуды является комплексным, куда входят основные препараты – противовирусные, антибактериальные и пр., а также средства симптоматической терапии. Не стоит надеяться только на одно какое-то лекарство, как на панацею, волшебную пилюлю из рекламы или совета работника аптеки.
Как лечить?
Противовирусные препараты. Сейчас встречается много недостоверной информации в отношении противовирусных препаратов. Им приписывают мифические побочные эффекты и действия. Если такое исходит от врача, то он должен предоставить подтверждающие его точку зрения данные в официальных источниках, которыми являются государственные медицинские учреждения, крупные научные журналы.
Антибиотики. Что касается антибиотиков, то в настоящее время их применение ограничено очень четкими показаниями, противопоказаниями, возрастом больного и т.д. Кроме того, антибиотики, особенно при бесконтрольном, частом применении, способствуют образованию новых, трудно поддающихся лечению штаммов вредных бактерий. Обычно на фоне лечения антибиотиками принято назначать биопрепараты – живые микробы, составляющие кишечной микрофлоры человека. Но существует мнение, что антибиотик губительно действует и на эти бактерии и такая терапия не приносит желаемого результата.
Вспомогательные средства. В лечении простуды любого происхождения используются средства симптоматической терапии, действие которых направлено против симптомов болезни. Они называются вспомогательными, так как именно помогают облегчить течение простуды. Они не избавляют от причины ОРВИ, а против вирусов работают собственные антитела ребенка.
Чем лечить насморк? При насморке проводят туалет носа с солевыми растворами. Процедура простая, но требует определенных навыков и осторожности. Для этого следует усадить ребенка к себе спиной, предварительно очистить ему нос. У малышей это можно сделать при помощи ватных палочек (у детей до полугода только обычными ватными турундочками), а в старшем возрасте дети уже могут сами высмаркиваться. После этого нужно приподнять подбородок, удерживая лицо ребенка своей ладонью в приподнятом состоянии. С помощью пипетки закапать в оба носовые хода солевой раствор, опустить голову ребенка вперед. Из носа может вылиться часть лекарства, но результат такой процедуры все равно будет достигнут. Если особых рекомендаций педиатра заболевшего ребенка нет, можно пользоваться пипеткой и обычным физиологическим раствором. Но предпочтительнее стерильным раствором на основе морской воды. Заблуждение думать, что промывание носа ребенка вызовет привыкание или сопли сами вытекут. Часть, конечно, может вытечь наружу, но если не очищать нос, высок риск распространения инфекции в ниже лежащие дыхательные пути, развития таких осложнений, как воспаление трахеи, бронхов, легких.
Если насморк обильный, водянистый, мучительный, сопровождается заложенностью носа, применяют сосудосуживающие препараты (на основе оксиметазолина, ксилометазолина) в виде капель перед сном, перед прогулкой с ребенком. Это помогает малышу хорошо отдохнуть во сне, не просыпаясь, а на прогулке нормально дышать носом, не захватывая ртом холодный воздух. Не следует проводить закапывания в нос ребенку в лежачем состоянии, поскольку высока вероятность изменения давления при такой манипуляции и есть риск возникновения отита. Все закапывания необходимо проводить сидя. Использование специальных препаратов в виде софта (спрей с ограниченным давлением струи) следует проводить с большой осторожностью, поскольку тоже есть риск под давлением способствовать распространению инфекции.
Жаропонижающие средства. Зачастую возникают вопросы по поводу применения жаропонижающих средств, для детей – это препараты на основе парацетамола или ибупрофена, для малышей – в сиропе, свечах. Следует отметить, что если нет особых рекомендаций на этот счет, снижать необходимо температуру выше 38,3 – 38,5°С. Если ребенок чувствует себя неплохо, играет, сохранен аппетит, и, вообще, температуру переносит хорошо, жаропонижающее препараты можно не применять. Если родители видят, что состояние ребенка плохое, он отказывается от еды и питья, становится вялым, возникает рвота, головная боль, температура повышается дальше, можно начать давать жаропонижающие и при невысокой температуре.
Как лечить кашель? Вопросы про кашель являются самыми частыми и порой самыми сложными на педиатрическом приеме по поводу ОРВИ. Лучше всего, если врач динамически наблюдает кашляющего ребенка. При этом специалист может отличить изменения оттенка голоса, лающий компонент, сухой или влажный кашель, хрипы, локализацию хрипов. Если педиатр рекомендует сделать рентгеновский снимок, не следует отказываться от такого обследования, это поможет поставить правильный диагноз и назначить адекватное лечение. В настоящее время при лечении кашля широко применяются ингаляционные препараты – через специальный прибор – ингалятор. Такая тактика снижает системное воздействие лекарства на организм ребенка, где препарат достигает точки своего приложения – крупных и средних бронхов, и даже альвеол. Ингаляторы можно использовать с самого рождения ребенка, но необходимо обратить внимание на тип прибора, рекомендованные для него лекарственные вещества, их дозировки и кратность применения.
Действия до прихода врача
Иногда, особенно в сезон высокой заболеваемости гриппом и простудой, возникают затруднения с визитом врача, приходится ждать приема, врач не успевает прийти так быстро, как хотелось бы родителям. Есть такие меры, которые можно предпринять до прихода специалиста. Нужно померить температуру ребенку и данные о проведенной термометрии записать в дневничок, который затем показать доктору. Если температура высокая, не следует кутать или даже тепло одевать ребенка. Дома вообще можно раздеть до нижнего белья. Одноразовый подгузник с младенцев тоже рекомендовано снять. Не стоит забывать про физические методы охлаждения – можно обтирать прохладной водой, на голову, живот, места магистральных сосудов можно положить смоченную водой ткань. Следует обильно дробно поить заболевшего ребенка, даже если отказывается пить, необходимо постоянно предлагать из чайной ложечки, смачивать губы.
Не бывает ребятишек, которые не болеют. Болеют все, только одни часто, а другие не очень. Главное помнить, что любые лекарственные средства должны назначаться врачом на очном приеме, после осмотра.
Клиника «Мать и дитя» Савёловская Показать на карте Клиника «Мать и дитя» Савёловская Москва, ул. Б. Новодмитровская, д.23, стр.2. Вход в клинику со стороны ул. Бутырская, д. 46 (рядом с колокольней) +7 (800) 700 700 1
Таблетки или постельный режим? Как надо лечить простуду и грипп
Клинический фармаколог с полувековым стажем, профессор Михаил Кевра рекомендует при сезонных респираторных инфекциях не увлекаться лекарственными препаратами.
Специалист высказал озабоченность растущей фармакоманией среди населения и врачей, а также прокомментировал несколько мифов, касающихся методов профилактики и лечения простудных заболеваний и гриппа.

Лекарство создали, а вирус изменился
— Михаил Константинович, в холодный сезон народ активно скупает таблетки «от простуды», т. е. противовирусные, которые продаются без рецепта врача. Типичная просьба к работнику аптеки — посоветуйте лучшее. А если судить по рекламе, то все препараты «мощные и действуют безотказно». Как специалист, всю жизнь изучающий влияние лекарственных препаратов на организм человека, что рекомендуете?
— Сегодня из моих уст не прозвучит ни одного названия. И не только из-за нежелания поддерживать коммерческие интересы производителей. Дело в том, что большинство существующих т. н. противовирусных средств только облегчают симптомы заболевания, но на сам вирус не оказывают губительного действия.
К сожалению, созданные недавно препараты, задерживающие размножение вирусов, стремительно теряют свою эффективность.
Это в первую очередь объясняется быстрой изменчивостью антигенной структуры вируса. Например, установлено, что вирус гриппа под действием различных факторов внешней среды уже через 6–10 месяцев может кардинально измениться и приобрести устойчивость к тем лексредствам, которые еще недавно были эффективны. За такой срок разработать новый препарат нереально, а вирус опять станет другим… И этот процесс бесконечен.
Лежать — и никакой работы!
—То есть Вы хотите сказать, что если простуду лечить, то она проходит за 7 дней, а если нет, то болеть будешь неделю?
— С возбудителем ОРИ борется сам организм. Ему надо помочь. Первое, что следует сделать, — обеспечить полный покой (особенно в первые три дня заболевания). Раньше в клинических руководствах по лечению респираторных инфекций первым пунктом обязывали прописывать постельный режим, а уж затем лекарственные препараты. Почему? Потому что вирус сильно ослабляет организм, и если человек будет продолжать вести обычный образ жизни или, что еще хуже, подвергать себя повышенным нагрузкам, то сил на борьбу с возбудителем попросту не останется. Чем слабее иммунитет, тем активнее цепляются патогенные вирусы и усиленнее размножается условно-патогенная флора.
Сегодня, к сожалению, акцент в лечении сместился на употребление лекарств. Заболевший вооружается таблетками и продолжает ходить на работу. К чему это приводит? К затяжному течению и возникновению осложнений. В цейтноте побороть возбудителя весьма затруднительно.
Второе важное условие борьбы против вируса — обильное согревающее питье (чай с лимоном, медом, малиной, молоко с медом, травяной чай). С жидкостью выводятся токсины, которые продуцирует патоген.
— Услышать подобные рекомендации от клинического фармаколога, прямо скажем, неожиданно…
—В обществе наблюдается фармакомания: многие не представляют выздоровления без таблеток, инъекций и капельниц. И врачей, которым пациент «указывает», что ему назначили мало лекарственных средств или не те, что помогают, несложно понять: иногда специалисты прописывают требуемые лекарства под моральным давлением, опасаясь конфликтов и жалоб. В какой-то степени они правы: если человек верит, что такой препарат действенен, плацебо поможет выздороветь. Но с реальной эффективностью лекарства это не имеет ничего общего.
Надо понимать, что любое химическое средство организм воспринимает как чужеродное, враждебное. Первая реакция клеток, которые встречают его, — протест и борьба. Получается, вместо того, чтобы сохранять силы, нужные организму для подавления и уничтожения возбудителя, мы заставляем наше тело тратить их на приспособление к лекарствам.
В Великобритании провели сравнительное исследование: одних пациентов с респираторной вирусной инфекцией лечили противовирусными препаратами, а других — горячим куриным бульоном со специями. В группе тех, кто «химии» не принимал, результаты были лучше. Объяснили это не только согревающим действием жидкости, но и наличием в бульоне экстрактивных веществ, которые помогают организму справиться с инфекцией.
— Возможна ли при ОРИ медикаментозная профилактика? Одно из лексредств, если верить инструкции, можно принимать для предупреждения инфекции.
— С помощью препарата остановить распространение вируса очень сложно. Куда более реальным вариантом я считаю обычное мытье рук и лица. Чаще всего мы получаем вирус не с вдыхаемым воздухом, а посредством рук. Почесал нос, потер глаза — и возбудитель проник на слизистую оболочку. Приходя с улицы, пообщавшись с больным, надо сразу вымыть руки — и риск уменьшится. Но жизнь показывает, что фармакоманов в этом не убедить!
В народе для профилактики вирусных инфекций с глубокой древности используют растения, содержащие фитонциды (чеснок, лук).
— Нередки случаи, когда заболевшие ОРИ для профилактики осложнений пьют антибиотики типа амоксициллина, который можно купить без рецепта…
— Если осложнения не развились, воспаления, вызванного именно бактериями, нет, то на уничтожение чего нацелен противомикробный препарат? На другую флору, в т. ч. на микроорганизмы, которые приносят пользу в борьбе с болезнью. На слизистых оболочках, помимо патогенов, живут т. н. сапрофитные микроорганизмы, которые сами по себе не вызывают заболевания, но помогают бороться с вирусом. Если их уничтожить, появляется дополнительная возможность вирусу выживать. Иммунитет, и без того переживший удар, слабеет еще больше.
Применение антибиотиков «для профилактики» ведет к тому, что микробы становятся все более устойчивыми к антимикробным препаратам.
Есть ли польза от иммуномодуляторов
— Напрашивается вывод: надо поддержать иммунитет. Немало препаратов, которые его стимулируют…
— Лучший иммунитет против острой респираторной инфекции вырабатывается в организме после того, как человек ею переболеет. Поэтому у детей и молодых людей грипп протекает «ярче» и чаще вызывает осложнения, ведь у их иммунной системы меньше опыта борьбы. Но поскольку возбудителей ОРВИ очень много, человек заболевает снова и снова.
Второе по эффективности средство — вакцинация: ослабленный возбудитель заболевания или его антигенные детерминанты специально внедряют в организм, «подогревая» тем самым выработку антител.
Эффект лекарственных средств, которые позиционируются как иммуностимуляторы и иммуномодуляторы, сомнителен. Клинические испытания, проведенные на малых группах людей, еще не доказательство!
На Западе препаратов, которые якобы стимулируют активность иммунной системы, не назначают, потому что большинство страховых компаний не оплачивают такую терапию, не видя от нее реальной пользы. Существует также предположение, что стимуляция продукции лимфоцитов и других защитных клеток одновременно может активизировать и рост раковых клеток.
Суперустойчивые мифы о витаминах
— Что скажете о целесообразности витаминной поддержки при ОРИ, в первую очередь аскорбиновой кислотой? Многие уверены, что это способствует скорейшему выздоровлению, укреплению защитных сил.
— Если в крови не хватает витаминов (дефицит подтвержден лабораторными тестами), то восполнение даст положительный эффект. Но с таким же успехом будут «стимулировать» иммунитет и прочие незаменимые вещества — аминокислоты, натрий, кальций и другие микроэлементы!
Применять большие дозы витамина С (до 3 г в сутки) для профилактики простудных заболеваний предложил известный химик, дважды лауреат Нобелевской премии Лайнус Карл Полинг.
Первые впечатления о таком применении аскорбиновой кислоты были оптимистичными. Однако при более глубоких исследованиях, опирающихся на метод двойного «слепого» контроля (когда ни пациент, ни врач не знают, какой препарат применяется), выяснилось, что частота простуд под влиянием высоких доз аскорбиновой кислоты не уменьшается. И все же до сих пор среди населения бытует мнение о чудодейственных свойствах витамина С. К сожалению, подобные советы можно встретить и в СМИ.
Множеством клинических исследований еще в 1970-е годы было убедительно доказано, что назначение высоких доз аскорбиновой кислоты людям с нормальным уровнем ее в организме не уменьшает частоты возникновения и тяжести течения простудных заболеваний ни у взрослых, ни у детей.
Следует, однако, отметить, что есть ситуации с ОРИ, когда высокие дозы витаминов действительно помогают. Например, при гриппе, скарлатине, кори с геморрагическими проявлениями. В данном случае способствуют укреплению стенок капилляров.
Витамины — незаменимые органические вещества. Они должны постоянно поступать с пищей, поскольку организм человека не может запасать их впрок. Но их нужно мало.
Витамины, созданные искусственным путем, — это химические вещества, обладающие выраженной фармакологической активностью. В терапевтических дозах (которые в 2–3 раза выше профилактических) витамин С способен вызвать нарушения проницаемости капилляров, что ухудшает питание органов и тканей. Нужно быть осторожными в назначении этих средств беременным и тем, кто планирует зачатие: неразумное применение чревато нарушениями течения беременности и даже угрожает гибелью эмбриона.
— Очень любят обращаться к витаминам мамы и педиатры… Они тоже не правы?
— Ребенок вялый и уставший — принимаются пичкать «для поднятия тонуса», не зная уровня этих веществ в крови. Тем временем ребенок перегружен в школе и на кружках, ему попросту хочется отдохнуть, побыть на свежем воздухе. Синтетические вещества этого дефицита не скомпенсируют, а вот нарушения здоровья вызвать могут.
Установлено, что длительный прием витамина С в высоких дозах (для дошкольников и учеников младших классов это 100–200 мг в сутки, т. е. 2–4 таблетки аскорбиновой кислоты с глюкозой) может привести к снижению количества эритроцитов и гемоглобина в крови, повышению содержания лейкоцитов и уменьшению числа лимфоцитов. Даже однократный прием высокой дозы аскорбиновой кислоты способен спровоцировать тахикардию (увеличение числа сердечных сокращений в минуту), а длительный — нарушить питание сердечной мышцы, что легко установить по электрокардиограмме.
— В конце зимы многие из нас приучены покупать витаминные комплексы…
— Сезонные колебания содержания витаминов в крови являются нормой, а не патологией. Летом и осенью уровень витаминов в крови обязательно повысится и без приема комплексов, а зимой и весной — понизится.
Витамины известны человечеству около 100 лет, а научились их получать искусственным путем немногим более 50 лет назад. А вот лето и осень, зима и весна были всегда, а вместе с ними сезонные колебания содержания витаминов в организме. Это нормальные природные биоритмы, в которые не следует вторгаться. Никому ведь в голову не придет «выравнивать» уровень половых гормонов в течение месячного цикла у женщины!
Если уж так нужно подпитывать организм, то лучше путем употребления свежих фруктов, овощей и других продуктов, которые содержат витамины. Создать гипервитаминоз через обычную пищу практически невозможно, а вот с помощью искусственно созданных веществ — запросто.
Елена Клещенок
Медицинский вестник, 26 января 2017
Ринит острый – симптомы и лечение
Что такое ринит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Голаевой Надежды Александровны, врача общей практики со стажем в 14 лет.
Над статьей доктора Голаевой Надежды Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Острый ринит (насморк) — это заболевание, характеризующееся отёком и воспалением слизистой носоглотки и носовых ходов. Начинается с заложенности носа и появления отделяемого из носовых ходов. Позже, н а 2-3 день болезни, присоединяется подкашливание [3] .
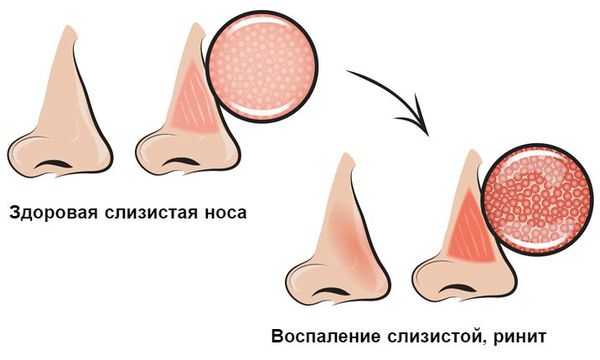
Распространённость острого ринита среди взрослого населения составляет более 45 %, среди детей младшего возраста — порядка 90 % [17] .
Чаще всего данное заболевание встречается у детей 3-7 лет и пожилых людей. В обоих случаях частота заболеваемости связана с несовершенной работой иммунной системы в этом возрасте. Кроме того, на частоту заболеваемости влияет наличие сопутствующей хронической патологии, прежде всего, воспалительного характера [16] .
Наиболее частая причина острого ринита — попадание микроорганизмов на слизистую носовых ходов (бактерий, вирусов и др.) .
К вирусным причинам относится воздействие аденовирусной, гриппозной , парагриппозной инфекции, репираторно-синцитиального вируса, риновируса, пикорнавируса и реовируса [4] .
К бактериальным причинам острого воспаления относится пневмококковая и стрептококковая инфекция, а также воздействие гемофильной палочки. Причинами хронического ринита является клебсиелла, эпидермальный и золотистый стафилококк.
При иммунодефицитных состояниях возбудителями ринита могут стать грибковые или бактериально-грибковые инфекции [9] .
Кроме того, острый ринит может иметь аллергическую природу . При этом воспаление и отёк возникают в ответ на раздражитель, который организм воспринимает как аллерген. В таком случае в основе механизма развития острого ринита лежит взаимодействие слизистой носоглотки с особыми соединениями — так называемыми циркулирующими иммунными комплексами. Они повреждают слизистую, тем самым вызывая воспалительную реакцию, как компенсаторный механизм.
Похожий процесс приводит к развитию острых ринитов в результате взаимодействия слизистой носоглотки с агрессивными агентами , такими как различные химические соединения, в том числе в виде аэрозоля или мелкодисперсной пыли.
Помимо этого, развитие острого ринита возможно при механическом повреждении слизистой носоглотки. В ответ на травму возникает воспалительный процесс, как механизм компенсации. С его помощью организм пытается ускорить процесс регенерации и восстановить повреждённые ткани.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы острого ринита
Острому риниту часто предшествует переохлаждение или контакт с людьми, которые болеют острым респираторным заболеванием.
Основными симптомами ринита являются :
- заложенность носа, ухудшение носового дыхания;
- появление отделяемого из носовых ходов (чаще всего обильного и прозрачного);
- сухость и жжение слизистой носа;
- общая слабость [4] .
Болезнь, как правило, начинается резко, сопровождается значительным ухудшением общего самочувствия, резким подъёмом температуры. Кроме того, из-за отёчности слизистой ухудшается носовое дыхание, а при воспалении участка слизистой, содержащего обонятельные рецепторы, часто ухудшается обоняние.
Помимо этого, в носовых ходах может ощущаться дискомфорт в виде чувства саднения и зуда. Вслед за этим усиливается работа желёз, продуцирующих слизь, за счёт чего в носовой полости появляется отделяемое. Оно может выделяться как в умеренных, так и в обильных количествах, что часто приводит к раздражению, покраснению и болезненности кожи вокруг ноздрей и над верхней губой.

Часто процесс сопровождается слезотечением. Оно возникает как рефлекторная реакция на раздражение чувствительных зон слизистой носа.
Из-за отёка слизистой также может нарушаться проходимость слуховых труб. Это способствует активизации условно-патогенных бактерий, что создаёт предпосылки для последующего присоединения к воспалению бактериальной инфекции. При этом отделяемое носовых ходов приобретает жёлтую или зеленоватую окраску, а иногда и неприятный запах [3] .
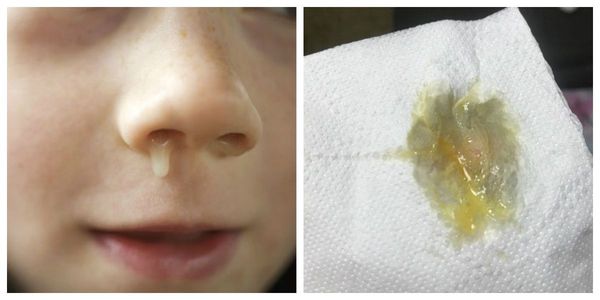
Через несколько дней острого периода отмечается положительная динамика общего самочувствия: носовое дыхание становится свободнее, исчезают неприятные ощущения саднения и зуда в носу, уменьшается общая слабость и головная боль.
В среднем острый ринит продолжается от 7 до 14 дней, но минимальные и максимальные сроки заболевания могут быть разными. Если иммунитет ослаблен или очаги хронической инфекции присутствуют в других органах, воспаление носоглотки затягивается до 3-4 недель [4] .
Патогенез острого ринита
Дыхательная система человека состоит из нескольких отделов. Первым из них в контакт с окружающей средой вступает нос. Он выполняет несколько важных функций:
- дыхательную,
- обонятельную;
- защитную.
Успешное выполнение носом дыхательной функции во многом зависит от проходимости носовых ходов, которая в свою очередь зависит от состояния слизистой оболочки носа [3] . На качество слизистой носовых ходов могут повлиять различные факторы, действующие извне: некомфортная температура вдыхаемого воздуха, аллергены, патогенные микроорганизмы, травмы и даже приём алкоголя.
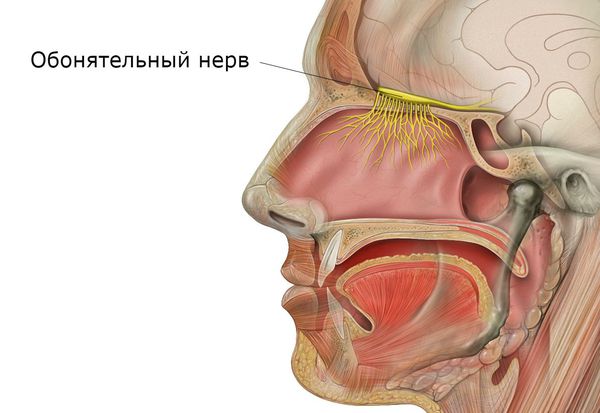
Обонятельная функция заключается в распознавании запахов. Она осуществляется за счёт раздражения специальных рецепторов обонятельного нерва веществами, попадающими во время вдоха. Причём каждая конкретная группа нейронов отвечает за распознавание определённых пахучих веществ.
Защитная функция носа заключается в согревании и увлажнении воздуха, очищении его от пыли, микроорганизмов, грибков и частиц аэрозоля при вдохе. Она осуществляется за счёт колебательного движения микроскопических образований в виде тоненьких ресничек. Они расположены на клетках эпителия (внешнего слоя) слизистой оболочки. Благодаря их движению (примерно 16-17 раз в минуту) вместе со слизью выводятся микроорганизмы, частицы пыли, различные химические соединения и аэрозоли, попавшие в нос вместе с воздухом.
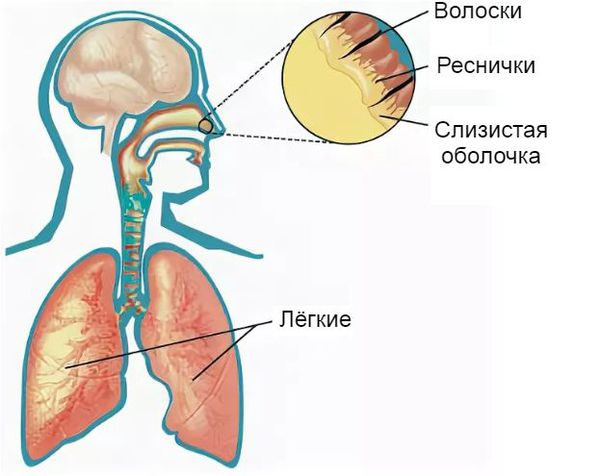
Фильтрации чужеродных частиц способствует секрет, который вырабатывает слизистая оболочка носа. Его состав постоянно обновляется. Он включает в себя специальные соединения: муцины, гликопротеиды, липиды и иммуноглобулины. Последние вещества препятствуют прикреплению бактерий к клеткам слизистой оболочки, что снижает риск развития бактериальных инфекций.
Помимо этого, в состав секрета слизистой оболочки органов дыхательной системы входят:
- фермент лизоцим — противостоит бактериям и грибкам за счёт разрушения их клеточных стенок;
- белок лактоферрин — связывает ионы железа, тем самым блокирует его использование железозависимыми бактериями, не давая патогенным микроорганизмам размножаться;
- белок фибронектин — препятствует прикреплению бактерий к тканям слизистой оболочки;
- интерфероны — уничтожают вирусную инфекцию.
Также существуют определённые подвиды антигенов, которые препятствуют размножению вирусов. Это происходит за счёт соединения с чужеродными белками и удаления их из системы циркуляции крови [6] .
При нарушении защитной функции в носовую полость проникают вирусы и бактерии. Взаимодействуя со слизистой оболочкой носоглотки, они способствуют развитию воспаления. Данный процесс сопровождается отёком слизистой, наиболее выраженным в области носовых раковин. Причём он затрагивает обе половины носа.
Нарушение защитной функции в дальнейшем ведёт к нарушению дыхания и обоняния. Так, при отёке и воспалении слизистой затрудняется прохождение потока вдыхаемого воздуха, нарушается цикл носового дыхания, временно блокируется процесс распознавания запахов. П роявляется одышкой, хрипами, отхождением вязкой мокроты из носа, нарушением обоняния и иногда кашлем.
Классификация и стадии развития острого ринита
Согласно современной классификации ринитов, выделяю четыре типа заболевания:
- инфекционный ринит; ;
- неаллергический ( вазомоторный ) ринит;
- ринит как часть системных заболеваний, например искривления носовой перегородки , полипозного риносинусита, муковисцидоза, синдрома Картагенера ( синдрома неподвижных ресничек ) и др. [1][3]
Инфекционный ринит подразделяют на две формы:
- Острый:
- вирусный;
- бактериальный;
- травматический.
- Хронический:
- специфический;
- неспецифический [18] .
Как правило, для острого ринита характерны три стадии:
- Первая стадия — продромальная. Обычно начинается после переохлаждения. Длится несколько часов. Возникают такие симптомы, как сухость, чувство саднения и жжения в носу и носоглотке, затруднение дыхания и чихание. Одновременно с этим наблюдается общее недомогание, озноб, слабость, тяжесть и боль в голове, покраснение слизистой оболочки носа. Часто температура поднимается до 37 °С и выше.
- Вторая стадия — катаральная, или серозная. Длится около 2-3 дней. Характеризуется появлением обильного прозрачного отделяемого. У пациента закладывает нос и уши, ухудшается обоняние, иногда голос становится гнусавым. Слизистая оболочка носа при этом визуально влажная, ярко-красной окраски.
- Третья стадия . Развивается с 4-5 дня от начала заболевания. Для неё характерно присоединение бактериальной инфекции. Причём общее самочувствие пациента иногда улучшается, носовое дыхание становится более свободным, восстанавливается обоняние. Однако выделения из носа становятся густыми, приобретают желтоватую или зеленоватую окраску. Визуально в носовых ходах определяется обильное отделяемое [4][6] .
Осложнения острого ринита
При общем ослаблении иммунитета, истощении организма, наличии хронической сопутствующей патологии, врождённых или приобретённых аномалий строения носовой перегородки острый ринит может приобретать затяжной характер (2-3 недели) [4] .
Основными осложнениями острого ринита являются:
- Хронический ринит . Развивается примерно в 20 % случаев в результате неправильного или недостаточного лечения [16] . Периодически возможны обострения хронического процесса с переходом заболевания в активную стадию со всеми характерными для острого ринита симптомами.
- Отит . Возникает в связи с распространением инфекции по слизистой слуховых труб. Проявляется чаще всего ощущением заложенности ушей, снижением слуха, а также ушными болями тупого, ноющего или острого, стреляющего характера.
- Синусит . Представляет собой воспаление придаточных пазух: лобных, клиновидных и гайморовых. Сопровождается болью в области лба и проекции носовых пазух, насморком, заложенностью носа, потерей обоняния. Опасен распространением инфекции на внутренние структуры головного мозга (например, развитием менингита ). ифарингит . Нелеченный или неправильно леченный острый ринит часто приводит к воспалению слизистой глотки и гортани. Наблюдается зуд, першение и боль в горле, осиплость голоса, лающий кашель, одышка. . Возникает при переходе воспаления со слизистой носовых ходов на слизистую протоков слёзных желёз. Сопровождается болезненной припухлостью в области слёзного мешка и постоянным слезотечением. Опасен переходом воспаления на структуры глазного аппарата. Лечится, как правило, параллельно с ринофарингитом.
- Трахеит ибронхит . Возникают в результате перехода воспаления со слизистой носоглотки на слизистую трахеи и бронхов. Для них характерны такие симптомы, как кашель, затруднённое дыхание, боль в горле и грудной клетке [4] .
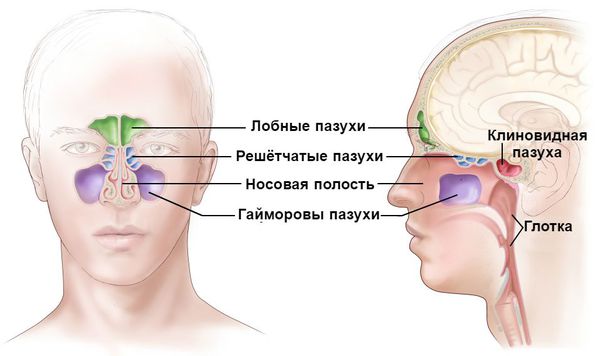
Особенно опасен острый ринит для новорождённых из-за особенностей строения и работы центральной нервной системы. За счёт узости носовых ходов у маленьких детей, начиная с первых дней жизни, даже незначительная отёчность слизистой оболочки носа затрудняет носовое дыхание. В результате ребёнок становится беспокойным, у него нарушается сон, ухудшается аппетит, снижается вес. Из-за заложенности носа он часто заглатывает воздух, который может попасть в желудок. Это вызывает у ребёнка резкую боль во время кормления или спустя некоторое время после него. Воздушный пузырь в желудке не даёт ему получить обычную порцию молока, несмотря на упорядоченное кормление [2] .
Диагностика острого ринита
Диагностика острого ринита проводится на основе жалоб пациента и данных объективного осмотра.
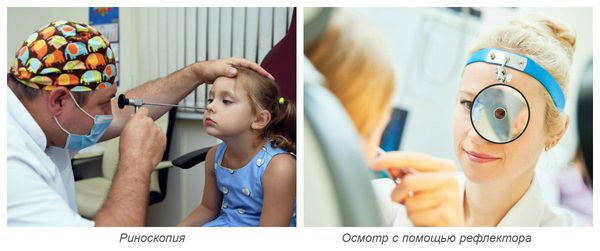
Осмотр носовых ходов осуществляется врачом при помощи риноскопа или отражающего свет рефлектора. При этом врач визуально оценивает слизистую оболочку носовых ходов: её окраску, степень отёчности, наличие повреждений, количество и характер отделяемого.
Диагностика различных видов ринита имеет свои характерные особенности:
- При вирусном рините отделяемое прозрачное, часто обильное, без гнойного компонента [13] .
- Бактериальный острый ринит, как правило, протекает более тяжело, чем вирусный. Отделяемое практически сразу после выделения из носовых ходов приобретает желтовато-зеленоватую окраску, часто становится гнойным или слизисто-гнойным [11][12] . Температура тела может повышаться до 38-39 °С, но иногда такой симптом может встречаться при вирусной инфекции.
При подозрении на острый ринит проводится дифференциальная диагностика :
- с острым синуситом — развивается при распространении инфекции на придаточные пазухи носа;
- с вазомоторным ринитом — отмечается отёчность носовых ходов и наличие отделяемого из носа, не связанное с инфекционными агентами;
- с синдромом рефлекторного назального затёка — возникает при заболеваниях пищеварительного тракта, таких как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), грыжа пищеводного отверстия диафрагмы и др.
Важно верно определить причину патологических изменений в области носоглотки. Это позволит правильно спланировать комплекс лечебных мероприятий.
Лечение острого ринита
Лечение острого ринита во многом зависит от его формы и направлено на следующие цели:
- удаление микроорганизмов, явившихся причиной развития болезни;
- уменьшение локального воспаления;
- восстановление воздухообмена в пазухах носа, уменьшение количества отделяемой слизи из носовых ходов;
- ускорение заживления эпителия и восстановление защитного барьера слизистой оболочки [11] .
Для терапии острого ринита используют различные группы препаратов:
- средства местного действия на слизистую носовых ходов, устраняющие её отёк и воспаление, сужающие сосуды;
- противомикробные средства;
- препараты, влияющие на выработку и свойства назальной слизи: муколитики, мукокинетики и мукорегуляторы [10] ;
- комбинированные препараты, сочетающие в себе несколько компонентов из описанных выше групп;
- препараты на растительной основе (не имеют международной доказательной базы) [13] .
Для симптоматической терапии используются жаропонижающие средства (например, аспирин или парацетамол ). В ряде случаев для снятия отёка носовых ходов применяются витамины и противоаллергические препараты .
При обострении хронического ринита показаны вяжущие или прижигающие средства местного действия (например, 1-1,5 % раствор протаргола или 2-5 % раствор нитрата серебра) [12] .
При гипертрофическом хроническом рините, который сопровождается утолщением слизистой носовых ходов, иногда проводят склерозирующую терапию . Для этого в утолщённую слизистую оболочку вводят до 10 мл 40 % раствора глюкозы, изотонического раствора хлорида натрия или глицерина. Курс лечения состоит из 4-5 инъекций. Их нужно выполнять с интервалом в одну неделю [8] .
Также для лечения острого ринита используют физиотерапевтическое лечение :
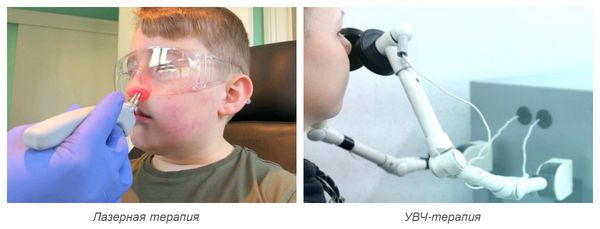
- УФ-терапия — излучение ультрафиолетового спектра. Проводится при остром инфекционном рините или обострении хронического ринита один раз в сутки, курсом по 2-3 процедуры. Длительность воздействия начинается с 0,5 минут и постепенно увеличивается [14] .
- УВЧ-терапия — воздействие высокочастотного электромагнитного поля. Используется и при остром, и при хроническом рините. Минимальный курс — 3-5 процедур [15] .
- Лазерная терапия — воздействие лазером на слизистую носовых ходов. Может потребоваться при остром рините и обострении хронического ринита. Курс составляет от 3-5 до 7-10 процедур [10] .
Прогноз. Профилактика
При своевременной диагностике и вовремя начатом лечении острого ринита заболевание регрессирует полностью, не давая осложнений и не приводя к хронизации процесса.
ТОП-7 ошибок в лечении кашля. Что на самом деле нужно делать с мокротой?

Кашель – это симптом широкого спектра заболеваний дыхательных путей. Он представляет собой рефлекторный механизм их очистки. В большинстве случаев кашель возникает непроизвольно, но иногда человек может вызвать его собственными усилиями. Острый длится до трех недель, подострый – до восьми недель, хронический – более восьми недель.
Что такое мокрота?
Мокрота – это субстанция, которая накапливается на стенках органов дыхательной системы в случае их заболевания. Секрет в легких и бронхах вырабатывается всегда и отходит в небольших количествах без раздражения кашлевых рецепторов.
Но в условиях развития патологического процесса его становится слишком много. Мокрота различается по составу и бывает:
- при воспалительном процессе или бронхиальной астме – слизистой;
- при бактериальных заболеваниях – гнойной;
- при отеке легких – серозной;
- при туберкулезе или раке органов дыхания – кровянистой.
В любом случае из дыхательных путей она должна удаляться. Ее скопление чревато обструкцией бронхов. Если их просветы будут перекрыты, возникнет дыхательная недостаточность, представляющая угрозу жизни.
Типы кашля
По количеству выделений различают продуктивный и непродуктивный кашель Первый сопровождается отхождением мокроты и, по сути, выполняет свою главную функцию. Второй является сухим. На начальной стадии заболевания он бывает таковым из-за повышенной вязкости мокроты. Но он может возникнуть и под действием иных раздражителей кашлевых рецепторов (воспалительного процесса или стекающего носового секрета).
Обычно кашель сначала бывает непродуктивным, а по мере разжижения мокроты становится влажным. Это доставляет неудобства, но необходимо для выздоровления. Однако неприятные ощущения и незнание принципа действия кашлевого механизма заставляют людей совершать серьезные ошибки при лечении.
Распространенные заблуждения при лечении кашля
Мы собрали самые частые ошибки, которые допускаются при борьбе с кашлем. Избегая их, вы сможете выздороветь быстрее и предотвратить осложнения.
Заблуждение 1. Подавление кашлевого рефлекса при отхождении мокроты
Эта ошибка вызвана неправильным пониманием природы кашля. Люди считают, что проблема заключается именно в нем, поэтому и стремятся устранить неприятный симптом. Однако кашель – это не болезнь, а механизм очистки дыхательных путей. Он помогает бороться с последствиями заболевания в виде скопления мокроты.
Но иногда и понимание необходимости откашляться не помогает. Больной принимает средства для подавления этого рефлекса, избавления от дискомфорта. При влажном кашле возникает ощущение, будто человек сейчас захлебнется. Это хочется предотвратить.
Но принимать противокашлевые препараты в этом случае недопустимо, иначе мокрота будет накапливаться в легких. Необходимо очищать дыхательные пути. В этом помогут муколитические и отхаркивающие препараты.
Заблуждение 2. Лечение кашля антибиотиками
В представлении многих антибиотики – это чудо-средство, которое спасает от запущенных заболеваний. Если кашель очень сильный или долго не проходит, значит, вылечить его можно только антибиотиками. Но это не ошибка – это выбор, который может привести к серьезным побочным эффектам:
- подавление микрофлоры кишечника;
- авитаминоз;
- дисфункция печени;
- нарушение почечных структур.
Антибиотики назначают для лечения осложнений заболевания, вызвавшего кашель. И только в случае, если они имеют бактериальную природу (например, пневмония). Но сам симптом никогда не вызывается бактериями.
Поэтому принимать антибиотики можно только по показаниям. Без контроля врача к ним лучше не прибегать. Не имея медицинских знаний, не получится правильно выстроить поддерживающую терапию.
Заблуждение 3. Прием муколитических средств при сухом кашле невирусного характера
Многие считают, что сухой кашель – это всегда симптом начала вирусного респираторного заболевания. Но он может вызываться и другими причинами. Бывает, что излишков мокроты в организме нет, и разжижать муколитическими препаратами просто нечего.
Для правильного подбора необходимых медикаментов нужно установить причину кашля:
- если это назальный затек – лечить насморк;
- если это аллергическая реакция – принимать антигистамины;
- если это реакция на сухой воздух – увлажнить его;
- если это кашлевой невроз – пройти курс психотерапии.
В таких случаях прием традиционных противокашлевых препаратов не дает эффекта. Люди начинают подозревать осложнения и принимать сильные лекарства, что вредно для организма. Для предотвращения этого лучше сразу обратиться к врачу, который найдет причину кашля.v
Заблуждение 4. Использование неэффективных народных средств
Здесь мы рассмотрим сразу четыре распространенные ошибки, выясним их природу и определим правильный порядок действий.
| Ошибка | Почему это неправильно | Что нужно делать |
|---|---|---|
| Нахождение в сухом помещении во время ОРЗ. | Это устоявшийся миф, будто влажность в помещении препятствует выздоровлению. На самом деле сухой воздух снижает активность интерферонов, необходимых для борьбы с вирусом. | Намеренно повышать влажность в помещении, где находится больной. В этом поможет бытовая техника или обычная влажная уборка. |
| Отказ от лекарств в пользу растительных аналогов. | Люди боятся лекарств, считая их химией. Но растения могут нанести не меньший вред (например, передозировка активным веществом или аллергическая реакция). | Принимать медикаменты, подобранные врачом с учетом диагноза и сопутствующих заболеваний. |
| Лечение горчичниками и банками. | Польза их клинически не подтверждена. Зато вред в виде ожогов кожи и непомерной нагрузки на сосуды очевиден. | Выбирать методы лечения, эффективность которых доказана. |
| Игнорирование кашля. | Многие считают, что кашель, как и насморк, рано или поздно проходит сам. Но он не всегда бывает вызван легкой простудой, поэтому есть риск пропустить серьезное заболевание. | Лечить кашель, предварительно установив его причину. Важно не допустить переход его в хронический, поскольку это делает дыхательные пути более уязвимыми. |
Правильное лечение кашля
Главная задача при лечении респираторного заболевания – освободить легкие от мокроты. В первые несколько дней она может накапливаться, вызывая сухой кашель. Но в дальнейшем секрет должен разжижаться и выводиться из организма.
Если этого не происходит, необходимо принимать муколитические (разжижающие мокроту) и секретомоторные (стимулирующие ее отхождение) медикаменты. Подбирать их лучше под контролем врача.
По наблюдениям пульмонологов, мокрота лучше всего отходит по утрам, в положении лежа на боку. Не следует принимать отхаркивающие препараты на ночь, в противном случае поспать не удастся.
Если сухой кашель вызван не заболеваниями дыхательных путей, а воспалением горла или аллергией, стратегия лечения будет иной. Здесь допустимо подавлять кашлевой рефлекс. Однако это не отменяет необходимости борьбы с заболеванием, вызвавшим его.
Что делать, если мокрота не отходит?
Это вещество накапливает болезнетворные микроорганизмы. К тому же в большом количестве оно препятствует дыханию. Поэтому нельзя допускать, чтобы мокрота скапливалась в легких. Если лекарства не помогают, можно простимулировать ее отхождение дополнительными средствами:
- обильным теплым питьем;
- ингаляциями;
- травяными сборами;
- употреблением имбиря;
- дыхательной гимнастикой.
Однако сначала следует посоветоваться с лечащим врачом. Он подскажет оптимальный состав сбора или вещество для ингаляции. Важно, чтобы они не снижали эффективность основной терапии и не вызывали индивидуальных реакций.
В случае, если самостоятельное откашливание невозможно, мокроту убирают с помощью аспиратора. К такой мере прибегают при мышечной слабости.
Гаталова Дагмара Сулимовна, терапевт, эндокринолог, врач медицинских кабинетов 36,6
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ


