Гемолитическая болезнь у грудничка
Гемолитическя болезнь новорожденных вследствие изоиммунологического конфликта встречается в виде 5 форм. Клинические и морфологические проявления этих заболеваний настолько различны, что их рассматривали как разные заболевания.
Причины возникновения гемолитической болезни новорожденных выяснены благодаря исследованиям К. Landsteiner, A. Wiener, открывших в 1940 г. новый антиген эритроцитов— резус-фактор, а также благодаря Ph. Levine и соавт. (1939, 1941), установившим, что резус-отрицательная беременная женщина может иммунизироваться антигенами резус-положительного плода. В ее организме образуются антитела, которые затем действуют на плод, вызывая его повреждение.
Резус-антигены содержатся не только в эритроцитах, но и в тканях различных органов (печень, почки, селезенка, сердце, надпочечники, желудок) [Косяков П. Н., 1965]. В плазме крови и амниотической жидкости они отсутствуют. Резус-антигены могут определяться в крови трупа.
Кроме антигенов группы резус, иммунизация женщины может быть обусловлена другими антигенами крови, в частности, антигенами системы АВО, Льюис, Даффи, Келл, Кидд, Р, Н1-А и некоторыми другими [Schellong G. et al., 1976].
Доля гемолитической болезни новорожденных в перинатальной смертности составляет от 2% до 6—7%. Из числа умерших в 90—93% ГБН вызвана резус-конфликтом, а 7—10% —остальными антигенами.
Патогенез гемолитической болезни новорожденных. Из числа женщин с резус-конфликтом 20% иммунизированы переливаниями несовместимой крови, в 80% иммунизация происходит в результате действия антигенов крови плода.
При несовместимости «по другим антигенам иммунизация женщины происходит аналогично. Лишь при конфликте по антигенам АВО не бывает предварительной иммунизации, так как а- или бета-агглютинины постоянно имеются в крови.
Проникновение материнских изоантител через плаценту в организм ребенка изучено недостаточно. Широко распространенное мнение о беспрепятственном проникновении резyc-антител через плаценту не обоснованно и не соответствует современным представлениям о проницаемости плаценты для крупномолекулярных веществ. Сам факт внутриутробного поражения плода, разумеется, говорит о возможности проникновения резус-антител. Но если бы оно совершалось беспрепятственно и непрерывно, то тяжесть поражения плода всегда соответствовала бы титру (концентрации) резус-антител в крови женщины. Однако этого не происходит. Наличие различных форм ГБН тоже не находит объяснения, если исходить из концепции о беспрепятственном проникновении резус-антител через плаценту.
Эти соображения и морфологические данные, приведенные ниже, позволили нам выдвинуть теорию, согласно которой возможны 3 варианта проникновения резус-антител через плаценту.
1. У части женщин возникает резус-конфликт с плодом и при этом возникают фетопатии — врожденные формы ГБН: рождение мацерированных плодов, отечная и врожденная желтушная.
2. В большинстве случаев резус-конфликта антитела через плаценту во время беременности не проходят. Прорыв их осуществляется только во время родов, развивается неонатопатия — послеродовая желтушная форма ГБН.
3. Иногда антитела вообще не проникают через плаценту, в результате чего у резус-иммунизированной женщины рождается здоровый резус-положительный ребенок.
В случаях конфликта по системе АВО развиваются только послеродовая желтушная и анемическая формы ГБН. Это дает основание считать, что а- и бета-агглютинины проникают через плаценту только во время родов.
Действие изоантител на организм ребенка составляет собственно гемолитическую болезнь новорожденных. Тяжесть ее зависит от количества антител, проникающих через плаценту.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гемолитическая болезнь плода
Гемолитическая болезнь плода – внутриутробный иммунологический конфликт, обусловленный несовместимостью крови плода и матери по ряду антигенов, что приводит к гемолизу эритроцитов ребенка под влиянием материнских антител, преодолевающих плацентарный барьер. Гемолитическая болезнь плода может протекать в отечной, желтушной, анемической форме и даже приводить к внутриутробной гибели плода. В диагностике проводится исследование околоплодных вод (амниоцентез), пуповинной крови, билирубина и гемоглобина у новорожденного. Лечение гемолитической болезни плода требует проведения фототерапии, внутривенной инфузии растворов, обменного переливания крови.
Общие сведения
Патогенетическую основу гемолитической болезни составляют процессы, вызванные иммунологической (антиген-антитело) несовместимостью крови плода и матери. В этом случае имеющиеся в крови у плода антигены наследуются от отца, а в крови матери отсутствуют. Чаще всего (1 случай на 250 беременностей) гемолитическая болезнь плода развивается при конфликте по резус-фактору; также может возникнуть при групповой несовместимости крови и другим менее изученным антигенам. Гемолитическая болезнь плода в 3,5% случаев приводит к перинатальной смертности.
При гемолитической болезни плода под влиянием материнских антител, образующихся к антигенам плода и проникающих через плаценту, у ребенка развивается гемолиз эритроцитов и угнетение гемипоэза. Токсическое воздействие продуктов распада эритроцитов на организм плода (новорожденного) приводит к развитию анемии, увеличению билирубина и бластных (незрелых) эритроцитов.

Причины гемолитической болезни плода
Иммунологический конфликт, приводящий к гемолитической болезни плода, чаще всего развивается при изосерологической несовместимости крови по системе Резус (Rh), когда у матери имеется Rh-отрицательная кровь, а у плода – Rh-положительная. В таком случае он носит название резус-конфликт. Изоиммунизация при этом может происходить двумя путями: ятрогенным (при сенсибилизации женщины переливаниями Rh(+) крови в прошлом) или при плодово-материнском трансплацентарном переносе эритроцитов плода в материнский кровоток в процессе беременности и родов. В случае Rh-несовместимости гемолитическая болезнь плода редко бывает сопряжена с первой беременностью; чаще развивается от 2-ой или 3-ей беременности с возрастанием рисков с каждой последующей гестацией.
Другой возможной причиной гемолоитической болезни служит несовместимость крови плода и матери по системе АВ0, т. е. при группе крови матери 0 (I), а у плода любой другой. При этом антигены А и В от плода проникают через плаценту в материнский кровоток и вызывают выработку иммунных α- и β- антител с последующим конфликтом «антиген-антитело». Гемолитическая болезнь плода при АВО-несовместимости имеет более легкое течение, чем при Rh-несовместимости. При АВ0-несовместимости гемолитическая болезнь плода может развиться уже в течение 1-ой беременности.
В относительно редких случаях гемолитическая болезнь плода может быть связана с иммунологическими конфликтами по системам Даффи, Келл, MNSs, Кидд, Лютеран и др. или антигенам P, S, N, М.
Проявления гемолитической болезни плода
У беременных специфической картины патологии не наблюдается; иногда нарастание внутриутробных реакций может вызывать у женщины симптомокомлекс, сходный с гестозом. Гемолитическая болезнь плода может проявляться следующими вариантами: внутриутробной гибелью плода в период с 20 по 30 неделю беременности; отечной, желтушной или анемической формах. Общими проявлениями, характерными для всех форм гемолитической болезни плода, служат наличие нормохромной анемии с увеличением в крови эритробластов, гепатомегалии и спленомегалии.
При отечном варианте гемолитической болезни у плода увеличиваются размеры селезенки, печени, сердца, желез, нарастает гипоальбуминемия. Эти изменения сопровождаются выраженным отеком подкожно-жировой клетчатки, асцитом, перикардитом, плевритом, увеличением массы ребенка в 2 раза по сравнению с нормой. При отечном варианте гемолитической болезни плода отмечается резко выраженная анемия (Er -1-1,5 x 1012/л, Нb 35-50 г/л), эритробластемия, увеличение и отечность плаценты. Тяжелые нарушения обмена могут вызывать внутриутробную гибель плода или смерть ребенка вскоре после родов. Отечную форму гемолитической болезни плода отличает крайне тяжелое течение, что в большинстве случаев приводит к летальному исходу.
При желтушном варианте гемолитической болезни плода ребенок чаще рождается от срочных родов, доношенным, чаще с нормальным цветом кожи. В этом случае гемолитическая болезнь плода проявляется спустя несколько часов после рождения – у ребенка стремительно нарастает желтушная окраска кожи; реже желтуха бывает врожденной. У новорожденных с желтушной формой гемолитической болезни увеличены селезенка, печень, лимфоузлы, иногда сердце, отмечается интенсивный прирост непрямого билирубина в крови.
Гипербилирубинемия опасна возможностью повреждения гепатоцитов, кардиомиоцитов, нефронов, нейронов с развитием билирубиновой энцефалопатии. При ядерной желтухе (билирубиновой интоксикации) ребенок вялый, плохо сосет, часто срыгивает, у него развивается гипорефлексия, рвота, судороги. Критический уровень непрямого билирубина, опасный в плане поражения ЦНС, – более 306-340 мкмоль/л у доношенных и 170-204 мкмоль/л у недоношенных. Следствием билирубиновой энцефалопатии может являться гибель ребенка или последующее отставание в психическом развитии.
При анемической форме гемолитической болезни повреждающее воздействие на плод, как правило, невелико. На первый план выходят анемия, бледность кожи, гепатомегалия и спленомегалия. Тяжесть проявлений гемолитической болезни плода определяется титром антител у беременной и степенью зрелости новорожденного: тяжелее заболевание протекает у недоношенных детей.
Диагностика гемолитической болезни плода
В настоящее время акушерство и гинекология придает важное значение своевременному выявлению и правильному ведению беременности, угрожаемой по развитию гемолитической болезни плода. При постановке беременной на учет у нее определяют группу крови и Rh-фактор, выясняют аналогичные данные отца ребенка, интересуются гемотрансфузионным анамнезом, наличием в прошлом мертворожденных детей, самопроизвольных выкидышей или детей с гемолитической болезнью плода. При угрозе развития гемолитической болезнью плода у женщины в динамике контролируют титр специфически антител.
Пренатальная диагностика гемолитической болезни плода включает проведение акушерского УЗИ, допплерографии маточно-плацентарного кровотока и максимального кровотока в средней мозговой артерии с оценкой функционального состояния развивающегося ребенка. Характерными ультразвуковыми критериями гемолитической болезни плода являются плацентомегалия, многоводие, расширение пуповинной вены; сплено- и гепатомегалия, кардиомегалия, наличие перикардиального выпота, гидроторакса.
Учитывая, что гемолитическая болезнь часто сопровождается гипоксией, проводится кардиотокография с оценкой сердечной деятельности плода. В случае получения данных за гемолитическую болезнь плода требуется проведение инвазивных исследований – кордоцентеза и амниоцентеза под контролем УЗИ. При рождении ребенка сразу определяется его резус и групповая принадлежность, исследуется содержание Hb и билирубина в пуповинной крови.
Лечение гемолитической болезни плода
Лечебными задачами при гемолитической болезни плода служат быстрое выведение из крови ребенка токсических факторов гемолиза – непрямого билирубина и антител, а также повышение функций страдающих систем и органов. Выбор способа родоразрешения женщин с изоиммунизацией определяется состоянием плода, сроком беременности, подготовленностью родовых путей. В случае отсутствия данных за тяжелую форму гемолитической болезни плода, на сроке беременности свыше 36 недель, зрелости шейке матки возможны естественные роды. При тяжелом состоянии плода предпочтительнее кесарево сечение за 2-3 недели до ожидаемого срока.
У новорожденных с гемолитической болезнью плода ежедневно контролируется показатели Hb, Ht, билирубина. При необходимости проводится коррекция анемии эритроцитарной массой, инфузионная дезинтоксикационная терапия. Важной составляющей лечения гемолитической болезни плода служит фототерапия, способствующая разрушению непрямого билирубина в коже ребенка. Светолечение проводится в импульсном или непрерывном режиме с помощью ламп дневного или синего света.
При более тяжелых проявлениях гемолитической болезни плода показано проведение капельного внутрижелудочного введения жидкости и заменного переливания крови. При гемолитической болезни плода, обусловленной Rh-конфликтом, при заменном переливании используется одногруппная Rh (-) кровь. В случае несовместимости по ABO переливается эритроцитная масса 0(I) группы в соответствии с Rh-принадлежностью новорожденного и одногруппная плазма. Развитие отека легких и выраженной дыхательной недостаточности требует проведения ИВЛ; наличие асцита диктует необходимость выполнения лапароцентеза под УЗИ-контролем.
Профилактика гемолитической болезни плода
Заключается в предупреждении Rh-иммунизации женщин – внимательном переливании крови с учетом Rh-принадлежности. Женщинам с Rh(-) кровью категорически не рекомендуется прерывание беременности, наступившей впервые. Методом специфической профилактики Rh-конфликта у женщин с Rh(-) кровью служит введение иммуноглобулина антирезус Rho человека после абортов, родов Rh(+) плодом, внематочной беременности, а также после инвазивной пренатальной диагностики – биопсии хориона, амниоцентеза, кордоцентеза.
Гемолитическая болезнь новорожденных

Гемолитическая болезнь новорождённого. Звучит страшно, пугающе — особенно в сочетании с трогательным словом «новорожденный». И это действительно тяжелая патология, которая требует срочного медицинского вмешательства. По прогнозам более 90 % детей, получивших своевременное лечение, впоследствии не имеют неврологических нарушений. Поэтому медлить нельзя, нужно вовремя диагностировать и принимать меры.
Поскольку, как правило, ГБН проявляется в первые дни жизни ребёнка, лечение назначают сразу, пожалуйста, доверяйте и не препятствуйте действиям врачей!
Итак, что же это за заболевание — ГБН? Это разрушение эритроцитов новорожденного ребенка антителами его матери. И причина его — несовместимость материнской и детской крови по антигенам красных кровяных клеток (эритроцитов), как правило, по резус-фактору и системе групп крови, и, иногда, по другим факторам крови.
В чем же причина?
Если у матери резус-отрицательная кровь, а у ребёнка резус-положительная, то возникает резус-несовместимость. Из-за этого иммунная система матери эритроциты плода может определить как потенциально опасные, инородные, и начнет вырабатывать антитела против резус-фактора, расположенного на них. Прикрепившись к эритроцитам ребёнка, антитела разрушают их. Причем начинается этот процесс еще в период внутриутробного развития плода и после рождения ребенка продолжается. Если же у плода кровь резус-отрицательная, а у мамы — резус-положительная, то это ситуации не возникает.
Как не пропустить симптомы гемолитической болезни
Пока мама беременна, признаки несовместимости крови никак себя не проявляют ни у матери, ни у плода. А уже после рождения ГБН клинически проявляется по-разному, в зависимости от того, какую форму примет: анемическую, желтушную и отёчную. Бывают также случаи сочетания этих форм. Давайте рассмотрим их отдельно.
1. Анемическая форма. Считается наиболее лёгкой. Ее проявления — бледность кожных покровов, неврологические нарушения, например, слишком продолжительный сон, вялость, апатичность, плохой аппетит, вялый сосательный рефлекс. Кроме того, присутствуют признаки увеличения селезёнки и печени, наблюдающиеся в динамике.
2. Желтушная форма. Наиболее часто встречающаяся форма. Она диагностируется почти в 90 % случаев. При этой форме желтуха самый главный симптом. Желтый оттенок буквально в первые часы жизни приобретает кожа, слизистые оболочки, возможны увеличения печени и селезёнки. От распространенности по телу и интенсивности желтухи определяют степень тяжести желтушной формы. Это определяется визуально по шкале Крамера. Всего степеней пять, при первой поражены лицо и шея, при пятой — уже все тело. Зависит интенсивность желтухи от уровня билирубина, который придает коже жёлтый. Критический уровень этого фермента способен поразить нейроны головного мозга, его структуры, и вызвать серьезного грозного осложнения, биллирубиновой энцефалопатии.
3. Отёчная форма («водянка плода»). Это наиболее тяжёлая форма, чаще всего диагностируемая ещё внутриутробно. Желтушная окраска плодных оболочек, околоплодных вод, пуповины не остался врачами незамеченными. У ребенка с момента рождения отеки по всему телу — подкожные, брюшной полости, грудной клетки. Состояние новорожденного тяжелое. Детям, у которых диагностируется именно эта форма заболевания, требуется интенсивное лечение, в том числе переливание крови.
Сразу после рождения детям, особенно из группы риска, важно определить группу крови. Дети, у которых не совпали группы крови или резус-принадлежности с мамой, первые сутки жизни должны быть осмотрены врачом несколько раз.
Мама может и сама заметить желтушность, также как и чрезмерную бледность слизистых и кожи. В этом случае необходимо незамедлительно сообщить врачу.
ГБН нельзя путать с другими заболеваниями новорождённых:
- наследственные гемолитические или постгеморрагические анемии;
- неиммунная водянка плода;
- различные инфекции и др.
Точную диагностику может провести только врач, не пытайтесь сами поставить диагноз или преуменьшить его важность.
Как лечат ГБН?
В лечении используются два подхода — консервативный и оперативный. К первому относят фототерапию и инфузионную терапию с внутривенными иммуноглобулинами, ко второму — заменное переливание крови. Формы лечения в зависимости от степени тяжести определяют врачи.
Конечно, фототерапия самый эффективный и безопасный метод лечения. В его основе — лечебное воздействие ультрафиолетовых лучей с определенной длиной волны, проникающих через кожу малыша и помогающих образовываться нетоксичной водорастворимой форме билирубина, которая в последствии легко выводится из организма. Как следствие, уровень билирубина в крови ребёнка падает, и организм не страдает от его токсического воздействия.
После постановки диагноза фототерапия проводится «нон-стоп». При этом ребенок теряет много жидкости, и восполняют ее как раз за счет внутривенного введения, частого прикладывания к груди и восполнения питьем.
В качестве побочных эффектов от лечения могут наблюдаться мелкоточечная сыпь и окрашивание мочи, кала и кожи в бронзовый цвет, все это не требует специального лечения, и проходят через некоторое время.
Операция заменного переливания крови проводится при тяжёлых формах гемолитической болезни новорождённых, и выполняется в условиях реанимационного отделения.
Поскольку средняя форма тяжести ГБН встречается довольно часто, мамам необходимо не только полагаться на врачей, но и самим быть внимательным к малышу, наблюдать за ним, особенно если ребенок относится к группе риска по группе крови и резусу. Нельзя списывать все проблемы на «желтушку новорожденных», как ее называют, и игнорировать эти серьезные симптомы.
Гемолитическая болезнь плода и новорожденного
Что такое Гемолитическая болезнь плода и новорожденного –
Под гемолитической болезнью плода и новорожденного понимают гемолитическую анемию, возникающую в связи с антигенным различием эритроцитов матери и ребенка, выработкой антител иммунокомпетентной системой матери против этого антигена, проникновением антител через плаценту и разрушением эритроцитов плода или ребенка под влиянием этих антител. Чаще всего антитела направлены против антигенов системы резус. Они вырабатываются иммунной системой резус-отрицательной женщины. Реже антитела направлены против групповых антигенов А или В ребенка и вырабатываются в организме матери группы 0.
Что провоцирует / Причины Гемолитической болезни плода и новорожденного:
Гемолитическая болезнь, связанная с резус-несовместимостью, развивается в результате проникновения антител матери через плаценту. Эти антитела фиксируются на поверхности эритроцитов плода, вследствие чего разрушаются макрофагами. Развивается гемолитическая анемия с очагами экстрамедулярного (внекостномозгового) кроветворения, увеличением количества непрямого билирубина, высокотоксичного для плода.
Патогенез (что происходит?) во время Гемолитической болезни плода и новорожденного:
Иммунизация матери резус-положительными эритроцитами плода происходит в родах, значительно реже женщина иммунизируется до беременности, обычно при трансфузии эритроцитов с отсутствующим у женщин антигеном. Было показано, что вероятность иммунизации женщины значительно выше тогда, когда муж и жена имеют одну и ту же группу крови по системе АВ0.
Термин «гемолитическая болезнь новорожденных» часто используют для обозначения анемии, связанной с резус-несовместимостью. Однако этот термин подразумевает и другие формы гемолитической анемии, в частности гемолитическую анемию, связанную с несовместимостью по системе АВ0, которая существует приблизительно в 20% всех беременностей. Лишь в 10% беременностей, несовместимых по системе АВ0, антитела матери влияют на плод. Гемолитическая болезнь АВ0 встречается 0 детей, матери которых имеют группу крови 0. Нормальные изоагглютинины АВ принадлежат к классу IgM. Они не проходят через плаценту. Однако у 10% здоровых людей группы 0 имеются антитела против антигенов А и В, относящиеся к классу IgG. Такие антитела обнаруживаются как у женщин, так и у мужчин и не зависят от предшествующей иммунизации. Эти антитела проходят через плаценту и могут вызывать гемолитическую анемию у плода или новорожденного. Среди детей-первенцев гемолитическая анемия АВ0 встречается так же часто, как и среди детей, рожденных от вторых и третьих родов.
Частота гемолитической болезни новорожденных, связанная с резус-несовместимостью, возрастает с каждыми последующими родами.
Симптомы Гемолитической болезни плода и новорожденного:
Клиническая картина гемолитической болезни различается в зависимости от количества антител, проникающих через плаценту. В самых тяжелых случаях у плода развиваются обширные отеки, асцит, появляется транссудат в плевральной полости. Ребенок может родиться мертвым или в крайне тяжелом состоянии. Резкий отек связывают с недостаточностью кровообращения вследствие тяжелой анемии. При менее тяжелых формах у детей при рождении оказываются увеличенными печень и селезенка, кожа бледна. Желтуха развивается в первые сутки. В связи с малокровием возникают кардиомегалия (увеличение размеров и массы сердца) и недостаточность кровообращения.
Одним из наиболее опасных симптомов гемолитической болезни новорожденных является ядерная желтуха с симптомами поражения нервной системы: ритмичные сокращения глазных яблок, судорожными подергиваниями, повышенным тонусом сосудов, криком высокой тональности, в самых тяжелых случаях – генерализованными судорогами. В дальнейшем у детей, выживших после тяжелой желтухи, развиваются необратимые изменения нервной системы: глухота, асимметричная спастичность. Иногда в дальнейшем страдают интеллект, познавательные функции. Критический уровень непрямого билирубина, при котором развивается ядерная желтуха, равен 310–344 мкмоль/л.
Встречается также легкая форма болезни, при которой отмечается бледность кожи почти без желтушности, снижается уровень гемоглобина и эритроцитов, слегка увеличиваются печень и селезенка.
При несовместимости по системе АВ0 клиническая картина болезни значительно легче, чем при резус-несовместимости. Достаточно редко отмечается существенное увеличение размеров печени и селезенки, незначительнее выражены анемия, гипербилирубинемия.
Ядерная желтуха весьма нехарактерна для гемолитической болезни АВ0.
Картина крови зависит от тяжести заболевания. Содержание гемоглобина при тяжелых формах болезни снижается при рождении до 60-80 г/л. Существенно повышено содержание ретикулоцитов (до 10-15%), в периферической крови большое количество эритрокариоцитов. Увеличено содержание лейкоцитов, характерен нейтрофильный сдвиг влево.
Л. С. Персианинов по тяжести разделил гемолитическую болезнь новорожденных на 3 степени. В качестве критерия используют 2 лабораторных показателя (гемоглобин и билирубин) и один клинический (отечность).
При I степени тяжести содержание гемоглобина превышает 150 г/л, концентрация билирубина не выше 86 мкмоль/л и отмечается лишь отечность подкожной клетчатки; при II степени уровень гемоглобина колеблется в пределах от 100 до 150 г/л, билирубина – в пределах от 80 до 137 мкмоль/л и обнаруживаются отечность и асцит; при III – содержание гемоглобина ниже 100 г/л, билирубина – выше 139 мкмоль/л, выявляется универсальный отек. Постепенно содержание гемоглобина снижается, иногда до 30-40 г/л, появляются выраженный эритрокариоцитоз, иногда мегалобласты. В редких случаях обнаруживаются клетки, очень напоминающие бласты. Бывают выраженный анизоцитоз, полихромазия. Для резус-несовместимости не характерно присутствие сфероцитов. В самых тяжелых случаях снижается уровень тромбоцитов.
При несовместимости по системе АВ0 анемия значительно легче, чем при резус-несовместимости. Однако при этом также повышен уровень ретикулоцитов. В периферической крови обнаруживаются эритрокариоциты, хотя их немного (5-10 на 100 лейкоцитов). При этой форме появляются сфероциты, которые неотличимы от сфероцитов при наследственном микросфероцитозе.
Диагностика Гемолитической болезни плода и новорожденного:
Исследования следует проводить, когда у новорожденного снижается уровень гемоглобина, повышается содержание непрямого билирубина. Эритроциты ребенка содержат антитела, выявляемые по прямой пробе Кумбса. Сыворотка матери содержит неполные антитела, выявляемые по непрямой пробе Кумбса с пулом донорских резус-положительных эритроцитов той же группы или группы 0. Если резус-принадлежности ребенка и матери совпадают или ребенок резус-отрицательный, у матери группа крови 0, а у ребенка А, В или АВ и имеются признаки гемолитической анемии, то возникает предположение о несовместимости по системе АВ0. В пользу этого говорит обнаружение у матери в сыворотке антител против антигенов А или В (в зависимости от группы крови ребенка), относящихся к классу IgG. Проба на «иммунные» изоагглютинины, дающие гемолиз при 37°С в присутствии комплемента, недостаточно специфична, так как его могут давать иногда антитела класса IgM, не имеющие отношения к гемолитической болезни новорожденного. Имеют значение отрицательный результат пробы, а также определение в сыворотке ребенка группы А антител против этого антигена, а у ребенка группы В – антител против антигена В. Иногда бывает положительной прямая проба Кумбса, но антигены А и В на эритроцитах новорожденного находятся на большом расстоянии, поэтому у ряда больных прямая проба Кумбса оказывается отрицательной.
Антенатальная диагностика гемолитической болезни новорожденного, связанной с резус-несовместимостью, прежде всего предполагает динамическое исследование антител в сыворотке матери против резус-антигена (D). Нарастание титра антител в течение беременности говорит о возможности резус-несовместимости у плода. Для антенатальной диагностики используется трансабдоминальный амниоцентез. Данную процедуру следует проводить лишь после ультразвукового исследования плаценты и плода.
Имеют значение нарастание уровня билирубина и, следовательно, динамическое исследование этого показателя.
Дифференциальная диагностика гемолитической болезни новорожденного осуществляется с другими типами анемий у новорожденных, особенно с неонатальной анемией в результате кровопотери от различных причин, в том числе при проникновении крови от плода к матери или межблизнецовой трансфузии, когда у одного близнеца может быть анемия, а у другого – эритроцитоз. При острой кровопотере наблюдаются нормохромная анемия и шок, при хронической – выраженная гипохромная анемия с повышением уровня ретикулоцитов и появлением эритрокариоцитов. Не характерны увеличение селезенки, повышение уровня билирубина. Фетоматеринское кровотечение подтверждается обнаружением в крови матери большого количества фетального гемоглобина, выявляемого как химически, так и гистохимически по методу Клейхауэра. Гемолитическую болезнь приходится дифференцировать с другими видами гемолитической анемии у мальчиков с дефицитом активности фермента Г-6-ФД. Использование женщиной перед родами лекарств, способных вызвать гемолиз, смазывание пуповины такими лекарствами могут привести к гемолитическому кризу у ребенка с резким падением гемоглобина, повышением уровня ретикулоцитов и эритрокариоцитов, увеличением селезенки. При этом прямая проба Кумбса оказывается отрицательной, у матери не находят антител против эритроцитарных антигенов ребенка.
Лечение Гемолитической болезни плода и новорожденного:
Лечение гемолитической болезни новорожденного – достаточно длительная и сложная задача. В тяжелых случаях на первом месте стоят борьба с асфиксией и коррекция ацидоза. Одним из методов лечения тяжелых форм гемолитической болезни новорожденных до сих пор является обменное переливание крови.
Впервые трансфузию эритроцитов при гемолитической болезни новорожденных применили в 1927 г. В тот период переливали кровь, совместимую лишь по системе АВ0, и часто использовали кровь отца. Смертность при данной манипуляции составляла 40%. После открытия резус-фактора и выяснения причин гемолитической болезни новорожденного детям начали переливать резус-отрицательную кровь, что снизило летальность до 30%. В дальнейшем женщин стали родоразрешать на 2-3 недели раньше положенного срока и переливать резус-отрицательную кровь; смертность снизилась до 20%, а после введения в практику обменных переливаний крови смертность составляет около 10%.
Следует отметить, что заменные переливания нередко дают серьезные осложнения, в первую очередь при нарушении техники переливаний. Необходимо использовать только свежую кровь, хранившуюся ни в коем случае не более 4 дней (лучше не более 2 дней). Вводить кровь следует не очень быстро, не быстрее 10 мл/мин. Иногда причиной смерти становится воздушная эмболия. Введение холодной крови может привести к остановке сердца, приступу удушья. Одним из осложнений заменных переливаний может быть синдром диссеминированного внутрисосудистого свертывания, как при массивных переливаниях крови. На первом этапе этого синдрома возможны тромботические осложнения, в том числе тромбозы портальных вен, затем может развиться выраженная кровоточивость с падением уровня тромбоцитов. Недостаточная асептика может вызвать септические осложнения. Как и все переливания, заменные переливания чреваты опасностью сывороточного гепатита. Заменные переливания, спасающие много новорожденных, можно использовать лишь при серьезных показаниях. Для их определения следят за уровнем непрямого билирубина, исследуют его прирост. У доношенных детей прирост, превышающий 5,2 мкмоль/л, а у недоношенных – 1,7 мкмоль/л, требует заменного переливания крови. Следует иметь в виду, что максимальный уровень билирубина при этой форме наблюдается на 3–4-й день болезни. Заменные переливания рекомендуются лишь при повышении уровня билирубина до 250-300 мкмоль/л. Используется кровь группы 0, совпадающая с резус-принадлежностью ребенка.
У доношенных новорожденных гемолитическая анемия, связанная с резус-несовместимостью, часто тяжелее, чем у детей, рожденных за 2-3 недели до срока. Это связано с меньшим количеством резус-антигена на поверхности эритроцитов у недоношенного ребенка. В отличие от резус-конфликта при болезни АВ0 никогда не прибегают к досрочному родоразрешению.
При нетяжелых формах гемолитической болезни новорожденного, связанной как с резус-несовместимостью, так и с несовместимостью по системе АВ0, можно использовать фенобарбитал, активирующий фермент глюкокуронилтрансферазу, необходимый для глюкуронирования билирубина. Иногда фенобарбитал назначают женщине в течение 2 недель до родов, но чаще лечение фенобарбиталом проводят новорожденному с нерезкой гипербилирубинемией в дозе 4 мг/(кг/сут.). В нетяжелых случаях гемолитической болезни новорожденного используется светотерапия. Электромагнитные волны видимой части спектра (420-460 ммк) переводят непрямой билирубин в безвредные, растворимые в воде соединения (дипиролы), которые легко выделяются из организма. Эффективность такой терапии невелика.
Профилактика Гемолитической болезни плода и новорожденного:
Профилактика резус-иммунизации – в первую очередь осторожность при переливаниях крови у девочек, девушек, молодых женщин, когда ошибочно может быть введена резус-положительная кровь. Это возможно при получении ложно-положительных результатов, нередко наступает иммунизация какими-то отсутствующими у девушки антигенами. В дальнейшем это приводит к гемолитической болезни новорожденного. Следовательно, переливание кровезамещающих растворов должно использоваться строго по жизненным показаниям. Однако чаще всего иммунизация женщин наступает в родах, в связи с чем разработана профилактика резус-несовместимости в родах.
Этот метод профилактики резус-конфликтной анемии в настоящее время широко используется.
К каким докторам следует обращаться если у Вас Гемолитическая болезнь плода и новорожденного:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гемолитической болезни плода и новорожденного, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Гемолитическая болезнь новорождённых что это за болезнь, каковы ее причины?
Гемолитическая болезнь новорождённых – это патологический процесс, который появляется при несовместимости белков крови женщины и плода по резус-фактору или системе АВ0. Данный патологический процесс ведёт к развитию анемии и желтухи новорождённых, но не является тяжёлой патологией при своевременном лечении. Дети, перенёсшие гемолитическую болезнь, могут иметь склонность к частым инфекционным заболеваниям, аллергическим реакциям.
Причины и факторы риска

Гемолитическая болезнь новорожденных проявляется желтушностью кожных покровов
Основным фактором развития гемолитической болезни новорождённых является резус-положительный плод и резус-отрицательная мать. Этого невозможно избежать при планировании беременности, поэтому тактику ее ведения надо выстраивать с учетом данного фактора.
Главный причинный фактор в патогенезе гемолитической болезни – это резус-конфликт в предыдущих родах.
Патогенез
Для гемолитической болезни новорождённых необходим пусковой механизм – это конфликт клеток крови мамы и ребёнка. Красные форменные элементы крови, то есть эритроциты плода, воспринимаются как чужие агенты иммунной системой мамы, из-за этого происходит интенсивная выработка антител для того, чтобы уничтожить чужие клетки.
Если у плода Rh-положительные красные клетки, а у матери Rh-отрицательные, то возникает резус-конфликт, так как её организм вырабатывает специальные антитела, способные проходить плацентарный барьер. Попадая в кровеносное русло ребёнка, антирезус-антитела связываются с белками рецепторов, которые расположены на эритроцитах и начинают уничтожать их. Из-за этого у плода уменьшается уровень гемоглобина и увеличивается уровень неконьюгированного билирубина, что приводит к формированию гемолитической желтухой новорождённых. Билирубин способен поражать клетки мозга и вызывать энцефалопатию, которая усугубляется нехваткой кислорода у плода. Помимо этого, неконьюгированный билирубин поражает печень, из-за чего в сыворотке крови увеличивается количество прямого билирубина, ведущего к застою желчи и воспалению печёночной ткани.
Из-за стремительного разрушения эритроцитов развивается гемолитическая анемия, что ведёт к нарушению функций кроветворения и газообмена тканей.
Клинические симптомы
Симптомы: изменение оттенка кожи, повышение температуры тела, осветление кала и потемнение мочи
Выделяют четыре основные формы течения гемолитической болезни новорождённых:
- Анемическая – развивается в 10-20% случаев, проявляется бледноватыми кожными покровами, изменением размеров печени и селезёнки, вялостью ребёнка, отсутствием аппетита, снижением физиологических рефлексов плода.
- Отёчный вариант является тяжёлой формой болезни, проявляется увеличением живота до больших размеров, выраженной отечностью тела, нарушением дыхания, анемией.
- Желтушное течение возникает в 90% случаев. При гемолитической желтухе появляется светлый кал и тёмная моча, кожа становится жёлтой с зеленоватым оттенком, из-за интоксикации повышается температура тела, общее состояние ребёнка ухудшается.
- Летальный исход внутриутробно.
Диагностика
Диагностика: контроль уровня билирубина в крови
Выделяют два вида диагностики данного заболевания: до и после родов.
- Правильно собранный акушерский и гинекологический анамнез – количество прерываний беременности, гемотрансфузии.
- Определение резус-фактора и группы крови обоих родителей.
- Пунктирование пузыря с дальнейшим исследованием состава околоплодной жидкости с определением плотности, уровня белка, минералов, эстрогенов, билирубина.
- Определение количества IgM с помощью иммунологического мониторинга.
- Ультразвуковое исследование плода. При резус-конфликте у ребёнка выявляется гепатоспленомегалия, асцит, специфическая поза Будды. При осмотре плаценты может наблюдаться ее утолщение.
Постнатальная диагностика проводится с первых часов жизни ребёнка:
- Наличие клинических симптомов: желтушность или побледнение кожных покровов, изменение цвета кала и мочи, ухудшение общего самочувствия ребёнка, неврологическая симптоматика, увеличение размеров селезёнки и печени.
- Определение группы крови по AB0 и Rh новорождённого.
- Уровень общего билирубина в динамике и почасовой прирост.
- Общий развёрнутый анализ крови: уменьшение уровня гемоглобина, эритроцитов и тромбоцитов, появление молодых ретикулоцитов и незначительное увеличение лейкоцитов.
- Реакция Кумбса позволяет выявить антирезусные антитела к белкам эритроцитов ребёнка.
- Иммунологический тест выявляет увеличение в крови IgM и IgA.
- Определение аллогемагглютинина в сыворотке крови и молоке мамы.
Лечение
Лечение: фототерапия для преобразования непрямого билирубина в водорастворимый
В зависимости от тяжести состояния новорождённого определяют метод медицинской помощи.
Консервативная терапия применяется при лёгком и среднем течении болезни:
- Дезинтоксикационная терапия необходима для выведения из организма ребёнка токсических веществ. Для этого внутривенно вводятся сорбенты, белковые препараты и глюкозо-солевые растворы.
- Для поддержания функции печени назначаются гепатопротекторы, витамины и антиоксиданты.
- Использование фототерапии с лампами зелёного, синего, белого, голубого цвета ведёт к превращению токсического билирубина в кожных покровах в водорастворимый билирубин, который выводится почками.
- Очистительные клизмы в первые минуты после рождения ребёнка. Это необходимо для удаления из кишечника мекония с высоким содержанием билирубина.
При средне-тяжёлом или тяжёлом течение гемолитической болезни срочно требуется:
- Переливание крови, которое позволяет постепенно удалить токсичный билирубин и антитела матери с помощью введения крови донора. Для данной процедуры используют эритроцитарную массу и свежезамороженную плазму.
- Плазмаферез — для удаления антител из плазмы крови.
- Гемосорбция при тяжёлом течении — производится фильтрация крови от токсинов через сорбенты.
Лечение проводится под контролем жизненно-важных показателей. В редких случаях могут возникнуть осложнения: портальная гипертензия, перфорация пупочной вены и кишечника, омфалит, анафилактический шок, тромбоэмболия, сердечная недостаточность, сепсис.
Прогноз
Невозможно предусмотреть последствия гемолитической болезни новорождённых, так как она может протекать как в лёгкой, так и в тяжёлой форме.
При лёгкой форме дети развиваются без особых отклонений. В старшем возрасте иногда наблюдается рахит, астеновегетативный синдром, аллергические реакции.
Тяжёлая форма опасна, может привести к гибели новорождённого или внутриутробной летальности на поздних сроках беременности. Осложнённая гемолитическая болезнь проявляется церебральным параличом, нарушением зрения, слуха, задержкой роста и развития ребёнка.
Дети, которые перенесли гемолитическую болезнь новорождённых, подлежат диспансерному наблюдению в течение 6 месяцев. Таким детям рекомендуется получить консультацию специалистов – невропатолога и иммунолога, а вакцинацию БЦЖ им проводят через 3 месяца.
Профилактика
К основным мерам профилактики относятся – устранение факторов риска и причин, которые могут спровоцировать тяжёлую патологию плода.
Так как главный причинный фактор в патогенезе гемолитической болезни – это резус-конфликт в предыдущих родах, то родившей женщине в течение 24 часов после появления на свет малыша нужно ввести иммуноглобулин анти –D. Благодаря этой сыворотке эритроциты плода выводятся из организма мамы, а новые антитела не образуются при следующей беременности.
Если выявлен резус-конфликт, то беременная женщина должна состоять на особом учёте у акушера-гинеколога. Для профилактики назначаются гормональные, антигистаминные, дезинтоксикационные и витаминные препараты. Также могут проводить специфическую гипосенсибилизацию по назначению врача.
Для того чтобы избежать тяжёлых последствий и осложнений, необходимо соблюдать все рекомендации гинеколога, своевременно проходить обследования.

* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Гемолитическая болезнь новорожденных
Гемолитическая болезнь новорожденных (сокр. ГБН) проявляется в виде патологического состояния новорожденных детей, причиной которого становится массивный распад красных телец крови – гемолиз эритроцитов с развитием желтухи. Провоцирует нарушения иммунологический конфликт между компонентами крови матери и плода, вызванный несовместимостью групп крови либо резус-фактора.
Впервые это явление было описано во французской литературе еще в 1609 году и только в 1932 Луису Даймонду и Кеннету Блэкфену удалось доказать, что водянка плода, тяжёлая форма анемии и желтуха – проявления одного заболевания, и связано оно с гемолизом эритроцитов. Поэтому они его назвали неонатальный эритробластоз.
Филипп Левин в 1941 году установил причину – резус-несовместимость родителей будущего ребенка. Но на сегодня по международной классификации 10-го пересмотра болезней ей присвоен код P55 и название «Гемолитическая болезнь плода и новорожденного», а также P55.9 при неуточненной гемолитической болезни плода и новорожденного.
Патогенез
В основе развития гемолитической болезни плода лежит гемолиз, вызванный иммунологическим конфликтом: из-за разницы групп крови либо резус-факторов составляющие крови плода воспринимаются организмом матери как чужеродные агенты – антигены, в ответ на это запускается процесс выработки антител, которые способны уничтожать резус-положительные эритроциты плода и проникать сквозь гемоплацентарный барьер. Повреждения также затрагивают печень, селезенку и органы кроветворения, включая костный мозг. Происходит продуцирование незрелых форм эритроцитов и выброс их в периферический кровоток — эритробластоз.
Такая атака на составляющие крови ребенка в первые часы после его рождения вызывает массированный внутрисосудистый гемолиз красных кровяных телец – эритроцитов, что приводит к накоплению в тканях ребенка билирубина, токсичного для головного мозга.
Классификация
В зависимости от клинической картины, гемолитическая болезнь плода бывает:
- Отечной формы – считается самым тяжелым патологическим состоянием, которое встречается достаточно редко и сопровождается развитием распространенных отеков, тяжелой анемии, кислородного голодания, сердечной недостаточности и даже может привести к смерти.
- Анемической формы – клиническая картина которой, развивается в первые дни после рождения ребенка в виде прогрессирования анемии и вызванной ею бледности кожи, а также увеличения внутренних органов (селезенки и печени).
- Желтушной формы – наиболее часто встречаемой и вызывающей у новорожденного желтуху, анемию и гепатоспленомегалию.
По тяжести течения заболевания эритробластоз бывает легкой, средне тяжелой и тяжелой формы. Тяжелая клиническая картина более характерна для недоношенных детей.
Причины
Главным провоцирующим фактором эритробластоза считается резус-конфликт и несовместимость компонентов крови матери и ребенка.
В зависимости от типа конфликта выделяют эритробластоз, спровоцированный:
- Резус-фактором – возникает у 99% женщин с резус-отрицательным фактором, он может не сказаться на здоровье ребенка и проявиться только в виде физиологической желтухи, вызванной незрелостью ферментов печени и её «самоликвидации» через 2-3 недели после рождения.
- По группе крови по системе АВО – встречается достаточно часто, вызван наследованием плода от отца антигенов эритроцитов А или В, когда группа крови матери — О (I). Гемолитическая болезнь новорожденных по группе крови не несет угрозы жизни новорожденного, не вызывает анемии, но провоцирует тяжелые симптомы желтухи и требует лечения.
- По другим антигенным системам (Duffy, Kidd, Lutheran, MNS и пр.) – патология встречается крайне редко.
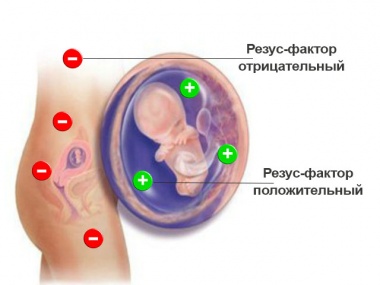
Наиболее частая причина гемолитической болезни новорожденных
Симптомы
Гемолитическая болезнь плода относится к тяжелым детским заболеваниям, которая может даже привести к летальному исходу.
Симптомы отечной формы эритробластоза
- распространённые отеки (лицо чересчур округлой формы, жидкость накапливается даже в плевральной и брюшной полости, в сердечной сумке);
- тяжелая анемия, которая может сохраняться в течение нескольких месяцев;
- сердечная недостаточность;
- кислородное голодание;
- угнетение рефлексов;
- сниженный тонус мышц;
- бледность кожных покровов, наличие воскового оттенка и желтизны;
- увеличенная печень и селезенка.
Симптомы анемической формы
- вялость;
- плохой аппетит;
- умеренно повышенный уровень билирубин;
- постепенное прогрессирование анемии;
- увеличение размеров селезенки и печени;
- бледные слизистые оболочки и кожные покровы.
Симптомы желтушной формы
- желтуха примерно на двенадцатые стуки жизни ребенка;
- гепатоспленомегалия;
- незначительная отечность;
- рефлексы снижены;
- поведение вялое и адинамичное;
- повышенный билирубин в анализах крови, что вызывает интоксикацию — вялость, срыгивания, рвоту, патологическое зевание, сниженный мышечный тонус;
- анемия (уровень гемоглобина не превышает 160 г/л).
Длительная билирубиновая интоксикация мозга может привести к “ядерной желтухе”, проявляющейся в виде мышечного гипертонуса, ригидности затылочных мышц, резкого «мозгового» крика, гиперестезии, выбухания большого родничка, подергивания мышц, судорог, положительного симптома заходящего солнца, нистагма, нарушения дыхания.
Анализы и диагностика
При постановке диагноза помимо изучения клинических проявлений, анамнеза и жалоб, важна презентация результатов различных пренатальных и постнатальных исследований:
- установление резус-фактора и группы крови отца и матери ребенка;
- исследование титра материнских противорезусных антител;
- проведение трансабдоминального амниоцентеза;
- УЗИ.
Для подтверждения гемолитической болезни новорожденных по группе крови необходимо определение уровня билирубина.
Лечение гемолитической болезни новорожденных
Медикаментозное лечение эритробластоза направлено на связывание и выведение из организма новорожденного токсичных продуктов распада эритроцитов и предполагает введение таких препаратов как:
При сгущении желчи лечение может проводиться с использованием желчегонных средств — аллохола, 12,5% раствора сернокислой магнезии внутрь, 2% и 6% для проведения электрофореза в области печени.


