Публикации в СМИ
Хронический интерстициальный нефрит (ХИН) — хроническое поражение тубуло-интерстициальной ткани почек, обусловленное воздействием инфекционных, метаболических, иммунных, токсических факторов, в клинической картине которого доминирует нарушение канальцевых функций.
Классификация • По патогенезу •• Первичный ХИН — первично возникающий в почке •• Вторичный ХИН — нефрит выступает одним из проявлений общего или системного заболевания • По этиологии (см. ниже Этиология).
Статистические данные. Точные данные отсутствуют из-за гиподиагностики.
Этиология • ЛС (см. Нефрит интерстициальный острый) • Метаболические нарушения: гиперурикемия, гиперкальциемия • Иммунные нарушения: СКВ, синдром Шёгрена, хронический активный гепатит, тиреоидит, отторжение почечного трансплантата • Тяжёлые металлы: золото, свинец, ртуть, литий и др. • Инфекции, например хронический пиелонефрит • Злокачественные новообразования: миеломная болезнь, болезнь лёгких цепей • Амилоидоз • Дисплазии почек: поликистоз, синдром Олпорта и др. • Обструкции мочевых путей.
Патогенез. Особенное значение в развитии тубуло-интерстициального воспаления имеет преобладание механизмов токсического и метаболического повреждения почек над иммунным.
Патоморфология • Лимфогистиоцитарная инфильтрация интерстиция • Склероз стромы • Дистрофия или атрофия эпителия канальцев • При анальгетической нефропатии следующие изменения: •• склероз капилляров слизистой оболочки мочевых путей •• сосочковый некроз •• фокально-сегментарный гломерулосклероз.
Клиническая картина • Синдром канальцевых нарушений • Проксимальные канальцевые нарушения (полный синдром Фанкони или парциальные нарушения — проксимальный канальцевый ацидоз, глюкозурия, протеинурия) • Дистальные канальцевые нарушения (дистальный ацидоз, гипер- или гипокалиемия, гипер- или гипонатриемия) • Парциальные нарушения канальцевых функций — зависят от этиологического фактора • Артериальная гипертензия (редко на ранних стадиях, на поздних стадиях и при ХПН — часто) • При вторичном ХИН — симптомы основного заболевания
Лабораторные данные • В крови — анемия, ацидоз, повышение СОЭ (чаще при иммунном или инфекционном генезе) • В моче — увеличение объёма (полиурия), гипостенурия, водно-электролитные нарушения, щелочная реакция мочи, тубулярная протеинурия, глюкозурия, эритроцитурия, лейкоцитурия • Гиперурикемия (при подагрической нефропатии).
Инструментальные данные • При всех ХИН по УЗИ — уменьшение размеров почек и повышение эхогенности (плотности) почек • При анальгетической нефропатии: •• экскреторная урография — признаки папиллярного некроза (см. Некроз почечный папиллярный) •• КТ — кальцификация каймы почечных сосочков •• цистоскопия — пигментация треугольника мочевого пузыря.
КЛИНИКО-ЛАБОРАТОРНЫЕ ОСОБЕННОСТИ НЕКОТОРЫХ ХИН
Лекарственные нефропатии
• Анальгетическая нефропатия •• Развивается при приёме метамизола натрия или сочетаний анальгетиков (парацетамол, фенацетин, ацетилсалициловая кислота) более 3 г/сут •• Чаще наблюдают у женщин старше 45 лет •• Эпизоды почечной колики в сочетании с асептической лейкоцитурией, макрогематурией •• Микрогематурия, умеренная протеинурия (массивная протеинурия более 3 г/сут — при развитии фокально-сегментарного гломерулосклероза •• Полиурия, гипостенурия, жажда (100%) •• Почечный канальцевый ацидоз (10–25%) •• Уменьшение размеров почек •• Тяжёлая анемия, не коррелирующая со степенью ХПН •• Гиперурикемия •• У половины больных отмечают артериальную гипертензию •• ОПН (обструкция отторгшимся сосочком, артериальная гипертензия, дегидратация) •• Высокий риск развития злокачественных опухолей мочевых путей •• Анальгетический синдром — сочетанное с почками поражение других органов: ЖКТ (язва желудка, стоматит), органов кроветворения (анемия, спленомегалия), ССС (артериальная гипертензия, атеросклероз), нервно-психической сферы (головная боль, психозы, личностные нарушения), половой системы (бесплодие, токсикоз беременности), кожи (пигментация кожных покровов бледно-жёлтого цвета).
• Циклоспориновая нефропатия •• Развивается в пересаженной почке при применении высоких доз циклоспорина — 10–15 мг/кг/сут •• Интерстициальный фиброз •• Артериальная гипертензия •• Медленно прогрессирующая ХПН •• Облитерирующий ангиосклероз •• Фокально-сегментарный гломерулосклероз с высокой протеинурией, неконтролируемой артериальной гипертензией и быстро прогрессирующей ХПН.
• Нефропатия, обусловленная приёмом НПВС •• Повышение АД •• Отёки — первичная почечная задержка натрия вследствие ингибирования Пг •• Острый канальцевый некроз с ОПН.
Токсические нефропатии
• «Золотая» нефропатия (при лечении ревматоидного артрита) •• Гломерулонефрит — мембранозный, с минимальными изменениями или пролиферативный •• Канальцевые дисфункции •• Васкулиты почечных сосудов •• Полное восстановление функций через 11 мес после отмены лечения золотом.
• Литиевая нефропатия •• Не отвечающий на АДГ нефрогенный несахарный диабет, неполный дистальный канальцевый ацидоз и азотемия (редко) •• Нефротический синдром.
• Кадмиевая нефропатия •• Нарушения функций проксимальных канальцев •• Прогрессирование в ХПН.
• Свинцовая нефропатия •• Снижение СКФ, почечного кровотока, минимальная протеинурия, неизменённый мочевой осадок, гиперурикемия, низкий клиренс уратов, иногда артериальная гипертензия, гиперкалиемия и ацидоз.
• Нефропатия при введении меди — наблюдают редко (болезнь Уилсона), клинически похожа на кадмиевую нефропатию.
• Ртутная нефропатия •• Мембранозный и пролиферативный гломерулонефрит •• Атрофия проксимальных канальцев с развитием синдрома Фанкони •• Прогрессирование ХПН.
Метаболические нефропатии • Уратная, или подагрическая, нефропатия — повреждение канальцев мочевой кислотой и уратами при алкоголизме, лечении цитостатиками опухолей, подагре, свинцовой интоксикации — бывает трёх видов •• ХИН •• Уратные камни •• Острая мочекислая нефропатия (обструкция почечных канальцев уратами с частым развитием ОПН). Лечение: диета с исключением пуринов, аллопуринол, принудительная полиурия, ощелачивание мочи • Оксалатно-кальциевая нефропатия — повреждение канальцев кристаллами оксалатов кальция при отравлении этиленгликолем, формировании илеоеюнального анастомоза, дефиците пиридоксина или тиамина •• Интерстициальный нефрит •• Оксалатно-кальциевый нефролитиаз •• Синдром острой мочекислой нефропатии (обструкции канальцев кристаллами с возможным развитием ОПН).
Прочие нефропатии, развивающиеся вторично при следующих заболеваниях • Амилоидозе (см. Амилоидоз) • Саркоидозе (см. Саркоидоз) •• Размеры почек обычно нормальны, небольшая протеинурия •• Гиперкальциемия и/или гиперкальциурия при саркоидозе могут привести к ОПН, нефрокальцинозу или нефролитиазу • СКВ и других системных заболеваниях соединительной ткани • При наследственных нефропатиях — поликистозе, синдроме Олпорта • При обструкции мочевых путей (аденоме простаты, мочекаменной болезни и др.) • При инфекции мочевых путей (хронический пиелонефрит).
Лечение • Отмена или снижение дозы ЛС, замена альтернативным препаратом • В большинстве случаев диета, ощелачивающая мочу • Достаточный объём жидкости для достижения полиурии • При иммунном ХИН — ГК • Коррекция водно-электролитных нарушений и КЩР • Лечение артериальной гипертензии • Лечение анемии • Лечение ОПН.
Профилактика • Необходимо помнить, что при наличии заболеваний почек (особенно при подагре, миеломной нефропатии, диабетическом гломерулосклерозе) или эпизодов ОПН в прошлом, а также в пожилом возрасте, при сердечной недостаточности, циррозе печени, алкоголизме и наркомании риск нефротоксических эффектов возрастает •• Соблюдение диеты •• Достижение принудительной полиурии при угрозе обструкции канальцев оксалатами, уратами •• Запрет приёма анальгетиков (менее токсичен парацетамол) и исключение нефротоксичных препаратов •• Отказ от рентгеноконтрастного исследования при наличии факторов риска ХИН • Уменьшение доз циклоспорина до 5 мг/кг/сут с мониторингом его содержания в крови • Раннее выявление и лечение основного заболевания.
Течение и прогноз • Возможно спонтанное восстановление функций или улучшение течения заболевания при быстрой отмене токсического фактора, ЛС (например, препаратов золота) • ХПН необратима, чаще при анальгетической нефропатии.
Сокращение: ХИН — хронический интерстициальный нефрит.
МКБ-10. N11 Хронический тубуло-интерстициальный нефрит.
Код вставки на сайт
Нефрит интерстициальный хронический
Хронический интерстициальный нефрит (ХИН) — хроническое поражение тубуло-интерстициальной ткани почек, обусловленное воздействием инфекционных, метаболических, иммунных, токсических факторов, в клинической картине которого доминирует нарушение канальцевых функций.
Классификация • По патогенезу •• Первичный ХИН — первично возникающий в почке •• Вторичный ХИН — нефрит выступает одним из проявлений общего или системного заболевания • По этиологии (см. ниже Этиология).
Статистические данные. Точные данные отсутствуют из-за гиподиагностики.
Этиология • ЛС (см. Нефрит интерстициальный острый) • Метаболические нарушения: гиперурикемия, гиперкальциемия • Иммунные нарушения: СКВ, синдром Шёгрена, хронический активный гепатит, тиреоидит, отторжение почечного трансплантата • Тяжёлые металлы: золото, свинец, ртуть, литий и др. • Инфекции, например хронический пиелонефрит • Злокачественные новообразования: миеломная болезнь, болезнь лёгких цепей • Амилоидоз • Дисплазии почек: поликистоз, синдром Олпорта и др. • Обструкции мочевых путей.
Патогенез. Особенное значение в развитии тубуло-интерстициального воспаления имеет преобладание механизмов токсического и метаболического повреждения почек над иммунным.
Патоморфология • Лимфогистиоцитарная инфильтрация интерстиция • Склероз стромы • Дистрофия или атрофия эпителия канальцев • При анальгетической нефропатии следующие изменения: •• склероз капилляров слизистой оболочки мочевых путей •• сосочковый некроз •• фокально-сегментарный гломерулосклероз.
Клиническая картина • Синдром канальцевых нарушений • Проксимальные канальцевые нарушения (полный синдром Фанкони или парциальные нарушения — проксимальный канальцевый ацидоз, глюкозурия, протеинурия) • Дистальные канальцевые нарушения (дистальный ацидоз, гипер- или гипокалиемия, гипер- или гипонатриемия) • Парциальные нарушения канальцевых функций — зависят от этиологического фактора • Артериальная гипертензия (редко на ранних стадиях, на поздних стадиях и при ХПН — часто) • При вторичном ХИН — симптомы основного заболевания
Лабораторные данные • В крови — анемия, ацидоз, повышение СОЭ (чаще при иммунном или инфекционном генезе) • В моче — увеличение объёма (полиурия), гипостенурия, водно-электролитные нарушения, щелочная реакция мочи, тубулярная протеинурия, глюкозурия, эритроцитурия, лейкоцитурия • Гиперурикемия (при подагрической нефропатии).
Инструментальные данные • При всех ХИН по УЗИ — уменьшение размеров почек и повышение эхогенности (плотности) почек • При анальгетической нефропатии: •• экскреторная урография — признаки папиллярного некроза (см. Некроз почечный папиллярный) •• КТ — кальцификация каймы почечных сосочков •• цистоскопия — пигментация треугольника мочевого пузыря.
КЛИНИКО-ЛАБОРАТОРНЫЕ ОСОБЕННОСТИ НЕКОТОРЫХ ХИН
Лекарственные нефропатии
• Анальгетическая нефропатия •• Развивается при приёме метамизола натрия или сочетаний анальгетиков (парацетамол, фенацетин, ацетилсалициловая кислота) более 3 г/сут •• Чаще наблюдают у женщин старше 45 лет •• Эпизоды почечной колики в сочетании с асептической лейкоцитурией, макрогематурией •• Микрогематурия, умеренная протеинурия (массивная протеинурия более 3 г/сут — при развитии фокально-сегментарного гломерулосклероза •• Полиурия, гипостенурия, жажда (100%) •• Почечный канальцевый ацидоз (10–25%) •• Уменьшение размеров почек •• Тяжёлая анемия, не коррелирующая со степенью ХПН •• Гиперурикемия •• У половины больных отмечают артериальную гипертензию •• ОПН (обструкция отторгшимся сосочком, артериальная гипертензия, дегидратация) •• Высокий риск развития злокачественных опухолей мочевых путей •• Анальгетический синдром — сочетанное с почками поражение других органов: ЖКТ (язва желудка, стоматит), органов кроветворения (анемия, спленомегалия), ССС (артериальная гипертензия, атеросклероз), нервно-психической сферы (головная боль, психозы, личностные нарушения), половой системы (бесплодие, токсикоз беременности), кожи (пигментация кожных покровов бледно-жёлтого цвета).
• Циклоспориновая нефропатия •• Развивается в пересаженной почке при применении высоких доз циклоспорина — 10–15 мг/кг/сут •• Интерстициальный фиброз •• Артериальная гипертензия •• Медленно прогрессирующая ХПН •• Облитерирующий ангиосклероз •• Фокально-сегментарный гломерулосклероз с высокой протеинурией, неконтролируемой артериальной гипертензией и быстро прогрессирующей ХПН.
• Нефропатия, обусловленная приёмом НПВС •• Повышение АД •• Отёки — первичная почечная задержка натрия вследствие ингибирования Пг •• Острый канальцевый некроз с ОПН.
Токсические нефропатии
• «Золотая» нефропатия (при лечении ревматоидного артрита) •• Гломерулонефрит — мембранозный, с минимальными изменениями или пролиферативный •• Канальцевые дисфункции •• Васкулиты почечных сосудов •• Полное восстановление функций через 11 мес после отмены лечения золотом.
• Литиевая нефропатия •• Не отвечающий на АДГ нефрогенный несахарный диабет, неполный дистальный канальцевый ацидоз и азотемия (редко) •• Нефротический синдром.
• Кадмиевая нефропатия •• Нарушения функций проксимальных канальцев •• Прогрессирование в ХПН.
• Свинцовая нефропатия •• Снижение СКФ, почечного кровотока, минимальная протеинурия, неизменённый мочевой осадок, гиперурикемия, низкий клиренс уратов, иногда артериальная гипертензия, гиперкалиемия и ацидоз.
• Нефропатия при введении меди — наблюдают редко (болезнь Уилсона), клинически похожа на кадмиевую нефропатию.
• Ртутная нефропатия •• Мембранозный и пролиферативный гломерулонефрит •• Атрофия проксимальных канальцев с развитием синдрома Фанкони •• Прогрессирование ХПН.
Метаболические нефропатии • Уратная, или подагрическая, нефропатия — повреждение канальцев мочевой кислотой и уратами при алкоголизме, лечении цитостатиками опухолей, подагре, свинцовой интоксикации — бывает трёх видов •• ХИН •• Уратные камни •• Острая мочекислая нефропатия (обструкция почечных канальцев уратами с частым развитием ОПН). Лечение: диета с исключением пуринов, аллопуринол, принудительная полиурия, ощелачивание мочи • Оксалатно-кальциевая нефропатия — повреждение канальцев кристаллами оксалатов кальция при отравлении этиленгликолем, формировании илеоеюнального анастомоза, дефиците пиридоксина или тиамина •• Интерстициальный нефрит •• Оксалатно-кальциевый нефролитиаз •• Синдром острой мочекислой нефропатии (обструкции канальцев кристаллами с возможным развитием ОПН).
Прочие нефропатии, развивающиеся вторично при следующих заболеваниях • Амилоидозе (см. Амилоидоз) • Саркоидозе (см. Саркоидоз) •• Размеры почек обычно нормальны, небольшая протеинурия •• Гиперкальциемия и/или гиперкальциурия при саркоидозе могут привести к ОПН, нефрокальцинозу или нефролитиазу • СКВ и других системных заболеваниях соединительной ткани • При наследственных нефропатиях — поликистозе, синдроме Олпорта • При обструкции мочевых путей (аденоме простаты, мочекаменной болезни и др.) • При инфекции мочевых путей (хронический пиелонефрит).
Лечение • Отмена или снижение дозы ЛС, замена альтернативным препаратом • В большинстве случаев диета, ощелачивающая мочу • Достаточный объём жидкости для достижения полиурии • При иммунном ХИН — ГК • Коррекция водно-электролитных нарушений и КЩР • Лечение артериальной гипертензии • Лечение анемии • Лечение ОПН.
Профилактика • Необходимо помнить, что при наличии заболеваний почек (особенно при подагре, миеломной нефропатии, диабетическом гломерулосклерозе) или эпизодов ОПН в прошлом, а также в пожилом возрасте, при сердечной недостаточности, циррозе печени, алкоголизме и наркомании риск нефротоксических эффектов возрастает •• Соблюдение диеты •• Достижение принудительной полиурии при угрозе обструкции канальцев оксалатами, уратами •• Запрет приёма анальгетиков (менее токсичен парацетамол) и исключение нефротоксичных препаратов •• Отказ от рентгеноконтрастного исследования при наличии факторов риска ХИН • Уменьшение доз циклоспорина до 5 мг/кг/сут с мониторингом его содержания в крови • Раннее выявление и лечение основного заболевания.
Течение и прогноз • Возможно спонтанное восстановление функций или улучшение течения заболевания при быстрой отмене токсического фактора, ЛС (например, препаратов золота) • ХПН необратима, чаще при анальгетической нефропатии.
Сокращение: ХИН — хронический интерстициальный нефрит.
Тубулоинтерстициальный нефрит: как побороть болезнь
У детей это состояние чаще всего развивается при врожденной почечной патологии, например обструкции мочевых путей или пузырно-мочеточниковом рефлюксе. Хронический тубулоинтерстициальный нефрит может быть идиопатическим, хотя это более характерно для взрослых. Аналогичные гистологические изменения наблюдаются при наследственных заболеваниях, называемых комплексом ювенильный нефронофтиз/медуллярная кистозная болезнь. Ювенильный нефронофтиз наследуется как аутосомно-рецессивный признак.
В нашей стране он встречается редко, но в странах Европы обусловливает 10-20 % случаев терминальной стадии ХПН. У больных, как правило, имеет место полиурия, задержка роста, необъяснимая анемия; ХПН развивается в позднем детском или подростковом возрасте. К вариантам ювенильного нефронофтиза с внепочечными проявлениями относят синдром Сениора-Локена (пигментная дегенерация сетчатки), синдром Жобера и окуломоторную апраксию типа Когана.
Медуллярный кистозный комплекс — аутосомно-доминантное заболевание, проявляющееся только в зрелом возрасте. Преимущественно у девочек-подростков встречается редкий аутоиммунный синдром тубулоинтерстициальный нефрит с у увеитом, при котором, кроме хронического тубулоинтерстициального нефрита и иридоциклита, обнаруживаются костномозговые гранулемы. Наконец, хронический тубулоинтерстициальный нефрит наблюдается при любых формах прогрессирующей болезни почек, независимо от ее причины, и наиболее важным предиктором развития терминальной стадии почечной недостаточности является тяжесть поражения интерстициальной ткани.
Патогенез и патоморфология тубулоинтерстициального нефрита у детей. Патогенез хронической формы этой патологии, как и острой, остается неясным, но имеющиеся данные свидетельствуют о роли иммунных механизмов. Макроскопически почки бледные и уменьшение. При микроскопическом исследовании обнаруживается атрофия канальцев и фиброз интерстициальной ткани с очагами лимфоцитарного воспаления. При ювенильном нефронофтизе часто находят мелкие кисты на границе коркового и мозгового вещества почек.
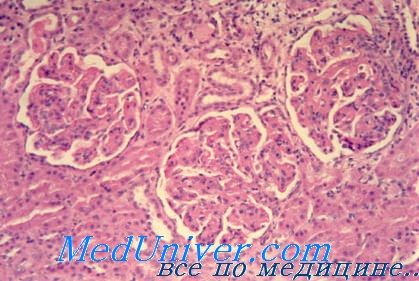
При первичном хроническом тубулоинтерстициальном нефрите до поздних стадий болезни клубочки остаются относительно сохранными. Когда тубулоинтерстициальный нефрит является следствием поражения клубочков, имеются признаки первичного заболевания.
Клинические проявления тубулоинтерстициального нефрита у детей. Клинические проявления хронического тубулоинтерстициального нефрита часто неспецифичны и просто отражают ХПН. Характерны задержка роста, полиурия, полидипсия и недержание мочи. Часто наблюдается анемия, особенно при ювенильном нефронофтизе. Поражение канальцев обычно сопровождается потерей соли, поэтому высокое АД отмечается редко.
Диагностика тубулоинтерстициального нефрита у детей. На хронический тубулоинтерстициальный нефрит указывают признаки и симптомы повреждения почечных канальцев, такие как полиурия и повышение уровня креатинина в сыворотке в сочетании с анамнестическими данными, свидетельствующие о хроническом течении болезни (длительный период недержания мочи или анемия, резистентная к препаратам железа).
УЗИ позволяет получить дополнительные данные о хронической природе заболевания (маленькие почки с повышенной эхогенностью, кисты в корково-мозговом веществе, характерные для ювенильного нефронофтиза, или признаки обструкции мочевых путей). При цистоуретрографии можно обнаружить пузырно-мочеточниковый рефлюкс или аномалии мочевого пузыря. При неясной причине болезни не исключена биопсия почек. Однако на поздних стадиях она не имеет диагностического значения, так как в терминальной стадии ХПН гистологические изменения (фиброз и воспаление канальцев) одинаковы при различных заболеваниях.
Лечение и прогноз тубулоинтерстициального нефрита у детей. Лечение направлено на поддержание водно-электролитного обмена и устранение нефротоксичных агентов. При обструктивной уропатии могут потребоваться солевые добавки и применение связывающей калий смолы. Профилактика инфекций с помощью антибиотиков в этих случаях замедляет развитие почечной патологии. Прогноз при хроническом тубулоинтерстициальном нефрите в значительной степени зависит от характера основного заболевания.
У больных с обструкцией мочевых путей или пузырно-мочеточниковым рефлюксом степень повреждения канальцев может быть разной; соответственно и болезнь имеет различное течение: ХПН может достичь терминальной стадии как через месяцы, так и через годы. При ювенильном нефронофтизе эта стадия всегда развивается уже к подростковому возрасту.
Тубулоинтерстициальный нефрит
Потеря аппетита, слабость, повышение температуры, боли в пояснице нередко нами связываются с банальным переохлаждением и не вызывают особого беспокойства. А на самом деле такие симптомы могут быть признаком очень серьезного заболевания почек – тубулоинтерстициального нефрита, которое требует постоянного наблюдения и усиленного врачебного контроля.
Тубулоинтерстициальный нефрит – неспецифическое поражение почечных канальцев и окружающей их (интерстициальной) ткани с постепенным распространением воспалительного процесса на остальные структуры почек. Выделяют острое и хроническое течение болезни. Диагностика тубулоинтерстициального нефрита часто затруднена, поскольку характер морфологических изменений при поражении канальцев очень схож с патологическими изменениями почечных структур при пиелонефрите.
Однако эти заболевания имеют совершенно разные причины возникновения и характер протекания и нуждаются в различном подходе к лечению.
Причины тубулоинтерстициального нефрита
Практически 95% всех случаев развития тубулоинтерстициального нефрита связаны с интоксикацией лекарственными средствами или перенесенными инфекционными заболеваниями. Также причиной возникновения такой патологии могут стать:
- перенесенный пиелонефрит;
- различные злокачественные образования, включая лейкоз;
- разные формы нефропатии;
- заболевания иммунной системы;
- ионизирующая радиация;
- отравление этанолом, тяжелыми металлами;
- аллергическая реакция на лекарственное средство;
- метаболические нарушения;
- системные заболевания – красная волчанка, склеродермия.
Злоупотребление противовоспалительными нестероидными препаратами и бесконтрольный прием отваров разных сборов лекарственных растений также нередко приводят к развитию тубулоинтерстициального нефрита.
Симптомы заболевания
Клиническая картина тубулоинтерстициального нефрита напрямую зависит от формы заболевания:
- острый тубулоинтерстициальный нефрит сразу же проявляет себя ознобом, лихорадкой, головной болью, усиленным потоотделением, появлением крапивницы, болями в пояснице, частыми позывами к мочеиспусканию и зачастую повышением артериального давления;
- хроническая форма тубулоинтерстициального нефрита, как и другие длительно развивающиеся патологии, часто протекает бессимптомно и проявляется сильной ночной потливостью, а также незначительной желтушностью кожи, общей слабостью и быстрой утомляемостью.
Неспецифическая и слабовыраженная симптоматика хронического тубулоинтерстициального нефрита, часто приводит к тому, что человек просто игнорирует заболевание, списывая такие признаки на простое переутомление или другую болезнь.
Опасность такого нефрита состоит в том, что на ранней стадии болезни симптоматика как таковая вообще отсутствует. Признаки заболевания появляются, когда воспалительный процесс уже распространился на все структуры почек и вызвал значительные нарушения функции почек и развитие хронической почечной недостаточности.
Диагностика
Правильно диагностировать заболевание может только грамотный нефролог или уролог. Диагноз устанавливается на основании анализа жалоб пациента, данных физикального осмотра и результатов лабораторно-инструментальных исследований. В Клинике Современной Медицины для диагностики тубулоинтерстициального нефрита применяют весь комплекс исследований:
- анализы крови и мочи (клинические, биохимические, бактериологические, пробы по Зимницкому и Нечипоренко, проба Роберга, серологические исследования и т. д.);
- УЗИ, КТ, МРТ почек;
- биопсия почек;
- обычная и контрастная рентгенография почек.
Оборудование экспертного класса, которым оснащена наша клиника, позволяет провести все диагностические мероприятия максимально быстро, получить точные результаты и поставить окончательный диагноз. Не нужно заниматься самолечением, правильно диагностировать болезнь может лишь грамотный специалист.
Следует помнить, что одной из основных причин развития острой и хронической формы тубулоинтерстициального нефрита является интоксикация лекарственными препаратами. Поэтому, если у вас появилась лихорадка и болит поясница, не нужно горстями пить таблетки. Такой подход лишь усугубит проблему и в результате приведет к развитию почечной недостаточности и другим тяжелым осложнениям.
Лечение тубулоинтерстициального нефрита
Лечение тубулоинтерстициального нефрита комплексное и направлено на устранение причины, вызвавшей патологический процесс в тканях почек. То есть, если нефрит был спровоцирован аллергией на лекарственное средство, прием препарата немедленно прекращают и назначают кортикостероиды для ускорения процесса излечения почек.
Медикаментозное лечение острого и хронического тубулоинтерстициального нефрита основано на комплексном подходе. Специалисты Клиники Современной Медицины для каждого пациента разрабатывают индивидуальную программу лечения, с применением необходимого ряда медикаментов (в зависимости от причины болезни), физиопроцедур, диетотерапии и питьевого режима для коррекции нарушений водно-электролитного баланса.
При развитии острой почечной недостаточности на фоне нефрита может потребоваться проведение гемодиализа аппаратом «искусственная почка». Своевременное обращение к врачу и грамотно проведенная терапия позволят избежать развития тяжелых осложнений и сохранить здоровье мочевыводящей системы.
Если вы ищете грамотного уролога или нефролога, которому можно доверить самое ценное – собственное здоровье, обращайтесь в Клинику Современной Медицины. Наши доктора имеют огромный практический опыт успешного лечения острой и хронической формы тубулоинтерстициального нефрита, а мощная современная лечебно-диагностическая база позволяет быстро провести весь спектр необходимых обследований и назначить наиболее результативную терапевтическую программу.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам лечения нефрологических заболеваний. Мы готовы оказать вам услуги лечения тубулопатии и лечения амилоидоза.
Диагностика и лечение хронического тубулоинтерстициального нефрита
Хроническим тубулоинтерстициальным нефритом называется любое хроническое заболевание почек, при котором повреждение канальцев или окружающей ткани является более выраженным, чем повреждение почечных клубочков или кровеносных сосудов. Хроническая форма заболевания развивается при стечении различных обстоятельств, включая генетические или метаболические нарушения, обструктивную уропатию и хронический контакт с токсинами окружающей среды или некоторыми лекарственными препаратами. Хронический тубулоинтерстициальный нефрит — заболевание, характеризующееся неинфекционным воспалительным процессом интерстициальной ткани и канальцев почек. Данная патология не приводит к деструктивным изменениям в почечных тканях, а воспаление не распространяется на чашки и лоханки почки. Тубулоинтерстициальный нефрит может развиваться в любом возрасте (в том числе у новорожденных и пожилых людей). Чаще всего заболевание возникает в возрасте 20–50 лет
Diagnosis and treatment of chronic tubulointerstitial nephritis
Keywords: chronic tubulointerstitial nephritis, development mechanisms, symptoms, diagnostics, treatment, prevention
Chronic tubulointerstitial nephritis is any chronic kidney disease in which damage to the tubules or surrounding tissue is more pronounced than damage to the kidney glomeruli or blood vessels. The chronic form of the disease develops in a confluence of various circumstances, including genetic or metabolic disorders, obstructive uropathy and chronic exposure to environmental toxins or certain medicines. Chronic tubulointerstitial nephritis is a disease characterized by a noninfectious inflammatory process of interstitial tissue and renal tubules. This pathology does not lead to destructive changes in the kidney tissues, and the inflammation does not extend to the calyces and pelvis of the kidney. Tubulointerstitial nephritis can develop at any age (including in newborns and the elderly). Most often, the disease occurs at the age of 20–50 years.
Хронический тубулоинтерстициальный (интерстициальный) нефрит (ХТИН) — хроническое заболевание почек, развивающееся в ответ на длительное воздействие экзо- и/или эндогенных факторов и проявляющееся воспалительными изменениями тубулоинтерстициальной ткани с развитием интерстициального фиброза и тубулярной атрофии с частым развитием хронической почечной недостаточности [4].
Вопрос распространенности хронического тубулоинтерстициального нефрита является одним из самых сложных.
Существенные различия в распространенности нефритов микробного и лекарственного генеза в Россиии за рубежом определяются несовершенством технологий выявления и регистрации этой патологии, несогласованностью диагностических критериев, а иногда неспецифичностью клинических проявлений некоторых форм интерстициальных нефритов. По данным ряда центров, при проведении пункционной нефробиопсии ХТИН регистрируется в 1,8–2,5 % случаев.
Однако по данным клинических исследований удельный вес ХТИН выше и колеблется от 4 до 12 %.
При анализе причин хронической интерстициальной патологии почек было показано, что в 63,4 % случаях нефрит развился вследствие хронического лекарственного воздействия (НПВС, анальгетики, фуросемид и др.), в 14,6 % случаях — вследствие бактериального воздействия, в 10,8 % — обструктивного воздействия, в том числе мочекаменной болезни, пиело-ренального рефлюкса, стриктуры мочеточника, аберрантных сосудов, в 3,2 % — вследствие длительного экзогенного токсического воздействия, в 8 % — неясного генеза [4].
Причинами, приводящими к развитию ХТИН, могут быть инфекционные процессы, вызванные бактериями, вирусами, метаболические нарушения, тяжелые металлы, заболевания с иммунным генезом, неопластические заболевания, радиация, наследственные болезни почек. Крайне редко наблюдаются наследственные формы тубулоинтерстициального нефрита, связанные, в частности, с мутацией генов муцина-1, уромодулина, семейная хроническая интерстициальная нефропатия с гиперурикемией и др. Анальгетики и НПВС являются наиболее частыми причинами развития лекарственного ХТИН. ХТИН лекарственного генеза страдают преимущественно лица старше 40–45 лет. 65 % лиц с анальгетической нефропатией составили лица трудоспособного возраста. Многие исследователи отмечают, что у женщин лекарственная патология почек развивается чаще, что обусловлено более частым применением анальгетиков и НПВС. На рисунке 1 представлены факторы риска, способствующие развитию ХТИН наравне с воздействием причинного фактора [3].
Евсеева Таисия Александровна, Диагностика и лечение хронического тубулоинтерстициального нефрита. Справочник врача общей практики №8 2018. 2018;8.
Интерстициальный нефрит ( Тубулоинтерстициальный нефрит )
Интерстициальный нефрит — это острое или хроническое негнойное воспаление стромы и канальцев почек, обусловленное гиперергической иммунной реакцией. Проявляется болями в пояснице, нарушением диуреза (олигоанурией, полиурией), интоксикационным синдромом. Диагностируется с помощью общего и биохимического анализов мочи, крови, УЗИ почек, определения β2-микроглобулина, гистологического исследования биоптата. Схема лечения сочетает детоксикацию при отравлениях, этиопатогенетическую терапию основного заболевания с назначением иммуносупрессоров, антигистаминных средств, антикоагулянтов, антиагрегантов. В тяжелых случаях требуется проведение ЗПТ, трансплантация почки.
МКБ-10
Общие сведения
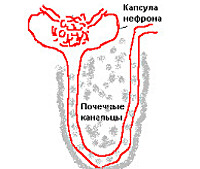
Особенностью интерстициального нефрита является вовлечение в патологический процесс межуточной ткани, тубулярных структур, кровеносных и лимфатических сосудов без распространения на чашечно-лоханочную систему и грубой гнойной деструкции органа. Поскольку ведущую роль в патогенезе расстройства играет тубулярная дисфункция, в настоящее время заболевание принято называть тубулоинтерстициальным нефритом (ТИН).
По данным масштабных популяционных исследований, острые варианты интерстициального воспаления составляют до 15-25% всех случаев острого повреждения почек. Распространенность хронических форм заболевания по результатам пункционной нефробиопсии колеблется от 1,8 до 12%. Патология может развиться в любом возрасте, однако чаще наблюдется у 20-50-летних пациентов.

Причины
Поражение ренального канальцевого аппарата и межуточной ткани имеет полиэтиологическую основу, при этом роль отдельных повреждающих факторов отличается в зависимости от характера течения процесса. Основными причинами острого негнойного интерстициального воспаления почек, по наблюдениям специалистов в сфере урологии и нефрологии, являются:
- Прием нефротоксичных препаратов. Более 75% случаев острого тубулоинтерстициального нефрита развивается у чувствительных пациентов после приема антибиотиков, сульфаниламидов, НПВС, реже — тиазидных диуретиков, противовирусных средств, анальгетиков, барбитуратов, иммунодепрессантов.
- Аналогичный эффект могут вызывать вакцины и сыворотки.
- Системные процессы. У 10-15% больных патологические изменения в интерстициальной ткани и канальцах ассоциированы с аутоиммунными болезнями (синдромом Шегрена, СКВ), саркоидозом, лимфопролиферативными заболеваниями. В эту группу причин также входят случаи метаболических нарушений (гиперурикемии, оксалатемии) и острых токсических нефропатий.
- Инфекционные агенты. Хотя воспаление носит негнойный характер, у 5-10% пациентов оно возникает на фоне или после перенесенного инфекционного процесса. Интерстициальные формы нефрита могут осложнить течение бруцеллеза, иерсиниоза, цитомегаловирусной инфекции, лептоспироза, риккетсиоза, шистоматоза, токсоплазмоза, других инфекций, сепсиса.
- Неустановленные факторы. До 10% случаев внезапно развившегося нефрита с поражением интерстиция, канальцев имеют неуточненную этиологию и считаются идиопатическими. У части пациентов острая почечная патология сочетается с клиникой воспаления сосудистой оболочки глаз (синдром тубулоинтерстициального нефрита с увеитом).
Как и острые формы заболевания, хронический тубулоинтерстициальный нефрит может сформироваться на фоне длительного приема нефротоксичных лекарственных средств (в первую очередь НПВС, цитостатиков, солей лития), отравления ядами (солями кадмия, свинца). Патология часто возникает у пациентов с метаболическими расстройствами (подагрой, цистинозом, повышенными уровнями оксалатов, кальция в крови), аллергическими и аутоиммунными болезнями.
Хронический ТИН осложняет течение туберкулеза, заболеваний крови (серповидно-клеточной анемии, синдрома отложения легких цепей). У больных с аутосомно-доминантной тубулоинтерстициальной болезнью негнойный нефрит имеет наследственную основу. При длительной постренальной обструкции мочевыводящих путей (везикоуретеральном рефлюксе, аденоме предстательной железы, мочеточниково-влагалищных свищах и т. п.), атеросклерозе ренальной артерии, гломерулопатиях хроническое интерстициальное воспаление является вторичным.
Патогенез
Механизм развития интерстициального нефрита зависит от характера, интенсивности действия повреждающего фактора. Зачастую воспаление имеет аутоиммунную основу и провоцируется осаждением циркулирующих в крови иммунных комплексов (при лимфопролиферативных процессах, системной красной волчанке, приеме нестероидных противовоспалительных средств) или антител к базальной мембране канальцев (при интоксикации антибиотиками, отторжении трансплантата).
При хронизации процесса важную роль играет патологическая активация макрофагов и T-лимфоцитов, вызывающих протеолиз тубулярных базальных мембран и усиливающих перекисное окисление с образованием свободных радикалов. Иногда канальцевый эпителий повреждается в результате селективной кумуляции и прямого разрушающего действия нефротоксичного вещества, реабсорбируемого из первичной мочи.
Локальное выделение медиаторов воспаления в ответ на действие повреждающего фактора вызывает отек интерстиция и спазм сосудов, который усугубляется их механическим сдавлением. Возникающая ишемия почечной ткани потенцирует дистрофические изменения в клетках, снижает их функциональность, в части случаев провоцирует развитие папиллярного некроза и массивную гематурию.
Из-за повышения давления в канальцах и снижения эффективного плазмотока вторично нарушается фильтрующая способность гломерулярного аппарата, что приводит к почечной недостаточности и увеличению уровня сывороточного креатинина. На фоне отека межуточной ткани и повреждения канальцевого эпителия снижается реабсорбция воды, усиливается мочевыделение.
При остром течении нефрита постепенное уменьшение отека интерстициального вещества сопровождается восстановлением ренального плазмотока, нормализацией скорости клубочковой фильтрации и эффективности канальцевой реабсорбции. Длительное присутствие повреждающих агентов в сочетании со стойкой ишемией стромы на фоне нарушений кровотока влечет за собой необратимые изменения эпителия и замещение функциональной ткани соединительнотканными волокнами.
Склеротические процессы усиливаются за счет стимуляции пролиферации фибробластов и коллагеногенеза активированными лимфоцитами. Существенную роль в возникновении гиперергической воспалительной реакции играет наследственная предрасположенность.
Классификация
При систематизации клинических форм интерстициального нефрита принимают в расчет такие факторы, как наличие предшествующей патологии, остроту возникновения симптоматики, развернутость клинической картины. Если острое межуточное воспаление развивается у ранее здоровых пациентов с интактными почками, процесс считается первичным. При вторичном тубулоинтерстициальном нефрите почечная патология осложняет течение подагры, сахарного диабета, лейкемии и других хронических болезней. Для прогнозирования исхода заболевания и выбора оптимальной терапевтической тактики важно учитывать характер течения воспалительного процесса. Урологи и нефрологи различают две формы интерстициального воспаления:
- Острый нефрит. Возникает внезапно. Сопровождается значительными морфологическими изменениями стромы, канальцев, зачастую – обратимыми. Гломерулы обычно не повреждаются. Протекает бурно с выраженной клинической симптоматикой тубулярного поражения и вторичного нарушения клубочковой фильтрации. Часто наблюдается быстрое двухстороннее снижение или полное прекращение функции почек. Острые формы межуточного нефрита служат причиной 10-25% острой почечной недостаточности. Несмотря на серьезный прогноз, своевременное назначение адекватной терапии позволяет восстановить функциональные возможности органа.
- Хронический нефрит. Морфологические изменения развиваются постепенно, преобладают процессы фиброзирования интерстициальной ткани, атрофии канальцевого аппарата с его замещением соединительной тканью и исходом в нефросклероз. Возможна вторичная гломерулопатия. Симптоматика нарастает медленно, при выраженных склеротических процессах является необратимой. У 20-40% пациентов с хронической почечной недостаточностью нарушение фильтрующей функции почек вызвано именно тубулоинтерстициальным нефритом. Прогноз заболевания серьезный, при возникновении ХПН необходимо проведение ЗПТ и пересадка почки.
При остром воспалении оправдано выделение нескольких вариантов заболевания с разной выраженностью симптомов. Для развернутой формы нефрита характерна классическая клиническая картина. Отличительной особенностью тяжелого воспаления является ОПН с анурией, требующая срочного проведения заместительной почечной терапии. При благоприятно протекающем абортивном воспалении отсутствует олигоанурия, преобладает полиурия, концентрационная функция восстанавливается за 1,5-2 месяца. При развитии интерстициального очагового нефрита симптоматика стертая, превалирует нарушение реабсорбции мочи.
Симптомы интерстициального нефрита
Признаки заболевания неспецифичны, сходны с проявлениями других видов нефрологической патологии. Клиника зависит от особенностей развития воспалительного процесса. При остром нефрите и обострении хронического воспаления наблюдаются нарушения общего состояния — головная боль, ознобы, лихорадка до 39-40° С, нарастающая слабость, утомляемость. Возможно повышение артериального давления. В моче появляется кровь.
Пациент жалуется на сильные боли в пояснице, количество мочи резко уменьшается вплоть до анурии, которая впоследствии сменяется полиурией. При прогредиентном заболевании больного беспокоят тупые боли в области поясницы, незначительное снижение объема суточной мочи, папулезная сыпь. Иногда наблюдается субфебрилитет. О возможном снижении фильтрационной способности органа при хроническом варианте нефрита свидетельствует появление симптомов уремической интоксикации — тошноты, рвоты, кожного зуда, сонливости.
Осложнения
При отсутствии адекватной терапии острый интерстициальный нефрит зачастую переходит в хроническую форму. Изменения в почечном интерстиции со временем приводят к снижению количества функционирующих нефронов. Следствием этого является развитие хронической почечной недостаточности, инвалидизирующей пациента и требующей проведения заместительной терапии. Воспалительный процесс может вызвать активацию ренин-ангиотензин-альдостероновой системы, стимулировать повышенный синтез вазоконстрикторных веществ, что проявляется стойкой артериальной гипертензией, рефрактерной к медикаментозной терапии. Нарушение синтеза эритропоэтинов при хронических нефритах интерстициального типа становится причиной тяжелых анемий.
Диагностика
В связи с неспецифичностью клинической симптоматики при постановке диагноза интерстициального нефрита важно исключить другие причины острой или хронической нефропатии. Как правило, окончательная диагностика заболевания проводится на основании результатов гистологического исследования с учетом вероятных повреждающих факторов. Рекомендованными методами лабораторно-инструментального обследования являются:
- Общий анализ мочи. Характерна протеинурия — от небольшой и умеренной (суточное выделение с мочой 0,5-2 г белка) до нефротической (более 3,5 г белка /сут). У большинства больных определяется эритроцитурия, лейкоцитурия с наличием эозинофилов и лимфоцитов в моче. Возможна цилиндрурия. В анализе отсутствуют бактерии. Плотность мочи зависит от формы и стадии нефрита.
- УЗИ почек. Для острого интерстициального процесса типичны нормальные или несколько увеличенные размеры почек, повышение кортикальной эхогенности. При хроническом нефрите органы уменьшены, эхогенность усилена, у некоторых пациентов отмечается деформация контура. Исследование дополняют УЗДГ почек, выявляющим нарушение ренальной гемодинамики.
- Биохимический анализ крови. Результаты показательны при возникновении почечной недостаточности. Характерными признаками нарушения гломерулярной фильтрации служат повышение сывороточных уровней креатинина, мочевой кислоты, азота. Соответствующие изменения выявляются при проведении нефрологического комплекса и подтверждаются пробой Реберга.
- Бета-2-микроглобулин. Специфическим маркером нарушения реабсорбции в тубулярном аппарате является повышение экскреции β2-микроглобулина с мочой и снижение его уровня в крови. При межуточном нефрите сывороточная концентрация белка, определенная иммунохемилюминесцентным методом, не превышает 670 нг/мл, а его содержание в моче составляет более 300 мг/л.
- Пункционная биопсия почек. При остром процессе исследование биоптата позволяет обнаружить отек интерстиция, его инфильтрацию эозинофилами, плазмоцитами, мононуклеарные инфильтраты в перитубулярном пространстве, вакуолизацию канальцевого эпителия. О хроническом нефрите свидетельствует лимфоцитарная инфильтрация, атрофия канальцев и склероз стромы.
При хроническом интерстициальном воспалении наблюдается значительное снижение уровня эритроцитов и гемоглобина в общем анализе крови, при остром варианте нефрита возможна эозинофилия. Соответственно тяжести нарушений могут изменяться показатели электролитного баланса крови: увеличиваться или уменьшаться содержание калия, снижаться концентрации кальция, магния, натрия. При подозрении на возможную связь нефрита с системными заболеваниями дополнительно назначают анализы на выявление волчаночного антикоагулянта, антител к ds-ДНК, рибосомам, гистонам и другим нуклеарным компонентам. Часто определяется повышение уровней иммуноглобулинов — IgG, IgM, IgE.
Дифференциальная диагностика проводится между различными патологическими состояниями, которые осложняются интерстициальным воспалением. Заболевание также дифференцируют с острым, хроническим и быстропрогрессирующим гломерулонефритом, пиелонефритом, мочекаменной болезнью, опухолями почек. Кроме уролога и нефролога больным с подозрением на интерстициальный иммуновоспалительный процесс могут быть показаны консультации ревматолога, аллерголога-иммунолога, токсиколога, инфекциониста, фтизиатра, онколога, онкогематолога.
Лечение интерстициального нефрита
План ведения пациента определяется клинической формой и этиологическим фактором нефрологической патологии. Больных с симптоматикой острого межуточного нефрита экстренно госпитализируют в палату интенсивной терапии урологического или реанимационного отделения. При хроническом течении воспаления рекомендована плановая госпитализация в нефрологический стационар.
Основными терапевтическими задачами являются прекращение поступления и вывод из организма химического вещества, спровоцировавшего токсическое повреждение или гиперергическую иммуновоспалительную реакцию, десенсибилизация, детоксикация, стабилизация основного заболевания при вторичных формах нефрита, коррекция метаболических расстройств. С учетом стадии и течения болезни назначаются:
- Этиопатогенетическая терапия основного заболевания. Устранение причины, вызвавшей тубулоинтерстициальное воспаление, при отсутствии необратимых изменений канальцев и стромы позволяет быстрее нормализовать реабсорбционную и фильтрующую функции. При острых процессах, спровоцированных токсическими воздействиями, эффективны антидоты, энтеросорбенты, методы экстракорпоральной детоксикации. Грамотное лечение системных процессов направлено на предупреждение раннего развития ХПН.
- Иммуносупрессоры. При неэффективности детоксикационной терапии интерстициального медикаментозного нефрита, идиопатических формах заболевания, аутоиммунных болезнях часто применяют кортикостероиды в комбинации с антигистаминными средствами. Глюкокортикостероиды уменьшают отек межуточного вещества, ослабляют активность иммунного воспаления, противогистаминные препараты снижают выраженность гиперергического ответ. При дальнейшем нарастании симптоматики назначают цитостатики.
- Симптоматическое лечение. Поскольку острая почечная дисфункция зачастую сопровождается метаболическими расстройствами, пациентам с тубулоинтерстициальным нефритом показана интенсивная инфузионная терапия. Обычно под контролем диуреза вводят коллоидные, кристаллоидные растворы, препараты кальция. При аутоиммунных заболеваниях рекомендован прием антикоагулянтов, антиагрегантов.
- Для купирования возможной артериальной гипертензии используют блокаторы рецепторов ангиотензина.
При нарастании почечной недостаточности для предотвращения тяжелых уремических расстройств проводится заместительная терапия (перитонеальный диализ, гемодиализ, гемофильтрация, гемодиафильтрация). Больным с исходом хронического воспаления в выраженные склеротические изменения интерстициального вещества, атрофию канальцев и гломерул требуется трансплантация почки.
Прогноз и профилактика
При ранней диагностике и назначении адекватной этиотропной терапии полное выздоровление наступает более чем у 50% больных. Прогноз при интерстициальном нефрите благоприятный, если у пациента сохраняются нормальные показатели скорости гломерулярной фильтрации. Для предупреждения развития заболевания необходимо своевременное лечение инфекционных болезней почек, системных поражений соединительной ткани, ограничение приема нефротоксических препаратов (НПВС, антибиотиков из группы тетрациклина, петлевых диуретиков).
Меры индивидуальной профилактики нефрита включают употребление достаточного количества жидкости, отказ от самостоятельного приема лекарственных препаратов, прохождение регулярных медицинских осмотров, особенно при работе с производственными ядами.
1. Острый интерстициальный нефрит: значение морфологического диагноза/ Чуб О.И., Павленко Н.В., Мордовец Е.М.// Почки. – 2015 – №4 (14).
2. Клинические рекомендации по диагностике и лечению хронического тубулоинтерстициального нефрита. – 2017.
4. Острый тубулоинтерстициальный нефрит: проблемы диагностики/ Елисеева Л.И., Баранникова Е.И., Куринная В.П., Щербинина И.Г.// Нефрология и диализ – 2002 – Т.4, №2.
Тубулоинтерстициальный нефрит
Тубулоинтерстициальный нефрит (интерстициальный нефрит) – это негнойный воспалительный процесс, протекающий в соединительной ткани почек и сопровождающийся поражением канальцевой системы. Его развитие ассоциировано со чрезмерно выраженной неадекватной иммунной реакцией.
Причины тубулоинтерстициального нефрита
Возникновение данного заболевания обусловлено:

- применением нефротоксических медикаментов – противовирусных, антибактериальных, анальгетических и нестероидных противовоспалительных средств, иммунодепрессантов, тиазидных диуретиков и барбитуратов;
- системными, аутоиммунными и лимфо-пролиферативными патологиями;
- метаболическими нарушениями;
- осложненным течением инфекционных заболеваний – цитомегалии, бруцеллеза, токсоплазмоза, иерсиниоза, лептоспироза, риккетсиоза, туберкулеза, шистоматоза, сепсиса;
- интоксикацией тяжелыми металлами и ядами;
- наследственной предрасположенностью;
- длительной обструкцией мочевыделительных путей;
- атеросклерозом ренальной артерии;
- поражением почечных клубочков.
Патогенез
Основное значение в возникновении интерстициального нефрита имеет тубулярное повреждение почек. В большинстве случаев в механизме развития заболевания значительную роль играют аутоиммунные процессы – образование и накопление в тканях циркулирующих комплексов, производство специфических антител, действующих против базальной ламины нефронов. Иногда эпителиальный слой канальцевого аппарата повреждается воздействием перенесенных из первичной мочи обратно в интерстициальную ткань свободных радикалов и нефро-токсичных веществ.
В ответ на повреждающий фактор выделяются медиаторы воспаления, которые вызывают отечность внутриорганной соединительной ткани, спазм почечных сосудов, дистрофические изменения нефронов и снижение их функциональной активности. Повышение канальцевого давления и снижение лимфо-оттока провоцирует нарушение фильтрационной способности около-клубочкового аппарата, увеличение уровня содержания в крови креатинина, снижение реабсорбции жидкости, развитие почечной недостаточности.
Симптомы тубулоинтерстициального нефрита
Клинические проявления патологии имеют схожесть с признаками других нефрологических заболеваний и зависят от формы воспалительного процесса:

- острый возникает внезапно и сопровождается лихорадкой, ознобом, общей слабостью, цефалгией, быстрой утомляемостью, артериальной гипертензией, гематурией;
- хронический характеризуется постепенно развивающимися морфологическими изменениями с преобладанием процессов атрофии канальцевой системы и фиброзирования интерстиция, у пациентов наблюдается субфебрилитет, сильные боли в поясничной области, резкое уменьшение диуреза, папулезные высыпания, уремическая интоксикация (тошнота с рвотой, сонливость, зуд кожных покровов).
Возможные осложнения
Отсутствие рациональных терапевтических мероприятий при тубулоинтерстициальном нефрите приводит к снижению количества структурно-функциональных единиц почек. Следствие этого явления:
- развитие почечной недостаточности;
- активация ренин-ангиотензиновой системы;
- стимуляция повышенного синтеза веществ, вызывающих сужение сосудов и уменьшение в них кровотока;
- нарушение образования эритропоэтинов.
Диагностика тубулоинтерстициального нефрита
Диагностирование заболевания основано на результатах:

- Сбора личного и семейного анамнеза.
- Физикального осмотра. , необходимой для выявления изменения размеров органов, деформации их контуров и отклонения эхо-генности.
- Ультразвуковой допплерографии почечных сосудов – для обнаружения нарушения ренального кровотока. – для измерения относительной плотности и кислотности биологической жидкости, выявления протеин-, эритроцит, цилиндр- и лейкоцит-урии. – для измерения уровня содержания мочевой кислоты, остаточного азота, креатинина, мочевины, кальция, калия, магния, натрия.
- Специфической пробы мочи по методике Реберга-Тареева – для определения скорости клубочковой фильтрации. – для выявления снижения концентрации β2-микроглобулина, повышения количества иммуноглобулинов изотипа G, M и E.
- Гистологического и цитологического исследования биоптата, полученного с помощью тонкоигольной пункции – для обнаружения эозинофильных, мононуклеарных, лимфоцитарных и плазмоцитарных инфильтратов, дегенеративных изменений канальцевого эпителия, склероза стромы и атрофии канальцев.
- Иммунологического исследования крови – для выявления антител класса G, действующих против нуклеарных компонентов (фосфолипидов, рибосом, двуспиральных молекул ДНК, гистонов).
Лечение и профилактика
Тактика лечебных мероприятий зависит от этиологической причины и клинической формы интерстициального нефрита. Пациенты нуждаются в госпитализации в урологическое отделение – им назначают:
- десенсибилизационную и детоксикационную терапию;
- иммуносупрессоры;
- антигистаминные средства;
- глюкокортикостероиды;
- цитостатики;
- введение препаратов кальция, кристаллоидных и коллоидных растворов;
- прием антиагрегантов, антагонистов рецепторов ангиотензина, антикоагулянтов;
- гемодиализ;
- плазмаферез.
Раннее диагностирование и рациональное этиотропное лечение способствует полному выздоровлению пациента. Для предотвращения возникновения тубулоинтерстициального нефрита необходимо своевременно лечить системные соединительнотканные патологии и инфекционные заболевания, избегать бесконтрольного применения фармакологических средств, употреблять достаточное количество жидкости, регулярно проходить профилактические медицинские осмотры (особенно при наличии вредных условий труда).


